En la época estival aumenta el número de mordeduras y picaduras de animales. En España, la mayoría de los casos son leves y únicamente producen sintomatología local, aunque, en ocasiones, puede haber síntomas sistémicos que suponen una urgencia vital. A pesar de que en niños la morbimortalidad es mayor, la bibliografía es escasa en este grupo de edad.
En este artículo se revisa el diagnóstico clínico y el tratamiento de las picaduras y las mordeduras más frecuentes, así como las potencialmente fatales en la infancia (tabla 1).
Puntos clave
Clasificación de mordeduras y picaduras
| Mordeduras |
| De mamíferos: perros, gatos, roedores y hombre |
| De serpientes: víboras y culebras |
| Picaduras |
|
Perros. Las mordeduras producidas por perros son las más frecuentes, y causan el 80-90% de estas lesiones. La mayoría las producen perros domésticos.
La edad de los niños afectados es de 5–14 años, siendo atacados en su domicilio o entorno habitual1–5. Las zonas más afectadas son, por orden: extremidades (brazo derecho), cabeza, cuello y tronco. Cuanto menor es el niño, hay más probabilidad de afectación facial. El perro muerde en la cabeza y el cuello en el 60-70% de los niños menores de 5 años.
Si se producen lesiones en cabeza, cara y cuello, debe investigarse la asociación de fracturas craneofaciales (25% de los casos), hemorragias intracraneales (12%) y explorar la zona ocular y orbitaria. Presentan baja incidencia de infección (5-15%). Los síntomas de infección aparecen a las 24–72h de la lesión, y los gérmenes más habituales son Streptococcus viridans y Pasteurella multocida1. La mortalidad se produce por shock hemorrágico debido a lesión de la arteria carótida.
Gatos. Este grupo representa el 5-10% de las mordeduras, son los segundos en frecuencia. Las víctimas suelen ser mayores, con una edad media de 19 años. Las zonas más afectadas son las extremidades superiores, principalmente las manos, y la región periorbitaria. Generalmente, son lesiones superficiales y no precisan atención médica; aunque hay que tener en cuenta que las heridas periorbitarias se asocian a erosiones corneales1. La incidencia de sobreinfección y de complicaciones profundas (osteomielitis, artritis séptica, tenosinovitis) es más alta (50-80%) que en el grupo anterior, debido a que son heridas punzantes y se localizan en las manos. Los síntomas de infección aparecen a las 12h de la mordedura y presentan lesiones con respuesta lenta al tratamiento, siendo los gérmenes más frecuentes P. multocida, Staphylococcus aureus y Francisella tularensis1,6.
Roedores. Son la causa del 2-3% de las mordeduras de los mamíferos. Se deben sospechar en poblaciones marginales o en trabajadores de laboratorio.
Pueden transmitir una serie de enfermedades (tifus murino, leptospirosis, turalemia, fiebre por mordedura de rata, etc.). Presentan baja incidencia de infección, y el germen más habitual es Streptobacillus moniliformis.
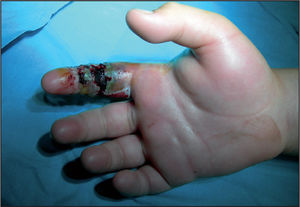
Hombre. Este grupo representa el 2-3% de las mordeduras. En niños mayores y adolescentes, la herida se localiza en las extremidades superiores (articulación metacarpofalángica del 3.er y 4.° dedos, y tendones)1,2. En niños más pequeños, la zona más frecuente es la cara y el tronco. Su tasa de infección varía entre un 10 y un 50%, dependiendo del tipo de herida y, sobre todo, si se localiza en los dedos. Las formas de infección más frecuentes son celulitis, linfangitis o absceso. Los gérmenes que se encuentran son Streptococcus spp., S. aureus, Eikinella corrodens, y también son frecuentes los anaerobios: Bacteroides, Fusobacterium y cocos anaerobios grampositivos. Las infecciones sistémicas que se pueden transmitir, aunque de forma excepcional, son: la hepatitis B y c, el virus del herpes simple i y ii, actinomicosis, tuberculosis, sífilis, y posiblemente el virus de la inmunodeficiencia humana (VIH)1,6,7.
Por último, comentar que ha aumentado la incidencia de mordeduras por animales exóticos (iguanas, monos, etc.), dada la moda creciente de adquirirlos como mascotas.
Tratamiento general de mordeduras de mamíferosHistoria clínica. Se debe preguntar por las circunstancias de la lesión, especie animal, dónde vive, tiempo transcurrido, número de mordeduras, vacunación del animal, enfermedad previa del niño, alergias conocidas, estado de vacunación (tétanos), y en caso de mordedura por humano investigar hepatitis B y VIH.
Exploración física. Documentar la localización, el tipo y la profundidad de la herida. También se describe la función neurovascular, movilidad, la presencia o no de infección (incluida linfadenopatía) y afectación articular. Se deben reflejar los datos positivos y negativos de la exploración por las posibles consecuencias legales.
Pruebas complementarias. La radiografía será necesaria si la herida está cerca del hueso o de la articulación y para excluir la presencia de fragmentos dentales7.
Tratamiento de la herida. El riesgo de infección depende del cuidado de la herida, la localización y los factores predisponentes del niño (asplenia, diabetes, alteraciones inmunitarias). Hay que ser especialmente agresivo en la limpieza y el desbridamiento si la mordedura ha sido en la mano por el alto riesgo de infección que presentan. Se recomienda lavarla con agua y jabón e irrigarla a presión con 200ml de suero fisiológico con una jeringa de 20ml y aguja de 18–19 Gauge, y posteriormente cepillado físico con povidona yodada. Se deben eliminar los cuerpos extraños y el tejido desvitalizado. En heridas profundas, se procederá a desbridar la herida en busca de lesiones óseas, articulares, tendinosas o cartilaginosas. Estas medidas pueden reducir la aparición de la rabia hasta en un 90% de los casos.
Sutura. El cierre primario o diferido ha estado en discusión durante años. Muchos cirujanos recomiendan por motivos estéticos suturar de primera intención, sobre todo, en cara y cuello ya que no aumenta la tasa de infección1,2,6,7. No deben suturarse:
- —
Heridas punzantes profundas.
- —
Mordeduras en manos o pies.
- —
Heridas que reciben cuidado local después de 8–12h.
- —
Heridas por mordedura humana o de gato.
- —
Heridas sospechosas de transmitir la rabia.
- —
Heridas en paciente inmunodeprimido.
Profilaxis antitetánica. Investigar el estado de inmunización del niño para valorar si precisa vacuna o gammaglobulina antitetánica.
Profilaxis antimicrobiana. El uso de antibiótico profiláctico es controvertido, sin disponer de claras indicaciones clínicas con evidencia científica. Debe cubrir Streptococcus spp., S. aureus, E. corrodens, Pasteurella y anaerobios. No es necesario cultivar las heridas si no presentan signos de infección. El tratamiento profiláctico se realiza con amoxicilina-ácido clavulánico a 50mg/kg/día durante 5–7 días. Si hay alergia a la penicilina, la alternativa es trimetoprimasulfametoxazol más clindamicina, o doxiciclina1,2. Las indicaciones de profilaxis son:
- —
Mordeduras por humano, gato o mono que atraviesan la dermis.
- —
Heridas que se cierran prematuramente.
- —
Mordeduras de más de 8h con daño significativo y/o edema.
- —
Heridas en manos, pies, cabeza, cuello, región genital.
- —
Heridas punzantes o profundas.
- —
Pacientes inmunodeprimidos, lactantes.
- —
Heridas que afectan a estructuras profundas (hueso, articulación).
Tratamiento antimicrobiano. Si hay signos de infección, se administrará amoxicilina-ácido clavulánico durante 1 a 2 semanas por vía oral o intravenosa, según el estado inmunitario del niño, la gravedad de la infección o las complicaciones, como la artritis o la osteomielitis. Otra alternativa es una cefalosporina de tercera generación más metronidazol. En los pacientes alérgicos a los betalactámicos puede utilizarse ciprofloxacino (en mayores de 8 años) más clindamicina o metronidazol, clindamicina más trimetoprima-sulfametoxazol o doxiciclina. En infecciones graves, se administra imipenem-cilastatina y clindamicina. En las heridas en las que crece Pasteurella, la evolución es más agresiva y con más morbimortalidad7–9.
Profilaxis antirrábica. Actualmente en España, dada la situación epidemiológica de la rabia, es excepcional la necesidad de indicar inmunización después de mordeduras caninas. El origen más frecuente de infección por rabia es el grupo de animales carnívoros de especies silvestres1,10,11.
En caso de indicación (tabla 2) se debe administrar la vacuna y la inmunoglobulina. La inmunización se realiza con inmunoglobulina humana antirrábica, 20 U/kg una sola dosis (la mitad de la dosis es por vía intramuscular y la otra mitad se infiltra localmente alrededor de la herida).
Indicaciones de administrar profilaxis postexposición de la rabia
| Tipo de animal | Evaluación | Profilaxis recomendada |
|---|---|---|
| Perros y gatos (cachorros sin vacunación) | Sanos con observación 10 días | Profilaxis sólo si el animal desarrolla la rabia |
| Rabioso o sospechoso | Vacunación inmediata | |
| Desconocido | Consultar autoridades sanitarias | |
| Mofetas, mapaches, zorros, murciélagos y otros carnívoros salvajes | Considerar como rabioso hasta que se demuestre que es negativo | Vacunación inmediata |
| Ganado, roedores pequeños, conejos, liebres | Considerar individualmente | Consultar autoridades sanitarias |
La vacuna antirrábica con células diploides humanas se administra en los días 0, 3, 7, 14 y 28, 5 dosis de 1μl por vía intramuscular (régimen Essen). Hay otra pauta de régimen reducido de 3 visitas/4 dosis: 2 dosis por vía intramuscular cada 12h el día 0, y 1 dosis los días 7 y 141,2.
Profilaxis antiviral. Si la persona causante de la mordedura presenta hepatitis B o es VIH positivo, aunque el riesgo de transmisión es muy bajo, se debe realizar profilaxis tempranamente8,9.
También se recomienda inmovilizar y elevar la extremidad para reducir el edema, realizar el parte de lesiones y no olvidarse del apoyo emocional o psicológico.
Lectura rápida
El cierre primario de las heridas en cara y cuello no aumenta el riesgo de infección.
La profilaxis antimicrobiana se indicará en heridas profundas, producidas por gato, humano o mono, localizadas en la cabeza, el cuello, las manos, los pies y la región genital, así como en inmunodeprimidos y lactantes.
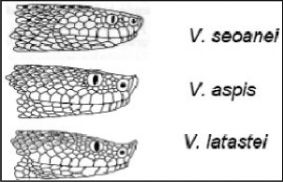
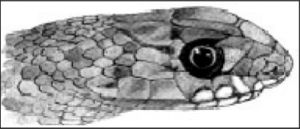
En Europa hay 2 grupos de serpientes venenosas. Una es la familia de las víboras (Viperidae) y otra la de las culebras (Colubridae).
Culebras. En España hay 10 especies de culebras, de las que sólo 3 son venenosas: serpiente de Montpellier o bastarda, serpiente cogulla y culebra de agua. El veneno de estas culebras produce adormecimiento de la zona lesionada e inflamación local, y son raros los efectos generales.
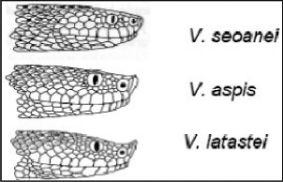
Víboras. De las 5 especies que hay en el continente europeo, en España sólo se encuentran 3: víbora áspid, víbora europea y víbora común. La mortalidad por picadura en España es menor del 1%, y además el 50% de estas mordeduras son asintomáticas. Las mordeduras se producen entre marzo y octubre, con un pico de máxima incidencia entre julio y agosto. El veneno tiene efectos proteolíticos, anticoagulantes, hemolíticos y excepcionalmente neurotóxicos1,2.
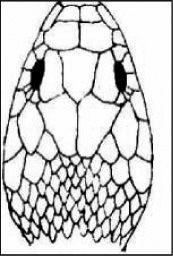
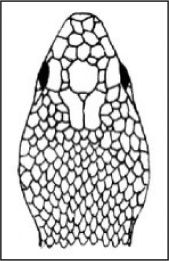
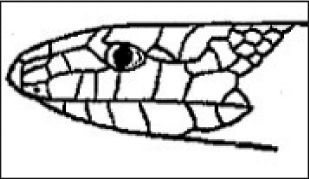
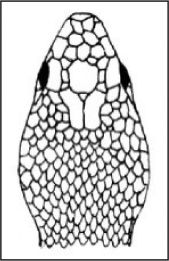
En la tabla 3 se explican las características y las diferencias entre las culebras y las víboras.
Características de las culebras y las víboras
| Culebras | Víboras | |
|---|---|---|
| Longitud | A veces llega a los 2m | Cortas (menos de 0,5m) |
| Cabeza | Oval, cuello poco marcado, dientes | Triangular. Cuello pronunciado. Depresión nasal. Colmillos |
| Dorso de la cabeza | Placas cefálicas grandes | Escamas |
| Apéndice nasal | Redondeado y a nivel | Hocico levantado, en forma de cuerno |
| Colmillos | Ausencia o en situación posterior | Anteriores, móviles |
| Señal cutánea tras la mordedura | En forma de U | Dos incisiones paralelas |
| Ojos | Pupila redondeada | Pupila elíptic |
| Escamas | Grandes, lisas | Pequeñas, carenadas |
| Cuerpo-cola | Cuerpo esbelto y alargado. Cola larga | Cuerpo robusto. Cola corta |
| Actitud | Agresiva. Movimientos vivos | Lenta y pacífica |
| Costumbres | Actividad diurna | Hábitos nocturnos |
| Hábitat | Hábitat más amplio. Viven también en zonas húmedas | Zonas relativamente secas, rocosas y pedregosas, con hojarasca. Cerca del agua |
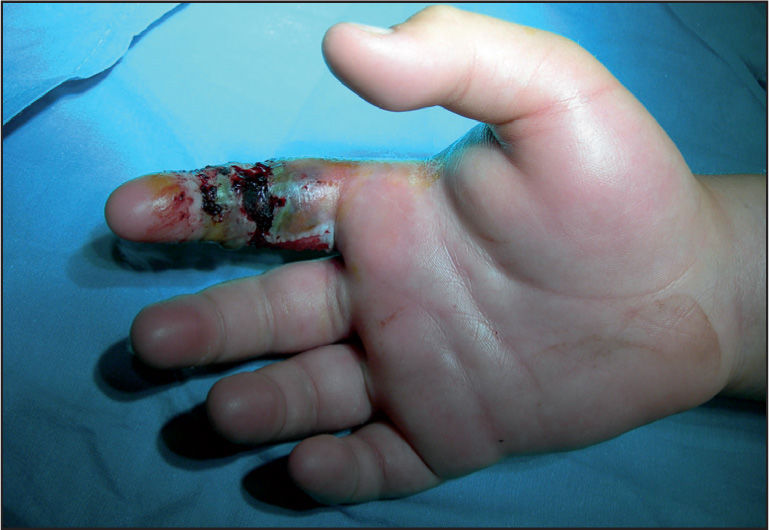
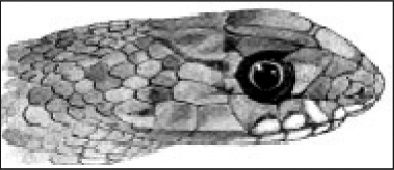
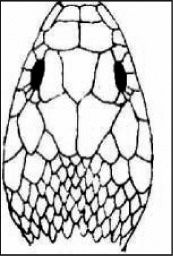
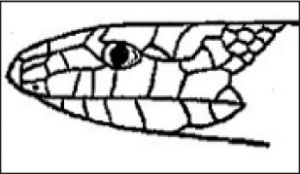
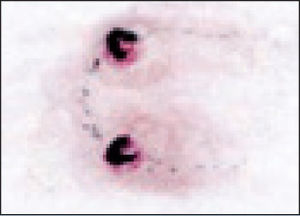
Clínica. En la mordedura por víbora, se produce una reacción local muy dolorosa con 2 incisiones paralelas de aproximadamente 2mm de longitud y separadas entre sí por 6mm (punción de colmillos). Minutos después se produce eritema, equimosis y edema, que puede progresar a toda la extremidad en 36–72h. otros síntomas son cianosis, flictenas de contenido hemorrágico, necrosis y adenopatías regionales (fig. 1). La afectación sistémica es rara en nuestro medio, y pueden aparecer: trastornos digestivos, alteraciones cardiovasculares, manifestaciones neurológicas, coagulopatía, insuficiencia renal y muerte (excepcional). Las mordeduras más graves son las que afectan a niños menores de 5 años y las localizadas en cara, cuello y tronco2.
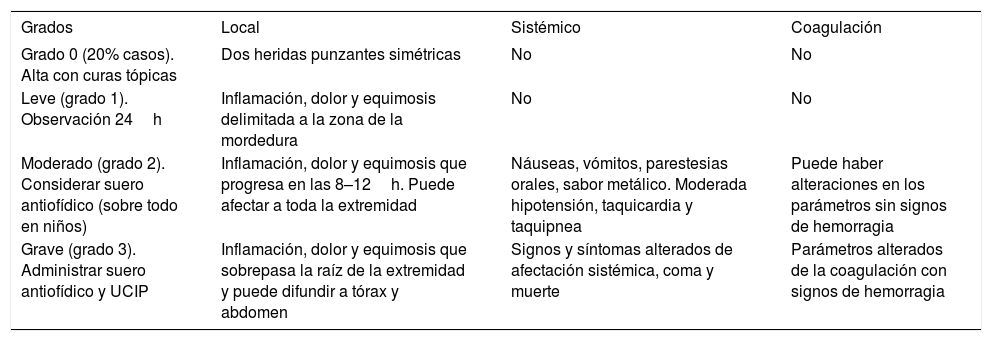
Se establecen 4 grados de gravedad, según Lodewyk2 (tabla 4).
Grados de envenenamiento
| Grados | Local | Sistémico | Coagulación |
|---|---|---|---|
| Grado 0 (20% casos). Alta con curas tópicas | Dos heridas punzantes simétricas | No | No |
| Leve (grado 1). Observación 24h | Inflamación, dolor y equimosis delimitada a la zona de la mordedura | No | No |
| Moderado (grado 2). Considerar suero antiofídico (sobre todo en niños) | Inflamación, dolor y equimosis que progresa en las 8–12h. Puede afectar a toda la extremidad | Náuseas, vómitos, parestesias orales, sabor metálico. Moderada hipotensión, taquicardia y taquipnea | Puede haber alteraciones en los parámetros sin signos de hemorragia |
| Grave (grado 3). Administrar suero antiofídico y UCIP | Inflamación, dolor y equimosis que sobrepasa la raíz de la extremidad y puede difundir a tórax y abdomen | Signos y síntomas alterados de afectación sistémica, coma y muerte | Parámetros alterados de la coagulación con signos de hemorragia |
UCIP: unidad de cuidados intensivos pediátricos.
Extrahospitalario. Si en la primera media hora no aparecen síntomas locales, las posibilidades de envenenamiento son escasas.
- —
Mantener la calma y tranquilizar al niño.
- —
Reposo e inmovilización de la extremidad en posición funcional por debajo del corazón para retrasar la absorción.
- —
Quitar todos los anillos y objetos de la zona afectada.
- —
Lavar la herida con abundante agua y jabón y aplicar desinfectante incoloro.
- —
Tratamiento analgésico y antiinflamatorio.
- —
No aplicar hielo, barro, ni realizar incisiones o succionar el veneno.
- —
Si el paciente se encuentra a más de una hora del hospital, se puede aplicar un torniquete de banda ancha, en la zona proximal a la herida, para interrumpir el flujo venoso superficial y linfático, y se deben vigilar los pulsos arteriales, por lo que se debe aflojar el torniquete 2 minutos cada 15min y retirar antes de 2–3h.
En los casos leves:
- —
Si la reacción local es importante, se pueden utilizar antihistamínicos orales y corticoides tópicos.
- —
Administrar analgesia.
- —
Si es necesario, extraer cuerpos extraños y realizar desbridamiento.
- —
No está indicada la profilaxis antibiótica de forma sistemática debido a la baja incidencia de infección.
- —
Si hay signos de infección, administrar tratamiento antibiótico con amoxicilina-ácido clavulánico con recogida previa de cultivos. Otras alternativas son ceftriaxona o metronidazol por vía intravenosa.
- —
Realizar profilaxis antitetánica, según el estado de vacunación.
En los casos graves:
- —
Asegurar la estabilidad respiratoria y circulatoria.
- —
Realizar una analítica: hemograma, coagulación con productos de degradación del fibrinógeno, gasometría, pruebas cruzadas, función hepática, función renal, creatinfosfocinasa, pruebas cruzadas (casos graves). Repetir pruebas de coagulación cada 6–8h.
- —
La corticoterapia sistémica sólo está indicada para proteger de reacciones de hipersensibilidad al suero antiofídico.
- —
Medición del perímetro de la extremidad afectada.
- —
Si hay signos de síndrome compartimental, se debe realizar fasciotomía.
- —
Si presenta indicaciones de suero antiofídico (tabla 5), llamar al Centro Nacional de Toxicología para recibir información de los centros que lo disponen. La mortalidad, aunque es rara, está asociada al retraso en la administración del antídoto2,12–14.
Tabla 5.Indicaciones y dosis de suero antiofídico Viperfav® (Fab)
Indicaciones Mordedura de víbora con empeoramiento del edema (tumefacción local de más del 50% de la extremidad) o cualquier sintomatología sistémica, incluida la coagulopatía Envenenamientos moderados-graves: criterios de laboratorio de gravedad, leucocitosis > 15.000, plaquetopenia < 150.000, fibrinemia < 200mg/dl, índice de protrombina < 60% Presentan riesgo especial: niños pequeños (mayor relación veneno/peso corporal), pacientes crónicos, embarazadas y las mordeduras en cara y cuello ¿Cuándo? En las primeras 6h de la mordedura En mordeduras de más de 24h, si hay alteraciones graves de hemostasia, porque pueden normalizarlas Contraindicaciones En caso de alergia a proteínas heterólogas equinas, aunque es relativa si hay riesgo de muerte Dosis Infundir 1 vial (4ml) de Fab diluido en 100ml de suero fisiológico durante 1–2h por vía intravenosa de forma lenta. Si aparecen síntomas de intolerancia, hay que disminuir la velocidad de perfusión, y suspenderla si hay anafilaxia Dependiendo de la evolución clínica, se puede repetir la dosis 2 veces más en intervalos de 5h Pueden aparecer síntomas de enfermedad del suero (fiebre, artralgias y urticaria) a los 7 días de su administración, que se pueden prevenir con corticoides sistémicos
El suero antiofídico Pasteur era el antídoto utilizado, pero en los últimos años se ha desarrollado el suero antiofídico Viperfav®, antiveneno Fab purificado de alta afinidad, más potente, con menos reacciones de hipersensibilidad y vida media más corta15,16.
Picaduras de insectosLas picaduras de insectos son muy frecuentes y generalmente benignas, aunque, excepcionalmente, pueden ocasionar reacciones alérgicas o tóxicas graves e incluso la muerte6.
Himenópteros (avispa, abeja, abejorro)A diferencia de la avispa, la abeja y el abejorro sólo pican si se les molesta y la picadura es única, ya que, al desprenderse del aguijón, mueren. Las picaduras de las avispas, en cambio, pueden ser múltiples.
Clínica. Generalmente son leves y producen una pápula de unos 2cm, con calor, prurito y dolor intenso en la zona de la picadura que suele ceder en unas horas. Las reacciones locales aumentadas presentan una inflamación mayor de 10cm e incluso de toda una extremidad. Esta reacción no presenta más riesgo de afectación sistémica ante nuevas picaduras y no requiere estudio específico, ni inmunoterapia17. A veces, la reacción es en forma de ampolla o “culicosis ampollosa”.
Puede ser grave en los casos siguientes:
- —
Picaduras localizadas en cuello o faringe, ya que pueden producir edema local con afectación respiratoria.
- —
Picaduras en la zona ocular, ya que pueden originar queratopatía ampollosa, opacidad corneal, cataratas, etc.
- —
Las picaduras múltiples pueden producir una reacción tóxica por la gran cantidad de veneno inoculado, con predominio de síntomas gastrointestinales.
- —
Las personas hipersensibles pueden desarrollar un shock anafiláctico.
La picadura ocasiona pápulas urticariformes, con algunas bullas o pústulas. Son vectores de múltiples enfermedades infecciosas2.
Heminópteros (chinches)Se encuentran en las camas y en las grietas de los muebles. Su picadura produce pápulas múltiples, agrupadas, con punto hemorrágico central, edema local o urticaria. No transmiten enfermedades2.
Lectura rápida
Los arácnidos que pueden producir toxicidad sistémica, aunque de forma excepcional, son la viuda negra y la araña marrón.
La garrapata debe extraerse de forma completa y vigilar la aparición de sobreinfección en el punto de inoculación, así como la aparición posterior de fiebre o exantema (posibilidad de transmisión de enfermedad de Lyme, fiebre botonosa y turalemia).
Los pelos de las orugas, al contactar con la piel, pueden causar pápulas muy pruriginosas que se exacerban tras el rascado debido a la autoinoculación. Puede dar lugar a rinitis, conjuntivitis y problemas respiratorios alérgicos. En ocasiones aparece sintomatología sistémica.
Afanípteros (pulgas)Su picadura representa lesiones papulares agrupadas en fila.
Coleópteros (mosca de España)Es un escarabajo de color verde que se defiende segregando un líquido que produce lesiones vesiculosas, ampollosas y conjuntivitis.
Miriápodos (ciempiés)Produce una lesión rodeada de halo rojo, con intenso dolor, prurito, edema y, en ocasiones, espasmos musculares, adenopatías y linfangitis.
Tratamiento de las picaduras de insectosReacción local leve- —
Lavado de la piel con agua y jabón.
- —
Extracción temprana del aguijón con pinzas, maquinilla de afeitar de hoja o una tarjeta de plástico. En el caso de las orugas, retirar los pelos con esparadrapo.
- —
El hielo local disminuye el prurito, la inflamación y el dolor.
- —
Aplicación local de amoníaco o loción de calamina.
- —
La inyección de lidocaína local puede aliviar si el dolor es persistente.
- —
Aplicación de corticoides tópicos de potencia leve.
- —
Antihistamínicos y analgésicos orales.
- —
Corticoide tópico.
- —
Valorar corticoide y/o antihistamínicos sistémicos.
- —
Antihistamínico y/o corticoides sistémicos.
- —
Oxigenoterapia, seguimiento y canalización intravenosa.
- —
Adrenalina subcutánea o intramuscular 1/1.000. Se pueden repetir a los 10min.
- —
Fluidoterapia intravenosa si se produce hipotensión.
- —
Corticoterapia y antihistamínicos sistémicos.
- —
Si hay broncoespasmo, salbutamol inhalado, y si es grave, adrenalina subcutánea o intramuscular, o intubación si es preciso.
- —
Si se producen calambres, administrar gluconato cálcico al 10%.
- —
Antisépticos (povidona yodada, sulfato de cobre).
- —
Antibiótico tópico (mupirocina o ácido fusídico).
- —
Antibiótico sistémico (amoxicilina-ácido clavulánico), si hay celulitis importante.
En España, se encuentran 3 especies: la viuda negra, la araña marrón y la tarántula. A diferencia de otros artrópodos, las arañas sólo pican una vez, y su picadura suele pasar desapercibida inicialmente4.
La viuda negra. Se denomina así por su color oscuro y porque devora al macho después de la cópula. La hembra posee en el abdomen una mácula en forma de reloj de arena de color rojo-anaranjado. Se caracteriza porque produce una picadura con 2 marcas que pasa inadvertida y a los 30–60min aparece una importante toxicidad sistémica neurotóxica (latrodectismo) con dolor muy intenso en región lumbar y toracoabdominal, diaforesis, ansiedad y agitación. Se pueden producir espasmos, rigidez muscular, náuseas, vómitos y cefalea. El tratamiento es sintomático; analgésicos, antihistamínicos, corticoides y gluconato cálcico al 10% para controlar de forma rápida, pero transitoria, los espasmos musculares. El metocarbol y la neostigmina pueden ser necesarios si aparecen efectos colinérgicos. En niños pequeños, muy graves, se puede administrar el suero antilatrodéctico, aunque en nuestro medio es excepcional18.
La araña marrón. Es de color pardo oscuro con una banda en forma de violín en la parte dorsal. La picadura pasa inadvertida inicialmente y a las 2–8h aparece un eritema doloroso, con una ampolla o pústula central. La reacción sistémica (loxoscelismo) es muy rara en España, y aparece a las 24h con fiebre, irritabilidad, malestar, debilidad, náuseas, vómitos, erupción, hemólisis intravascular y fallo renal. El tratamiento es sintomático. Los corticoides y la heparina no varían la evolución. El uso de dapsona es controvertido y en niños no debe usarse, porque causa metahemoglobinemia y hemólisis. El oxígeno hiperbárico tiene una eficacia todavía cuestionable18.
La tarántula. La picadura es muy dolorosa y produce efectos locales leves y urticaria. El tratamiento consiste en: limpieza, aplicación de frío local, analgésicos, antihistamínicos, corticoides (si precisa), reposo y elevación de la extremidad4.
Escorpiones o alacranes. En España coexisten 2 variedades: el escorpión doméstico y el campestre. Su picadura se realiza por la cola. Produce una reacción local inmediata con eritema muy doloroso y punto necrótico en el centro, que suele mejorar en 48h. Los efectos sistémicos son poco frecuentes y la mortalidad es rara. El tratamiento consiste en lavado de piel y aplicación de hielo. La administración de gluconato cálcico al 10% y analgésicos disminuye las contracciones musculares. La corticoterapia está en discusión y los antihistamínicos pueden ayudar por su efecto sedativo. En las picaduras producidas por especies de la península Ibérica no se recomienda la administración de suero antiescorpiónico.
Garrapatas. Las garrapatas se adhieren a la piel o cuero cabelludo. Son la causa de transmitir enfermedades infecciosas, como la fiebre botonosa, enfermedad de Lyme y la turalemia.
Clínica. Pápula que desaparece espontáneamente en 48h. Puede producir un cuadro local, una reacción sistémica o excepcionalmente una parálisis de origen tóxico que se resuelve con la retirada de la garrapata.
Tratamiento. Inicialmente, matar la garrapata con alcohol o aceite y retirarla con unas pinzas con una tracción suave, sin dejar las piezas bucales dentro de la piel. Posteriormente, desinfectar la herida con agua, jabón y un antiséptico. No es necesario administrar antibiótico profiláctico18.
Lectura rápida
Las medusas dan lugar a reacciones urticariantes tipo zoster, mientras que las espinas del erizo pueden ocasionar granulomas.
Los peces dan lugar a lesiones por diferentes mecanismos: inoculación de veneno a través de espinas o aguijón (pez araña, raya, pez escorpión, etc.), descargas eléctricas (pez torpedo) o por mordedura (morena, congrio, etc.).
Celentéreos (medusas). Poseen unos filamentos que al contactar con la piel producen una lesión urticariforme lineal muy dolorosa tipo zóster, cuyo escozor se puede reactivar al cabo de algunos días. A veces, se acompaña de vesículas o escaras necróticas. Son raras las manifestaciones sistémicas.
El tratamiento consiste en:
- —
Limpieza con abundante agua salada, vinagre o bicarbonato durante 30min.
- —
Retirada de los filamentos adheridos a la piel con cuchilla de afeitar, pinzas o alcohol.
- —
Analgésicos tópicos y orales.
- —
En los casos graves, corticoterapia tópica y/o antihistamínico por vía oral.
- —
Si se producen calambres musculares, administrar gluconato cálcico al 10%.
- —
No hay indicación de administrar antibiótico2.
Equinodermos (erizos de mar). Provocan, con sus espinas, lesiones dolorosas punzantes. Pueden producir un granuloma a cuerpo extraño si parte de las espinas se rompen. Con la piel todavía húmeda, se deben retirar las espinas con unas pinzas o una aguja y si la extracción es difícil, aplicar emplastos con esencia de trementina, lanolina y ácido acetilsalicílico a partes iguales durante 12h.
Cefalópodos (pulpos). Poseen un aparato venenoso en la base de sus mandíbulas que segrega veneno al morder. La lesión puede producir ardor y prurito. El tratamiento es limpieza y desinfección local16.
Peces. Pueden producir diferentes tipos de lesiones:
Por espinas (pez araña, pez escorpión, araña blanca, escórpora, etc.). Se entierran en la arena e inoculan el veneno a través de sus espinas dorsales. La lesión produce un dolor muy intenso que se irradia y dura 12–24h. Es rara la sintomatología sistémica2,16.
Por aguijón (raya, águila marina, pastinaca). Suelen encontrarse semienterradas en la arena y su picadura provoca un dolor agudo y punzante, con una máxima intensidad a la hora y que puede durar 48h. La lesión es por doble mecanismo, por punción-laceración y por la toxina que inocula2,16.
Por descarga (peces torpedo). Es un pez plano que vive enterrado en la arena. No producen ningún tipo de lesión, pero dan pequeñas descargas eléctricas (45–220 voltios).
Por mordedura (morena, congrio y pintarroja). Las lesiones que producen son heridas con importantes desgarros2,16.
Tratamiento de las lesiones por peces- —
Irrigar la zona afectada con agua salada y desinfección local.
- —
Extraer los posibles restos de la piel y sumergir la zona afectada en agua caliente a 45°C durante 30–90min, o hasta que desaparezca el dolor, ya que el veneno es termolábil.
- —
Se debe administrar analgesia potente (oral o local).
- —
Los corticoides tópicos y los antihistamínicos orales son de eficacia dudosa.
- —
No se recomienda profilaxis antibiótica de rutina, excepto en mordeduras con desgarro, heridas punzantes, o si hay cuerpo extraño.
- —
Se debe realizar radiografía si se sospechan fragmentos no retirados.
- —
Profilaxis antitetánica.