Puntos clave
Desde hace más de un siglo, se ha prestado especial atención hacia aquellas personas que, con inteligencia normal, tienen dificultades en mantener su atención y concentración. Se han propuesto múltiples denominaciones. La cuarta revisión del Manual diagnóstico y estadístico de los trastornos mentales de la American Academy of Psychiatry (DSM-IV) acepta el término “trastorno por déficit de atención con hiperactividad” (TDAH), mientras que la décima edición de la Clasificación Internacional de Enfermedades (CIE-10) de la Organización Mundial de la Salud (OMS) habla de “trastorno hipercinético”.
¿Está de “moda” el TDAH? Tendemos a “medicalizar” muchos de los conflictos del día a día. La triada sintomática del TDAH (hiperactividad, inatención e impulsividad) puede aparecer en niños normales y en distintos trastornos psiquiátricos. El diagnóstico debe ser clínico, hay que apurar el diagnóstico diferencial, hay que ser cauto con la comorbilidad y debe considerarse la globalidad de la persona y de su entorno, incluyendo el posible fracaso del sistema educativo actual.
Datos para la reflexiónExiste una enorme disparidad en las tasas de prevalencia, que oscilan entre el 1 y el 18%. Con criterios DSM-IV las cifras pueden ser hasta cuatro veces más elevadas que con los criterios más estrictos de la CIE-10. Ha habido un interés en la utilización del modelo estadounidense por encima del de la OMS, mucho más restrictivo.
Las tasas de prevalencia varían incluso con los mismos criterios DSM. Con encuestas cumplimentadas por profesores de primaria1, se pasó de una tasa del 9,6% (cuestionarios basados en criterios DSM-III) al 10,9% (criterios DSM-III-R) y al 17,8% (criterios DSM-IV). ¿Se trata únicamente de criterios científicos, o existen intereses económicos y políticos en la definición del trastorno?
Un metanálisis2 que conjuga los criterios DSM con los CIE proporciona una prevalencia del 5,29%. Nos queda la duda sobre la validez de la metodología de cribado seguida. Los estudios de cribado basados en la cumplimentación de un cuestionario dan tasas muy elevadas de TDAH. En muchos, falta la correspondiente entrevista y exploración psiquiátrica para confirmar o no la presencia del trastorno. En otros estudios, desde equipos de neuropediatría, falta el diagnóstico diferencial psiquiátrico.
Sin negar la existencia de un grupo de niños y adolescentes que presentan dificultades en mantener la atención y la concentración, debemos reconocer también la presión existente sobre los profesionales de la salud (pediatras de atención primaria, paidopsiquiatras, psicólogos, etc.) para el diagnóstico del TDAH. Los síntomas del TDAH pueden aparecer en muchos otros trastornos psiquiátricos infantiles, así como en niños normales con deficiencias educativas o en adolescentes que, simplemente, muestran su rebeldía3. Julio Bobes4 advierte sobre los peligros de “psiquiatrizar” los problemas de la vida diaria.
Lectura rápida
Existe la percepción de un aumento en las tasas de prevalencia del trastorno por déficit de atención con hiperactividad (TDAH), lo que hace suponer que existen falsos diagnósticos, tratamientos innecesarios, y otros trastornos psiquiátricos no diagnosticados. Hay una presión social importante que busca una explicación al aumento de las tasas de fracaso escolar y de los problemas de conducta en los niños. Se olvida, a menudo, el papel fundamental de la familia como lugar donde el niño debe vivir el concepto de autoridad como servicio educativo de los padres. La dispersión en los actuales programas académicos y el exceso de actividades extraescolares son otros dos factores que se deben considerar.
SíntomasLa tríada sintomática del TDAH incluye falta de atención, hiperactividad e impulsividad. Se trata de tres síntomas que pueden aparecer en niños normales con falta de límites educativos y en niños que presenten otros trastornos de salud mental.
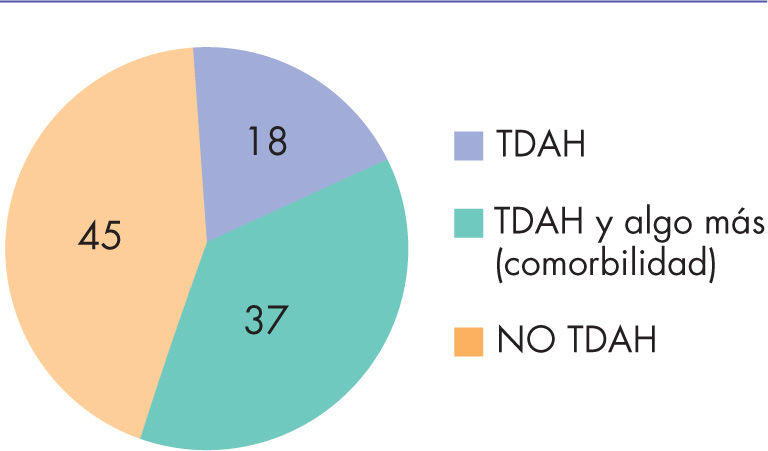
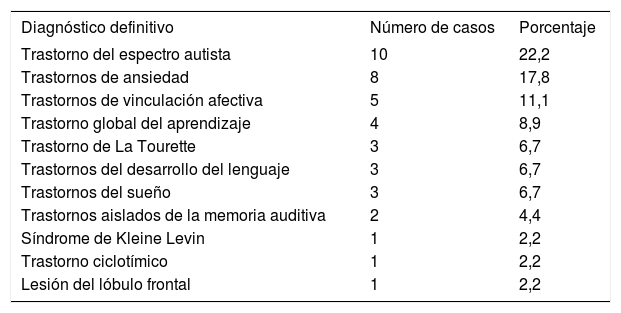
P. Hill, paidopsiquiatra experto en TDAH, revisó los últimos 100 pacientes que le fueron derivados para confirmar el diagnóstico5. Tras el estudio pormenorizado, concluyó que 45 casos no presentaban TDAH, 37 casos presentaban TDAH y otros trastornos (comorbilidad) y solamente 18 casos podían etiquetarse como TDAH (fig. 1 y tabla 1).
Diagnósticos definitivos de los 45 casos con síntomas de TDAH que no se correspondían con el trastorno según la revisión de Hill
| Diagnóstico definitivo | Número de casos | Porcentaje |
|---|---|---|
| Trastorno del espectro autista | 10 | 22,2 |
| Trastornos de ansiedad | 8 | 17,8 |
| Trastornos de vinculación afectiva | 5 | 11,1 |
| Trastorno global del aprendizaje | 4 | 8,9 |
| Trastorno de La Tourette | 3 | 6,7 |
| Trastornos del desarrollo del lenguaje | 3 | 6,7 |
| Trastornos del sueño | 3 | 6,7 |
| Trastornos aislados de la memoria auditiva | 2 | 4,4 |
| Síndrome de Kleine Levin | 1 | 2,2 |
| Trastorno ciclotímico | 1 | 2,2 |
| Lesión del lóbulo frontal | 1 | 2,2 |
En un estudio parecido6, con revisión crítica de 158 pacientes a los 5 años del diagnóstico, solamente en algo más del 25% se podía confirmar la presencia de un TDAH. En casi otra cuarta parte se observaba un retraso madurativo.
Edades de mayor riesgo: preescolares y adolescentesCon excesiva frecuencia se diagnostica un TDAH en niños menores de 6 años. La agenda para el DSM-V se plantea si es posible establecer un diagnóstico correcto de TDAH antes de los 12 años. En el preescolar, muy a menudo, los síntomas de inatención obedecen mayormente a una evolución madurativa más lenta que el ritmo de aprendizaje que imponen los planes de estudio. La atención es una función cognitiva que va madurando a lo largo de estos años. La normalidad no debe confundirse con la media.
Los síntomas diana del cuadro pueden aparecer en niños normales, con falta de límites educativos o con otras alteraciones. Es imprescindible la evaluación exhaustiva de todas las áreas psicopatológicas. Siempre hay que considerar el síntoma por encima del trastorno. En la adolescencia pueden aparecer otros trastornos emocionales o conductuales que dificultan el diagnóstico y pueden crear confusiones diagnósticas.
Diagnóstico, diagnóstico diferencial y comorbilidadEl diagnóstico del TDAH es un acto médico, y como tal, requiere obtener todos los datos posibles para realizar una aproximación diagnóstica, teniendo en cuenta todos los factores posibles, y libres de influencias y prejuicios externos.
Diagnosticar supone entender con la máxima precisión científica la dinámica del proceso morboso, con expresividad y concisión; conocer los síntomas, la evolución, los factores causales y los factores configuradores del proceso. Un mismo trastorno puede tener distintas formas de expresión en cada individuo. En palabras de G. Marañón: “Cada caso clínico puede expresarse por síntomas que no corresponden a lo que los esquemas de los libros le asignan. Y este puede se cierne, como una amenaza implacable, sobre cada diagnóstico […] La experiencia clínica se crea en gran parte con enfermos que presentaban precisamente los síntomas que, según el catedrático y el texto, no se debieran presentar”. Diagnosticar supone individualizar. Los niños y adolescentes elaboran y manifiestan de tal o cual manera el cuadro patológico. Sin conocer el entorno difícilmente podrá interpretarse una sintomatología.
Lectura rápida
Al igual que en muchas enfermedades psiquiátricas del niño, en el TDAH es conveniente que la orientación diagnóstica se base en un seguimiento longitudinal y no en la presencia de unos síntomas en un momento concreto. Ningún cuestionario ni ninguna prueba específica pueden servir para el diagnóstico del TDAH. Ya que existen muchos factores madurativos en juego, es esencial no precipitarse en los diagnósticos y utilizar, para el trabajo, la escrupulosa recogida de síntomas.
TDAH en niños preescolaresEs muy impreciso y no debería diagnosticarse, ya que existen factores madurativos muy individualizados en cada niño. Debe evitarse el diagnóstico antes de los 6 años de edad.
TDAH en la adolescenciaLos síntomas emocionales y conductuales pueden interferir en el diagnóstico y seguimiento. El adolescente puede ser impulsivo, inatento, movido y rebelde, desde la más estricta normalidad de la crisis que supone la edad. Pero se impone una entrevista a fondo para delimitar posibles trastornos o consumos de sustancias (situaciones muy distintas al TDAH).
El diagnóstico diferencial supone una operación mental de tanteo y comprobación ante cada síntoma o signo, y conduce a conclusiones afirmativas (de inclusión) o negativas (de exclusión). Al aplicar estos conceptos al TDAH, observamos que su sintomatología está presente en otros muchos cuadros psicopatológicos (y también en la normalidad). La evaluación debe ser longitudinal y no transversal (riesgo de visión fragmentada de lo que le pasa al niño/a).
En sendas tablas se recogen los posibles diagnósticos diferenciales, tanto médicos (tabla 2) como psiquiátricos (tabla 3).
Diagnóstico diferencial: trastornos médicos
| Déficit sensoriales |
| Déficit auditivos |
| Déficit visuales |
| Efectos secundarios farmacológicos |
| Anticonvulsivantes |
| Antihistamínicos |
| Benzodiacepinas |
| Betabloqueantes |
| Fenotiacinas |
| Teofilinas |
| Fenobarbital |
| Enfermedades neurológicas |
| Epilepsias |
| Trastornos del movimiento: corea de Sydenham, PANDAS |
| Trastornos neurocutáneos: neurofibromatosis tipo I |
| Trastornos neuromusculares: miotonía distrófica |
| Enfermedades neurodegenerativas: leucodistrofia metacromática |
| Enfermedades metabólicas: adrenoleucodistrofia |
| Enfermedades endocrinas |
| Hipertiroidismo |
| Hipotiroidismo |
| Resistencia a la hormona tiroidea |
| Trastornos genéticos |
| Síndrome del X frágil |
| Síndrome de Klinefelter |
| Síndrome de Turner |
| Síndrome 47 XYY |
| Síndrome velocardiofacial |
| Síndrome de Williams |
| Trisomía 8 |
PANDAS: trastornos neuropsiquiátricos autoinmunes pediátricos asociados a infecciones estreptocócicas (en inglés, Pediatric Autoimmune Neuropsychiatric Disorders Associated with Streptococcal Infections).
Diagnóstico diferencial: trastornos psiquiátricos
| Trastorno disocial/negativista desafiante |
| Delimitar si los síntomas conductuales en intensidad, frecuencia y gravedad cumplen criterios de trastorno disocial |
| Trastorno del aprendizaje escolar: lectura, ortografía y cálculo, etc. |
| Delimitar si existe un trastorno del aprendizaje o es un fracaso/retraso escolar como consecuencia de los problemas cognitivos del trastorno |
| Trastorno afectivo: depresión |
| Delimitar si los síntomas afectivos son consecuencia/resultado de los problemas del trastorno, y si realmente cumplen criterios de alguna categoría diagnóstica de los trastornos afectivos (los criterios son excluyentes) |
| Trastorno afectivo: manía |
| Delimitar si los síntomas considerados como maníacos son síntomas acentuados del propio TDAH |
| Atención al solapamiento de síntomas en criterios, comprobar cronicidad, etc. (los criterios son excluyentes) |
| Otros trastornos |
| Trastornos de ansiedad, TGD, esquizofrenia, etc. |
| Delimitar si los síntomas de hiperactividad, déficit de atención e impulsividad cumplen las características del TDAH o son síntomas asociados a estos otros trastornos (atención a los TGD en años preescolares) |
TDAH: trastorno por déficit de atención con hiperactividad;
TGD: trastorno generalizado del desarrollo.
La comorbilidad (Fenstein, 1970) se refiere a dos conceptos:
- —
La presencia de uno o más trastornos (o enfermedades) además de la enfermedad o trastorno primario.
- —
El efecto de estos trastornos o enfermedades adicionales.
Es necesario pensar en etiologías (en plural), ya que la causalidad no es nunca singular (Stieglitz); existen “constelaciones patogénicas” (Balcells Gorina) y “toda enfermedad produce enfermedad” (Siebeck).
Se habla mucho de comorbilidad en el TDAH. ¿Debemos entenderla como una condición médica que existe simultáneamente pero con independencia de otra en un paciente (concepto más clásico y más correcto)? ¿O estamos hablando de condiciones en un paciente que son causa, están causadas o están relacionadas de cualquier modo con otra condición en el mismo paciente (concepto más nuevo y no siempre aceptado)?
La comorbilidad psiquiátrica consiste en la presencia de más de un diagnóstico que se da en un individuo simultáneamente. No siempre supone la presencia de múltiples enfermedades, pero, en ocasiones, hablar de comorbilidad de un determinado trastorno puede reflejar la incapacidad en este momento para asignar un único diagnóstico para todos los síntomas7. Esto puede ocurrir al considerar la comorbilidad en el TDAH; sin que quede claro si los diagnósticos concomitantes reflejan la presencia de distintas entidades clínicas, o si hacen referencia a las múltiples manifestaciones de una misma entidad clínica. El lenguaje es impreciso y confuso8.
La comorbilidad psiquiátrica puede ser consecuencia de algunas características de los actuales sistemas de diagnóstico. Fragmentar artificialmente una situación clínica compleja impide un enfoque holístico de cada paciente. Deriva de la norma (no explícita) del DSM: un mismo síntoma no puede aparecer en más de un trastorno9.
Se han encontrado cinco veces más diagnósticos comórbidos cuando el proceso diagnóstico se basa en entrevistas semiestructuradas que cuando lo hace en evaluaciones clínicas. Estos datos exigen un uso responsable y equilibrado del DSM de turno, así como de los cuestionarios o inventarios de síntomas que de ellos se derivan10.
Lectura rápida
Los trastornos en la vinculación afectiva (casos de niños adoptados) pueden presentarse con idénticos síntomas que el TDAH. Ello exige un ejercicio importante en el diagnóstico diferencial. Aunque el tratamiento sintomático (metilfenidato) puede ser el mismo, el planteamiento terapéutico y de seguimiento es muy distinto. Es muy importante evitar la confusión. De entrada, hay que evitar diagnosticar un TDAH en un niño adoptado hasta que no se haya establecido cuál es la situación vincular que presenta. Los pediatras deberían conocer todo el proceso de vinculación afectiva y sus trastornos, recuperando y actualizando los trabajos de Spitz y Bowlby.
Muchos niños procedentes de adopciones internacionales (y también nacionales) pueden ser etiquetados de TDAH atendiendo a la expresividad de su sintomatología. La falta de vinculación afectiva durante los primeros meses de la vida supone un grave trauma para el desarrollo de la personalidad. Conviene diferenciar ambos trastornos. Si bien el metilfenidato puede ser útil en el tratamiento de los síntomas, el enfoque psicoterapéutico y la orientación familiar son muy distintos. Suficientes estudios subrayan la necesidad de diferenciar ambos trastornos11–13.
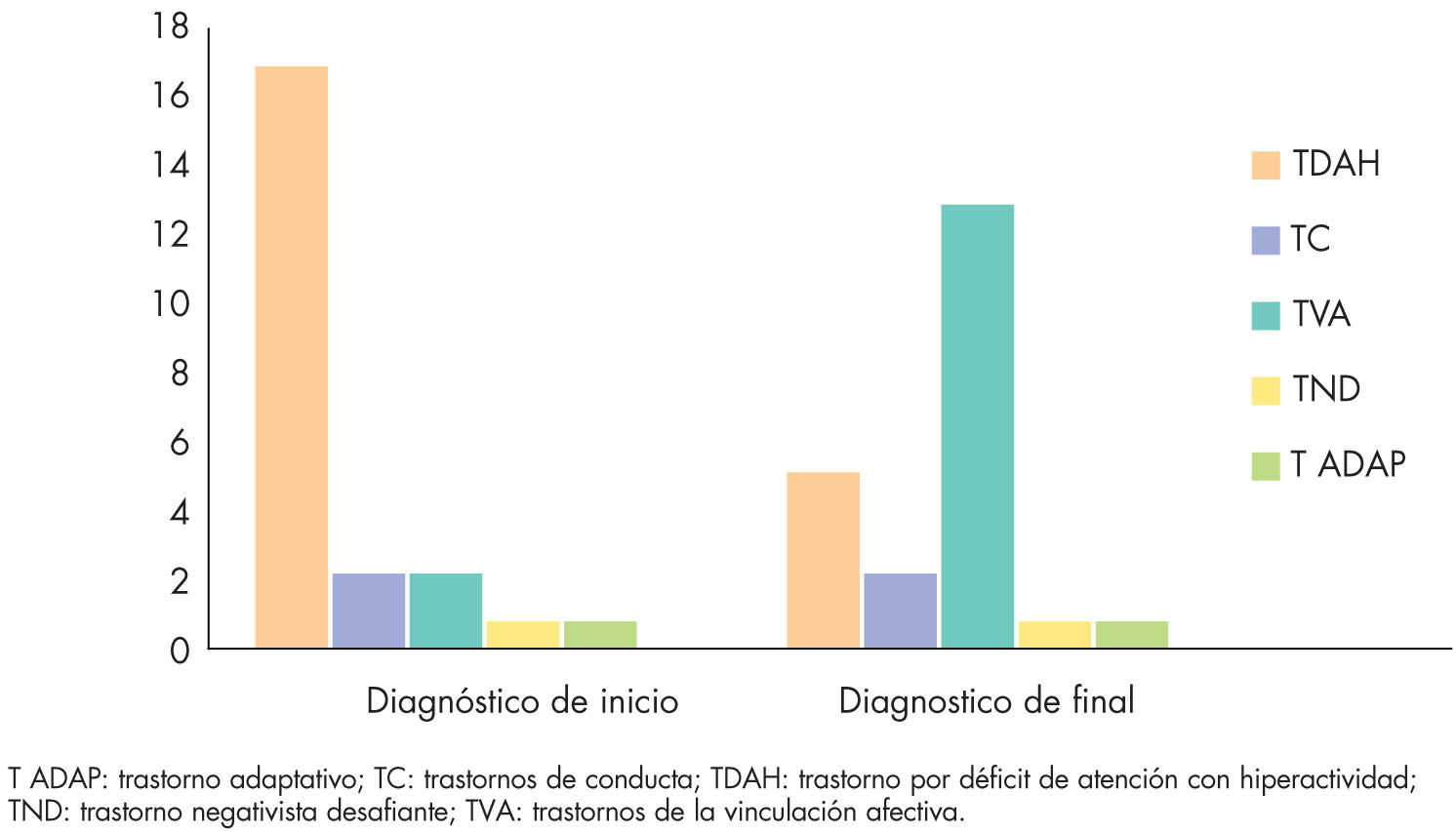
En nuestra consulta, al revisar críticamente las historias clínicas de niños adoptados, evaluando la vinculación afectiva, hemos comprobado cómo, a menudo, los síntomas de déficit de atención y de hiperactividad se corresponden con los síntomas propios de una vinculación afectiva no construida en el primer año de vida14 (fig. 2).
TDAH o trastorno por estrés postraumáticoSe hace patente una preocupación por la interpretación de los síntomas de TDAH y de trastorno por estrés postraumático (TEP). Existe algún solapamiento entre los 2 síndromes. Pero no queda clara la comorbilidad: hacen falta más estudios que incidan el correcto diagnóstico diferencial entre ambos trastornos15. Existe, posiblemente, una vulnerabilidad para los dos trastornos.
TDAH y trastorno bipolar en niñosSe calcula que el diagnóstico (y el oportuno tratamiento) del trastorno bipolar en niños sufre un retraso medio de un año y medio. La edad media de diagnóstico de trastorno bipolar se sitúa alrededor de los 14 años. Puede existir comorbilidad con el TDAH en más del 20% de casos. Uno de los síntomas clave, que habría que tener muy en cuenta y que puede predecir un trastorno bipolar, es la irritabilidad extrema. ¿Se pueden identificar síntomas premórbidos de trastorno bipolar en niños con supuesto diagnóstico de TDAH? Y, en estos casos, ¿cuál sería el mejor tratamiento? ¿Se piensa suficientemente en el trastorno bipolar ante un niño que presenta sintomatología compatible con TDAH? Se trata de preguntas abiertas, a las que faltan todavía muchas respuestas, pero en las que hay que pensar para seguir investigando y delimitando el diagnóstico16.
Lectura rápida
Es difícil su diagnóstico en niños, pero existe, y sus síntomas iniciales son de fácil confusión con el TDAH, demorando el inicio del tratamiento adecuado. La irritabilidad extrema suele ser uno de los primeros síntomas premórbidos del trastorno bipolar en niños.
TDAH y trastorno negativista desafianteAunque se considera una comorbilidad muy común, solamente existe evidencia de que se dé en la dimensión de terquedad del trastorno negativista desafiante (TND). El diagnóstico diferencial es muy importante en vistas al tratamiento de contención que precisa el niño con un TND.
Se trata, sin duda, de una de las comorbilidades sobre la que más se ha publicado, dando la impresión, a menudo, de que se trata de 2 entidades clínicas que están estrechamente vinculadas. Pero debemos distinguir 3 dimensiones en el TND: la irritabilidad, la terquedad y la intención de dañar. La irritabilidad se relaciona con alteraciones emocionales. Es un dato que se debe tener en cuenta en el diagnóstico diferencial. Solamente la dimensión “terquedad” estaría más fuertemente asociada con el TDAH17.
TDAH y disarmonías madurativasEste es uno de los capítulos que pueden aclarar bastantes conceptos en la comprensión global del TDAH, al que entendemos más como síndrome o grupo de síntomas que como trastorno específico. Muchos niños con síntomas de TDAH presentan, a su vez, una disarmonía en su maduración neurobiológica. Los datos longitudinales sugieren que el TDAH en la infancia puede ser caracterizado por un retraso en la maduración cortical, y que los diferentes resultados clínicos pueden estar asociados con diferentes trayectorias del desarrollo en la adolescencia y más allá de la misma18.
Se hace necesario disponer de más estudios longitudinales a partir del perfil neuroconductual desde la edad preescolar, siguiendo en la adolescencia y en la edad adulta, con identificación de las posibles diferencias según el sexo que se puedan identificar en el desarrollo del TDAH19.
Evidenciamos que existe un grupo de niños con síntomas de TDAH que tienen un retraso en la maduración biológica y que muestran una disminución de sus síntomas de TDAH cuando, con el crecimiento y una adecuada programación pedagógica, van sincronizando su edad cronológica y académica con la edad madurativa20.
Planteo la hipótesis del retraso madurativo en niños con TDAH. No se trata de un tema nuevo. Se trata de una hipótesis que debe ser retomada y exige una mayor investigación para ajustar el diagnóstico diferencial, y entender cuánto existe de sintomático en el TDAH. Ello tiene importantes consecuencias a la hora de plantear el tratamiento. Sigue la pregunta clave: ¿dónde está el límite entre lo normal y lo patológico? Por lo tanto, ¿se trata de una variante de la conducta infantil de maduración con trayectorias que se están quedando atrás pero que se pondrá al día?21.
Ya en el pasado siglo, María Montessori, pediatra y pedagoga, insistía en la necesidad de respetar los ritmos madurativos de los niños a fin de ajustar los aprendizajes a los mismos; es indispensable observar al niño en su entorno como base para iniciar el desarrollo curricular, presentando los ejercicios subsecuentes para el nivel de desarrollo y según la acumulación de información.
Actualmente, hablaríamos de individualizar el programa pedagógico a las características neuromadurativas (en definitiva, conexiones interneuronales) de cada niño. En un polémico editorial de la revista Pediatrics22, se abogaba por el derecho del niño a no aprender a leer hasta los 7 años.
La sociedad actual, por el contrario, nos muestra:
- —
El cambio de paradigma en las guarderías, que han pasado a ser consideradas como “escuelas para bebés”, con programas pedagógicos específicos.
- —
Obligatoriedad “social” de comenzar la escolarización durante el año en que se cumplen los 3 de edad.
- —
Disminución del tiempo y de la consideración que merece el juego imaginativo en la vida del niño, elemento estimulante de su maduración.
- —
Aprendizaje precoz (y muchas veces deficitario) de las materias instrumentales (lengua y matemáticas). ¿Existe suficiente madurez neurobiológica para que estos aprendizajes tengan un fundamento firme?
- —
Dispersión de aprendizajes. Se instruye en la lengua materna (que, en algunas autonomías, pueden ser dos), en una lengua extranjera (en el caso del inglés con ninguna relación con las lenguas románicas maternas), y en un sinfín de materias. Añadamos la música, aprendizaje de otro lenguaje simbólico. ¿Existe suficiente estructura madurativa cerebral para estos aprendizajes?
Una hipótesis es que el modelo de aprendizaje actual y la precocidad de éstos pueden ser clave en la instauración de estas disarmonías madurativas que aparecerán, sintomáticamente, como casos de TDAH.
Recomendaciones para el diagnósticoA partir de las propuestas de Hill y de la propia experiencia23,24 se propone este esquema para la orientación diagnóstica del TDAH. Más que un protocolo, se trata de un esquema orientativo que cada profesional deberá completar desde su experiencia y sus conocimientos.
La historia clínica exhaustiva es fundamental, recogiendo todos los síntomas psiquiátricos, más allá de los propios del TDAH, y teniendo en cuenta todo el entorno del niño. Asimismo, deben valorarse aquellas alteraciones funcionales que pueden ser debidas o asociadas al TDAH.
Para establecer la comorbilidad, es indispensable una combinación de anamnesis, exploración individual, y recogida de toda la información posible, siempre de primera mano. En orden a los principios de bioética, debe recordarse que cualquier contacto del profesional sanitario con la escuela debe contar con el oportuno y expreso consentimiento de los padres.
No debe recurrirse a la comorbilidad como explicación de aquello que no podemos entender y sin apurar el diagnóstico diferencial.
Fuentes de información:
- —
Entrevista con los padres y el niño.
- —
Entrevista con el profesor (previo permiso de los padres). Es más efectiva la entrevista directa que la cumplimentación de unos cuestionarios.
Datos concretos:
- —
Lista de problemas que presenta el niño y que preocupan a padres y profesores.
- —
Documentación concreta sobre el rendimiento académico.
- —
Registro sobre las relaciones sociales del niño con los padres, profesores y compañeros.
- —
Registro sobre las actitudes de los padres hacia el hijo: anamnesis y observación en la consulta.
Aspectos de la anamnesis:
- —
Revisión sintomática actual. Anotar aquellos síntomas que son distintos a los principales del TDAH.
- —
Antecedentes familiares.
- —
Antecedentes personales (embarazo, parto, neonatal, enfermedades, etc.).
- —
Antecedentes del desarrollo psicomotor del niño.
- —
Antecedentes farmacológicos (respuestas, efectos adversos).
Exploración física (no hay que olvidarla nunca y debe ser completa):
- —
Peso y estatura y su correlación.
- —
Exploración facial, oídos, piel, perímetro craneal.
- —
Comprobación de la visión y audición.
- —
Evaluación neurológica básica y de la coordinación motora.
- —
Exploración cardiovascular, con control de la tensión arterial.
Evaluación psicométrica:
- —
Capacidad intelectual. Evaluación de las capacidades verbales y no verbales. Utilizamos habitualmente el test de Weschler (TEA Ediciones).
- —
Exploración de las habilidades en lectura y escritura.
- —
Exploración de las capacidades de atención y concentración. Interesa la capacidad que el niño tiene para estar atento y cuál es la calidad de la atención. Utilizamos el test EMAV (Ediciones Grupo Albor-Cohs).
- —
Revisión de posible comorbilidad y ajuste del diagnóstico diferencial25.
- —
¿Existen problemas de conducta antisocial? ¿En qué grado?
- —
¿Existen trastornos emocionales?
- —
¿Existen tics?
- —
Evaluar un posible trastorno del espectro autista (TEA).
- —
Evaluar las posibles dificultades en el aprendizaje: capacidades para la lectura, el deletreo y la aritmética en relación con la inteligencia estimada y el nivel académico.
- —
Evaluar el lenguaje.
- —
Evaluar posibles trastornos o alteraciones en la planificación motora (calidad de la escritura a mano).
- —
Evaluar la autoestima.
- —
Evaluar las reacciones del niño ante las frustraciones.
- —
Evaluar las posibles alteraciones en el desarrollo del vínculo afectivo.
Información:
- —
Informar sobre el trastorno a los padres y al niño, según la edad.
- —
Evaluar la conveniencia de informar a la escuela desde el respeto a la intimidad del niño. Hay que evitar “psicologizar” o estigmatizar al niño.
Manejar el entorno:
- —
Aconsejar a los padres sobre la estructuración del día y las rutinas.
- —
Aconsejar sobre la importancia de la distribución de los distintos roles en el núcleo familiar para reducir enfrentamientos.
- —
Aconsejar y orientar a los padres sobre la atención positiva hacia el niño, la comunicación efectiva y la política de premios y castigos.
Antes de iniciar un tratamiento farmacológico:
- —
Tener una orientación diagnóstica lo más aproximada posible.
- —
Recordar el carácter sintomático de la medicación.
- —
Asegurar la aceptación por parte de los padres.
- —
Descartar epilepsia, trastorno de La Tourette y trastorno del espectro autista.
- —
Tener claro que en el entorno del niño no existen personas que puedan utilizar la medicación para otros fines.
- —
Obtener datos iniciales de peso, talla y presión arterial para realizar un seguimiento.
Poco hay que añadir a lo que ya se conoce sobre el tratamiento del TDAH. Recordamos algunos puntos fundamentales:
- —
El tratamiento farmacológico sin un buen tratamiento de reeducación psicopedagógica y de orientación a la familia, a la escuela y, según la edad, al propio paciente, tiene muy escasa eficacia.
- —
Hay que valorar las expectativas familiares y escolares sobre el niño con TDAH. Con respecto a la familia, antes de poner un tratamiento, hay que preguntarse por el nivel de tolerancia de los padres, su nivel de salud emocional o el grado de conflictividad conyugal que pueda existir26. Y por lo que respecta a la escuela, conocer su nivel de tolerancia y no dejarse llevar por las exigencias y prisas en obtener un diagnóstico.
- —
El tratamiento farmacológico de primera elección sigue siendo el metilfenidato, que es un tratamiento sintomático. Este concepto refuerza más aún la necesidad del tratamiento psicopedagógico y de orientación.
- —
La dosis media de metilfenidato en niños se sitúa alrededor de los 0,6mg/kg/día. Pero es más importante el ajuste de la medicación a las características personales y del entorno de cada niño, así como a la respuesta.
- —
De acuerdo con nuestra experiencia, la presentación de metilfenidato de acción inmediata (Rubifén® y Medicebran®) presenta enormes ventajas en la dosificación y manejo del fármaco. Ello exige que un adulto esté pendiente de su administración. También ha mostrado su eficacia el metilfenidato de liberación prolongada (Medikinet®). Ambas presentaciones se pueden combinar para ajustar las dosis y las necesidades del tratamiento. Con la presentación en cápsulas tipo OROS (Concerta®) los efectos secundarios observados han sido muchos más.
- —
No existen evidencias científicamente probadas sobre la eficacia de modificaciones en la dieta, polivitamínicos, omega 3, tratamientos homeopáticos ni tratamientos de optometría.
- —
El tratamiento de los posibles trastornos comórbidos deberá ser pautado y seguido por el paidopsiquiatra.
No existe ninguna prueba complementaria médica ni psicológica que sirva para realizar el diagnóstico. Ni sirve el electroencefalograma ni los distintos modelos de cuestionarios.
La evaluación clínica, con especial énfasis en la entrevista intensiva, por parte del psiquiatra de niños y adolescentes, es la única forma adecuada de diferenciar aquellos sujetos que cumplen los criterios de TDAH de los que no los cumplen27.
Existe un continuum entre normalidad y patología: todas las personas sufren a veces alteraciones del tipo TDAH, pero sólo en aquellos que tienen alteraciones crónicas significativas de los síntomas puede establecerse el diagnóstico de TDAH28.
En lugar de considerar que el TDAH es sólo un trastorno independiente de los demás; este síndrome podría considerarse un grupo de deterioros que se cruzan con otras categorías diagnósticas. Los sujetos que tienen una debilidad de sus funciones ejecutivas son, probablemente, más vulnerables a muchos otros tipos de deterioro psiquiátrico29. ¿Será esta vulnerabilidad la ya mencionada disarmonía madurativa, de la cual el déficit de atención no es más que un síntoma?
La realidad de los problemas derivados del déficit de atención debe mover a los profesionales de la salud hacia una reflexión sobre las particularidades de su diagnóstico, del diagnóstico diferencial, y la evaluación siempre crítica de la comorbilidad30. No se puede considerar aisladamente el TDAH sin tener en cuenta los factores familiares, demográficos, académicos, sociales, etc. Los trastornos relacionados con el déficit de atención precisan una atención especial para evitar el reduccionismo a un trastorno etiquetado y que tiene fácil solución con un fármaco.
Hay que insistir en la revisión de los programas pedagógicos actuales y su adecuación al nivel madurativo del niño, hay que plantearse mecanismos que incidan en la educación de los padres sobre la educación infantil (especialmente, los límites y la autoridad) y hay que prestar especial atención al niño adoptado, recuperando los conceptos de la vinculación afectiva, descritos en su momento por Spitz y Bowlby.