Puntos clave
La urodinámica es el estudio dinámico de la orina en el aparato urinario. Este artículo hará referencia exclusivamente al tracto urinario inferior (TUI) —vejiga y uretra— con sus funciones de almacenamiento y vaciado vesicales (V).
El funcionalismo del almacenamiento y vaciado V en pediatría es muy peculiar por su carácter evolutivo y madurativo, desde el feto hasta la edad adulta. Su alteración es muy frecuente y variada, y resulta muy prevalente en la consulta pediátrica general y especializada.
La etiología puede ser: malformativa, neuropática, disfuncional no neuropática, conductual, psicológica, infecciosa, traumática, oncológica1.
Polimorfismo. Paralelamente a la etiología puede ser: congénita o adquirida, familiar, hereditaria o aislada, transitoria o permanente, aguda o crónica, curable o incurable, leve o grave1.
Es importante conocer la fisiología evolutiva, patología, diagnóstico, tratamiento etiológico y prevención.
Sección 1. Fisiología urodinámica del tracto urinario inferiorPara que el TUI funcione normalmente es necesario:
- —
Normalidad anatómica vesicoesfinteriana, uretral.
- —
Normalidad anatómica y funcional del sistema nervioso central (SNC), periférico, centros lumbosacros y sus vías.
- —
Normal desarrollo madurativo de las estructuras citadas.
- —
Ausencia de patología intercurrente, que altere el funcionamiento del TUI.
La relajación del detrusor tras la micción se produce por:
- —
Inhibición del centro parasimpático (CP) sacro.
- —
Actividad adrenérgica del centro simpático (CS): beta (relaja el detrusor) y alfa (contrae el cuello vesical y uretra proximal).
- —
El nervio pudendo (NP) contrae el esfínter externo y el suelo perineal.
Se consigue un llenado vesical continente y a baja presión, reforzado por el SNC.
Fase de vaciado y micción: acción parasimpatica- —
El NP relaja esfínter y suelo perineal.
- —
Cesa la inhibición del CP y centro pontino del detrusor.
- —
El CP por los nervios pélvicos y contrae el detrusor.
- —
El CP inhibe al CS: el detrusor se contrae sin inhibición y cesa la contracción del cuello vesical y uretra proximal.
La sensación de paso de orina por la uretra, a través de los nervios pudendos llega a los CP, aumentando la contracción del detrusor y la inhibición del esfínter, con lo que se consigue un vaciado “V” completo, sin residuo posmiccional2.
Maduración urodinámica pediátrica- —
0–1 A: micción involuntaria, de pequeño volumen, refleja espinal y sinérgica entre el detrusor y el esfínter3.
- —
1–2 A: desarrollo y mielinización de SNC que aumenta la capacidad vesical y el tiempo entre micciones. Inicia sensación de vejiga llena y micción inminente. Puede empezar la continencia diurna.
- —
2–5 A. Inicio del control consciente cortical: a) se inicia y alcanza la continencia nocturna4; b) el niño inhibe voluntariamente la micción refleja y aumenta la capacidad vesical; c) puede orinar voluntariamente, así como interrumpir y reiniciar la micción.
La International Continence Society (ICS) y la International Consultation on Urological Diseases han unificado los conceptos5 de trabajos previos6.
Los conceptos clínicos sin estudio urodinámico7 son los siguientes:
- —
Frecuencia diurna aumentada: polaquiuria.
- —
Nocturia: despertarse para orinar durante la noche.
- —
Urgencia: necesidad imperiosa de orinar.
- —
Incontinencia urinaria de urgencia: escapes de orina coincidiendo con necesidad imperiosa.
- —
Enuresis nocturna: micción involuntaria durante el sueño.
- —
Síndrome de vejiga hiperactiva (SVH): micciones frecuentes con pequeños volúmenes, con menos tiempo entre micciones.
- —
Micción disfuncional: flujo de orina entrecortado, fraccionado, débil, gota a gota o con esfuerzo, etc.
Los conceptos con EU7 corresponden a:
- —
Hiperactividad del detrusor: idiopática o neurogénica, contracciones del detrusor en fase de llenado.
- —
Hipoactividad del detrusor: disminución de la contracción vesical en la fase de vaciado.
- —
Detrusor acontráctil: el detrusor no es capaz de contraerse.
- —
Disinergia detrusor esfínter o vesicoesfinteriana (DVE): durante el vaciado vesical el detrusor se contrae pero el sistema esfinteriano no está relajado, total o parcialmente.
- —
Residuo posmiccional (RPM): queda orina en vejiga después de acabar la micción.
Es un síndrome muy frecuente en pediatría5,7.
- —
Causa: suele ser desconocida. Se puede producir por incontinencia urinaria, frío, estreñimiento y suele ser transitoria, pero puede cronificarse.
- —
Fisiopatología: contracciones no inhibidas o involuntarias del detrusor, durante el AV, que pueden producir escapes de orina, a veces con micción completa2. Con frecuencia el niño intenta compensar la hiperactividad, contrayendo el suelo pélvico, que en algunos niños no cesa durante la micción, y se origina una disinergia secundaria. La disinergia es la falta de relajación esfinteriana durante la contracción vesical.
La sintomatología es variada según la intensidad y la evolución (8): frecuencia diurna aumentada, con menor volumen; urgencia miccional; escapes ocasionales entre micciones y enuresis nocturna (síndrome enurético); dolor suprapúbico; posible micción disinérgica con flujo irregular por contracción esfinteriana total o parcial; posturas especiales, para evitar escapes, signo de Vincent9; clínicamente puede haber reflujo vesicoureteral (RVU) secundario e infección urinaria como consecuencia del aumento de presión intravesical y del residuo posmiccional.
- —
Tratamiento: normas básicas más anticolinérgicos. Retroalimentación biológica.
Es una enfermedad muy importante con gran repercusión en el tracto urinario superior (TUS), la continencia y la calidad de vida10.
- —
Etiología: la más frecuente es la espina bífida. Tiene gran interés por su prevalencia, repercusión multiorgánica, trascendencia para toda la vida personal y familiar, y la posibilidad de prevención11. Otras causas congénitas son: síndrome de regresión de polo caudal, agenesia sacra, y síndrome de medula anclada.
- —
Fisiopatología: depende de la resistencia uretral10: a) fallo AV (baja resistencia uretral en AV, mucha incontinencia y poco daño renal), y b) fallo VV (alta resistencia uretral en VV, menos incontinencia y más daño renal).
En ambos fallos el detrusor puede ser, a su vez, hipo o hiperactivo. El daño renal depende de la resistencia uretral12. El esfínter hiperactivo con detrusor hiperrefléxico es la forma más frecuente y grave para el TUS10. Hay hiperpresión vesical con mal VV y mal drenaje ureteral. La IU, el RVU o el megauréter obstructivo son frecuentes. Hay incontinencia por rebosamiento y orina vesical residual. Según Bauer, el 54% presentan DVE al nacer, y el 38% de los que no la tienen, la adquieren12.
- —
Tratamiento por niveles: a) sondaje intermitente limpio (SIL) más anticolinérgicos; b) inyección vesical periódica de toxina botulínica, y c) cistoplastia10.
En lactantes varones con RVU de alto grado se han encontrado altas presiones vesicales y disinérgia8,13,14. Suele ser transitorio.
La etiología no se conoce.
- —
Tratamiento: profilaxis antibiótica el primer año. Si IU recurrente antirreflujo endoscópico. Si residuo posmiccional persistente: similar al tratamiento de la disfunción vesicoesfinteriana neuropática.
El síndrome urofacial de Ochoa15,16 es una cromosomopatía con herencia autonómica recesiva. Hay disinergia vesicoesfinteriana grave, con disinergia facial patognomónica: “cuando ríen, parece que lloran”.
- —
Tratamiento: similar al tratamiento de la disfunción vesicoesfinteriana neuropática.
- —
Etiología: puede ser respuesta aprendida para inhibir la micción, cuando el niño no quiere interrumpir lo que está haciendo, para ir a orinar17, o secundaria a vejiga hiperactiva.
- —
Fisiopatología8: flujo miccional entrecortado. La vejiga puede presentar evolutivamente8,17: hiperpresión, divertículos, RVU, megauréter; RPM, bacteriuria, IU; descompensación progresiva con hipocontracción; aumento del residuo; vejiga perezosa secundaria; nefropatía e insuficiencia renal.
- —
Sintomatología: evolución paralela de los síntomas (7): aplazamiento miccional; micción en oleadas (Staccatto), y luego fragmentada; escapes de orina de día y/o noche (síndrome enurético); globo vesical, a veces con dolor suprapúbico; IU recurrente; estreñimiento frecuente y encopresis.
- —
Tratamiento por niveles: a) normas básicas más BFB; b) similar al tratamiento de la disfunción vesicoesfinteriana neuropática7.
- —
Síndrome de Hinman: es una DVE, asociada a un trastorno psicológico característico18.
- —
Etiología: mal hábito de aplazar la micción17, para mejor ocasión. No hay obstrucción. Más en niñas, con posible influencia familiar para evitar los lavabos públicos.
- —
Fisiopatología7: inhibición del deseo miccional; aumento del umbral sensitivo, hasta deficiencia sensorial17; distensión vesical que disminuye la contractilidad; residuo posmiccional.
- —
Sintomatología: posible síndrome enurético, estreñimiento e IU recurrente.
- —
Tratamiento por niveles: a) normas básicas, reeducación, y b) si hay residuo, SIL7.
Es útil diferenciar entre estudios urodinámicos no invasivos e invasivos. En pediatría tienen gran importancia los datos que se logren sin necesidad de sondaje.
Urodinámica no invasiva- —
Historia clínica: cuestionario que responden los padres o el paciente (tabla 1).
Tabla 1.Cuestionario básico: historia clínica urodinámica
N.o de micciones al día < 3 o > 7 NO SÍ Urgencia miccional NO SÍ Escapes de orina diurnos NO SÍ Escapes de orina nocturnos NO SÍ Dificultad o retraso al iniciar micción NO SÍ Micción anormal con esfuerzo NO SÍ Micción fragmentada, entrecortada NO SÍ Chorro miccional anómalo (fino, débil) NO SÍ Antecedentes de patología del tracto urinario NO SÍ Antecedentes de infección urinaria NO SÍ Dolor zona vesical, suprapúbico NO SÍ Otros datos de interés:
- —
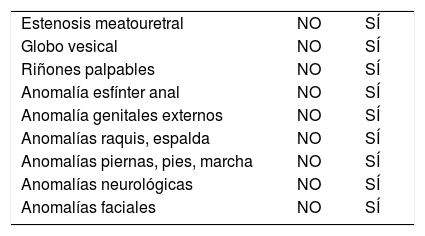
Exploración física básica urodinámica (tabla 2).
Tabla 2.Cuestionario básico: exploración física urodinámica
Estenosis meatouretral NO SÍ Globo vesical NO SÍ Riñones palpables NO SÍ Anomalía esfínter anal NO SÍ Anomalía genitales externos NO SÍ Anomalías raquis, espalda NO SÍ Anomalías piernas, pies, marcha NO SÍ Anomalías neurológicas NO SÍ Anomalías faciales NO SÍ Otros datos:
- —
Hoja de frecuencia/volumen. Información durante 2 días de la frecuencia y volúmenes miccionales y continencia.
- —
Flujo miccional, con o sin electromiografía. Micción habitual pero en el flujómetro, con o sin electrodos adhesivos en periné.
- —
Ecografía pre y posmiccional: valora la orina residual sin necesidad de sondaje. Hay ecógrafos específicos para medir orina residual.
Con estos estudios urodinámicos se pueden descartar enfermedades obstructivas orgánicas y funcionales1 (fig. 1).
La urodinámica no invasiva está indicada en vejiga hiperactiva, vejiga perezosa, síndrome enurético, incontinencia, dificultad miccional y micción anormal.
En la enuresis nocturna pura es suficiente con los tres primeros. Éstos son meramente clínicos y pueden ser hechos por pediatras. Los 2 últimos requieren tecnología y experiencia apropiadas. Deben ser realizados en laboratorio urodinámico pediátrico.
Urodinámica invasivaEn ocasiones será imprescindible estudiar volúmenes, presiones y acomodación, vesicales, colocando una sonda vesical especial de doble luz.
- —
Cistomanometría: precisa cistomanómetro integrado con ordenador y programas específicos. Es muy habitual. Informa de la capacidad y presiones vesicales, del comportamiento de la vejiga, sensitivo y motor, y de la pérdida de líquido, durante el llenado vesical. Está indicada en las disfunciones de llenado. Imprescindible en el diagnóstico y control de las disfunciones neuropáticas1 (fig. 2).
- —
Videocistourodinámica: es una cistomanometría con contraste y control radiológico. Precisa cistomanómetro integrado con ordenador y programas específicos más equipo de radiología con fluoroscópica. Su ventaja es unir estudio funcional y morfológico y realizar 2 exploraciones en una sola: urodinámica y cistouretrografía miccional. Está especialmente indicada en disfunción neuropática y RVU secundario a disfunción.
- —
Estudio de presión flujo: permite conocer la fase de vaciado vesical. Estudia la contracción del detrusor en la micción, las presiones generadas y la duración. Precisa cistomanómetro integrado con ordenador y programas específicos.
La urodinámica invasiva está indicada en la disfunción neuropática, RVU + incontinencia o vejiga hiperactiva, vejiga perezosa, disinergia con orina residual, válvulas uretrales, extrofia vesical, etc.
Sección 4. Tratamiento urodinámicoLa urodinámica no es sólo diagnóstica, sino también terapéutica con diferentes niveles de complejidad.
Escuela de padres como prevenciónLos padres pueden ayudar al normal desarrollo neuromiccional en los primeros años, si están debidamente instruidos en:
- —
Retirada del pañal: la retirada prematura o inadecuada puede ocasionar disfunciones urinarias, con posible patología secundaria.
- —
Adecuado aseo genital en ambos sexos, para evitar infección local y urinaria.
- —
Correcta manera de orinar: 3«C» (continua, cómoda, completa) para un vaciado vesical frecuente.
- —
Adecuación del WC a tallas y edades pediátricas.
Con la educación de los padres se podría hacer verdadera prevención de muchas disfunciones adquiridas.
Tratamiento básicoLos pilares del tratamiento son:
- —
Horario miccional, periódico 5–6 veces al día.
- —
Micción correcta sin cortar el chorro.
- —
Ingesta de líquido en volumen y ritmo adecuados a capacidad vesical.
La retroalimentación biológica es un “juego” de ordenador con electrodos adhesivos perineales19,20. Con la contracción y relajación voluntaria del suelo pélvico el paciente puede mover unos muñecos que son parte del juego. El objetivo es el conocimiento del movimiento de la musculatura perineal. Se continúa con ejercicios en domicilio que se refuerzan con sesiones periódicas de retroalimentación biológica. Es muy bien aceptado por los niños y sus padres (figs. 3 y 4).
La disinergia es su principal indicación. También da buen resultado en: hiperactividad vesical y síndrome enurético sin respuesta a anticolinérgicos y en enuresis nocturna no respondedora a desmopresina y/o alarma20.
Conclusiones- —
Formación: el conocimiento urodinámico es la base principal e imprescindible para entender, diagnosticar y tratar las uropatías funcionales pediátricas. Debería incluirse en la formación pediátrica general.
- —
Prevención: la uropatía funcional puede ser congénita y adquirida. El ácido fólico preconcepcional puede previene 70% de espina bífida. La información familiar (escuela de padres), puede prevenir muchas adquiridas.
- —
Diagnóstico: el estudio urodinámico no siempre es invasivo. Con flujometría y ecografía vesical se puede descartar la obstrucción uretral orgánica o funcional. La urodinámica con sondaje estudia la presión, capacidad, sensación y contracción voluntaria e involuntaria vesical.
- —
Tratamiento: la urodinámica además de diagnóstica es una potente herramienta terapéutica. La retroalimentación biológica tiene buenos resultados en las uropatías funcionales no neuropáticas, sin efectos adversos conocidos.