Describimos los resultados a largo plazo de nuestra experiencia en cirugía aórtica por laparoscopia, total y asistida, en las lesiones arteriosclerosas oclusivas y en un aneurisma del sector aortoilíaco.
Material y métodosEstudio prospectivo donde se analiza a los pacientes intervenidos de by-pass del sector aortoiliacofemoral, desde noviembre de 2001 hasta octubre de 2003 y desde mayo de 2006 hasta septiembre de 2008, 7 y 14 pacientes respectivamente (21 en total), por lesiones de tipo D del Transatlantic Inter-Society Consensus (TASC) II y estadios II, III y IV de Fontaine y un aneurisma de aorta abdominal (AAA); 11 casos totalmente laparoscópicos y 10 asistidos. En la primera fase seguimos abordaje retroperitoneal y en la segunda, transperitoneal.
ResultadosSe estudió a un total de 21 pacientes, 20 hombres y una mujer, con una media de edad de 60 años (rango 41-76). Media de tiempo operatorio: 390 min (rango entre 220 y 570 min). Media de pinzamiento aórtico: 110 min. Mortalidad 0%. Complicaciones mayores postoperatorias: un infarto de miocardio (IAM) perioperatorio, una perforación duodenal, una hemorragia de sutura aórtica, una trombectomía de rama a las 12h. Complicaciones en el seguimiento: una infección de prótesis, resuelta por ligadura aórtica y by-pass axilo-bifemoral. Reintervenciones: una trombosis de injerto por plicatura a los 5 meses y 2 trombectomías de rama y profundoplastia a los 7 meses, y 10 años respectivamente, un recambio de by-pass bifurcado a los 2 años, todos los pacientes seguían fumando. Hubo 5 fallecimientos a los 4, 5, 6, 7 y 10 años, solo uno relacionado con su enfermedad. En 2013 estaban vivos 16 pacientes, con permeabilidad del 100%.
ConclusionesLa dificultad de esta cirugía y la curva de aprendizaje propician mayores complicaciones en el postoperatorio inmediato; los resultados de permeabilidad asistida a largo plazo se equiparan a los excelentes resultados de la abierta.
To present the long-term results using total and assisted laparoscopic aortic surgery in arteriosclerotic occlusive lesions and an aneurysm in the aortic-iliac region.
Material and methodmethodsA prospective study was conducted by analysing the data of 7 and 14 patients (a total of 21) operated on using aortoiliofemoral bypass from November 2001 to October 2003, and from May 2006 to September 2008, respectively. The lesions consisted of Transatlantic Inter-Society Consensus (TASC) II Type D lesions, and Fontaine stage II, III, and IV lesions, and one abdominal aortic (AAA) lesion, with 11 cases totally laparoscopic and 10 assisted. In the first period, a retroperitoneal approach was used, and in the second, transperitoneal.
ResultsOf the 21 patients with a mean age of 60 years (range 41-76), 20 were males and one was female. The mean operating time was 390min (range 222 to 570min). The mean time using an aortic clamp was 110min. There was no perioperative mortality, and the major complications were: one perioperative acute myocardial infarction (AMI), one duodenal perforation, one aortic stitch haemorrhage, and branch thrombectomy at 12hours. The complications at follow-up included: one prosthesis infection (resolved by aortic ligature and axillo-bifemoral bypass. Further surgery was performed on one graft thrombosis due to plication at 5 months, 2 branch thrombectomies and a profundoplasty at 7 months and 10 years, respectively, and one bifurcated bypass replacement at 2 years, with all of them continuing to smoke. There were 5 deaths at 4, 5, 6, 7, and 10 years, with only one associated with its disease. In 2013, 16 patients are alive, with 100% patency.
ConclusionsThe difficulty of this surgery and the learning curve, can lead to major complications in the immediate post-operative period. The assisted patency results in the long-term are similar to the excellent results of open surgery.
La cirugía de mínima invasión busca propiciar una menor agresión en el acto quirúrgico y un postoperatorio más confortable con una más rápida recuperación. La cirugía vascular tiene su mayor paradigma consolidado en el abordaje endovascular, cuyo desarrollo y aceptación en los últimos años ha sido espectacular.
No obstante, siguiendo las recomendaciones del último Consenso Transatlántico (TASC II)1, en las lesiones de tipo D, se sigue recomendando la cirugía abierta como primera opción, por sus mejores resultados a largo plazo. Por este motivo, como la cirugía por laparoscopia es la cirugía mínimamente invasiva que intenta sustituir a la cirugía abierta, y siguiendo el ejemplo de otros cirujanos vasculares2–10, tras un entrenamiento intensivo, seleccionamos una serie de pacientes, con un perfil de riesgo ASA bajo, y aceptable grado de calcificación aórtica, con este tipo de lesiones largas y grado isquémico avanzado, formando un equipo mixto, casi hasta el final, con cirujanos generales expertos en laparoscopia.
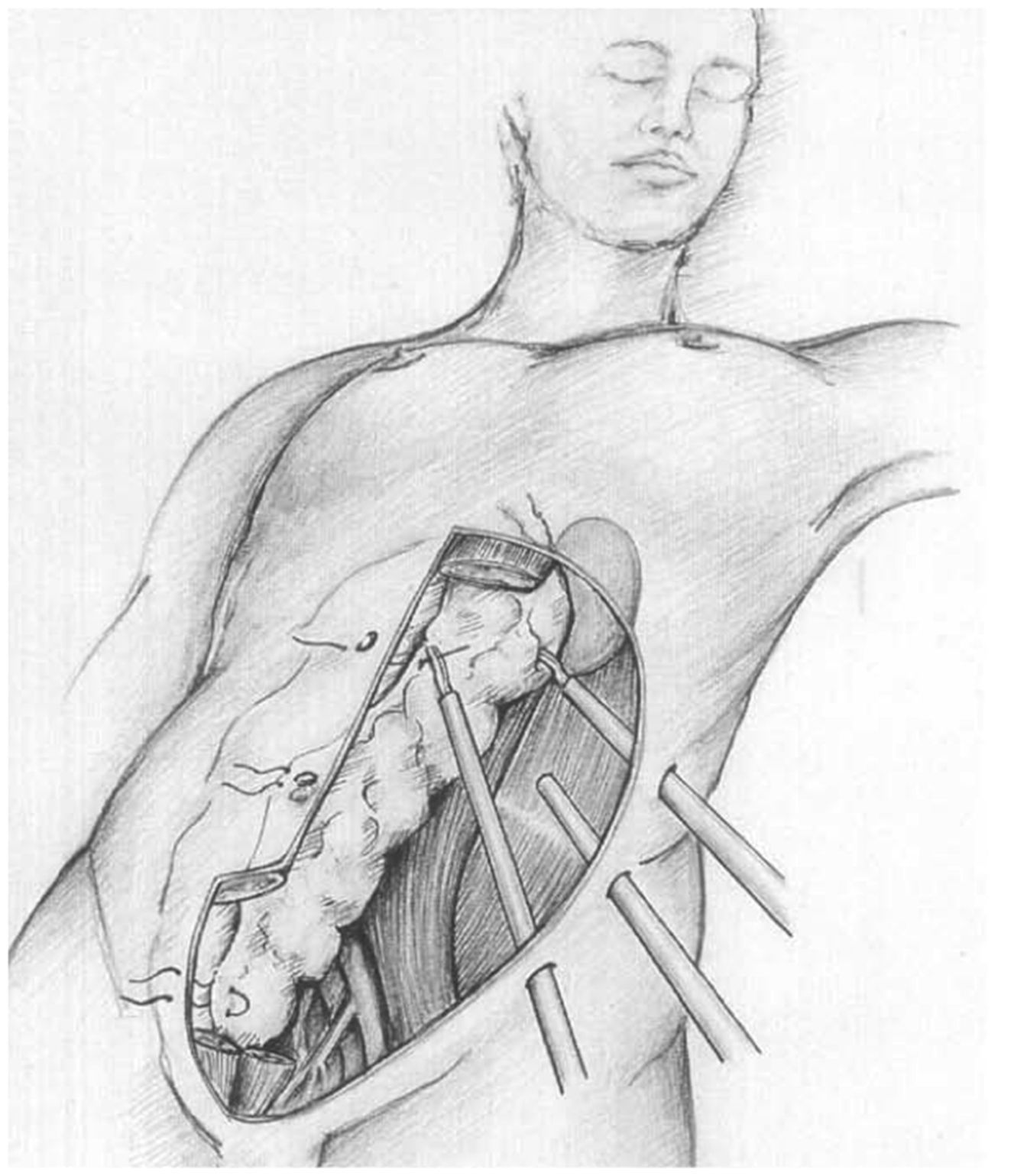
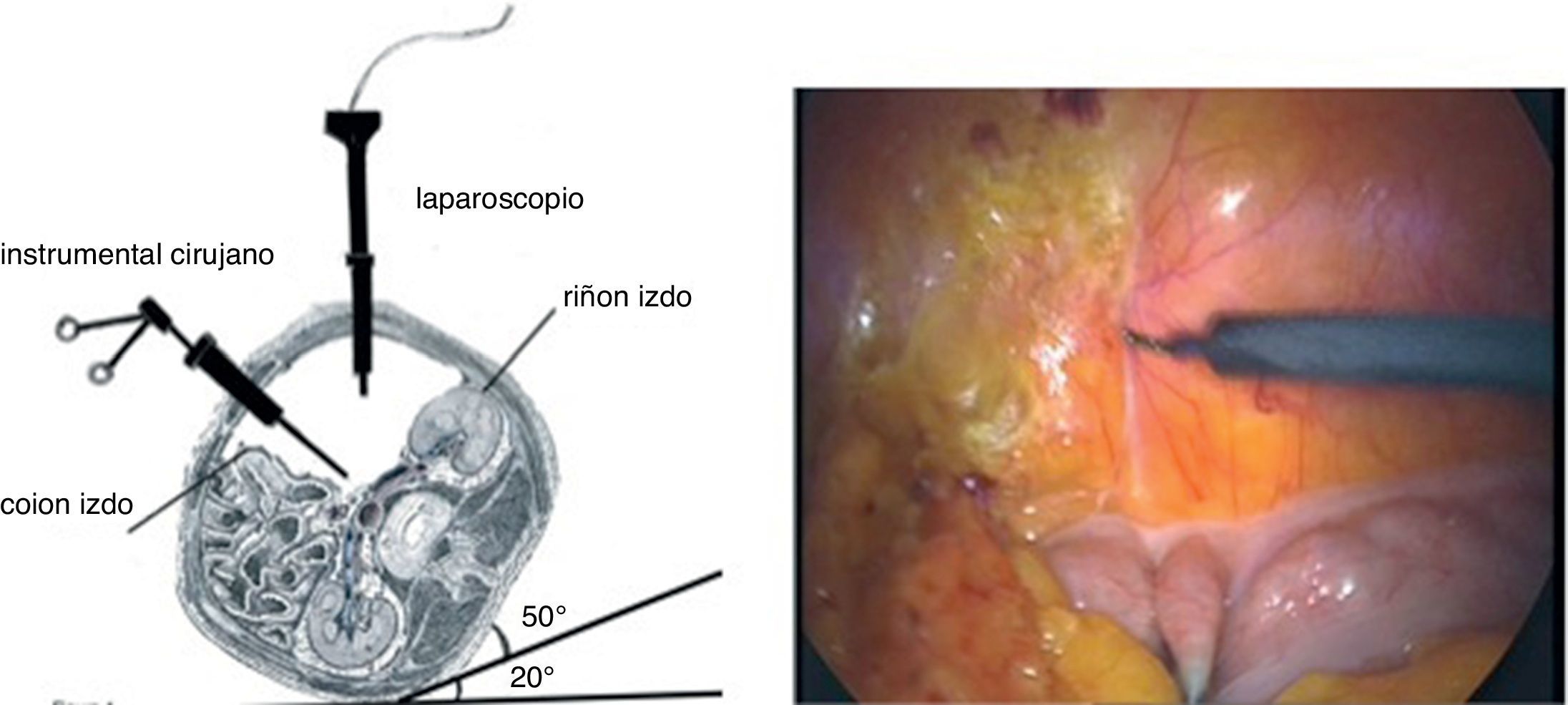
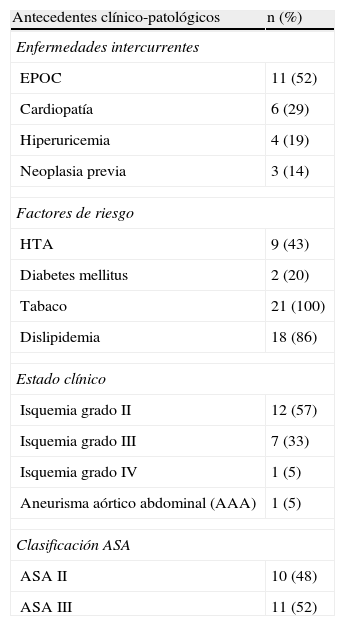
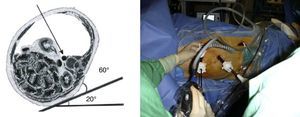
Material y métodoEn nuestra primera etapa (2001-2003), seguimos la técnica propuesta por Dion y Gracia5, colocando al paciente en decúbito lateral derecho de 20°, despegando el retroperitoneo con la ayuda de un balón o un dedo de guante quirúrgico, desde la cresta ilíaca izquierda hasta visualizar la cadena simpática y la aorta abdominal. A través de otros 3 trocares en línea media se talla el apron peritoneal por la línea del Toldt, que se sutura en la vertical del ombligo, sujetándola por 3 puntos a la pared abdominal. De esta manera se crea una cortina de retroperitoneo que impide que las asas intestinales invadan el campo quirúrgico (fig. 1). La ligadura de la arteria mesentérica inferior permite disecar completamente la aorta infrarrenal hasta su bifurcación y todo el eje ilíaco izquierdo, suturando-pinzando las arterias lumbares. La sutura del injerto se realiza de forma totalmente laparoscópica o con la ayuda de una miniincisión, bien sea en término-lateral o en término-terminal, suturando la aorta distal con una grapadora TA.6011.
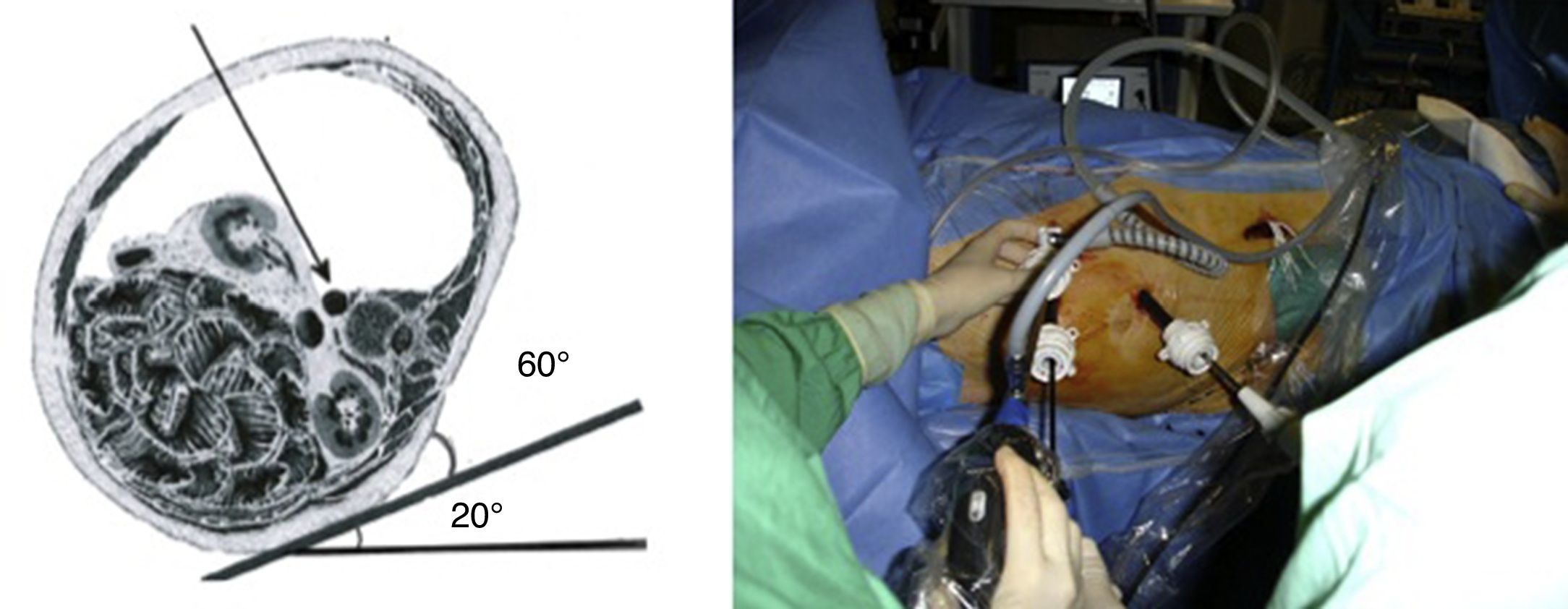
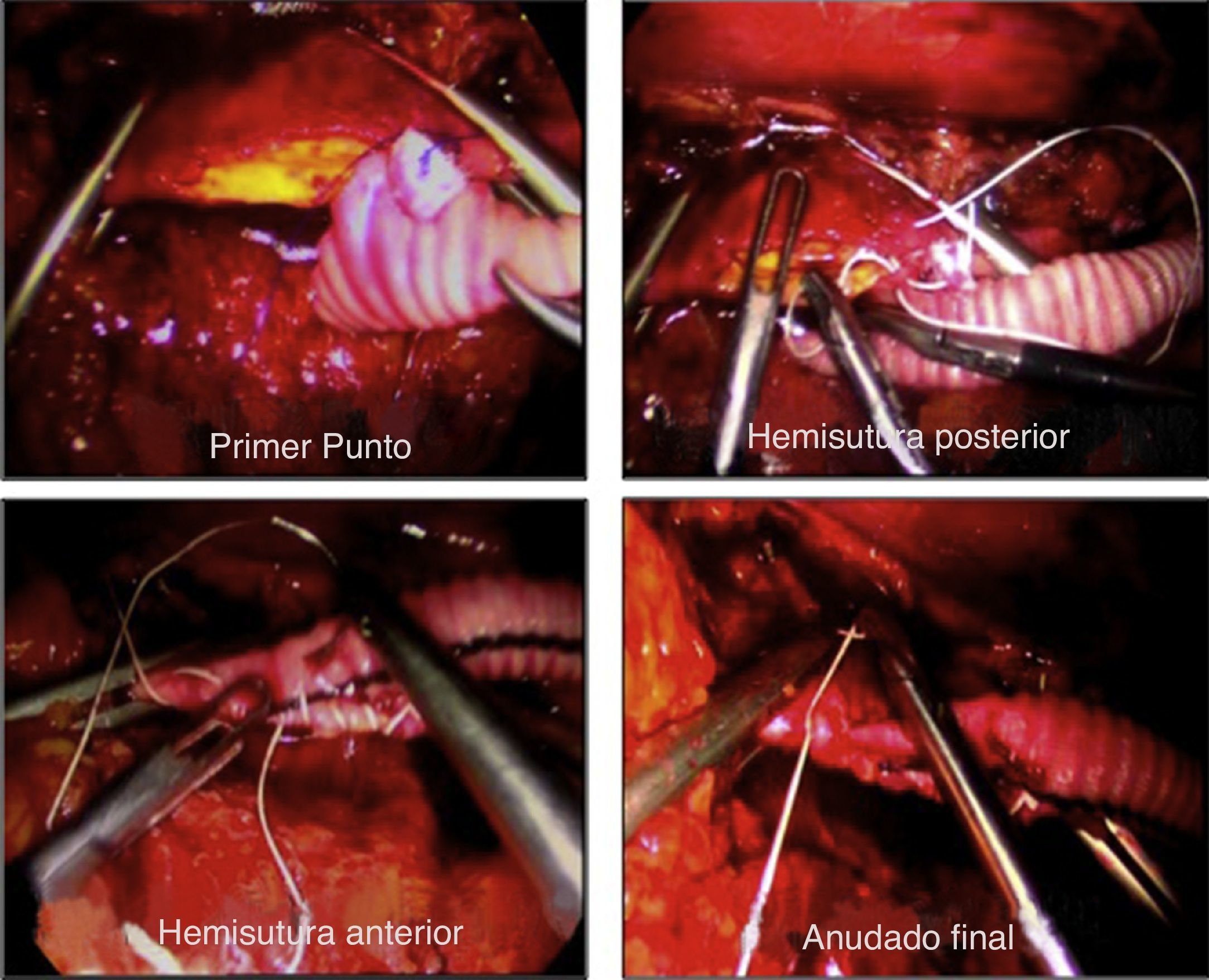
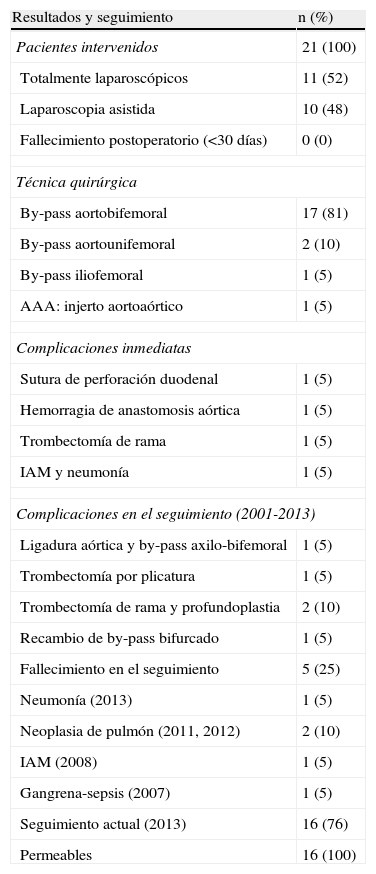
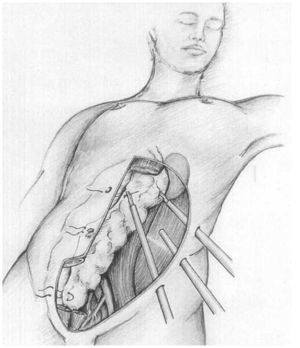
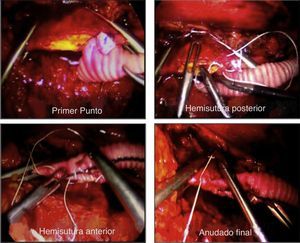
En la segunda etapa (2006-2008), fueron intervenidos 14 pacientes, siguiendo la técnica propuesta por Coggia et al.12–14 (figs. 2 y 3). El paciente debe estar sujeto firmemente a la mesa, para poder colocarlo durante la intervención en un decúbito lateral cercano a los 90°, de esta manera se evita la intrusión de asas que reposen en el fondo del campo. La sutura de la anastomosis aórtica se efectúa por medio de 2 hemisuturas de polipropileno de 3/0 y de 20cm, anudadas sobre pledgets de teflón y con aguja de 25 mm, previamente preparadas, así como con varios puntos de hemostasia del mismo material (fig. 4). La tunelización se realiza desde las ingles, siguiendo la cara anterior de los vasos ilíacos, siendo la del lado derecho especialmente exigente. Las suturas anastomóticas sobre los vasos femorales son convencionales a través de miniincisiones, con polipropileno de 5/015.
Experiencia clínicaNuestra serie consta de 21 pacientes consecutivos, 20 hombres y una mujer, intervenidos en 2 etapas. Se seleccionan pacientes con lesiones arteriosclerosas oclusivas TASC D, en grados II, III y IV de la clasificación de Fontaine y American Society of Anesthesiologists (ASA) II y III. Los antecedentes clínicos vienen referidos en la tabla 1.
Antecedentes personales de los pacientes de la serie
| Antecedentes clínico-patológicos | n (%) |
| Enfermedades intercurrentes | |
| EPOC | 11 (52) |
| Cardiopatía | 6 (29) |
| Hiperuricemia | 4 (19) |
| Neoplasia previa | 3 (14) |
| Factores de riesgo | |
| HTA | 9 (43) |
| Diabetes mellitus | 2 (20) |
| Tabaco | 21 (100) |
| Dislipidemia | 18 (86) |
| Estado clínico | |
| Isquemia grado II | 12 (57) |
| Isquemia grado III | 7 (33) |
| Isquemia grado IV | 1 (5) |
| Aneurisma aórtico abdominal (AAA) | 1 (5) |
| Clasificación ASA | |
| ASA II | 10 (48) |
| ASA III | 11 (52) |
El estudio preoperatorio de los pacientes candidatos incluye ecografía abdominal y aórtica, y aortoarteriografía en todos los casos; para aumentar la información anatómica tridimensional se efectúa TAC toracoabdominal con contraste en 17 pacientes (con función renal conservada), en 2 sin contraste y en 2 casos, angio-RM.
La valoración del riesgo cardiaco se realizó hasta el año 2003 con ecografía de estrés de forma selectiva y, a partir de la segunda serie en 2006, de forma sistemática. Fueron rechazados todos los pacientes de riesgo ASA IV o mayor.
El estadio clínico según la clasificación de Fontaine incluye 12 claudicaciones invalidantes, 7 con dolor en reposo, una gangrena avanzada de antepié con grandes tofos gotosos. Todos los pacientes isquémicos eran obstrucciones largas tipo D del TASC II1 y la mayoría con importantes calcificaciones de la pared aórtica, el paciente restante era un AAA.
ResultadosSe consiguió realizar el by-pass de forma totalmente laparoscópica en 3/7 pacientes en la primera etapa y 8/14 en la segunda, en total 11/21 pacientes. En todos se intentó ir de forma total, pero ante la excesiva inflamación periaórtica, demora o complicaciones de sangrado optamos por hacer una miniincisión y a través de ella completar el procedimiento: en 5 pacientes abrimos por dificultades en la disección, en 3 por problemas planteados en la sutura y en 2 con la sutura ya realizada, pero con sangrado no controlado por calcinosis de la pared aórtica.
El tiempo operatorio fue de 390 min (rango entre 220 y 570 min), la media de pinzamiento aórtico fue de 110 m (rango entre 60 y 130 min). Tiempo medio de la sutura aórtica 70 min (30-100 min). Se transfundieron intraoperatoriamente una media de 3 concentrados de hematíes en 9 de 21 pacientes.
No hubo mortalidad. Todos los pacientes fueron dados de alta, con el 100% de permeabilidad. Complicaciones mayores médicas: un infarto de miocardio (IAM) perioperatorio, al principio de la sutura aórtica, se finalizó la cirugía por miniincisión, el postoperatorio se complicó también con neumonía, fue alta a los 51 días con fracción de eyección del 35%, caminando posteriormente sin claudicación. Complicaciones mayores quirúrgicas: una perforación duodenal suturada al 6.° día, con fistulización a ingle izquierda, que provocó una gran quemadura química y dejó al descubierto la prótesis, que cicatrizó a los 2 meses por segunda intención. Una reintervención a las 5 h por hemorragia de la sutura aórtica, resuelta con un punto de hemostasia. Una isquemia aguda con trombosis de rama, resuelta por trombectomía con Fogarty a las 12h. Una revisión quirúrgica por falsa trombosis del injerto por hipotensión mantenida y mala perfusión periférica.
Complicaciones en el seguimiento: un paciente reingresó a los 35 días del alta por fiebre, escalofríos y distensión abdominal, en la TAC se observó un enorme absceso, por infección del injerto por Escherichia coli, se realizó ligadura aórtica y by-pass axilo-bifemoral, produciéndose lesión del uréter izquierdo resuelta con catéter de nefrostomía permanente. Un paciente fue reintervenido 5 meses después por trombosis del injerto, se hizo trombectomía de la rama izquierda con anillo de Vollmar y se acortó la rama con nueva sutura término-terminal, se completó con by-pass cruzado a la rama derecha con sutura distal término-terminal. Consideramos que fue una defectuosa tunelización. Dos pacientes precisaron trombectomía de rama y profundoplastia más distal, a los 7 meses y 10 años, respectivamente. El último paciente recibió un recambio de injerto bifurcado porque tardó en acudir 3 meses desde el episodio clínico de trombosis, con presencia de lesiones distales. Estos 3 pacientes eran fumadores, 2 de ellos abusivos; el último, además, de tabaco y fármacos.
Hubo 5 fallecimientos en el seguimiento: los 2 pacientes fumadores abusivos fallecieron a los 4 y 6 años de la cirugía; el primero relacionado con su enfermedad de base, por gangrena tras amputación de muslo por trombosis de rama e intento de by-pass axilo-bifemoral, en otro centro; el segundo por neumonía con el recambio de injerto permeable. Un paciente por nuevo IAM a los 5 años (el que había infartado en el peroperatorio), con el injerto permeable. Los 2 restantes fallecieron por neoplasia de pulmón (seguían fumando) con injerto permeable a los 8 y 10 años de la cirugía, este último era nuestro primer paciente. Los 16 restantes siguen permeables en 2013 con revisión anual clínica y por ecodoppler (tabla 2).
Resultados precoces y a largo plazo
| Resultados y seguimiento | n (%) |
| Pacientes intervenidos | 21 (100) |
| Totalmente laparoscópicos | 11 (52) |
| Laparoscopia asistida | 10 (48) |
| Fallecimiento postoperatorio (<30 días) | 0 (0) |
| Técnica quirúrgica | |
| By-pass aortobifemoral | 17 (81) |
| By-pass aortounifemoral | 2 (10) |
| By-pass iliofemoral | 1 (5) |
| AAA: injerto aortoaórtico | 1 (5) |
| Complicaciones inmediatas | |
| Sutura de perforación duodenal | 1 (5) |
| Hemorragia de anastomosis aórtica | 1 (5) |
| Trombectomía de rama | 1 (5) |
| IAM y neumonía | 1 (5) |
| Complicaciones en el seguimiento (2001-2013) | |
| Ligadura aórtica y by-pass axilo-bifemoral | 1 (5) |
| Trombectomía por plicatura | 1 (5) |
| Trombectomía de rama y profundoplastia | 2 (10) |
| Recambio de by-pass bifurcado | 1 (5) |
| Fallecimiento en el seguimiento | 5 (25) |
| Neumonía (2013) | 1 (5) |
| Neoplasia de pulmón (2011, 2012) | 2 (10) |
| IAM (2008) | 1 (5) |
| Gangrena-sepsis (2007) | 1 (5) |
| Seguimiento actual (2013) | 16 (76) |
| Permeables | 16 (100) |
La cirugía laparoscópica aórtica como cirugía mínimamente invasiva intenta evitar el trauma quirúrgico y las repercusiones de la cirugía abierta. Aunque desde el comienzo intentamos realizar la técnica siempre de forma totalmente laparoscópica (en nuestro primer caso lo logramos) cuando apreciamos durante la cirugía que las dificultades propias de la curva de aprendizaje o la hemorragia mal controlada podrían afectar a la seguridad del paciente, terminábamos el procedimiento a través de miniincisión. La ventaja hemodinámica que tiene la cirugía de revascularización por enfermedad oclusiva del sector aortoilíaco sobre la aneurismática es que, durante el tiempo de pinzamiento y sutura, el fenómeno de isquemia/reperfusión provocado no es tan importante, lo que permite una prolongación del tiempo de intervención con poca repercusión para el paciente. Todos los pacientes, excepto el del aneurisma, tenían un síndrome de Leriche completo o una obstrucción completa de un eje iliofemoral y esteno-obstrucciones importantes del otro (lesiones tipo D del TASC II).
El tiempo empleado en los diferentes pasos, sobre todo en la disección, es prolongado comparado con otras publicaciones4–14 posiblemente por la diferente procedencia de nuestro equipo mixto de cirugía general-vascular, la intermitencia entre intervenciones y la difícil curva de aprendizaje. No hemos tenido fallecimientos en el postoperatorio inmediato y los contabilizados en el seguimiento están en rango inferior a la mortalidad esperada a largo plazo para este tipo de pacientes, con supervivencia del 75% entre 5 y 10 años1, aunque la morbilidad es elevada. Nuestro único caso de enfermedad aneurismática, realizado con éxito de forma totalmente laparoscópica, fue debido al privilegio de haber contado como tutor de la intervención con el Dr. Marc Coggia16.
Con relación a las vías de abordaje, ninguna de las propuestas es ideal: la vía retroperitoneal de Dion4–6 se complica por la frecuente rotura del peritoneo, la intromisión de las asas en la visión del campo y la falta de espacio, lo que obliga a emplear separadores17,18 que no están exentos de posibles iatrogenias en intervenciones prolongadas. La propuesta por Coggia12 obliga a una fuerte sujeción del paciente a la mesa, en una postura muy forzada de decúbito lateral en ocasiones de 90°, que resulta, no solo incómoda para el equipo de anestesia, sino que, prolongada en el tiempo, puede provocar neumopatía y arritmias, aunque proporciona una excelente visibilidad y amplitud de campo, pero precisa de una hemostasia muy cuidadosa por los grandes despegamientos necesarios y por la exigente tunelización de la rama derecha de la prótesis en esa postura, debido al peligro de lesión del confluente ilio-cava.
Las indicaciones para cirugía laparoscópica, igual que para cirugía abierta, se basan en las del consenso TASC II1. También es cierto que cada vez más publicaciones las contemplan como obsoletas, porque por las de clase C actualmente se decantan como primera opción endovascular19–21, así como en casos seleccionados de clase D22, pero una cosa es poder recanalizar y otra son los resultados a largo plazo en este tipo de actuaciones. Lo mismo podríamos decir para la cirugía de los aneurismas, siguiendo las mismas indicaciones: el problema no es compararse con la abierta, sino con la endoprotésica23–26.
En contra de la práctica de esta cirugía, posiblemente la más compleja de todas las cirugías laparoscópicas27,28, juega la exigente curva de aprendizaje debida a las dificultades propias de la disección, de la hemostasia por la extensa circulación colateral y, sobre todo, por la precisión que necesita la realización de la anastomosis aortoprotésica en cualquiera de sus variantes, al estar la pared enferma extensamente calcificada en muchas ocasiones, con las dificultades propias de la ergonomía de la sutura. Posiblemente, por todo ello somos el único equipo en España que hemos seguido realizando este tipo de cirugía, abandonada desde el año 2008, paralelamente a su declive mundial. Actualmente solo los grupos quirúrgicos de mayor experiencia internacional en cirugía aórtica laparoscópica la siguen realizando. A pesar de nuestros esfuerzos en intentar progresar, mejorando tiempos y evitando complicaciones, los pobres resultados perioperatorios obtenidos, en comparación con los de la cirugía tradicional, nos privan de la justificación científica para seguir manteniendo la técnica.
La ayuda de la robótica no se ha extendido29,30, pese a sus posibles ventajas para mejorar esta ergonomía, seguramente tanto por su elevado precio como por las dificultades de colocación y manejo habitual, lo que prolonga una cirugía ya de por sí larga, incluso en la mejores manos.
Pero casi toda la discusión de las indicaciones, técnicas y resultados se ha hibernado, porque en los 2 últimos años la práctica de la cirugía aórtica por laparoscopia tanto para enfermedad obstructiva como aneurismática es testimonial, habiendo desaparecido prácticamente de los topics y presentaciones de los congresos y de las revistas especializadas31,32. ¿Qué ha podido ocurrir para que este procedimiento haya languidecido?
La respuesta parece obvia: mientras que en otras especialidades la cirugía laparoscópica es la cirugía mínimamente invasiva la que compite con la cirugía abierta, en la nuestra debe competir no solo con la cirugía abierta13,28,33 (ya de por sí difícil), sino con la cirugía endovascular23–26. Y esta otra forma de hacer «cirugía» no tiene actualmente competencia en el plazo inmediato, ni por el tiempo empleado, ni por el (menor) número de complicaciones (ambos favorables a la endovascular), porque las condiciones necesarias y la curva de aprendizaje para realizar con seguridad este tipo de técnica son de menor complejidad y no se necesitan las habilidades propias de la cirugía, aunque los resultados de permeabilidad en el seguimiento a largo plazo sean mejores, como ocurre tanto en nuestro estudio como en los del resto de la literatura13,27,30,32–36.
La naturaleza de nuestro trabajo creemos que no permite otra conclusión que el abandono de la técnica debido a la falta de progresión en la curva de aprendizaje y a los pobres resultados perioperatorios obtenidos.
Sin embargo, a modo de reflexión sobre la técnica en general, pensamos que actualmente la cirugía aórtica laparoscópica puede ser realizada por equipos de alto nivel y experiencia32, y que deberemos esperar para su difusión, dados sus mejores resultados a largo plazo en comparación con la cirugía endovascular, gracias a los avances futuros37, tanto en los modos más rápidos y seguros de disección como en las suturas, sean automáticas o manuales, facilitadas por las futuras generaciones evolutivas de cirugía robótica, así como gracias a unos nuevos modos en la enseñanza de esta cirugía en modelos simulados más avanzados, que puedan propiciar una curva de aprendizaje al alcance de la mayoría.
Si la tecnología consigue en un futuro próximo que el tiempo empleado en la intervención, propiciado por los avances mencionados, sea similar al de la cirugía endovascular, estarán en condiciones de competir ambas técnicas mínimamente invasivas y serán estudios aleatorizados a largo plazo, así como los de coste-beneficio, los que aconsejen la elección de uno u otro procedimiento.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los doctores Óscar Sanz Guadarrama y Emilio Álvarez Prida de Paz, cirujanos generales expertos en cirugía laparoscópica, por su fundamental colaboración en el equipo quirúrgico durante la etapa inicial de nuestra aventura laparoscópica.