A diabetes mellitus é responsável por 70% das amputações não traumáticas do membro inferior e 85% destas são precipitadas por úlceras. Objetivo – caracterização epidemiológica e resultado da intervenção dos utentes da consulta multidisciplinar do pé diabético.
Materiais e métodosEstudo observacional retrospetivo das primeiras consultas realizadas no âmbito da consulta multidisciplinar do pé diabético, durante um semestre. Revisão do processo clínico e avaliação das características epidemiológicas, investigação clínica realizada, meios complementares de diagnóstico e o resultado final (cicatrização da lesão, amputação major, não cicatrização em um ano ou morte).
ResultadosRealizaram‐se 361 primeiras consultas do pé diabético no período em estudo, 82,3% por ulceração (31,3% neuropáticos e 68,7% neuroisquémicos). Dos doentes seguidos, 78% obtiveram cicatrização das lesões (com ou sem amputação minor), 7,7% não obtiveram cicatrização da lesão após um ano de seguimento, 10,1% foram submetidos à amputação major e 4,2% faleceram durante o seguimento. Os doentes com doença arterial periférica apresentaram menor probabilidade de cicatrização (70,6 vs. 89,4%, p=0,004) e risco aumentado de amputação major (15,7 vs. 1,5%, p=0,003). A nefropatia diminuiu a probabilidade de cicatrização (50 vs. 82,6%, p=0,008) e aumentou o risco de amputação major (29,1 vs. 6,9%, p=0,008). Os doentes com dependência de terceiros apresentaram maior risco de amputação major (22,9 vs. 6,8%, p=0,008).
ConclusõesO tratamento eficaz das úlceras do pé diabético necessita uma abordagem multidisciplinar, intervindo nos vários componentes etiológicos. A doença arterial periférica, a insuficiência renal e a dependência de terceiros são fatores de mau prognóstico das úlceras do pé diabético.
Diabetes mellitus is responsible for 70% of non‐traumatic lower limb amputations and 85% of these are precipitated by ulcers. Objective ‐ epidemiological characterization and revision of the outcome of patients observed in a multidisciplinary outpatient clinic of diabetic foot.
Matherials and methodsA retrospective observational study with review of the first consultation of the multidisciplinary outpatient clinic of diabetic foot ulcer, during one semester. Review of the clinical process and evaluation of the epidemiological characteristics, clinical investigation, diagnostic tests, and outcome (healing, major amputation, non‐healing after 1 year or death).
ResultsThere were 361 first consultations during the study period, 82.3% due to ulceration (31.3% with neuropathic etiology and 68.7% with neuroischemic foot ulcers). Of the patients followed, 78% achieved complete wound healing (with or without minor amputation), 7.7% did not heal after one year of follow up, 10.1% underwent major limb amputation, and 4.2% died during the follow‐up. Patients with peripheral arterial disease were less likely to heal (70.6% vs. 89.4%, p=0.004) and had greater risk of major amputation (15.7% vs. 1.5%, p=0.003). Nephropathy decreases the likelihood of healing (50% vs. 82.6%, p=0.008) and increases the risk of major amputation (29.1% vs. 6.9%, p=0.008). Non‐ambulatory patients have a higher risk of major amputation (22.9% vs. 6.8%, p=0.008).
ConclusionsSuccessful treatment of diabetic foot ulcers requires a multidisciplinary approach, intervening in all etiological components. Peripheral arterial disease, renal failure and non ambulatory status are factors related to poor prognosis of diabetic foot ulcers.
A diabetes mellitus (DM) é responsável por 70% das amputações não traumáticas de membros inferiores e 85% destas são precipitadas por úlceras. O risco de um diabético desenvolver uma úlcera durante a sua vida é cerca de 25%1.
A úlcera do pé diabético tem etiologia complexa e heterogénea que resulta da contribuição de múltiplos fatores, sendo o mecanismo mais frequente a tríade neuropatia‐deformidade‐trauma repetido2. A cicatrização da lesão vai depender de fatores da lesão (tamanho, localização, da presença de necrose, gangrena, infeção), de fatores relativos ao membro inferior (da presença de arteriopatia periférica) e de fatores relacionados com o doente (idade e comorbilidades)3,4. A presença de arteriopatia periférica está associada ao agravamento do prognóstico3–5. O diagnóstico de arteriopatia periférica associa‐se à presença de aterosclerose sistémica severa e extensa, que é responsável pelo aumento da mortalidade e morbilidade por eventos cardiovasculares, independentemente dos fatores de risco5. Em doentes diabéticos, por cada aumento de 1% de hemoglobina glicosilada (HbA1c) há um aumento correspondente de 26% de arteriopatia periférica6.
As úlceras do pé diabético requerem tratamento prolongado e dirigido e têm implicações importantes na qualidade de vida dos pacientes e dos seus cuidadores. A não cicatrização associa‐se a um declínio progressivo da qualidade de vida7. O tratamento está associado a custos significativos para os serviços de saúde e agrava‐se no caso de complicações ou amputação do membro inferior8,9.
A consulta multidisciplinar do pé diabético do Centro Hospitalar do Porto – Hospital de Santo António, pioneira em Portugal, é uma consulta de acesso livre, bissemanal, que se dedica especificamente ao tratamento e orientação das úlceras do pé diabético. É constituída por uma equipa multidisciplinar incluindo equipa médica de Cirurgia Vascular, Ortopedia, Endocrinologia, Dermatologia, Fisiatria, Dor Crónica, Microbiologia, Assistente Social, Enfermagem e Podologia.
O objetivo deste estudo é fazer a caracterização epidemiológica dos utentes da consulta, estudar o tipo de investigação que foram submetidos, o resultado da intervenção e avaliação dos fatores que contribuíram para o resultado final.
Material e métodosEste artigo baseia‐se em um estudo observacional retrospetivo das primeiras consultas realizadas no âmbito da consulta multidisciplinar do pé diabético, durante o primeiro semestre de 2013. Foi realizada a revisão do processo clínico e avaliação das características epidemiológicas dos pacientes, incluindo a idade, sexo, HbA1c e comorbilidades como hipertensão arterial, dislipidemia, hábitos tabágicos, doença cardíaca isquémica (DCI), doença cerebrovascular (DCV), nefropatia e doença renal terminal em programa regular de hemodiálise ou transplante renal. Foi registada a investigação clínica realizada, meios complementares de diagnóstico, e o resultado final: cicatrização da lesão, amputação major, não cicatrização após um ano de seguimento ou morte.
Todos os doentes foram submetidos ao melhor tratamento atual recomendado10, incluindo cuidados de penso, alívio de pressão, tratamento de infeção com antibioticoterapia empírica e dirigida, otimização das condições médicas e glicemia, desbridamento regular das lesões conforme a necessidade e orientação para estudo vascular e revascularização quando indicado.
Na primeira consulta os doentes são avaliados e os dados inseridos num registo de primeira consulta protocolado. Com base na primeira consulta são divididos em 2 grupos, doentes com úlcera neuropática ou úlcera neuroisquémica. O diagnóstico de doença arterial periférica baseia‐se na anamnese, exame objetivo com palpação de pulsos e exames auxiliares de diagnóstico: Doppler arterial com índice tornozelo‐braço (ITB), pressão de oxigénio transcutânea (TcPO2), ecoDoppler arterial, angiografia ou angio‐TAC. O Doppler arterial e a TcPO2 são realizados por rotina nos doentes com doença arterial periférica, enquanto os restantes meios complementares de diagnóstico apenas sob indicação para eventual revascularização. A caracterização de pé neuropático é realizada pela presença de pulsos periféricos e alteração da sensibilidade à pressão pesquisada com o monofilamento de Semmes‐Weinstein.
Foi estudada a significância estatística das diferenças encontradas com o teste Qui2 para as variáveis categóricas e One‐way ANOVA/teste t de Student para as variáveis contínuas com um nível de significância definido 0,05.
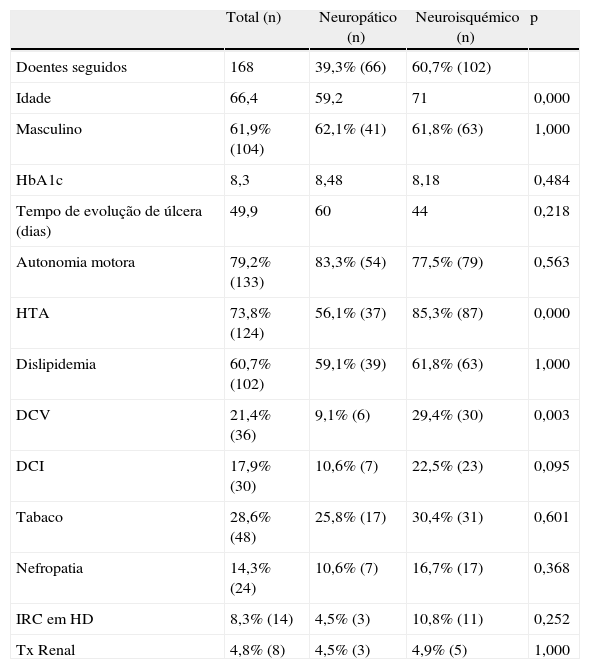
ResultadosForam realizadas 361 primeiras consultas multidisciplinares do pé diabético no período em estudo, 82,3% (n=297) das quais por ulceração, 16,9% (n=61) diabéticos sem ulceração e 0,8% (n=3) com ulceração, mas não diabéticos. Dos pacientes com ulceração 31,3% foram classificados como tendo etiologia predominantemente neuropática e 68,7% classificados com úlceras em pé diabético neuroisquémico. Excluindo da análise os doentes que abandonaram a consulta ou foram transferidos (no caso de já estarem a ser seguidos pelo mesmo motivo noutra consulta da nossa instituição ou caso tivessem sido transferidos para outra instituição), 168 doentes mantiveram o seguimento. Destes, 60,7% (n=102) apresentavam ulceração do pé neuroisquémico e 39,3% (n=66) úlcera do pé diabético neuropático. A idade média era 66,4 anos, com predominância do sexo masculino (61,9 vs. 38,1%). A HbA1c média à admissão era 8,3%.
Comparando os 2 grupos, os doentes com diagnóstico de arteriopatia periférica apresentam idade média superior comparativamente aos doentes com úlcera neuropática (71 vs. 59,2 anos, p=0,000) e maior tempo de evolução de diabetes, mas sem diferença estatisticamente significativa (17,4 vs. 14,6 anos, p=0,114). Quanto aos fatores de risco cardiovasculares, há uma maior prevalência de hipertensão nos doentes com lesões neuroisquémicas (85,3 vs. 56,1%, p=0,000) e maior prevalência, mas sem diferença estatisticamente significativa, de dislipidemia (61,8 vs. 59,1%, p=1,000) e de hábitos tabágicos (30,4 vs. 25,8%, p=0,601) (tabela 1). Os doentes com lesões neuroisquémicas apresentam maior prevalência de outras lesões de órgão alvo da aterosclerose: doença cerebrovascular (29,4 vs. 9,1%, p=0,003) e uma tendência maior, apesar de sem diferença estatisticamente significativa, de DCI (22,5 vs. 10,6%, p=0,095), nefropatia (16,7 vs. 10,6%, p=0,368) e doença renal em programa de hemodiálise (10,8 vs. 4,5%, p=0,252) (tabela 1).
Descrição da amostra
| Total (n) | Neuropático (n) | Neuroisquémico (n) | p | |
| Doentes seguidos | 168 | 39,3% (66) | 60,7% (102) | |
| Idade | 66,4 | 59,2 | 71 | 0,000 |
| Masculino | 61,9% (104) | 62,1% (41) | 61,8% (63) | 1,000 |
| HbA1c | 8,3 | 8,48 | 8,18 | 0,484 |
| Tempo de evolução de úlcera (dias) | 49,9 | 60 | 44 | 0,218 |
| Autonomia motora | 79,2% (133) | 83,3% (54) | 77,5% (79) | 0,563 |
| HTA | 73,8% (124) | 56,1% (37) | 85,3% (87) | 0,000 |
| Dislipidemia | 60,7% (102) | 59,1% (39) | 61,8% (63) | 1,000 |
| DCV | 21,4% (36) | 9,1% (6) | 29,4% (30) | 0,003 |
| DCI | 17,9% (30) | 10,6% (7) | 22,5% (23) | 0,095 |
| Tabaco | 28,6% (48) | 25,8% (17) | 30,4% (31) | 0,601 |
| Nefropatia | 14,3% (24) | 10,6% (7) | 16,7% (17) | 0,368 |
| IRC em HD | 8,3% (14) | 4,5% (3) | 10,8% (11) | 0,252 |
| Tx Renal | 4,8% (8) | 4,5% (3) | 4,9% (5) | 1,000 |
DCI: doença cardíaca isquémica; DCV: doença cerebrovascular; HbA1c: hemoglobina glicosilada; HTA: hipertensão arterial; IRC em HD: insuficiência renal crónica em hemodiálise; Tx renal: transplantado renal.
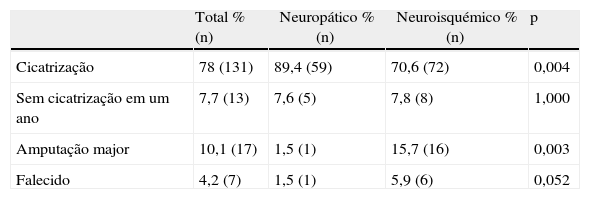
Dos doentes que mantiveram o seguimento, 78% obtiveram cicatrização das lesões (com ou sem amputação minor), 7,7% não obtiveram cicatrização da lesão após um ano de seguimento, 10,1% foram submetidos a amputação major do membro e 4,2% faleceram durante o seguimento (tabela 2). A taxa de cicatrização foi superior no grupo de lesões neuropáticas (89,4 vs. 70,6%, p=0,004). Os doentes com arteriopatia periférica apresentaram maior probabilidade de serem submetidos a amputação major (15,7 vs. 1,5%, p=0,003) e maior mortalidade durante o seguimento, apesar de não ter diferença estatisticamente significativa (5,9 vs. 1,5%, p=0,052). A percentagem de doentes que não obtiveram cicatrização ao fim de um ano foi semelhante nos 2 grupos (7,6 vs. 7,8%, p=1,000) (tabela 2). A taxa de amputação minor foi significativamente maior no grupo com arteriopatia periférica (25,5 vs. 3%, p=0,000).
Quanto à influência dos fatores de risco no prognóstico, a presença de nefropatia influencia negativamente a probabilidade de cicatrização (50 vs. 82,6%, p=0,008) e aumenta o risco de amputação major (29,1 vs. 6,9%, p=0,008). Os doentes com dependência de terceiros e estado não ambulatório apresentam também maior risco de serem submetidos a amputação major do membro inferior (22,9 vs. 6,8%, p=0,008). Não foi possível demonstrar influência com significância estatística dos restantes fatores de risco avaliados no resultado final da intervenção.
Dos doentes com arteriopatia, 8% foram submetidos a revascularização cirúrgica e 19% foram submetidos a intervenção endovascular.
DiscussãoA etiologia multifatorial das úlceras do pé diabético torna complexa a previsão do resultado final das intervenções. Uma abordagem multidisciplinar, abrangendo os vários contribuintes etiológicos das úlceras do pé diabético, está associada a uma redução em 40% do total de amputações e de 60% de amputação major11,12. As consequências das úlceras do pé diabético não se limitam apenas ao membro inferior, mas também à diminuição da qualidade de vida dos pacientes e dos seus cuidadores7. Os custos para os serviços de saúde são significativos e aumentam drasticamente nos casos com mau prognóstico e amputação major pelas hospitalizações repetidas, reabilitação prolongada e necessidade de apoio social. A abordagem multidisciplinar das úlceras do pé diabético, atuando na prevenção e tratamento, mostrou ser custo efetiva reduzindo os custos para os serviços de saúde, ao reduzir a taxa de amputação8,9.
De acordo com a literatura, a presença de arteriopatia periférica agrava o prognóstico4,5. Comparando os 2 grupos de doentes, a úlcera do pé diabético na presença de doença arterial periférica tem menor probabilidade de cicatrização (70,6 vs. 89,4%, p=0,004) e risco aumentado de amputação major (15,7 vs. 1,5%, p=0,003). A mortalidade durante o seguimento foi superior no grupo com arteriopatia periférica (5,9 vs. 1,5%), mas não se observou diferença estatisticamente significativa. Não houve diferença na taxa de não cicatrização em um ano entre os 2 grupos. A nefropatia e a dependência de terceiros foram também fatores associados ao mau prognóstico das úlceras do pé diabético. A presença de nefropatia diminuiu a probabilidade de cicatrização e aumentou o risco de amputação major. De acordo com a literatura, a doença renal é um fator de risco para o desenvolvimento de arteriopatia periférica e associa‐se ao agravamento do prognóstico5. É também associada ao mau prognóstico e diminuição de cicatrização das úlceras sem doença arterial periférica, provavelmente por outros mecanismos como alteração da imunidade e presença de microrganismos multirresistentes4. A dependência de terceiros aumentou o risco de amputação major.
A indicação para revascularização cirúrgica ou endovascular tem em consideração o estado global e comorbilidades do doente, a evolução clínica das úlceras com lesões que não cicatrizam apesar do tratamento instituído e em exames auxiliares de diagnóstico (fluxo monofásico no Doppler contínuo, TcPO2 <40mmHg). O ITB apresenta menor importância pela elevada prevalência de artérias incompressíveis nesta população. Nos dados de referência apresentados nas guidelines de consenso TASC II relativamente ao destino dos pacientes que se apresentam com isquemia crítica (independentemente da presença ou não de DM), cerca de 50% são submetidos a revascularização, 25% apenas tratamento médico e 25% são submetidos a amputação primária. Ao fim de um ano 20% mantêm a isquemia crítica, 25% resolveram, 25% morreram e 30% foram submetidos a amputação major. A alta taxa de cicatrização e a menor necessidade de revascularização apresentada neste estudo explica‐se pelo acesso livre à consulta com diagnóstico de lesões em estádios precoces, pela formação sobre cuidados dos pés e tipo de calçado, pelos cuidados especializados multidisciplinares, incluindo podologia com alívio de pressão em lesões plantares e cuidados de enfermagem diferenciados.
Relativamente aos dados de referência do estudo European Study Group on Diabetes and the Lower Extermity (Eurodiale4), um estudo prospetivo multicêntrico que avaliou 1.088 pacientes com úlceras do pé diabético, as características epidemiológicas e o resultado final da intervenção, podemos verificar que nesse estudo 77% obtiveram a cicatrização completa (com ou sem amputação minor), 12% mantinham‐se em seguimento após um ano, 5% foram submetidos a amputação major do membro inferior e 6% faleceram durante o seguimento. Relativamente aos doentes com doença arterial periférica, 69% atingiram a cicatrização (incluindo cicatrização primária ou com amputação minor), comparável aos nossos resultados com 70,6% de cicatrização. Neste estudo foram identificados 8 fatores que contribuíram para a não cicatrização: idade avançada, sexo masculino, dimensão da úlcera, insuficiência cardíaca, incapacidade de deambulação, insuficiência renal terminal, neuropatia periférica e arteriopatia periférica. Comparativamente aos dados obtidos no presente estudo, não foi possível demonstrar a influência com significância estatística do sexo do paciente, da idade avançada ou da insuficiência cardíaca no resultado final da intervenção.
ConclusãoO tratamento eficaz das úlceras do pé diabético necessita uma abordagem multidisciplinar, intervindo nos vários componentes etiológicos. A etiologia da úlcera do pé diabético é multifatorial e a intervenção deve ser dirigida aos vários contribuintes, sendo fundamental o tratamento médico, os cuidados podológicos com alívio da pressão, cuidados de enfermagem e o ensino dos doentes. Desta forma muitas amputações podem ser prevenidas. A doença arterial periférica, a insuficiência renal e a dependência de terceiros contribuem para o mau prognóstico das úlceras do pé diabético.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes.
Direito à privacidade e consentimento escritoOs autores declaram que não aparecem dados de pacientes neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.