Introducción
El diagnóstico de TEP ha evolucionado a lo largo de la última década su incidencia es variable dependiendo de la fuente analizada.1 El abordaje del paciente se ha convertido en un proceso que implica la habilidad del clínico para la obtención de datos con los cuales elabora probabilidades clínicas y posteriormente se vale de métodos de laboratorio e imagen. Aun así el diagnóstico de TEP sigue siendo un desafío es ocasiones hasta para el médico más experimentado; actualmente existen varios métodos de laboratorio e imagen que descartan su presencia o la confirman.2,3 De los datos clínicos y de estos estudios se derivan esquemas de clasificación de su severidad y las opciones terapéuticas disponibles.4 El objetivo de esta revisión es una actualización en el diagnóstico de la TEP. Primero se describen las manifestaciones clínicas de la enfermedad y posteriormente los auxiliares diagnósticos, desde el electrocardiograma hasta los nuevos métodos de imagen. En base a la presentación y gravedad se menciona el empleo de un algoritmo útil en la práctica clínica diaria.
Factores de riesgo
El primer paso en la evaluación del paciente con sospecha de TEP es la identificación de los factores predisponentes (Tabla 1). Hasta 20% de los pacientes con TEP, no tiene factores de riesgo identificables como se mostró en el estudio International Cooperative Pulmonary Embolism Registry (ICOPER).5 De acuerdo con el riesgo relativo de presentar TEP, los factores de riesgo se dividen en tres grupos: débiles (OR < 2), moderados (OR 2 a 9) y fuertes (OR >10).6 El tromboembolismo en ocasiones puede desencadenarse por situaciones triviales como traumatismos menores o simplemente efectuar un viaje en avión. Aun en ausencia de trombofilia debe objetivizarse la evaluación del paciente y descartar deficiencias de anticoagulantes o factores trombóticos heredados o adquiridos siempre que haya sospecha clínica.7,8
Cuadro clínico
La TEP es de las patologías que presenta un cuadro clínico tan variado, que puede pasar completamente desapercibida por la carencia de signos y síntomas o manifestarse en la forma clásica. Los síntomas por lo general se presentan de forma aguda ocasionando que el enfermo busque atención médica. De manera un tanto arbitraria se han clasificado los síntomas de TEP en tres grupos: (1) disnea aislada, (2) dolor pleurítico y hemoptisis y, (3) colapso circulatorio.9 La gravedad de los síntomas depende principalmente de la magnitud del embolismo y la condición cardiorrespiratoria previa. El síntoma más frecuente es la disnea, se manifiesta cuando el coágulo obstruye porciones proximales de la vasculatura pulmonar, es decir, la disnea se asocia con TEP de mayor tamaño. En cambio, en la TEP periférica se produce un infarto pulmonar que se manifiesta como irritación pleural y dolor tipo pleurítico hasta en 50% de los pacientes; en el ICOPER esta fue la forma más frecuente de presentación en pacientes sin enfermedad cardiorrespiratoria previa. Un número importante presentan también dolor retroesternal de tipo coronario isquémico, que puede confundir al clínico, éste es debido a sobrecarga aguda del ventrículo derecho y defectos de perfusión del mismo por aumento de la presión transmural. Algunos pacientes pueden tener tos, habitualmente es no productiva pero en ocasiones puede haber hemoptisis que denota la presencia de un infarto pulmonar con hemorragia alveolar. El síncope o colapso circulatorio es una manifestación poco frecuente que se presenta hasta en 10% de los pacientes e indica mayor gravedad porque implica TEP de tamaño importante.10 Con el uso cada vez más frecuente de estudios de tomografía se han encontrado de manera incidental trombos en la periferia pulmonar los cuales no tienen ninguna manifestación sintomática, son trombos pequeños que de otra manera hubieran pasado inadvertidos. Pueden presentarse inclusive de manera repetitiva en pacientes con uso de hormonales o en aquellos con trombofilia.11
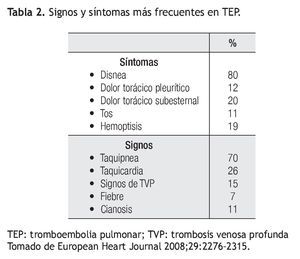
La exploración física tiene hallazgos variados dependiendo de la magnitud de la TEP. Por lo general los signos clínicos más frecuentes son taquicardia y taquipnea. En el habitus exterior podemos encontrar un paciente gravemente enfermo o por el contrario un individuo con algunos datos clínicos aislados. La cianosis es un signo de presentación raro y se asocia con la gravedad del episodio. Puede haber fiebre hasta en 7% de los pacientes, que asociada a dolor pleurítico y tos pueden confundir al médico y orientarlo a pensar en un problema infeccioso; la diferencia es la rapidez de instalación del cuadro. La presión arterial no presenta mayores alteraciones excepto en aquellos individuos que se presentan con choque. En la exploración precordial en algunos sólo podemos encontrar datos de hipertensión pulmonar como lo es el incremento en la intensidad del segundo ruido pulmonar, desdoblamiento fijo del mismo o un soplo sistólico en el foco pulmonar con reforzamiento inspiratorio. Por lo general la exploración pulmonar será normal, aunque en algunos pacientes puede haber estertores finos y derrame pleural. La evaluación de las extremidades inferiores es importante, en 15% de los pacientes existen datos de trombosis venosa profunda; debe buscarse intencionadamente diferencia en los perímetros de ambas piernas o dolor con las maniobras realizadas. La disnea, taquipnea y dolor torácico están presentes hasta en 97% de los enfermos con TEP y sin enfermedad cardiopulmonar previa.12 Sin duda, es claro que todos los signos y síntomas de la TEP son inespecíficos y algunos de muy pobre valor diagnóstico (Tabla 2).
Probabilidad clínica
Con los datos recabados en el interrogatorio y la exploración física se ha tratado de calcular la probabilidad de TEP mediante modelos predictivos. Son varios los esquemas que se han diseñado. Los más utilizados son el canadiense de Wells y el europeo de Geneva, ambos validados. Califican diferentes variables asignando puntajes; de la sumatoria de los mismos resulta la probabilidad de TEP y norman la conducta diagnóstica a tomar. En la actualidad el empleo de cualquiera de estos dos modelos es imperativo en el abordaje diagnóstico del paciente con TEP.
La combinación de la evaluación clínica del paciente con el empleo de estudios de imagen es útil en el diagnóstico de TEP. Esto fue demostrado en el estudio Prospective Investigation On Pulmonary Embolism Diagnosis (PIOPED), con el que se demostró que al incrementarse la probabilidad clínica mediante la estratificación por riesgo, también aumenta la posibilidad de que resulte positivo para TEP un gammagrama ventilatorio/perfusorio (V/Q) (baja 9%, intermedia 30% y alta 68%); esto significa que en pacientes con probabilidad clínica alta de TEP el gammagrama V/Q será también de alta probabilidad en 68%.
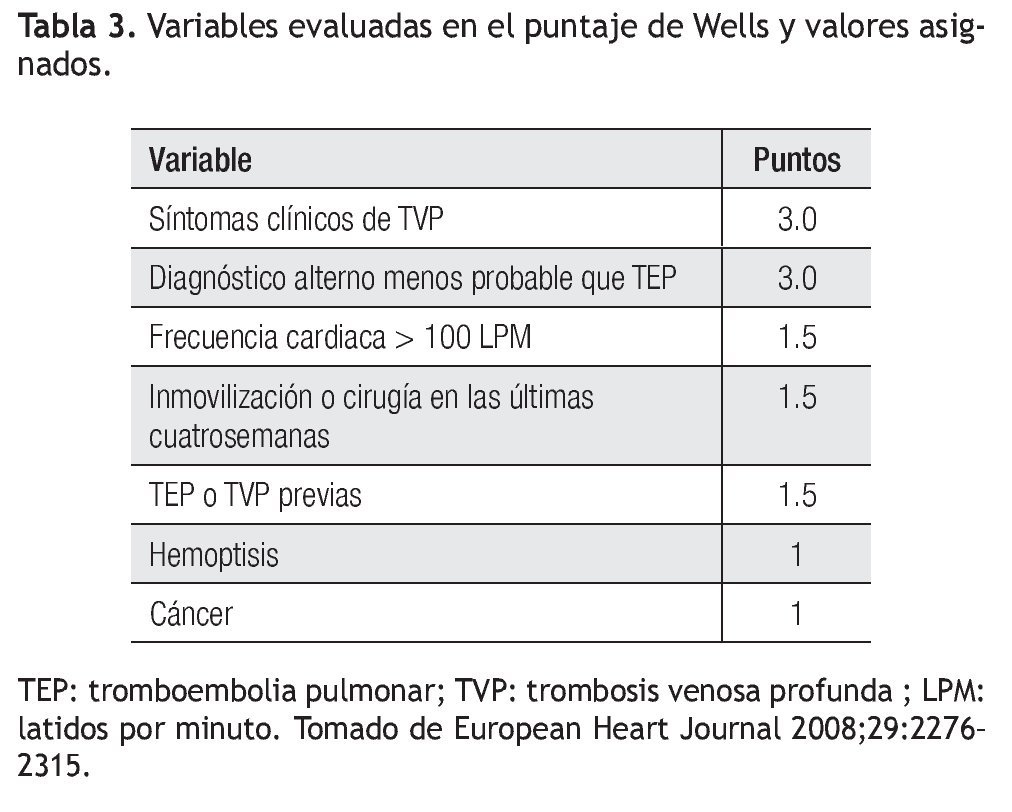
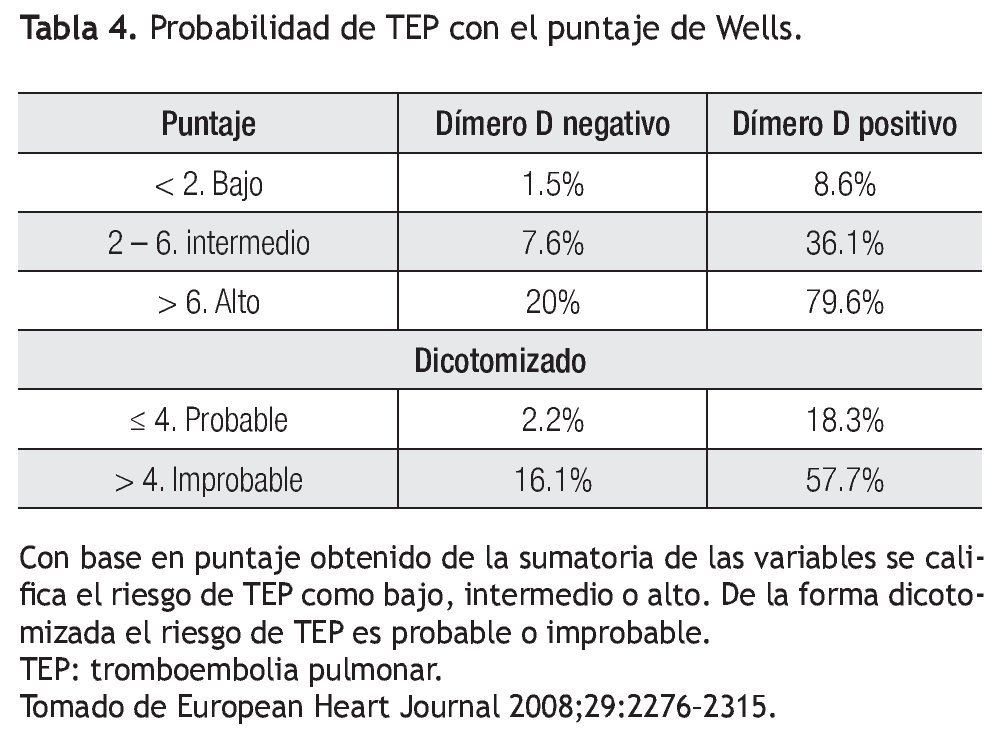
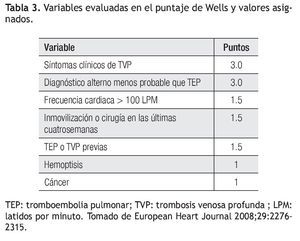
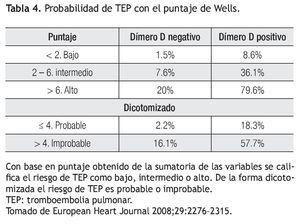
Las reglas propuestas por Wells son las de mayor utilidad en la evaluación del paciente con sospecha de TEP. Propone dos esquemas de clasificación; uno basado en probabilidades (baja, intermedia y alta) y otro dicotomiza la TEP como probable e improbable. Las variables analizadas se muestran en la Tabla 3.4 A cada una de estas variables se le asigna un valor. El único de estos datos que tiene interpretación subjetiva es un diagnóstico alterno menos probable que TEP, ya que depende del evaluador. De acuerdo al puntaje obtenido la probabilidad es baja con menos de dos, intermedia de dos a seis y alta, mayor a seis. De la manera dicotomizada se califica a la TEP como improbable con cuatro o menos puntos y probable con más de cuatro puntos13 (Tabla 4).
Si se combinan estas reglas con la determinación de dímero-D se pueden tomar de manera segura las siguientes decisiones: continuar con la evaluación del paciente o excluir TEP. Por ejemplo, si el paciente tiene una puntuación menor a dos y el dímero D es negativo, la probabilidad de TEP es de 1.5%; por el contrario, si se tienen más de seis puntos y el dímero D es positivo la probabilidad de TEP es de 79.6%.
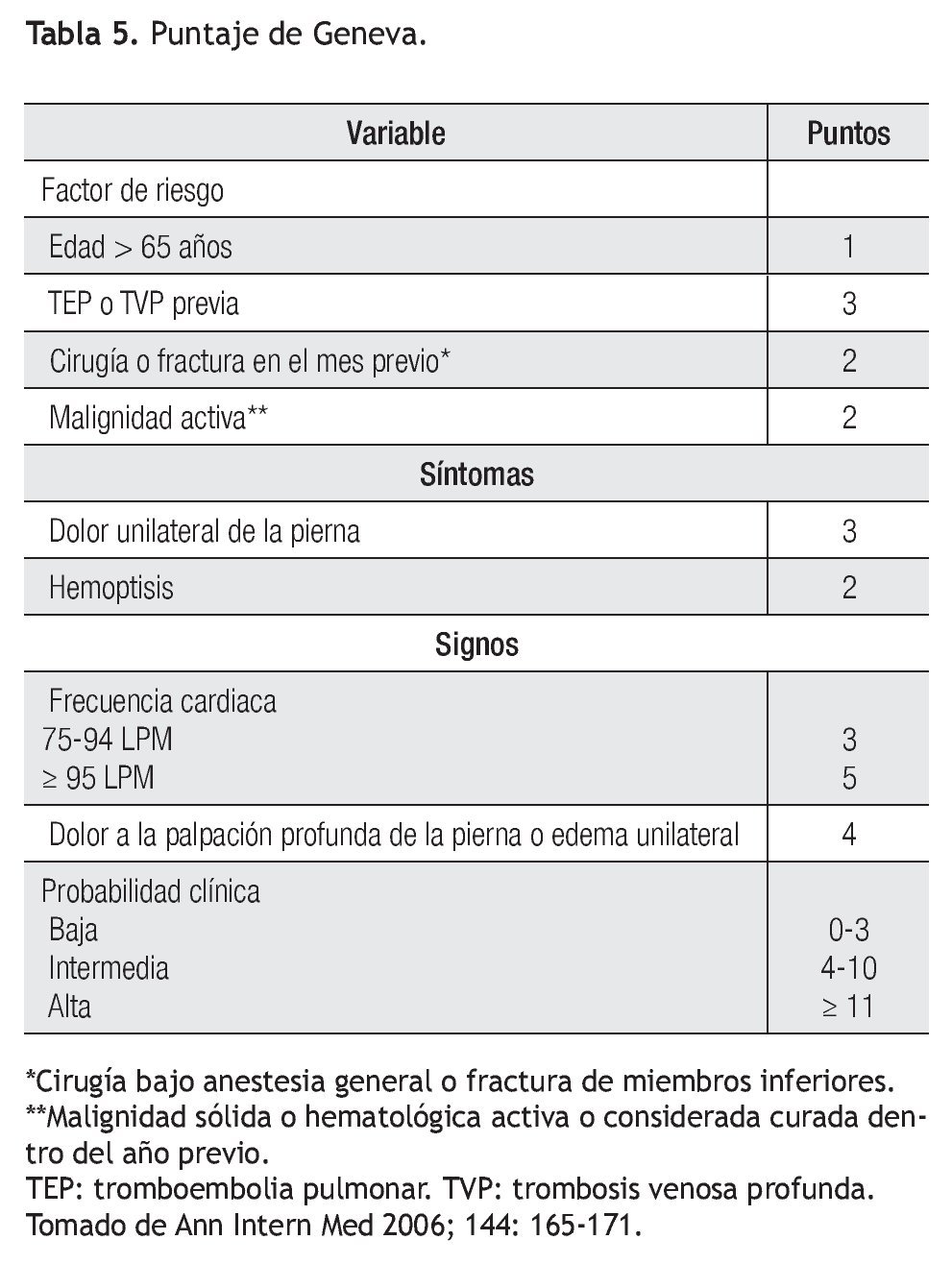
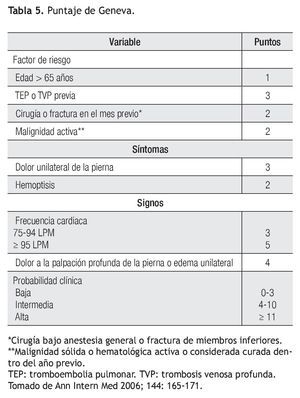
El puntaje de Geneva es otro modelo de predicción empleado para el diagnóstico de TEP. Tiene la ventaja de que está basado enteramente en variables clínicas y es independiente de las tendencias o juicio implícito del clínico. Se diseñó en Europa y está validado. La manera en la que se aplica es similar al descrito para el de Wells. Cuenta con ocho variables y cada una tiene un valor. De acuerdo al puntaje obtenido la probabilidad de TEP es baja de cero a tres puntos; intermedia con cuatro a diez puntos y alta con once o más puntos. La probabilidad clínica de tener TEP es de 8%, 28% y 74% respectivamente14 (Tabla 5).
En la práctica diaria podemos utilizar cualquiera de los modelos. Ambos están validados, son fáciles de calcular y ofrecen un valor predictivo similar. El beneficio de emplearlos es que la mayoría de pacientes evaluados si tienen una probabilidad baja de TEP se evita realizar procedimientos diagnósticos invasivos adicionales, con disminución en los costos.
Estudios de laboratorio
Los estudios de laboratorio de rutina no son de utilidad en el diagnóstico de TEP. Puede presentarse leucocitosis de leve a moderada pero es un hallazgo inespecífico. La gasometría arterial se solicita de manera inicial. El dato más característico es hipoxemia y gradiente alvéolo-arterial normal debido a un aumento del espacio muerto alveolar; aunque la una presión arterial de oxígeno (PaO2) normal no descarta TEP. También se puede observar alcalosis respiratoria aguda debido a la taquipnea. Hasta en 20% de los pacientes la gasometría es normal.15,16 La hipercapnia es rara y puede presentarse en pacientes con disfunción respiratoria previa.
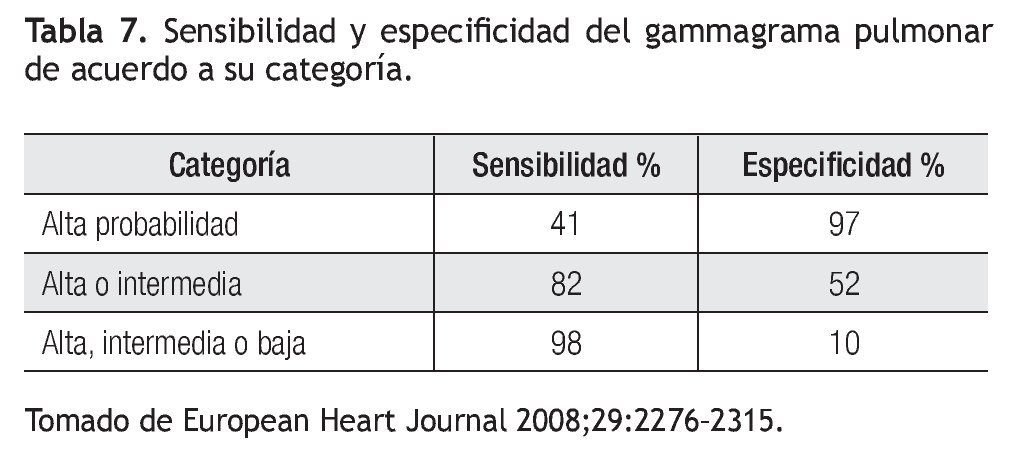
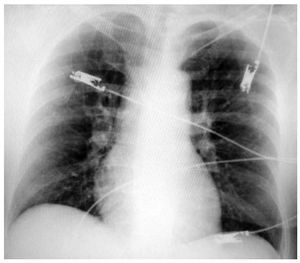
La radiografía de tórax por lo general es normal o presenta signos inespecíficos como atelectasias laminares, elevación del hemidiafragma o derrame pleural (Figura 1). Su utilidad radica en observar otros hallazgos que orienten hacia un problema diferente. Se han descrito algunos signos radiológicos que sólo se presentan en TEP de mayor tamaño como son: la opacidad de la base pleural (joroba de Hampton), elevación del hemidiafragma ipsolateral, amputación de la arteria pulmonar (signo de Palla) y un triángulo de oligohemia focal con base pleural y vértice hacia el hilio pulmonar (signo de Westermark). Estos datos radiológicos se presentan en una minoría de enfermos.17
Figura 1. Telerradiografía de tórax de una paciente con tromboembolia pulmonar. A pesar de lo grave del cuadro clínico, los hallazgos son poco sugestivos. Se observa ligero derrame pleural izquierdo y prominencia del perfil derecho a expensas de la aurícula derecha.
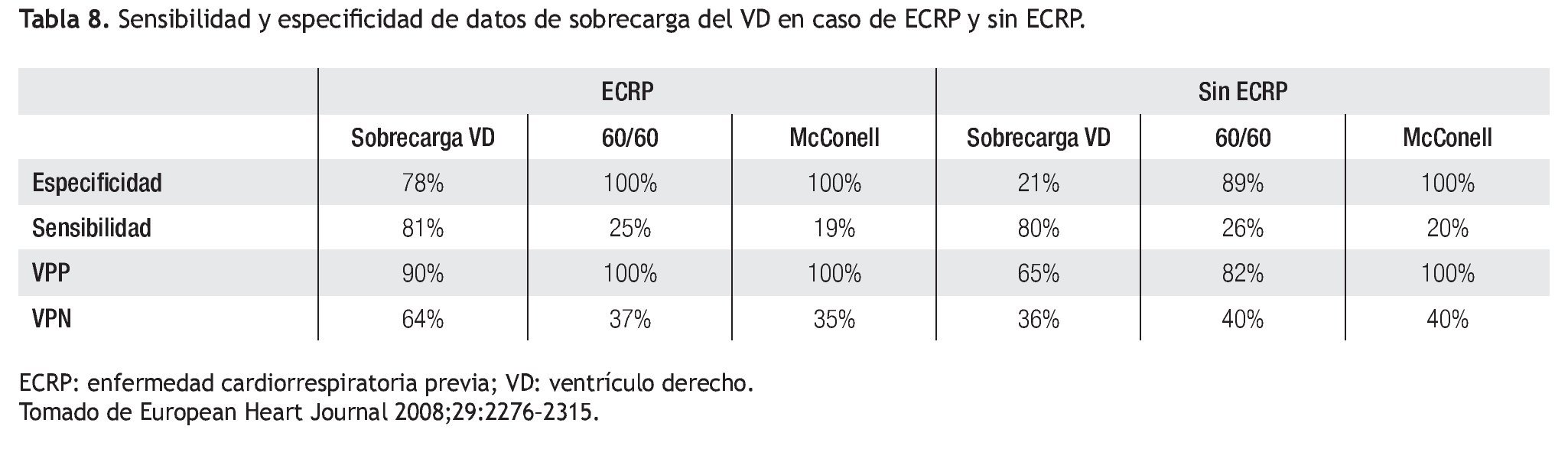
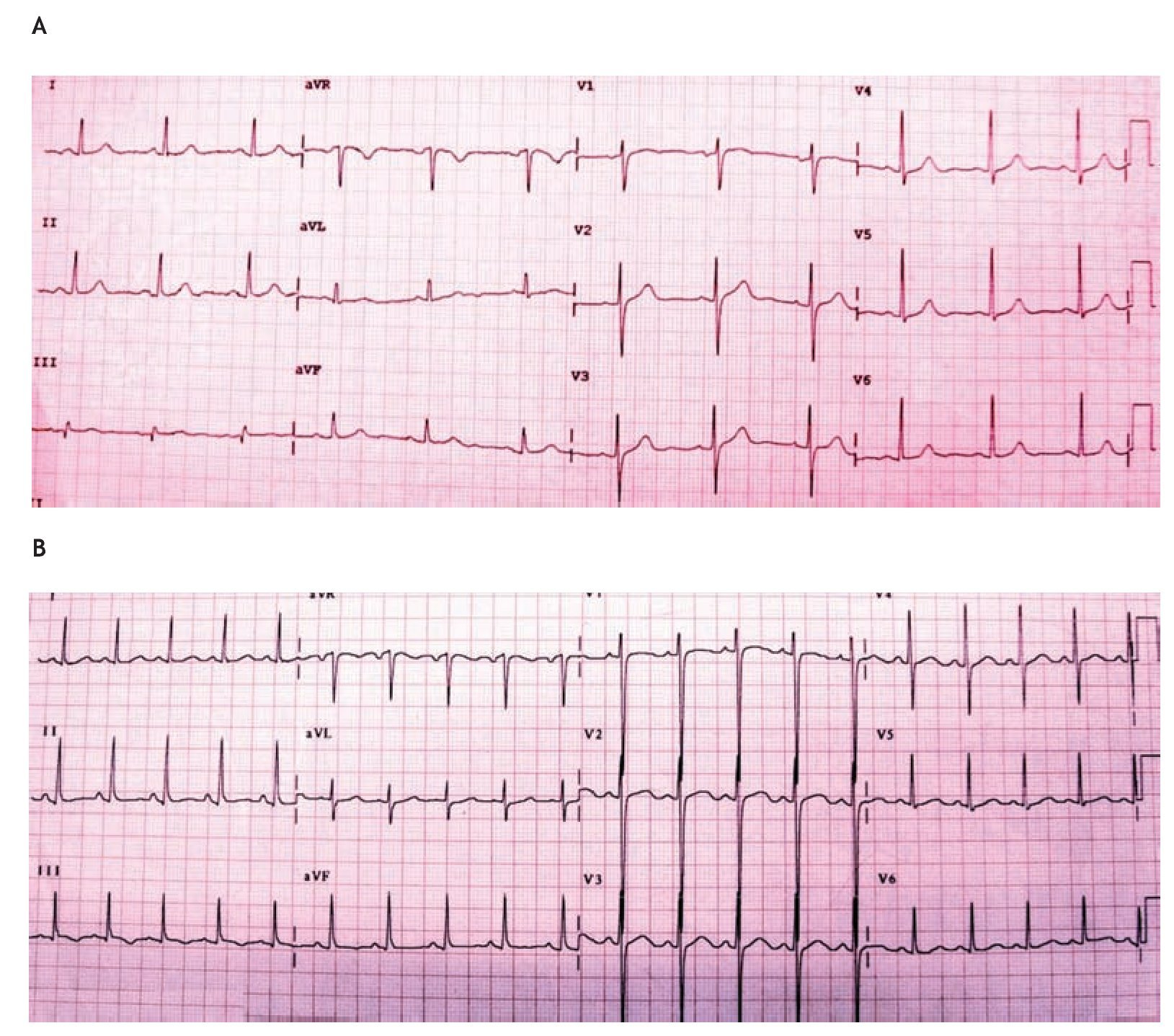
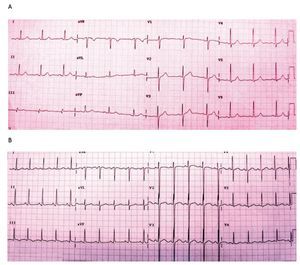
El electrocardiograma (EKG) es una herramienta poco útil en el diagnóstico de TEP. Al igual que los otros dos métodos mencionados previamente, también es inespecífico y la enfermedad cardiovascular previa con trastorno eléctrico de base puede dificultar la interpretación del EKG. Ciertos hallazgos son de utilidad para que el examinador tenga un alto grado de sospecha. Debido a que en etapas iniciales aun con dilatación ventricular aguda el EKG puede ser normal, deben tomarse seriados, para poder observar cambios dinámicos. Los signos en el EKG que podemos observar en la TEP son muy variados (Figura 2). Puede haber trastornos del ritmo como taquicardia sinusal que es el más frecuente, extrasístoles auriculares y ventriculares, fibrilación o flutter auricular. En la onda P el dato característico es desviación de su eje a la derecha. El complejo QRS presenta alteraciones como desviación del eje hacia la derecha, patrón de bloqueo de rama derecha completo o incompleto, dextrorrotación del corazón y posición vertical (S1, Q3, T3). El segmento ST puede mostrar elevación en III, aVF y V1. Puede haber inversión simétrica de la onda T en las precordiales derechas, sobre todo en la fase subaguda. El bloqueo completo de rama derecha aparece por obstrucción del lecho vascular mayor o igual al 50%, es característico, da un aumento del voltaje de la onda R en V1, con elevación del segmento ST y onda T positiva. El signo de McGin-White (S1, Q3, T3) sólo se presenta en alrededor de 15% de los pacientes con TEP.18
Figura 2. Electrocardiograma de un paciente con TEP. En la figura A se aprecia el trazo en condiciones basales. La figura B corresponde a un electrocardiograma del mismo paciente después de un evento de TEP. Destaca taquicardia sinusal, desarrollo de S1Q3T3, sobrecarga sistólica del ventrículo derecho, datos compatibles con dilatación ventricular aguda manifestados por desviación en el plano de transición, originalmente en V3 y posteriormente en V4.
Con todos los datos anteriores, es decir, manifestaciones clínicas, gasometría arterial, radiografía de tórax y electrocardiograma no podemos confirmar ni descartar TEP debido a la poca especificidad del cuadro clínico y a la variabilidad en la presentación de datos anormales en los estudios mencionados.
Clasificación
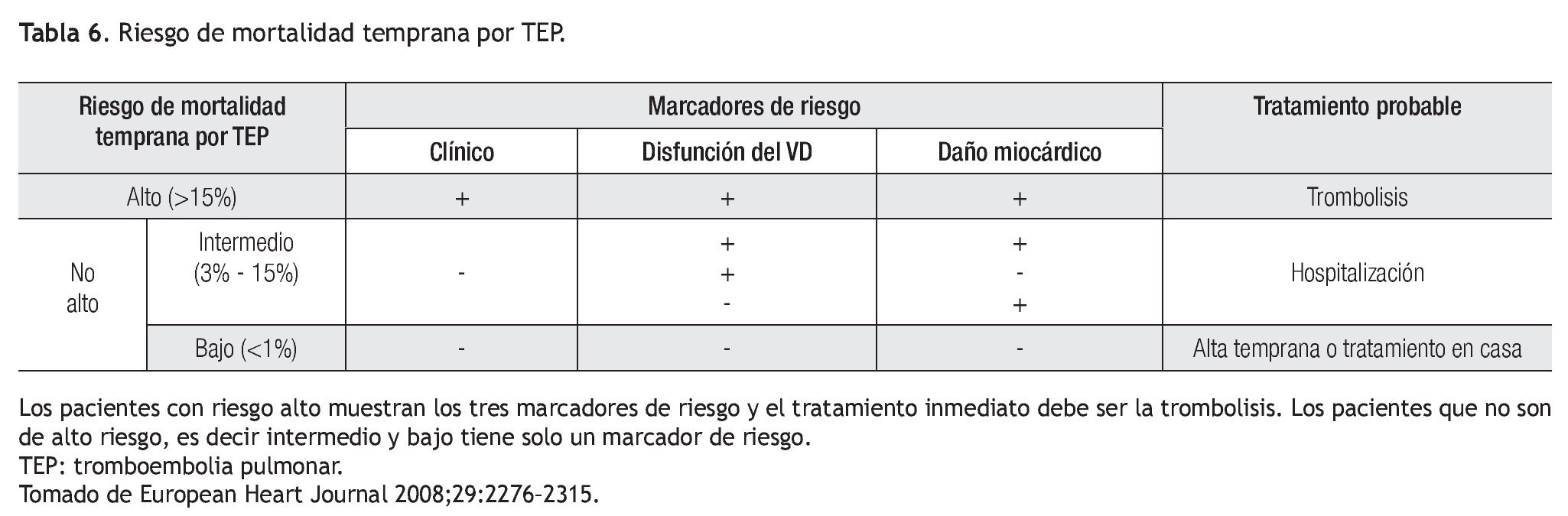
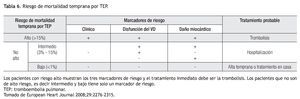
Existen varios esquemas de clasificación para la TEP. De los más recientes es el recomendado por la European Society of Cardiology que se basa en la gravedad de la presentación y en la existencia de hipotensión o choque cardiogénico; emplea además marcadores de disfunción ventricular derecha y de daño miocárdico. Proporciona un estimado de la mortalidad intrahospitalaria temprana a 30 días. Divide a los pacientes en riesgo alto, intermedio o bajo. Los marcadores clínicos para la estratificación del paciente son la presencia de choque o hipotensión, esta última se define como la caída en la tensión arterial sistólica (TAS) en 40 mmHg de la basal o TAS menor a 90 mmHg por más de 15 minutos, no ocasionada por una arritmia, sepsis o hipovolemia. Los marcadores de disfunción del ventrículo derecho (VD) que se utilizan son dilatación del mismo, sobrecarga de presión o hipocinesia, evaluadas mediante ecocardiografía; dilatación del VD vista por tomografía, elevación del péptido natriurético cerebral (BNP) o pro-BNP. El marcador de daño miocárdico utilizado es la elevación de troponina I o T. Se describe la relación entre estos marcadores y la mortalidad temprana en la Tabla 6. 4,5,19
Dímero D
Condiciones especiales como estasis venosa, hipercoagulabilidad o lesión endotelial predisponen a la formación de coágulos y obstrucción del flujo sanguíneo con un riesgo potencial de embolismo. El tamaño final del coágulo depende de un delicado equilibrio entre dos sistemas, el de la coagulación y el de la fibrinólisis. El dímero D es un producto de degradación de la fibrina entrecruzada; su nivel plasmático se eleva con la formación de un coágulo y activación de la fibrinólisis. Su determinación en el diagnóstico de TEP ha sido motivo de extensas revisiones, la principal utilidad es que tiene un valor predictivo negativo de 95%. Es poco específico, porque se produce en un número grande de situaciones. El método de mayor veracidad en su cuantificación es el de ELISA.20 Se debe determinar en todos los pacientes con sospecha de TEP y una probabilidad clínica baja o intermedia. Con él se pueden excluir hasta 30% de los pacientes sin evaluación adicional, teniendo un riesgo de trombosis a tres meses de tan sólo 1%. El valor de corte para considerar un resultado de dímero D positivo y continuar la evaluación del paciente es de 500 μg/L.2 Es importante reconocer que este método no confirma TEP y los estudios adicionales realizados dependen de su disponibilidad y las características del paciente. En los individuos hospitalizados hay que tener especial cuidado, ya que el dímero D puede ser positivo hasta en 90% y en este contexto los estudios de imagen cobran especial importancia.
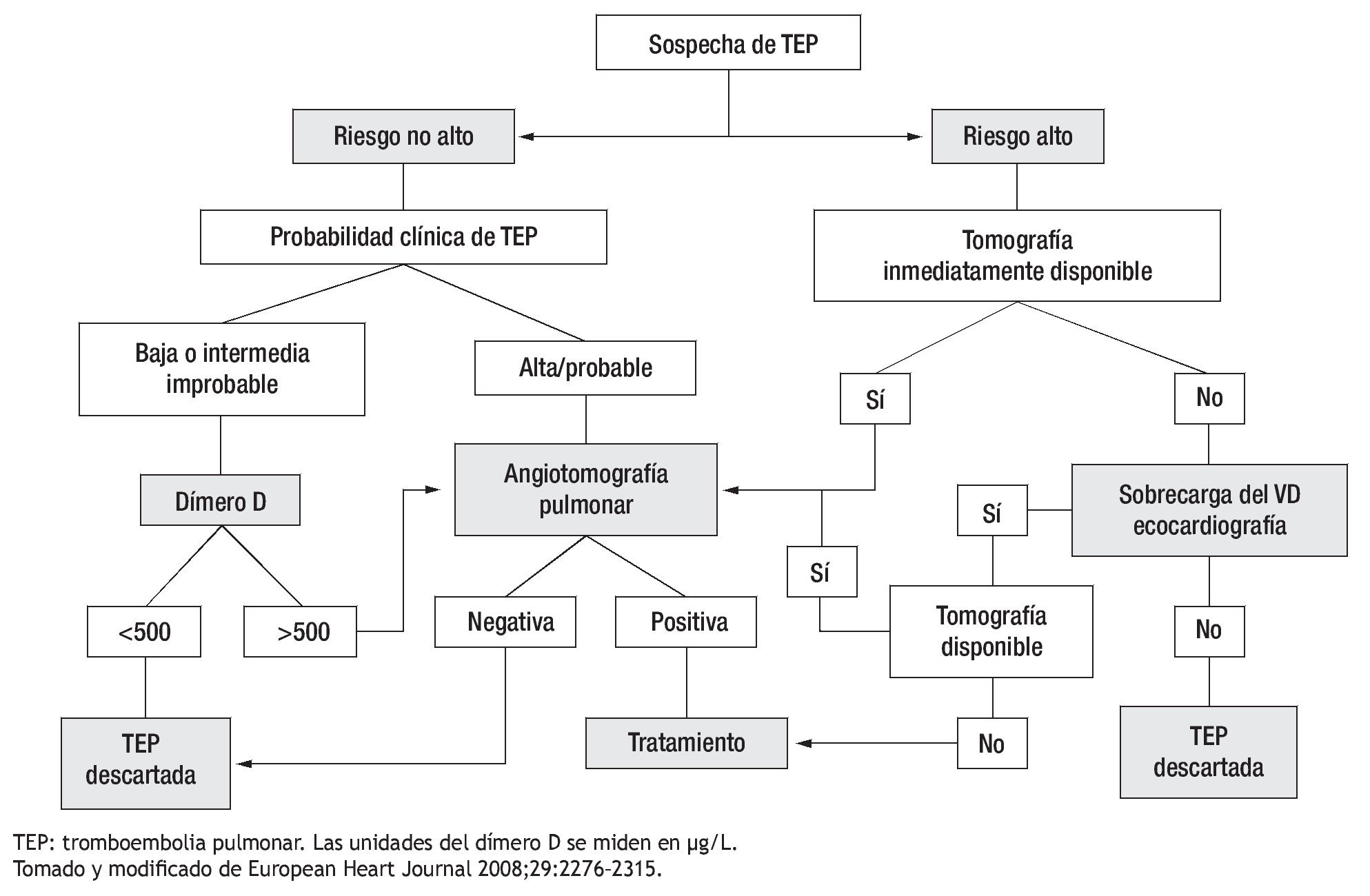
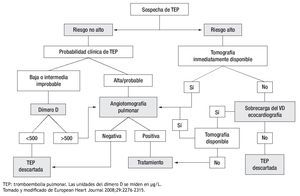
Hasta este punto se ha descrito la evaluación inicial del paciente con sospecha de TEP. Es decir, la identificación de signos, síntomas y el cálculo de la probabilidad clínica mediante los modelos predictivos. Si la probabilidad resulta baja o intermedia el siguiente paso es la determinación del dímero D; si este es menor a 500 μg/L, se excluye TEP. Si la cifra es mayor o si la probabilidad clínica es alta existen varias opciones disponibles para continuar la evaluación. El algoritmo a seguir en el paciente con sospecha de TEP, se muestra en la Figura 3.4
Figura 3. Algoritmo diagnóstico para pacientes con sospecha de TEP. Ante un paciente con sospecha de TEP primero se debe evaluar la gravedad del mismo. Se hace de manera clínica con datos de choque o hipotensión y con marcadores de disfunción y daño del ventrículo derecho. Si el paciente es de riesgo bajo o moderado (no alto) se debe determinar el dímero D y en base al resultado efectuar una angiotomografía de tórax a descartar TEP. Si el paciente es de riesgo alto, una vez estabilizado hay que realizar una angiotomografía de tórax. Si no está inmediatamente disponible debemos realizar un ecocardiograma tratando de buscar dilatación del ventrículo derecho. Una vez confirmada la TEP el siguiente paso es ofrecer alguna forma de tratamiento.
Tomografía computarizada
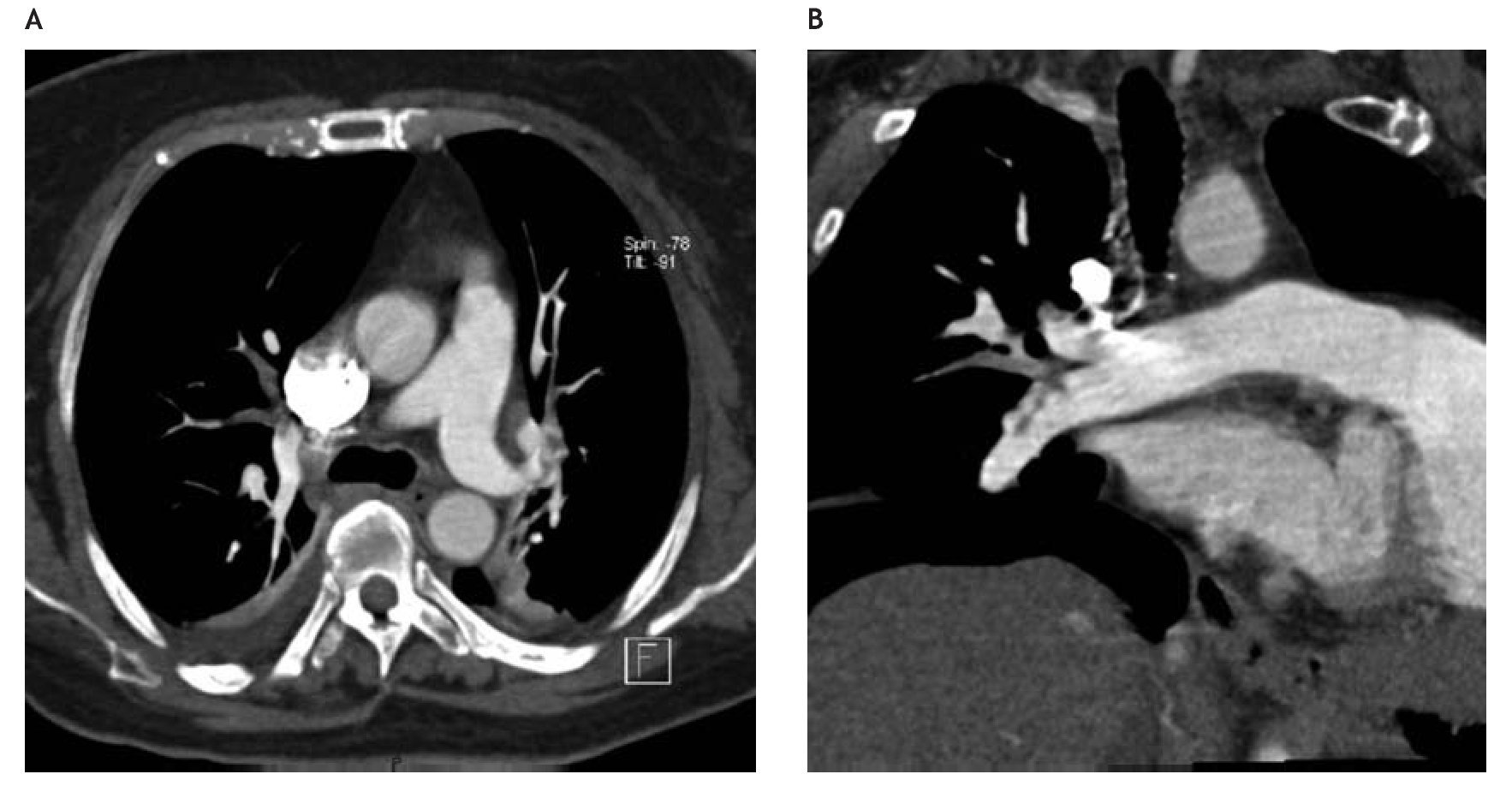
Es un excelente método para valorar la mayoría de las estructuras del tórax (Figura 4). Antiguamente se utilizaba el estudio con detector único. Actualmente se dispone de la modalidad multidetector con resolución espacial y temporal, se conoce como angiotomografía. Es el estudio de elección para la valoración y diagnóstico de un paciente con sospecha de TEP, tiene sensibilidad de 83% a 90% y especificidad de 90% a 96% con capacidad de valorar hasta el nivel subsegmentario.21,22 En algunos estudios recientes se ha encontrado que la validez clínica de la angiotomografía para descartar TEP es similar a la de la angiografía pulmonar.23 Con el avance tecnológico en el campo de la angiotomografía multidetector se puede considerar ahora a este método como el estándar de referencia en el diagnóstico de TEP,24 además ha mejorado la visualización de defectos a nivel subsegmentario con el consiguiente incremento en el diagnóstico de TEP periféricas.25,26 Las ventajas incluyen la facilidad para efectuarse, el tiempo que se requiere es poco, valora la vasculatura de las extremidades inferiores con lo que se puede diagnosticar trombosis venosa profunda (TVP) y de esta forma ante la sospecha clínica alta de TEP aún en ausencia de imagen compatible en pulmón puede iniciarse la terapia anticoagulante; es un buen método para diagnosticar TVP en pacientes obesos y/o con edema importante de tejidos blandos. El estudio PIOPED II mostró concordancia de 95% entre la venografía por tomografía helicoidal y el ultrasonido por compresión de los miembros inferiores; de manera adicional el estudio tomográfico fue superior en la detección de TVP pélvicas y posiblemente también en las TVP no obstructivas.27 Permite valorar el tórax en general y descartar derrame pleural, infiltrados alveolares, atelectasias o cualquier condición que pueda simular TEP. La calidad de su imagen es muy alta lo que permite la visualización directa del defecto de perfusión y ocasionalmente del trombo que obstruye la vasculatura. Las reconstrucciones con cortes sagitales hacen posible la localización anatómica del defecto y así guiar una terapia por medio de intervencionismo en caso de ser necesario. En pacientes con una probabilidad clínica baja o intermedia pero con dímero D mayor a 500 mcg o con probabilidad clínica alta se debe solicitar angiotomografía. Si es positiva, se inicia el manejo sin ser necesarios más estudios.20
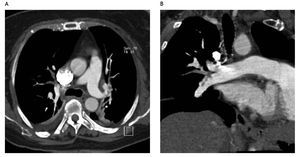
Figura 4. Angiotomografía de tórax. En la figura A se observa un trombo segmentario en ramas de la arteria pulmonar derecha. La figura B corresponde a reconstrucción tomográfica donde se aprecia con mayor detalle la posición del trombo y el ramo segmentario de la pulmonar derecha afectado.
Las desventajas incluyen la radiación que es una limitante principalmente en pacientes embarazadas, el uso de contraste que limita su uso en insuficiencia renal, y además requiere de equipo técnico especial y personal capacitado.
En conclusión, la angiotomografía de la vasculatura pulmonar es actualmente el estudio de elección para el diagnóstico de TEP debido a su alta sensibilidad y especificidad, no es operador dependiente y su interpretación es relativamente sencilla; permite además valorar el parénquima pulmonar y estructuras torácicas en búsqueda de otras causas que expliquen el cuadro clínico del paciente. En caso de probabilidad clínica baja una tomografía computarizada (TAC) negativa es suficiente para excluir el diagnóstico, sin embargo para el raro caso de que en probabilidad clínica alta el estudio sea negativo no está bien establecida la necesidad de otros métodos.21,22
Evaluación de los miembros inferiores
Debido a que aproximadamente 90% de los coágulos que ocasionan TEP provienen de los miembros inferiores, es importante la evaluación de su sistema venoso.28 Actualmente los estudios no invasivos como el ultrasonido por compresión (UC) de los miembros inferiores o la venografía por tomografía han desplazado a la venografía. El UC tiene una sensibilidad y especificidad de 90% y 95% respectivamente para la detección de TVP proximal y muestra ésta en aproximadamente 30% a 50% de los pacientes con TEP. En el caso del paciente con TVP confirmada por UC y sospecha clínica de TEP, está justificado iniciar anticoagulación total sin estudios adicionales. Son varios los criterios ultrasonográficos que se han estudiado como datos diagnósticos de TVP. La ausencia en la visualización del coágulo dentro de la vena no excluye TVP debido a que algunos trombos en etapa aguda no son ecogénicos. En los pacientes con TVP y manifestaciones clínicas se ha encontrado que tienen trombos en la extremidad contralateral en 5% a 10% de las veces. Con la angiotomografía se ha logrado una concordancia similar a la del UC en el diagnóstico de TVP, con la ventaja de que pueden observarse las venas pélvicas y la vena cava. También se prefiere en aquellos sujetos con obesidad mórbida, edema importante de los miembros inferiores, estados de bajo flujo en las extremidades como insuficiencia cardiaca o enfermedad arterial periférica o estados que impiden un adecuado retorno venoso en los que el UC tiene baja sensibilidad. En la actualidad en muchos de los centros hospitalarios los protocolos de diagnóstico mediante angiotomografía pulmonar incluyen la realización de venografía por tomografía; esto ofrece la ventaja de que en el mismo estudio se evalúa una región extensa de la vasculatura. El inconveniente es la mayor cantidad de radiación que recibe el paciente. El UC puede realizarse cuando se contraindica la tomografía debido al medio de contraste o radiación.29
Gammagrama pulmonar ventilación/perfusión
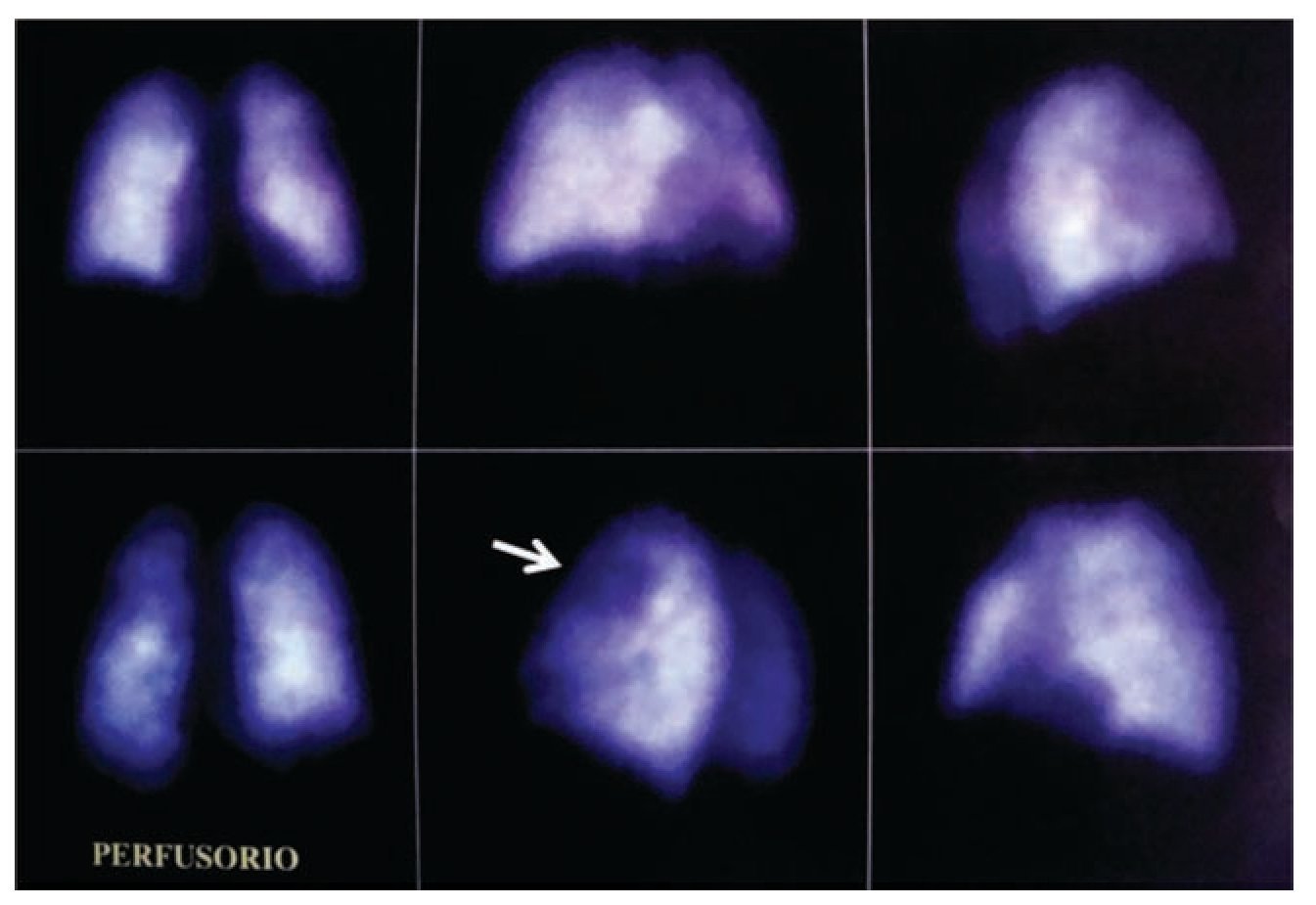
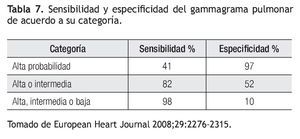
El gammagrama pulmonar V/Q ha sido durante años el estudio de primera elección para el diagnóstico de TEP; sin embargo, actualmente ha sido desplazado por la angiotomografía. El método consiste en dos fases, la primera con la administración intravenosa del radiofármaco Tecnecio 99 que se fijará a los capilares pulmonares permitiendo la valoración de este sistema. De esta forma cuando existe obstrucción de la vasculatura la fijación se verá disminuida mostrando un defecto de perfusión conocido como zona fría. La segunda fase es la ventilatoria; se administra un marcador en gas como Xenón133 o Tc99 en aerosol que permite identificar áreas donde está disminuida la ventilación y realizar un diagnóstico diferencial, ejemplo. neumonía.4,30 Por lo tanto un gammagrama compatible con TEP mostrará áreas de hipocaptación o zonas frías en la fase perfusoria combinada con áreas con ventilación normal; es decir una alteración (mismatch) en la relación ventilación-perfusión (Figura 5). El resultado del gammagrama se señala de acuerdo a los criterios propuestos en el estudio PIOPED, que lo clasifica según el nivel de probabilidad en alta, intermedia (indeterminada), baja y normal/casi normal. Alta probabilidad son dos o más áreas grandes de hipoperfusión (> 75%) o un segmento grande y dos o más segmentos moderados (mayor a 25%, menor a 75%) o cuatro segmentos moderados. La probabilidad intermedia es no diagnóstica y es aquella que no cumple los criterios para definirse como alta o baja probabilidad, ni se puede considerar normal. Baja probabilidad son más de tres segmentos pequeños (< 25%) o un defecto de perfusión de cualquier tamaño con radiografía de tórax con anormalidad evidente (atelectasias, derrame pleural). Gammagrama normal, no muestra defectos de perfusión y la radiografía no tiene alteraciones.17 El análisis demuestra que un gammagrama anormal (cualquier categoría) tiene una sensibilidad de 98% con una especificidad de 10%; sin embargo, la sensibilidad y especificidad varía dependiendo de su probabilidad diagnóstica como se muestra en la Tabla 7. Las desventajas del estudio incluyen que patologías como neumonía y broncoespasmo pueden causar defectos de perfusión y confundir el diagnóstico; también el estudio no será valorable ante una radiografía de tórax con derrame pleural o infiltrados; la segunda limitante es que en la mayoría de los pacientes con TEP demostrada por otros medios y que tienen una probabilidad intermedia o baja en el gammagrama se debe continuar el algoritmo diagnóstico.30
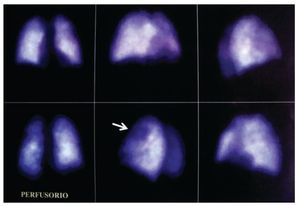
Figura 5. Gammagrama pulmonar. Tanto en la fase ventilatoria como la perfusoria muestran distribución irregular del aerosol y de los marcadores radioactivos en ambos pulmones, además en el plano oblicuo posterior izquierdo en el segmento anterior del lóbulo superior izquierdo (flecha) de la fase de perfusión se observa una zona de hipoperfusión. Estudio con probabilidad intermedia para TEP.
En conclusión, un gammagrama normal puede descartar TEP, sólo 3% de los pacientes tienen angiografía positiva. En el caso de un gammagrama de probabilidad intermedia o baja se requiere de otros estudios, no es diagnóstico ni descarta TEP; así también el estudio de alta probabilidad con una probabilidad clínica baja obliga a continuar con el abordaje. 4,30,31
Angiografía
La angiografía continúa siendo el gold standard o estudio de referencia para el diagnóstico de TEP, aunque en la última década ha comenzado a ser desplazada por la angiotomografía. La diferencia interobservador en ramas subsegmentarias suele ser importante, sin embargo la substracción digital ha mejorado la calidad de la imagen y por tanto disminuye la dificultad de su interpretación. El diagnóstico consiste en la observación de un defecto de llenado, de un trombo o amputación de alguna rama de una arteria pulmonar. Otros hallazgos observados son el flujo de contraste lento, hipoperfusión regional y flujo venoso retardado, sin embargo estos son hallazgos indirectos que sugieren la posibilidad de TEP pero no son diagnósticos.32,33
Es un estudio invasivo, requiere la administración de medio de contraste lo que limita su uso en insuficiencia renal y se ha reportado una mortalidad de 0.2% asociada al procedimiento en el contexto de pacientes críticamente enfermos con inestabilidad hemodinámica.32,33
Entre las ventajas están la certeza diagnóstica de TEP, es el estudio ideal para descartar la misma aun en alta probabilidad. Permite la localización exacta del trombo o del defecto de llenado incluso en ramas subsegmentarias y con trombos de hasta 1 mm o 2 mm; valora disfunción de ventrículo derecho y permite la medición de presiones de la arteria pulmonar y por tanto la repercusión hemodinámica de la patología.4,32,33
Ecocardiograma
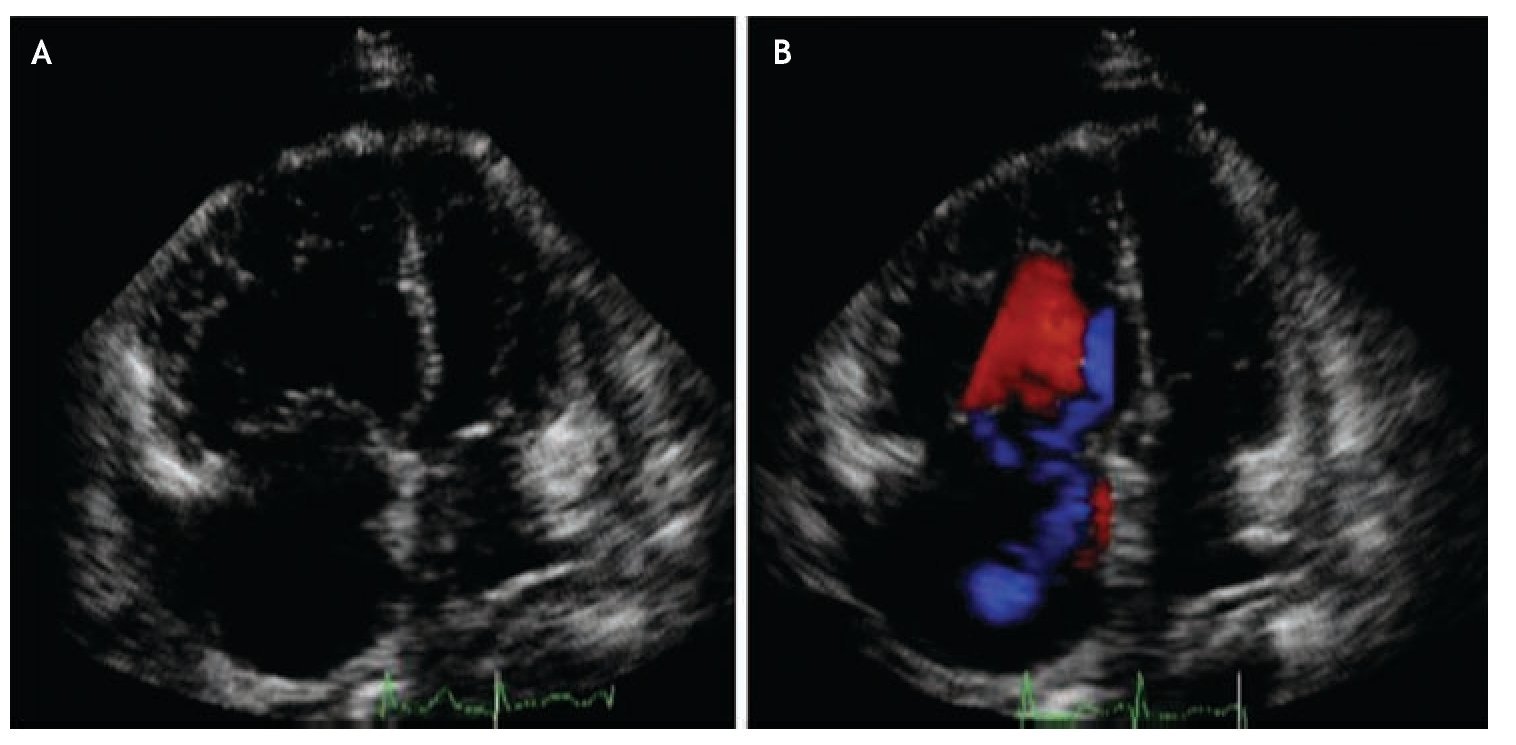
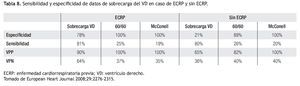
Tiene una sensibilidad de 60% a 70% para el diagnóstico de TEP. Su utilidad radica en la identificación de datos indirectos de TEP como son la dilatación ventricular, hipertensión arterial pulmonar y el gradiente sistólico de la válvula tricúspide que traducen sobrecarga del ventrículo derecho (Figura 6). 4 Los datos que sugieren sobrecarga de VD son diámetro ventricular > 40 mm, disfunción sistólica de moderada a severa y gradiente sistólico tricuspídeo mayor a 50 mmHg.34 Estos hallazgos pueden observarse también en pacientes con patología cardiorrespiratoria; sin embargo se ha evaluado la sensibilidad y especificidad de estos en pacientes con o sin patología cardiorrespiratoria como se muestra en la Tabla 8.
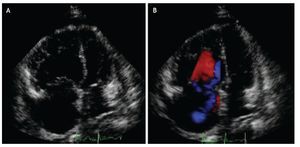
Figura 6. Ecocardiograma transtorácico. La proyección A es una imagen apical cuatro cámaras donde se observa el ventrículo derecho dilatado, de un tamaño mayor al izquierdo y abombamiento del septum interventricular con invasión hacia la cavidad del ventrículo izquierdo. La proyección B corresponde al mismo paciente; la imagen Doppler muestra insuficiencia tricuspídea funcional.
Los signos más importantes para el diagnóstico diferencial, aún en presencia de enfermedad cardiorrespiratoria previa y como pronóstico, son el signo de McConell y el signo de 60-60. El primero consiste en hipocinesia de los tercios basal y medio de la pared libre del VD comparados con su ápex. El signo 60-60 es un tiempo de aceleración de la tricúspide menor a 60 ms en presencia de un gradiente sistólico tricuspídeo mayor a 30 pero menor a 60 mmHg.
El ecocardiograma puede encontrar trombos o defectos de llenado en arterias centrales en algunos casos, sin embargo de forma general no es un estudio diagnóstico. Si no se encuentran datos de sobrecarga del VD o disfunción del mismo se descarta TEP como causa de la inestabilidad hemodinámica; por otra parte, permite descartar otras patologías que causen la clínica del paciente tales como tamponade, disfunción valvular e infarto del miocardio.
En conclusión el ecocardiograma no es útil como estudio diagnóstico pero tiene un importante papel en el pronóstico de TEP, sin embargo en caso de inestabilidad hemodinámica sí descarta TEP como causa de la misma en ausencia de signos de sobrecarga del VD.
Conclusión
El diagnóstico de TEP surge con base a la sospecha clínica, que en ocasiones se da con unos cuantos datos aislados debido a la gran variabilidad en la forma de presentación. Es imperativo en todo paciente en que se sospeche TEP, efectuar cualquiera de los puntajes de Wells o Geneva y clasificarlo de acuerdo a la probabilidad en baja, intermedia o alta. Con base a la estabilidad del paciente se debe efectuar la determinación del dímero D y con el resultado excluir TEP o continuar con la evaluación diagnóstica. Actualmente la angiotomografía de vasos pulmonares, es el método diagnóstico más empleado para confirmar TEP.
Correspondencia: Jaime Eduardo Morales Blanhir.
Neumólogo. Vasco de Quiroga Núm. 15 Col. Sección XVI. CP 14000. Tlalpan, México D.F.
Director del Departamento de Circulación Pulmonar, ALAT.
Correo electrónico:moralesjaime@usa.net
Recibido el 24 de mayo de 2010;
aceptado el 13 de abril de 2011.