Introducción
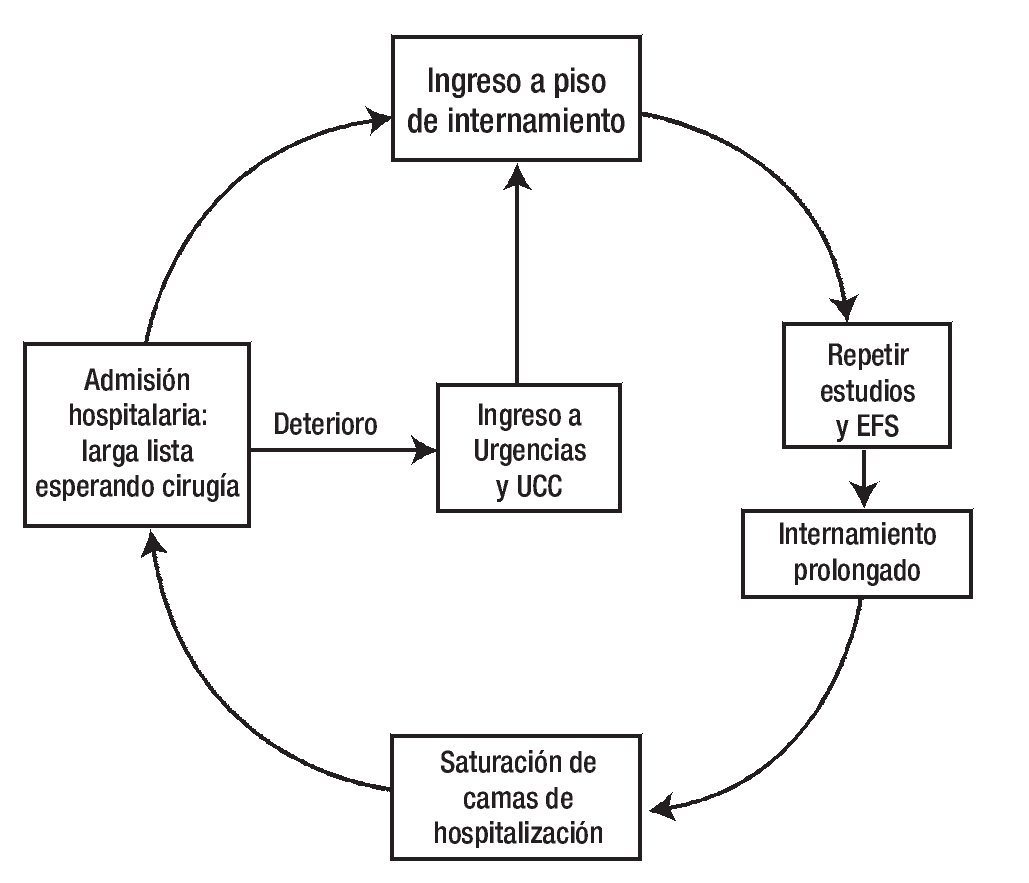
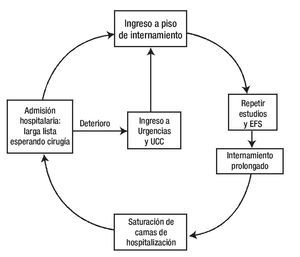
Desde hace más de una década el número de pacientes que atiende el Instituto Nacional de Cardiología Ignacio Chávez (INCICh) ha aumentado considerablemente y de manera paralela el número de cirugías cardiacas, por lo cual la lista de enfermos en espera de ser operados tiende a incrementarse a pesar de que la cardiología intervencionista ofrece actualmente otra alternativa de tratamiento en casos seleccionados de cardiopatía isquémica, valvulopatías y cardiopatías congénitas. Por otra parte 30% a 40% de los cardiópatas con indicación quirúrgica ingresan al hospital a través de los servicios de Urgencias y Unidad Coronaria, debido a alguna complicación o a descontrol hemodinámico con gran deterioro de su cardiopatía y que desafortunadamente le restan espacio a aquellos en quienes ya se ha hecho la solicitud para cirugía electiva al departamento de admisión hospitalaria, enfermos que son provenientes de la Consulta Externa y que se encuentran en lista de espera con todos los requisitos médicos y administrativos cubiertos, listos para internarse. Es evidente que el ingreso de enfermos descompensados hemodinámicamente prolonga su estancia hospitalaria ya que primero hay que estabilizarlos, realizar exámenes preoperatorios y erradicación de focos sépticos durante su internamiento lo que representa más días de internamiento y un costo mayor no sólo de dinero, sino también en mayor morbilidad y mortalidad. Esta situación propicia un círculo vicioso en el que un gran número de los enfermos de la lista de espera de Admisión hospitalaria, terminan ingresando al INCICh a través de Urgencias, debido a que el tiempo prolongado de espera favoreció el deterioro de su padecimiento (Figura 1).
Figura 1. Círculo vicioso de la larga lista y rezago en espera para cirugía cardiaca. Abreviaturas: EFS: erradicación de focos sépticos. UCC: unidad de cuidados coronarios.
Por todos los puntos mencionados anteriormente, fue imperativa la instalación de un programa quirúrgico permanente, que agilizara todos los estudios y requisitos preoperatorios requeridos para su internamiento, y redujera los costos en vidas, complicaciones, esfuerzo y dinero.
Así, el programa de Cirugía Electiva para cardiopatías de riesgo bajo a intermedio fue implementado en el año 2004 con el objetivo de evitar que este nuevo grupo de pacientes se sumara a la larga lista de espera de cirugía, de manera que al internarse, se tuviera prevista la fecha quirúrgica, en un intento de evitar el rezago y disminuir la estancia hospitalaria.
Métodos
Se integró un grupo de trabajo multidisciplinario con la participación de los Departamentos de: Consulta Externa, Hospitalización, Cirugía, Unidad de Terapia Posquirúrgica y Trabajo Social.
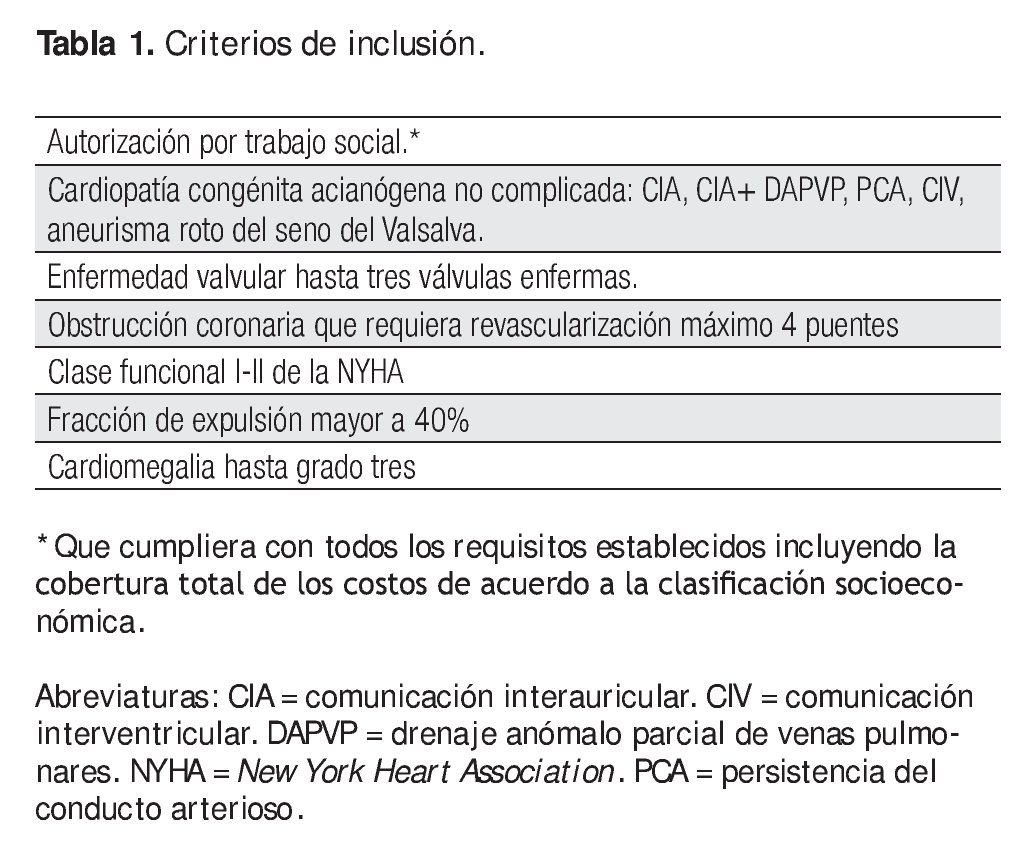
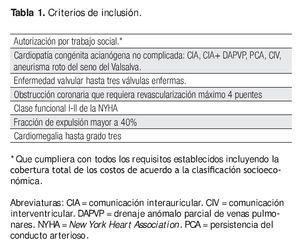
Se establecieron cinco fases en el programa: 1) Selección de los casos nuevos, procedentes de Consulta Externa y de la lista de espera de Admisión Hospitalaria, para evaluar el riesgo quirúrgico que permitiera su inclusión al programa por cuatro cardiólogos del servicio de Consulta Externa y un coordinador. Los criterios de inclusión están señalados en la Tabla 1 y los de exclusión y eliminación en la Tabla 2. Todos los casos debían ser previamente autorizados por Trabajo Social y contar con sus donadores de sangre completos, antes del internamiento. 2) Consultas preoperatorias para actualizar exámenes de laboratorio, erradicar focos sépticos y, de ser necesario, corregir factores concomitantes como anemia e hipotiroidismo para que el paciente entrara a cirugía en las mejores condiciones posibles. Los pacientes debían suspender la ingesta de anticoagulación oral y ácido acetilsalicílico el tiempo adecuado (tres a siete días, respectivamente) antes de la cirugía. 3) Presentación y discusión de los casos en sesión médico quirúrgica, con la participación de cardiólogos clínicos, cirujanos, un intensivista, una hematóloga y una trabajadora social, con la finalidad de aceptar, diferir o rechazar los casos así como establecer el día de internamiento y la fecha probable de cirugía. 4) Evaluación de los días de estancia hospitalaria y 5) Seguimiento por tres meses.
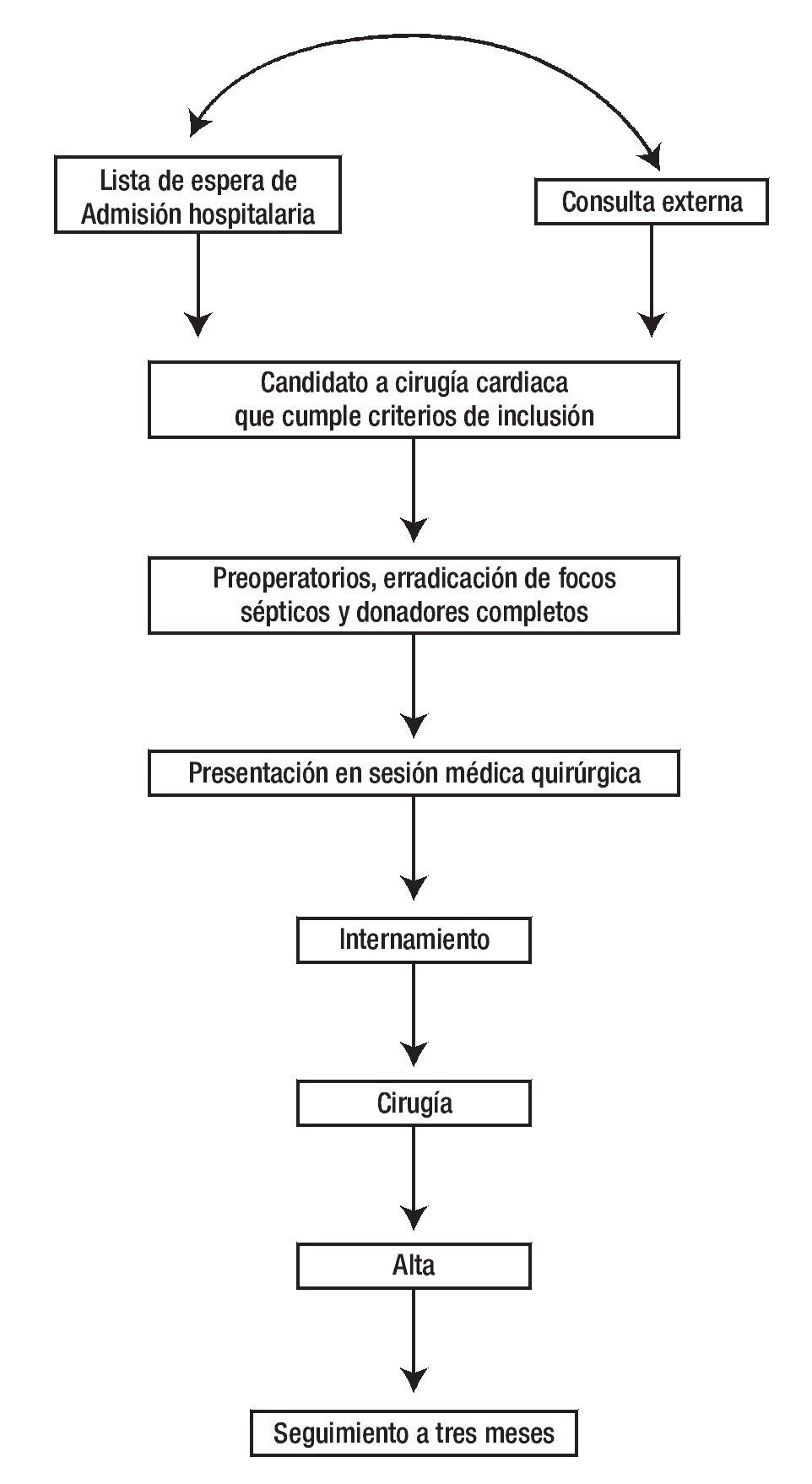
El algoritmo puede verse en la Figura 2. Siete cirujanos del Departamento de Cirugía Cardiotorácica intervinieron en las operaciones de los enfermos, incluyendo al Jefe del Servicio.
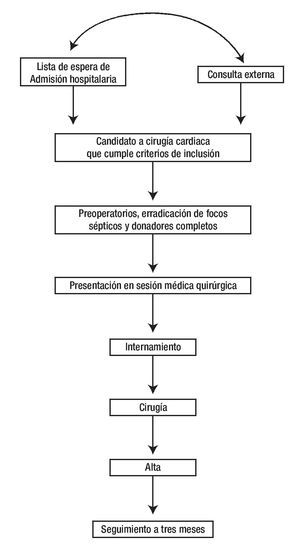
Figura 2. Algoritmo que muestra la procedencia de los candidatos a cirugía cardiaca electiva y el cumplimiento de los criterios de inclusión, los pasos a seguir para llegar a la cirugía, la evaluación de la estancia hospitalaria y el seguimiento.
Resultados
Características generales del grupo completo
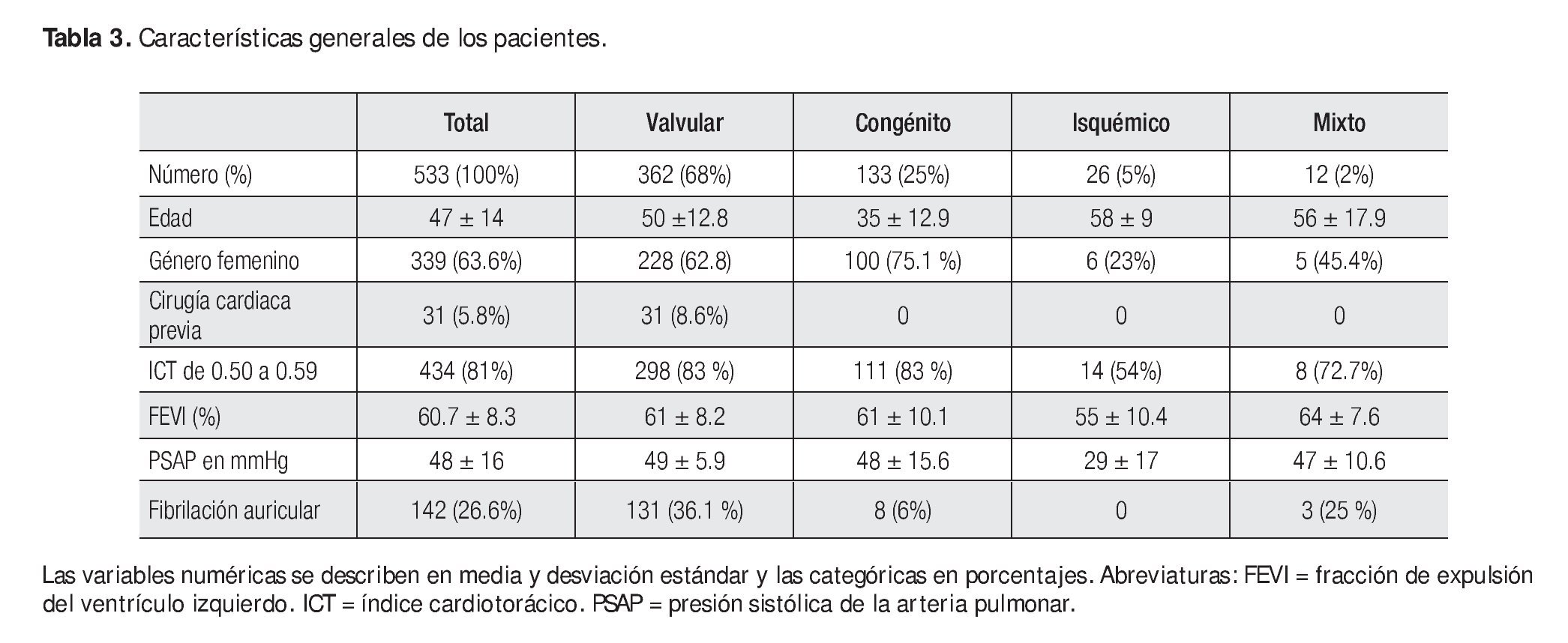
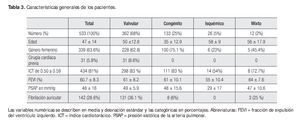
Se estudiaron 598 pacientes de marzo de 2004 a febrero de 2009 de los cuales 65 fueron eliminados con base en los criterios señalados en la Tabla 2. Se incluyeron para el estudio los restantes 533, con una edad media de 47 ± 14 años (intervalo 18-77) y 64% del sexo femenino. De las características demográficas, los pacientes procedieron de 24 estados de la república, con predominio de la zona centro (83%), principalmente del Distrito Federal, Estado de México, Michoacán y Guanajuato. En cuanto al nivel socioeconómico se operaron pacientes de clasificación uno a cinco de las ocho existentes; 82% pertenecían a la uno y dos, que corresponden a las clasificaciones socioeconómicas más bajas. Los pacientes se dividieron en cuatro grupos: valvular, congénito, isquémico y mixto. Este último correspondió a cirugía valvular y/o congénita y/o revascularización coronaria adicional. Las características generales de los pacientes se señalan en la Tabla 3. De los 31 enfermos con historia de cirugía cardiaca previa, 30 habían tenido una cirugía y sólo uno tenía dos. No hubo cardiomegalia en 5.4% de los casos; en 33.7% ésta fue grado 1; 47.2% grado 2 y en 12.9%, grado 3, de acuerdo con la medición del índice cardiotorácico.1 De la función ventricular, sólo 6% de los casos tuvieron fracción de expulsión del ventrículo izquierdo (FEVI) de 41% a 49%; en el resto, fue una FEVI mayor a 50%. En cuanto a la presión sistólica de la arteria pulmonar (PSAP), presentaron hipertensión arterial pulmonar (HAP) moderada 18.2% (PSAP de 50 a 69) y grave 6.9% (PSAP de 70 a 100).
Características por grupos
a) Grupo de cirugía valvular
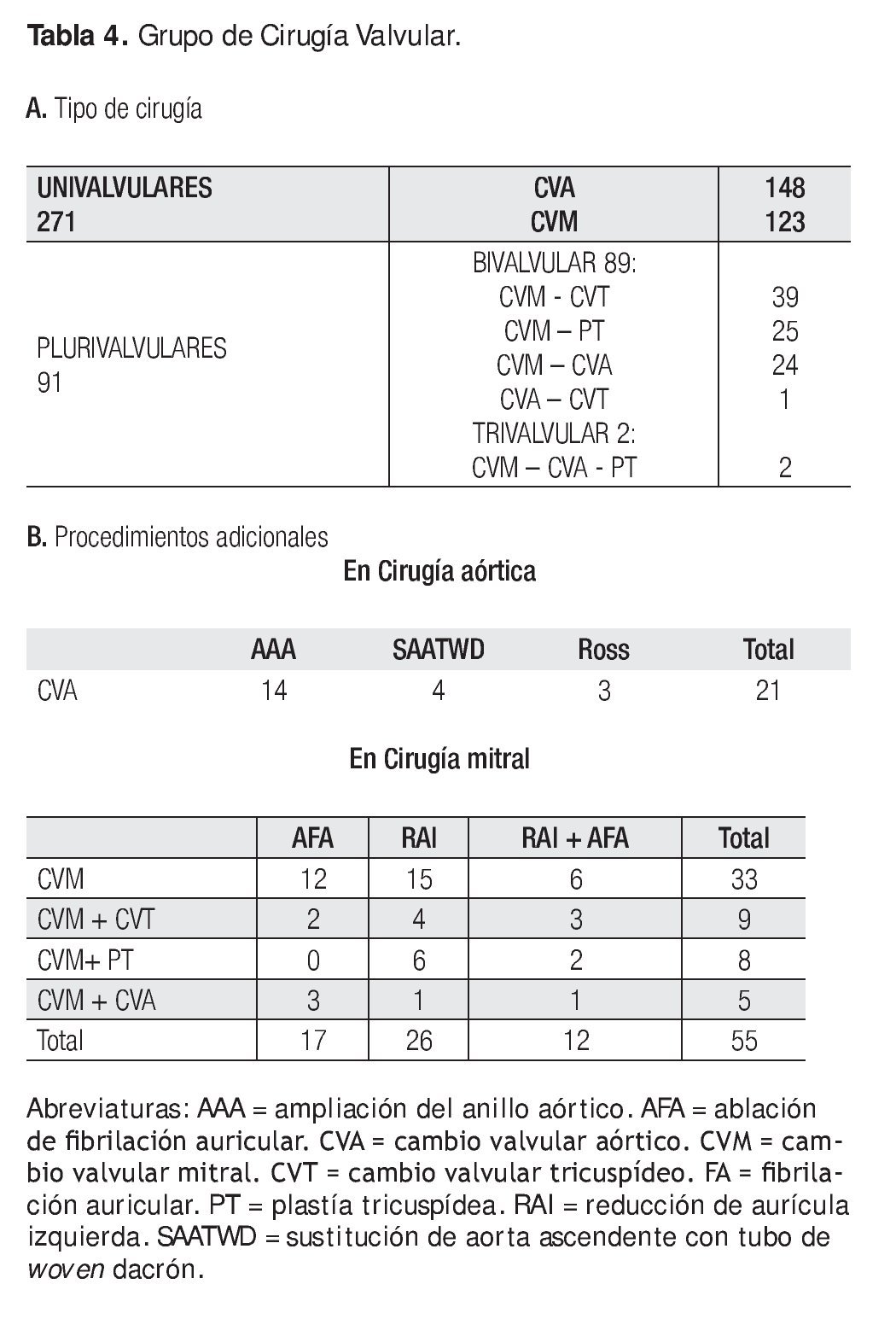
Las características principales de este grupo se muestran en la Tabla 3: el promedio de PSAP fue de 49 ± 5.9 mmHg con intervalo de 20 mmHg a 100 mmHg, medida por cateterismo cardiaco; la FEVI mayor de 60%, con cardiomegalia, fue en 83%. La cirugía realizada se observa en la Tabla 4A, agrupada de acuerdo al número de válvulas afectadas.
Se realizaron 55 procedimientos adicionales en aurícula izquierda (AI): ablación con radiofrecuencia de fibrilación auricular (FA) en 17, reducción de AI en 26 y reducción más ablación en 12 (Tabla 4B). Cabe mencionar que los pacientes para reducción de AI formaron parte de un protocolo de investigación que se está realizando en el Instituto desde 2005 en pacientes con cirugía de cambio valvular mitral (CVM), FA y AI mayor de 65 mm en cualquiera de sus tres ejes.2 De este modo, el subgrupo total de pacientes a quienes se realizó reducción de AI fueron 38 de 374 con cirugía valvular y mixta lo que equivale a 10.1%. En estos pacientes hubo cuatro defunciones (4/38), que significa 10.5%. Por otra parte, si se considera en particular a los casos de valvulopatía mitral (213), la reducción quirúrgica de la AI se hizo en 38, es decir, en 17.8%.
b) Grupo de Cirugía de Cardiopatías Congénitas
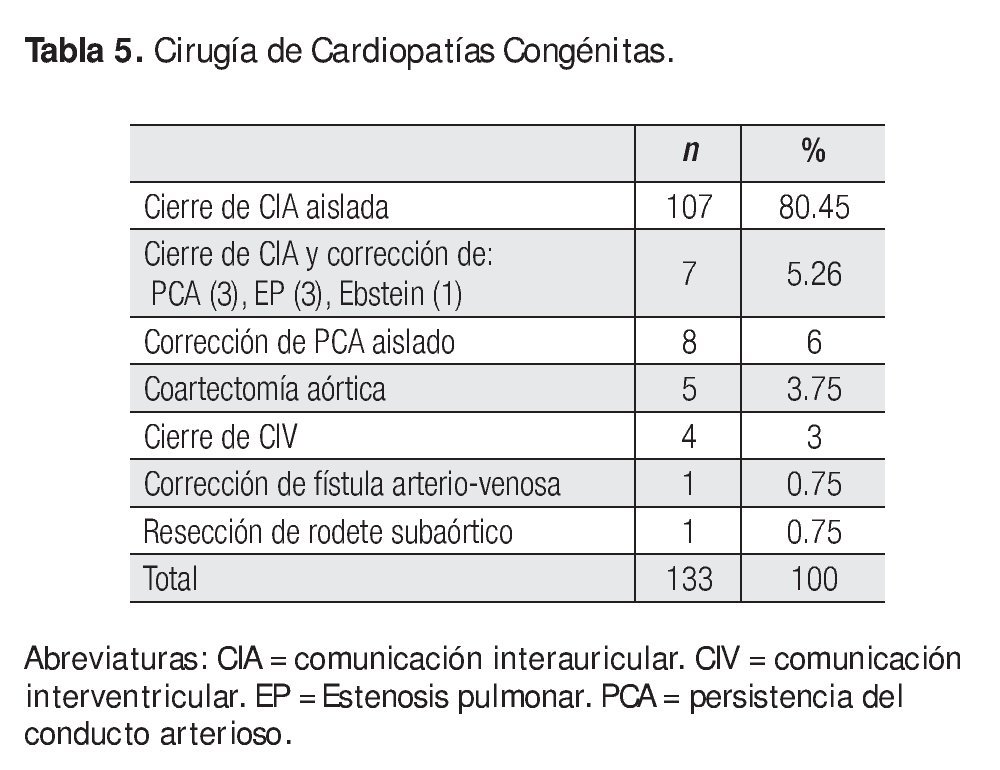
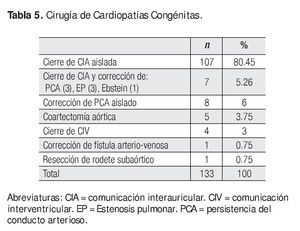
En la Tabla 3 se señalan las características generales de este grupo; la PSAP media fue de 48 ± 15.69 mmHg con rangos de 21 a 80 mmHg. En la Tabla 5 se muestra que 114 casos (86%) fueron pacientes con comunicación interauricular (CIA); de ellas 10 tenían drenaje anómalo parcial de venas pulmonares, uno de los cuales correspondió a Síndrome de la Cimitarra. Además del cierre de la CIA, en 5 casos se realizó plastía tricuspídea (PT) y en otro se hizo cambio valvular tricuspídeo (CVT). En 15 pacientes del total de 114 casos con CIA se realizó de manera adicional ablación profiláctica de flutter auricular mediante la técnica establecida previamente en el INCICh.3 Siete casos coexistían con otra cardiopatía congénita: tres con estenosis pulmonar, tres con persistencia del conducto arterioso (PCA) y uno con enfermedad de Ebstein, en quien además se realizó la corrección total. En 19 casos más hubo otras anomalías que sumadas a las 114 CIA hacen el total de 133 casos del grupo de cardiopatías congénitas.
c) Grupo de Cirugía de Revascularización Coronaria
Este grupo lo conformaron únicamente 26 casos, todos ellos estables con FEVI de 55% ± 10.4, cuatro de ellos con historia de infarto previo y tres con enfermedad de tronco de la coronaria izquierda. Se colocó un hemoducto en cuatro pacientes, dos hemoductos en otros cuatro, 3 en 12, y cuatro en seis pacientes.
d) Grupo de Cirugía Mixta
En este grupo hubo 12 pacientes: siete con cambio valvular aórtico (CVA) y revascularización coronaria (RVC), dos con CVM y RVC; dos con cardiopatía congénita (uno con PCA y otro con CIV) y CVA; finalmente un paciente con CIA, CVA y RVC.
Días de Estancia Hospitalaria
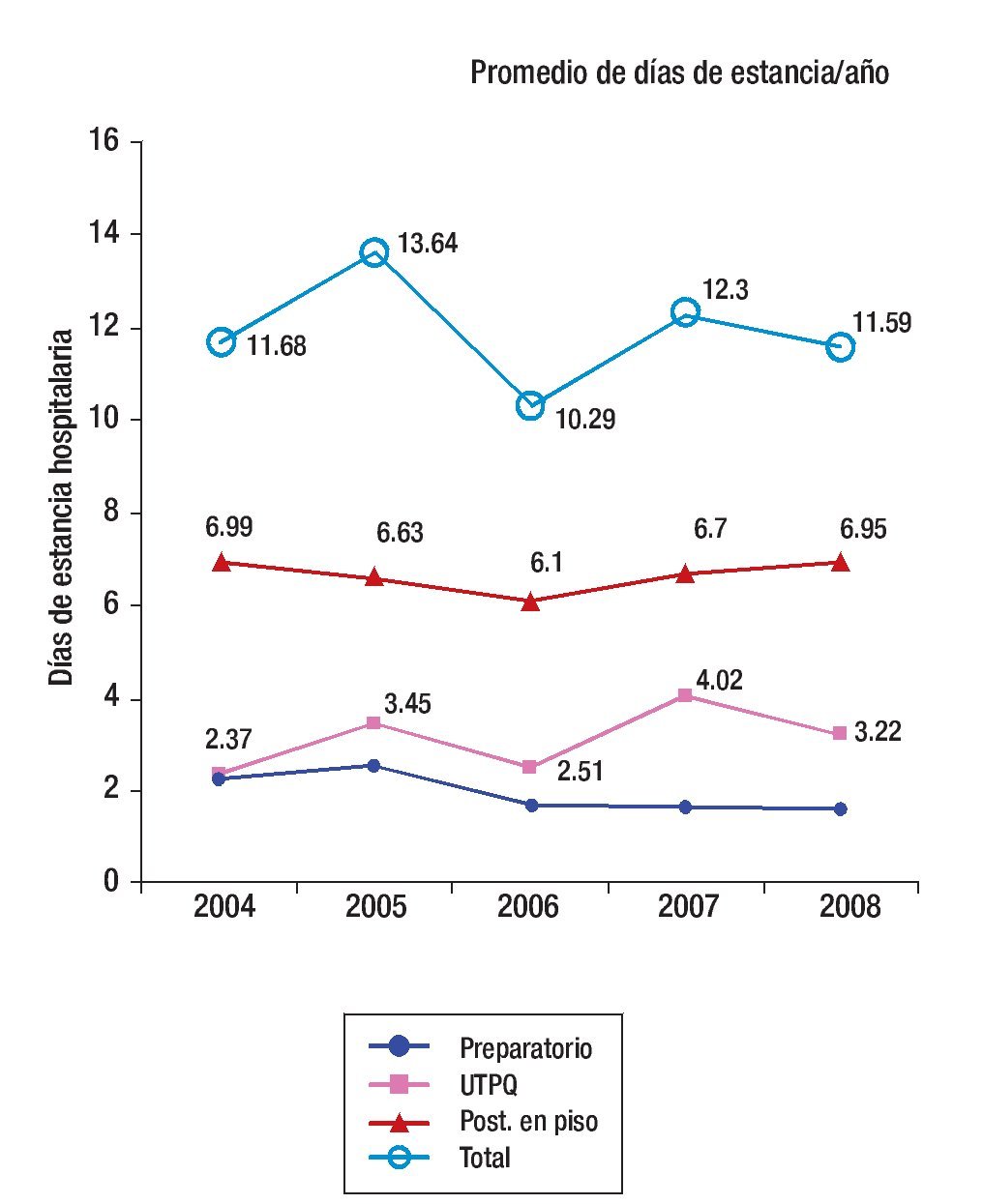
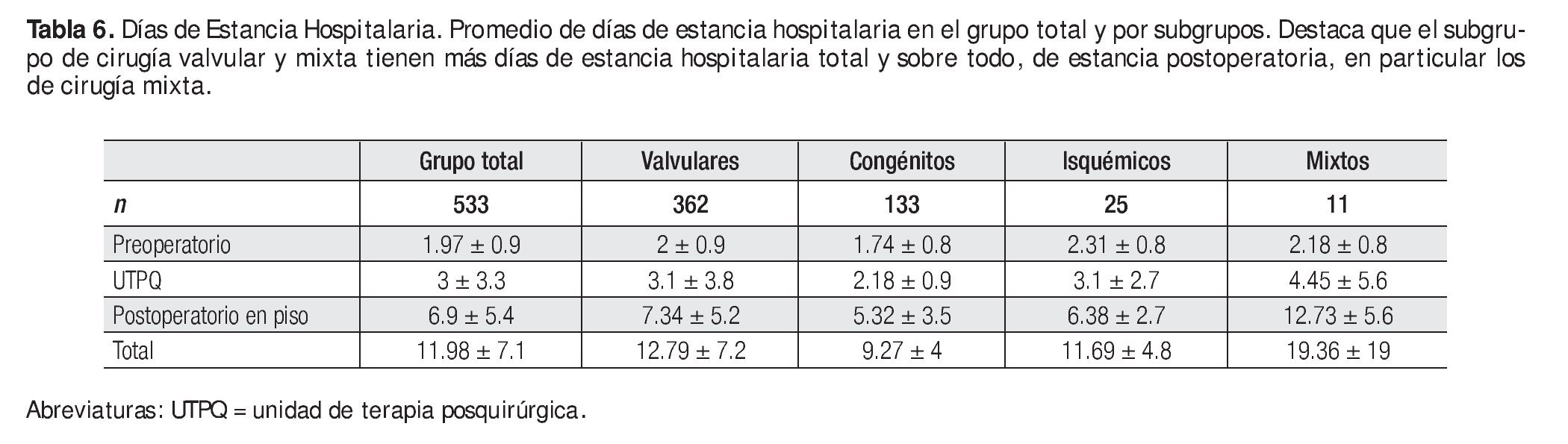
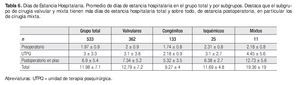
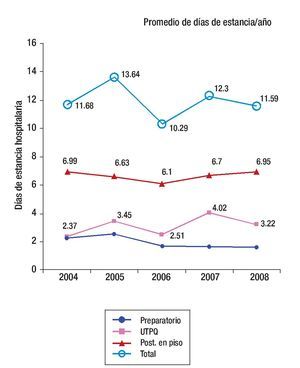
Los promedios de los días de internamiento fueron: en el preoperatorio 1.97 ± 0.9 días (uno a tres), en terapia posquirúrgica 3 ± 3.3 días (2 a 35) y en el postoperatorio en piso de hospitalización 6.9 ± 5.4 días (6 a 63). El promedio de estancia total fue de 11.98 ± 7.1 días, con un máximo de 68 (Tabla 6 y Figura 3).
Figura 3. Promedio de días de estancia/año. Los intervalos de tiempo van de marzo del año anotado a febrero del siguiente; así el intervalo de 2008 termina en febrero del 2009. Los promedios de los días de estancia hospitalaria total han permanecido prácticamente sin cambios a pesar de los pequeños altibajos de los años intermedios. Nótese que en el preoperatorio existe un leve decremento en los días de estancia preoperatoria desde que inició el programa. Abreviaturas: Post.= posoperatorio. UTPQ = unidad de terapia posquirúrgica.
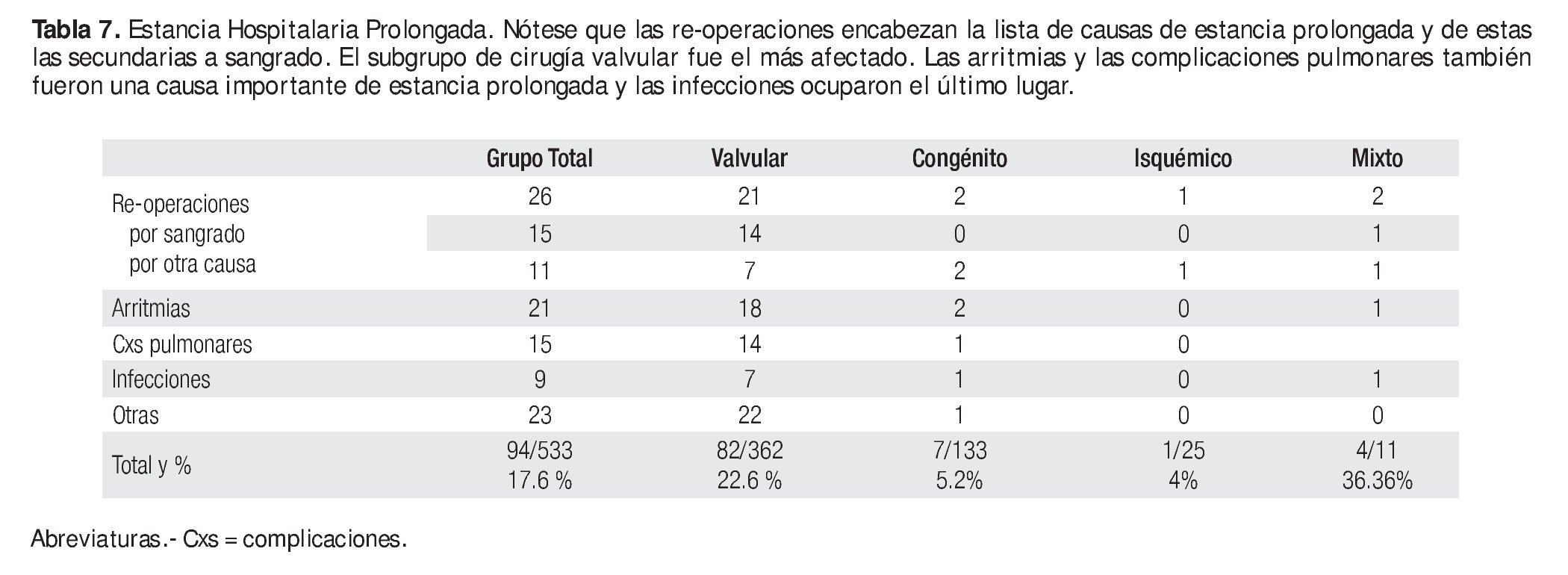
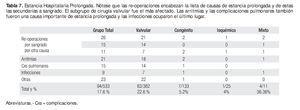
Se consideró estancia hospitalaria prolongada si era mayor de 14 días lo que sucedió en 17.6%. Las causas de estancia prolongada se muestran en la Tabla 7: 1) reoperaciones por sangrado u otras causas como endocarditis y mediastinitis; 2) arritmias postoperatorias que requirieron tratamiento con cardioversión eléctrica y/o antiarrítmicos o bien trastornos de la conducción que ameritaron colocación de marcapaso definitivo; 3) infecciones en la herida quirúrgica o en el cable de marcapaso; 4) complicaciones pulmonares que incluyeron neumonías, derrame pleural, atelectasia, parálisis diafragmática; 5) otras causas de estancia prolongada incluyeron obtención de anticoagulación óptima, síndrome de respuesta inflamatoria sistémica, derrame pericárdico moderado y disfunción ventricular postoperatoria.
Mortalidad
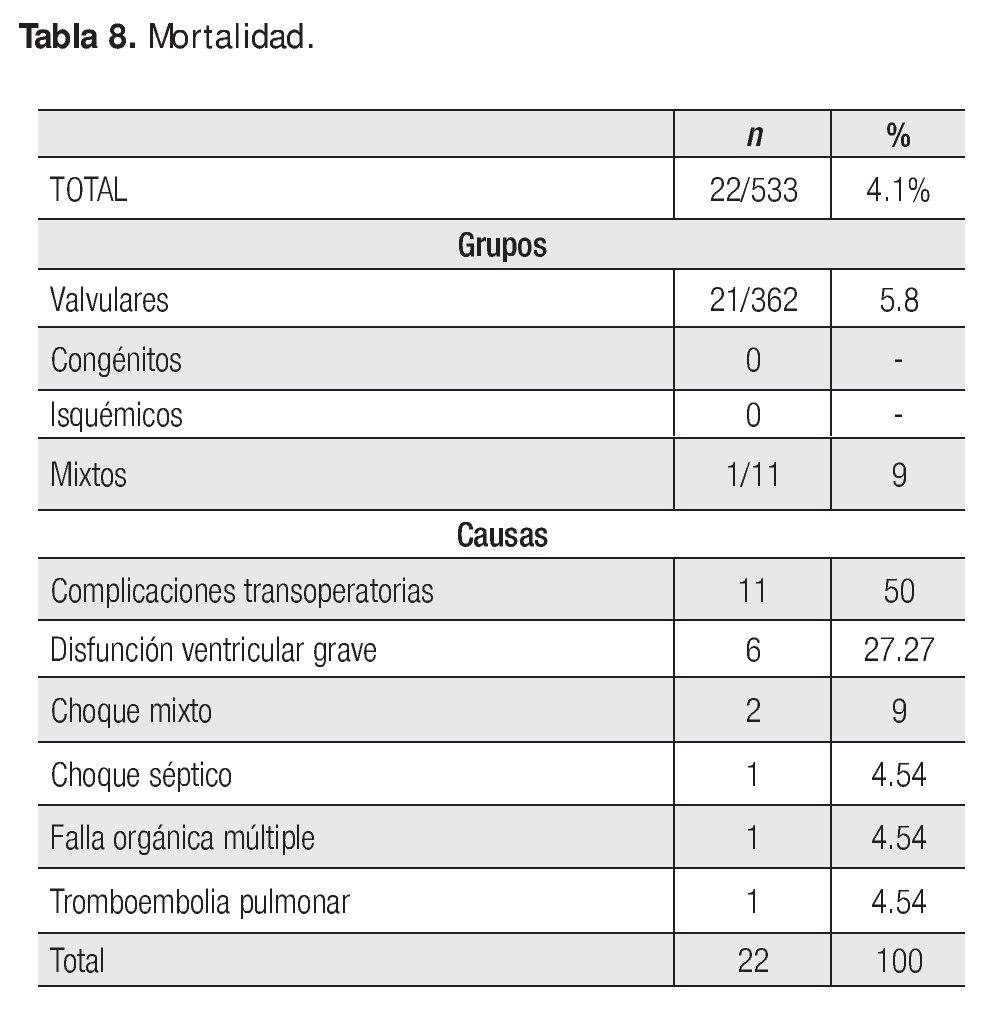
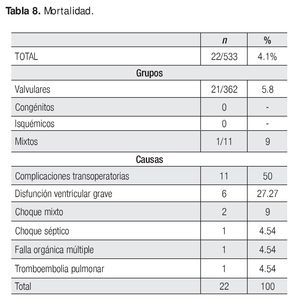
La mortalidad hospitalaria global fue de 4.1% y la mortalidad por grupos como sigue: valvulares 5.8%, y mixtos 9%. No hubo muertes en el grupo de congénitos e isquémicos. Murieron cuatro pacientes en quirófano, 17 en terapia posquirúrgica y uno en piso por tromboembolia pulmonar. Las causas de muerte se muestran en la Tabla 8. Las complicaciones transoperatorias incluyeron laceraciones, perforaciones o rupturas de grandes vasos como la aorta o la vena cava, la aurícula izquierda o derecha que ocasionaron sangrado importante y en ocasiones, reintervención. El choque mixto fue la combinación de choque cardiogénico y séptico.
Reingresos a los tres meses
Quince pacientes (2.81%) tuvieron reingresos por las siguientes causas: ocho por hemorragia secundaria a sobreanticoagulación; de los cuales, dos ameritaron ventana pericárdica por tamponade; cinco pacientes tuvieron infecciones diversas, dos de ellos mediastinitis y reoperación. Finalmente dos casos operados de cierre de CIA reingresaron por trastornos del ritmo o de la conducción y se les colocó marcapaso definitivo. No hubo defunciones en los pacientes que reingresaron.
Discusión
Los programas de cirugía de corta estancia están descritos en todo el mundo4,5,7,8,10 como una manera no sólo de abreviar la estancia hospitalaria sino también de disminuir las largas listas de espera quirúrgica que se presentan en los hospitales de concentración y de referencia. En nuestro país, como antecedentes de este programa en el INCICH existe la llamada vía rápida en el que Trevethan y colaboradores,4 demostraron en un estudio prospectivo en 70 enfermos candidatos a cirugía cardiaca de bajo riesgo que la mortalidad se redujo en 5.7%, la morbilidad en 18%, inclusive con una disminución de costos de 48%. Con los excelentes resultados obtenidos, se decidió ampliar con la inclusión de otras patologías con mayor riesgo quirúrgico.
En nuestros resultados, a diferencia de otros centros, existe un gran predominio del género femenino; también destaca que las dos terceras partes de nuestros pacientes corresponden a cirugía valvular y mixta. Precisamente en estos dos grupos, se presentó el mayor número de pacientes con estancia prolongada y la mortalidad más alta, en cambio en el grupo de cardiopatías congénitas no complicadas la estancia hospitalaria fue de 9.2 ± 4 días en 133 casos. Estamos convencidos que en este subgrupo podrían disminuir aún más los días estancia como reportó Da Silva en Brasil con 5.5 ± 1.3 días en 53 pacientes,5 pero que equivale a un grupo dos y medio veces menor que el nuestro. Finalmente el promedio de estancia hospitalaria total de los 533 casos fue de 11.9 días.
El promedio de siete días del periodo postoperatorio (Tabla 6) son casi idénticos a los referidos en la base de datos de la Sociedad de Cirujanos de Tórax de EUA6 y menor aún que otros países como Japón que reportó 15 ± 12.4 días.7 En el estudio piloto de 100 casos de Berdat,8 tuvieron una estancia postoperatoria de 4.9 ± 2.1 días pero 61% de sus casos correspondió a pacientes con CRVC. En cambio el periodo postoperatorio más largo corresponde a la cirugía valvular como se aprecia en nuestros resultados (Tabla 6) y en otras publicaciones5,9 lo que se explica, en parte, por el uso de anticoagulante pues hay que esperar a tener un INR óptimo y porque en general son pacientes con mayor morbilidad. Más aún, destaca la mayor estancia hospitalaria en el subgrupo de cirugía mixta (Tabla 6) y es precisamente en este tipo de cirugía que Constantinides encontró que era un factor predictor de falla de cirugía de fast-track, entre otros, en 1084 pacientes.10
En cuanto a las causas de hospitalización prolongada (Tabla 7), las reoperaciones y las arritmias ocuparon los primeros lugares. Las reoperaciones por sangrado muchas veces ocasionaron infecciones agregadas. Creemos que las arritmias postoperatorias se debieron a que no existe un protocolo bien establecido en el preoperatorio que incluya la administración de antiarrítmicos para prevenir la FA postoperatoria la cual se presenta hasta en 20% a 40% de los casos.11
La mortalidad de 4.1% del grupo total, está dentro de la esperada para pacientes con riesgo bajo en el score de Parsonnet12 y para pacientes de riesgo intermedio de acuerdo a EuroSCORE,13 los cuales son las escalas más utilizadas para estratificar el riesgo quirúrgico.
La principal causa de muerte fueron complicaciones generadas en el transoperatorio a diferencia de otros centros14 lo que podría deberse una vez más al predominio en nuestros casos de las valvulopatías puesto que de las 22 muertes, 21 ocurrieron en cirugía valvular y la otra en un paciente también valvular y CRVC adicional. Siendo así, la mortalidad del grupo donde sólo se hizo cirugía valvular fue de 5.8% y si agregamos al paciente valvular con CRVC fue del 5.9% (22/373); aún así, la mortalidad sigue siendo la esperada para pacientes con cirugía valvular como se reporta en el subgrupo de valvulares de EuroSCORE 15 y de riesgo intermedio13 para Europa y ligeramente mayor a la reportada en Estados Unidos donde fue de 4.98% en 2006 de acuerdo a las estadísticas de cirugía cardiaca de la Asociación Americana de Corazón 16.
Conclusiones
Consideramos que los resultados del programa implementado de Cirugía Electiva de Riesgo Bajo a Intermedio son buenos ya que aún cuando la mayor parte de las cirugías son valvulares, muestra un bajo índice de mortalidad, de estancia hospitalaria y de reingresos. Creemos que estos beneficios podrían extenderse a un programa paralelo para cirugía de alto riesgo. Tenemos la convicción que se podría reducir aún más la estancia hospitalaria si pudiésemos implementar no solamente la vía rápida al preoperatorio, sino al quirófano en que el cirujano pudiera utilizar cirugía sin bomba de circulación extracorpórea o de mínima invasión en casos seleccionados y al postoperatorio, en que los anestesiólogos y terapistas aplicaran siempre los programas de extubación temprana. De este modo sería un programa completo encaminado a reducir estancia hospitalaria, morbimortalidad y costos intrahospitalarios.
Limitaciones
El riesgo quirúrgico bajo a intermedio se estableció de manera subjetiva por consenso en la sesión médico quirúrgica, ya que tenemos otro estudio en vías de publicación con el que damos cuenta de la subestimación de riesgo en la que incurre el EuroSCORE con 1188 pacientes en cirugía valvular, por lo que consideramos que se requiere de investigar otros factores de riesgo no considerados en esta evaluación con mayor prevalencia y significancia clínica en nuestro medio, lo que también es motivo de otro estudio que se encuentra en proceso.
El presente es un estudio descriptivo; para analizar el costo-beneficio real de nuestro programa fue imperativo compararlo con un grupo de pacientes operados a través de Admisión Hospitalaria, es decir, la vía tradicional donde los pacientes se internan a través de una lista de espera y los exámenes preoperatorios y erradicación de focos sépticos se hacen de manera intrahospitalaria lo que implica mayor estancia hospitalaria y por supuesto, mayores costos. Comparar la morbimortalidad y los costos hospitalarios del programa de Cirugía Cardiaca Electiva contra la vía tradicional, es el objetivo de otra publicación de nuestro grupo que esta por culminarse.
Agradecimientos
Estamos en deuda con todo el personal involucrado en el buen funcionamiento del programa, incluyendo algunos que ya no están con nosotros. Agradecemos a:
1. Dr. Fause Attie†, Ex Director General.
2. Dr. Juan Verdejo Paris, Director Médico.
3. TS Luz María del Ángel y TS Hilda Rosas de Admisión hospitalaria y Trabajo Social
4. Dra. Ninfa Romero de Hematología.
5. A los Doctores Bonifacio Mendoza, Jorge Fregoso, Jorge Cossio, José Carballo, Gerardo Vieyra y Gustavo Sánchez de Consulta Externa.
6. A los Doctores Humberto Martínez, Fernando López Soriano, Jorge Catrip, y Alejandro Juárez del Departamento de Cirugía.
7. A los Doctores Francisco Martín Baranda y Eduardo Bucio, de la Unidad de Terapia Posquirúrgica.
8. A los Doctores Patricio Ortiz, Jesús Martínez-Reding, Ma. del Carmen López, Mauricio López, Celso Mendoza, Arturo Méndez, Martín Rosas, Catalina Lomelí y José Antonio Lorenzo de los pisos de hospitalización en su momento.
9. Al Dr. Enrique López Mora de Rehabilitación y de la Clínica de Insuficiencia Cardiaca por sus comentarios.
10. A Silvia Martínez y María Esther Cervantes, nuestras secretarias, cuya labor ha sido invaluable en este programa.
*Trabajo presentado en el XXVI Congreso Nacional de Cardiología. Puebla.
Correspondencia: Laura Leticia Rodríguez Chávez.
Departamento de Consulta Externa. Instituto Nacional de Cardiología Ignacio Chávez. Juan Badiano N° 1. Colonia Sección XVI, Tlalpan, 14080, México, Distrito Federal.
Teléfono: 55 73 29 11 extensión 1196.
Correo electrónico:lauraleticiar@yahoo.com
Recibido el 27 de agosto de 2009;
aceptado el 26 de octubre de 2009.