Revisar la evidencia existente sobre el papel de la trombólisis prehospitalaria en los pacientes con infarto agudo de miocardio con elevación del segmento ST (IAMCEST) como parte de una estrategia de vanguardia para reducir el tiempo de reperfusión miocárdica y, con ello, mejorar la supervivencia y la función.
MétodosSe utilizó la técnica de exploración-reducción-evaluación-análisis y síntesis de estudios relacionados, con una visión general de las recomendaciones actuales, de los datos de ensayos clínicos controlados y de los registros nacionales e internacionales sobre las diferentes estrategias de reperfusión para el IAMCEST. En total, se examinaron 186 referencias sobre trombólisis prehospitalaria, 130 referencias en tiempos puerta-tratamiento, 139 referencias en la gestión de IAMCEST y los registros nacionales e internacionales, así como 135 referencias en intervención coronaria percutánea primaria y de rescate en IAMCEST. Finalmente se retuvieron las 48 referencias que se consideraron más relevantes e informativas.
ConclusiónEl factor «tiempo» es esencial en el éxito de la reperfusión temprana en el IAMCEST sobre todo si se toma en cuenta la trombólisis prehospitalaria. La intervención coronaria percutánea primaria está sujeta a su factibilidad antes de 120min del inicio de los síntomas. En nuestro medio, al igual que en el ámbito internacional, la trombólisis continúa siendo una estrategia con gran alcance en las expectativas de vida y función de los pacientes. Los sistemas de telecomunicación deben incorporarse en tiempo real a las necesidades prioritarias de enfermedades catastróficas como el IAMCEST, donde la vida es dependiente del tiempo.
To review the existing evidence on the role of prehospital thrombolysis in patients with ST-segment elevation acute myocardial infarction (STEMI) as part of a strategy of cutting edge to reduce the time of coronary reperfusion and as a consequence improves both the survival and function.
MethodsWe used the technique of exploration-reduction-evaluation-analysis and synthesis of related studies, with an overview of current recommendations, data from controlled clinical trials and from the national and international registries about the different strategies for STEMI reperfusion. In total, we examined 186 references on prehospital thrombolysis, 130 references in times door-treatment, 139 references in STEMI management and national and international registries as well as 135 references on rescue and primary percutaneous coronary intervention for STEMI. Finally the 48 references that were more relevant and informative were retained.
ConclusionThe «time» factor is crucial in the success of early reperfusion in STEMI especially if thrombolysis is applied correctly during the prehospital time. The primary percutaneous coronary intervention is contingent upon its feasibility before 120min from the onset of symptoms. In our midst to internationally, thrombolysis continues to be a strategy with great impact on their expectations of life and function of patients. Telecommunication systems should be incorporate in real time to the priority needs of catastrophic diseases such as STEMI where life is depending on time.
Cada año, aproximadamente 500,000 eventos de infarto agudo de miocardio con elevación del segmento ST (IAMCEST) son reportados en EE. UU.1,2, lo cual se traduce en un evento de novo cada 26s. De los predictores que se han asociado con muerte temprana destacan: la edad, el tamaño y localización del IAM, enfermedades médicas concurrentes, antecedentes de infarto de miocardio, la presión arterial baja, la clase Killip y Kimball en el momento de la admisión, y la extensión de la isquemia2. La disponibilidad de instalaciones para realizar la intervención coronaria percutánea primaria (ICPP) y la simplificación de la trombólisis prehospitalaria (TPH) a través de la administración de fibrinolíticos en bolo o en infusión han transformado el tratamiento de los pacientes con IAMCEST, mejorando significativamente no solo la esperanza de supervivencia del infarto, sino que también reducen la mortalidad general a un mes en los que reciben de manera oportuna el tratamiento. La trascendencia de esta estrategia ha demostrado su impacto en el ámbito económico y, consecuentemente, en el desarrollo social de todo un país3,4.
Aunque las guías internacionales actuales3 para los pacientes con IAMCEST recomiendan la ICPP como la estrategia de reperfusión preferida (clase i), se debe considerar que este enfoque está sujeto a la realización de la misma en el momento oportuno1–4, definiendo este como el tiempo entre su primer contacto y la realización del procedimiento de ICP dentro de las siguientes 3h4.
Desafortunadamente, debido a su muy alta prevalencia (primera causa de muerte cardiovascular), la mayoría de los hospitales no cumplen con este margen de tiempo y tampoco existe el número suficiente de salas de hemodinámica y personal altamente calificado. Este conjunto de factores presuponen un reto logístico importante en muchas regiones del mundo, incluyendo México3-8. Así, de manera similar a lo informado en el consenso de la India4, se suman retos reales que no se pueden soslayar: i) la modalidad de ICPP se logra en menos del 10% en países como la India y México4,5-7,9; ii) las concentraciones de población en las ciudades capitales y principales son elevadas, lo cual frecuentemente origina congestiones en el tráfico vehicular, que retrasan el sistema de referencia; iii) la falta de difusión y conocimiento de las medidas a tomar por parte de la población es un factor determinante en el retraso; iv) la falta de disponibilidad de recursos para su traslado a un hospital con la infraestructura necesaria para su detección oportuna e inicio de tratamiento, y v) los trámites después del diagnóstico, tales como el consentimiento informado, la disponibilidad de personal y ambulancias, el espacio físico en los hospitales de referencia, la disponibilidad del grupo médico experto las 24h y su sobresaturación en horas pico son circunstancias que no pueden obviarse y son parte de nuestra realidad, muy diferente y alejada de lo ideal3,4,5-7,9.
Las opciones de tratamiento también pueden combinarse, permitiendo una ICP facilitada y de rescate8, de tal manera que hay muchos factores que influyen en la elección y el resultado de la terapia de reperfusión, pero para obtener el mejor resultado posible, el reconocimiento de los síntomas, las guías de atención de urgencias y los planes de manejo subsiguientes, usando incluso redes de cobertura virtual en tiempo real, deben ser estandarizados y centrados en el mundo real. El principal problema en el diseño de un protocolo terapéutico radica en la discrepancia entre el juicio y los datos del registro y su traducción a la práctica clínica del mundo real. En este trabajo revisamos los datos actuales sobre las posibles opciones de la terapia de reperfusión para IAMCEST y se reflexiona sobre las expectativas que en México ya se vislumbran.
Las directrices actuales3,4,5,8A pesar de los diversos esfuerzos dirigidos a abordar este gran reto, la gran mayoría de los pacientes con IAMCEST se presentan de forma tardía en los hospitales de referencia. Es el factor «tiempo» la causa principal real de una ICPP fallida. Así, la ICP queda supeditada entonces al manejo del ángor posinfarto, a la ICP de rescate, o bien a la ICP programada como parte de un protocolo de estudio de isquemia residual. Lo anterior demarca el escenario más común: «La ICPP no se realiza en el mundo real como es varias veces recomendado por las directrices, por cuestiones operacionales y de organización»3,4,5,8. Este retraso, sin duda, resulta en un aumento proporcional de la morbimortalidad, amén de ser causa de gastos directos e indirectos catastróficos5,8,10,11.
La mayoría de las directrices se fundamentan en los resultados de los ensayos clínicos aleatorizados que comparan la ICPP frente a la trombólisis, así como en los datos observados en diferentes registros5-7. A medida que se publican en la mayoría de las directrices desde hace unos años, los datos más recientes han tenido en cuenta una realidad: «El tiempo es crítico y la reperfusión debe iniciarse tan pronto como sea posible»3,4,7,10.
Como ejemplo de lo anterior, la American Heart Association y el American College of Cardiology favorecen el uso de TPH sobre ICP, poniendo mayor énfasis en el factor tiempo y no en el método de reperfusión1,3.
Las guías publicadas por la American Heart Association y el American College of Cardiology establecen que la TPH se debe realizar solamente después de la confirmación del IAMCEST en un ECG de 12 derivaciones, interpretado por un médico en el lugar o después de la transmisión a un especialista; también debe haber una lista de verificación de reperfusión que deberá completarse para asegurar que el paciente no tiene contraindicaciones para el empleo de la trombólisis y para identificar a los que tienen alto riesgo, que se beneficiarían más con la ICPP1,3.
La TPH se debe realizar dentro de los primeros 30min desde la llegada a los servicios de Urgencias. Si la TPH no puede ser administrada y posteriormente el paciente es trasladado a un hospital que no tiene una instalación para angioplastia coronaria, el tiempo puerta-aguja (llegada al hospital para la administración de trombolítico) debe ser menor de 30min. No obstante, si el hospital puede ofrecer ICPP, el tiempo puerta-balón ideal debe ser menor de 90min1,3,4,10-15.
En la reciente actualización de las guías de la American College of Cardiology /American Heart Association3 insisten en que los pacientes que acuden a un hospital con capacidad de ICP deben ser tratados con ICPP dentro de los 90min tras el primer contacto médico (nivel de evidencia 1A).
En los pacientes que se presentan en un hospital sin capacidad de ICP y que no pueden ser trasladados a un centro hospitalario para someterse a una ICP dentro de los 90min del primer contacto médico, la terapia fibrinolítica debe administrarse dentro de los 30min de presentación en el hospital, a menos que esté contraindicada (nivel de evidencia 1B).
El objetivo central que se enfatiza a nivel internacional es organizar los sistemas de atención de tal manera que el tiempo de isquemia total sea menor de 120min. Los objetivos para cada etapa de gestión son los siguientes: tiempo desde el inicio de los síntomas hasta la primera llamada a los servicios médicos de emergencias (SME) de 5min, con un minuto de expedición el médico de los SME en escena máximo dentro de 10min, contar con un ECG en escena y considerar el tratamiento fibrinolítico prehospitalario por el propio médico de SME si es capaz y el tiempo para la terapia lítica es menor de 30min; sobre todo si el transporte se hará a un hospital sin capacidad de ICP y se estima llegar dentro de 30-60min. Si se contempla el transporte a un hospital con capacidad de ICP, con el tiempo-SME-balón menor de 90min (si es autotransporte del paciente: el tiempo casa-hospital deberá ser menor de 120min).
En sus directrices más recientes4, la Sociedad Europea de Cardiología recomienda reperfusión mediante ICP si se realiza por un operador con experiencia dentro de los primeros 120min tras el primer síntoma o dentro de los primeros 90min tras el primer contacto médico si los pacientes se presentan dentro de las 2h de la aparición de los síntomas y tienen una gran área de miocardio en riesgo y un riesgo de sangrado bajo.
La ICP debe utilizarse en pacientes con contraindicaciones para la trombólisis y debe ser el tratamiento de elección para aquellos en estado de choque. De lo contrario, si no es posible, la trombólisis debe ser administrada tan pronto como sea posible5-7,9,16-22.
En caso de fallo de la trombólisis (basado en la falta de suficiente resolución del segmento ST o criterios enzimáticos), la ICP de rescate se debe realizar tan pronto como sea posible (máximo hasta 12h después de la aparición de los síntomas). Ahora bien, si la trombólisis tiene éxito (más del 50% de resolución del segmento ST a los 60-90min, las arritmias de reperfusión, la desaparición del dolor en el pecho, lavado enzimático) se recomienda la angiografía coronaria en ausencia de contraindicaciones. Para evitar una ICP temprana durante el período protrombótico siguiente a la fibrinólisis, por un lado, y para minimizar el riesgo de reoclusión, por otro, se recomienda una ventana de tiempo de 3 a 24h después de la fibrinólisis exitosa3,4,7. Por el contrario, no se recomienda la ICP facilitada (con trombolíticos o inhibidores de la GP iib/iiia antes de la angioplastia primaria si es antes de 60min).
El Instituto Nacional para la Excelencia Clínica de los EE. UU. apoya la reperfusión temprana con TPH, recomendando el uso, de ser posible, de los agentes más nuevos, tenecteplasa y reteplasa, cuya aplicación se simplifica con su administración en bolo. El tiempo es crucial aquí también, y el tratamiento debe ser iniciado dentro de las 6h del inicio de los síntomas, preferentemente dentro de las primeras 2 a 3h11.
Las guías y recomendaciones del consejo europeo de reanimación estatal mencionan que la trombólisis está indicada si la ICP no es posible dentro de los 90min o cuando la duración de los síntomas sea menor a 3h y el retraso de la ICP sea mayor a 60min. La ICP se indica si está disponible dentro de 90min (60min si la presentación es de menos de 3h desde la aparición de los síntomas). Están contraindicados los trombolíticos en el paciente que está en choque cardiogénico, con insuficiencia ventricular izquierda grave, o si se presenta más tarde de 6h12.
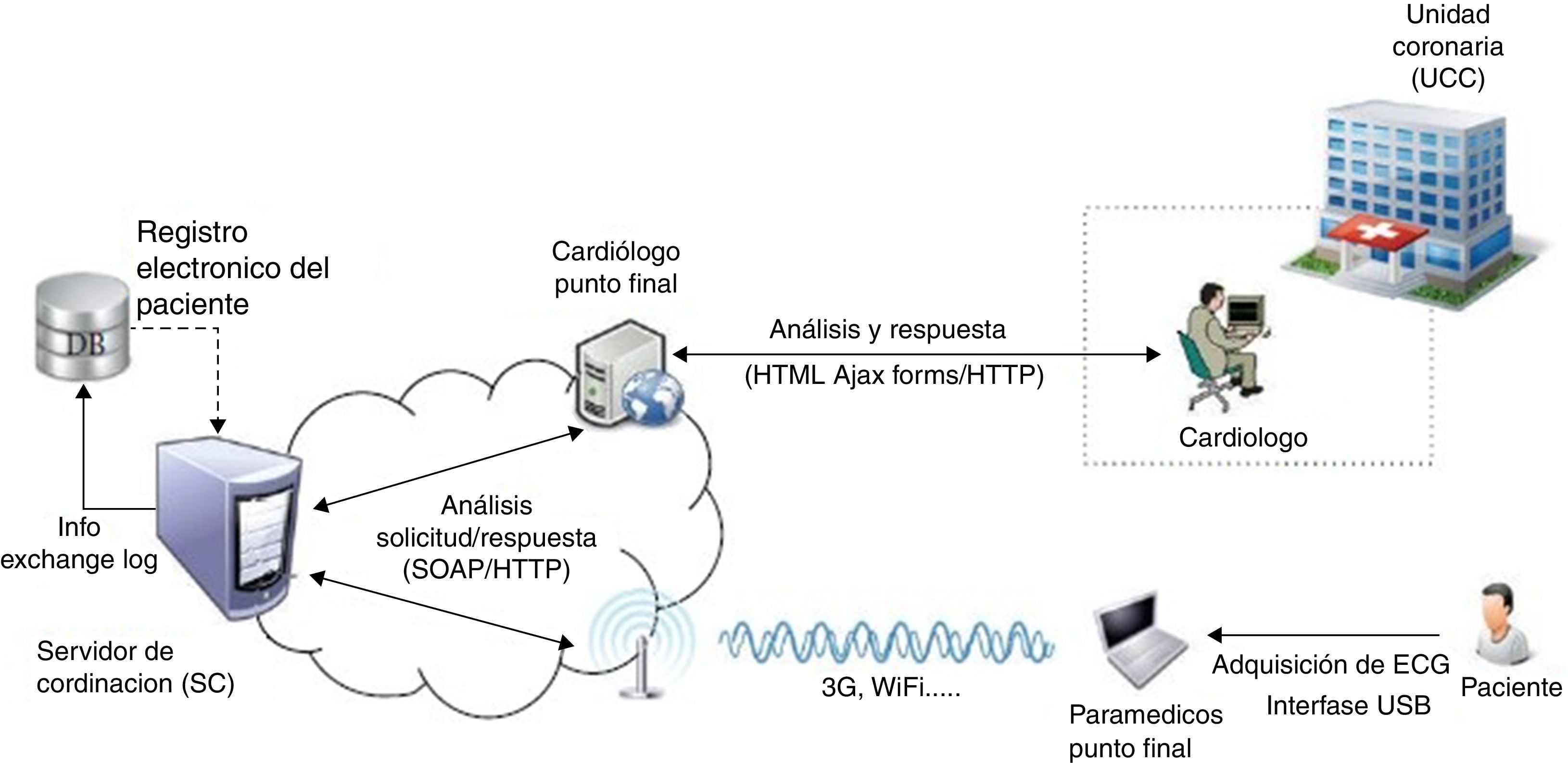
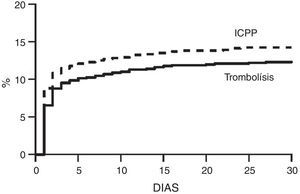
Todas las directrices hacen hincapié en que deberá existir una red para la gestión del tratamiento del IAMCEST que debe desarrollarse a nivel nacional y/o regional, con monitorización continua para mostrar cómo funcionan las estrategias de reperfusión en situaciones de la vida real (fig. 1).
Comparación de la trombólisis frente a la intervención coronaria percutánea en los ensayos controlados aleatoriamenteLos ensayos clínicos aleatorizados (ECA) han demostrado que la ICPP es más eficaz que la fibrinólisis para IAMCEST cuando es realizada por un equipo experimentado, idealmente dentro de los 90min del primer contacto médico13–15. Así, en un estudio se evaluaron 23 ensayos que compararon ICPP frente a trombólisis utilizando estreptocinasa o un agente específico para la fibrina.
Independientemente del agente trombolítico, ICPP fue más eficaz, incluso si la transferencia a los centros con instalaciones apropiadas era necesario13,15. Sin embargo, tal como se documenta en un metaanálisis de 6 ECA, la TPH es significativamente superior a la trombólisis en el hospital (TIH) en términos de mortalidad hospitalaria, con una reducción de 45min de tiempo comparada con la TIH, lo que podría traducirse en una mayor preservación del tejido miocárdico y mejores resultados16. Esto es especialmente importante en las regiones y países en los que la ICP no está disponible, ya sea de forma inmediata o durante las primeras 24h.
Solo en un ensayo clínico, donde se realizó la comparación de la angioplastia vs. la terapia fibrinolítica en el IAM (CAPTIM), se comparó TPH e ICPP; los pacientes que recibieron trombólisis dentro de las primeras 2h de la aparición de los síntomas mostraron una fuerte tendencia a la baja de la mortalidad a 30 días, frente a los que se habían sometido a ICPP. No así después de 2h, donde la diferencia entre los grupos fue casi invertida en favor de la ICPP17,18.
Los hallazgos del estudio CAPTIM18 son consistentes con los del estudio PRAGUE-219, que mostraron que dentro de las primeras 3h de aparición de los síntomas las tasas de mortalidad son casi idénticas, pero en los pacientes asignados al azar después de las 3h la mortalidad con la trombólisis fue mayor. Los investigadores llegaron a la conclusión de que si los pacientes con IAMCEST pueden ser transferidos a un centro de alta especialidad dentro de los siguientes 20 a 30min, deben ser sometidos a una ICPP. Si esto no es posible dentro de 60min, la trombólisis debe ser utilizada como primera opción y se puede administrar hasta 6h después de la aparición de síntomas. Posteriormente a las 6h, la trombólisis no se debe emplear, y los pacientes deben ser trasladados si se requiere una ICP.
Asimismo, en el estudio PCAT-2, en que se comparó la angioplastia coronaria primaria frente a trombólisis, los autores de los ensayos Collaborative Group Meta-analyses20 señalaron que la mortalidad se duplicó a 30 días en el grupo de fibrinólisis cuando el retardo de tiempo aumentó de una a 6h. La tasa de reinfarto también fue mayor en este grupo y se incrementó con el tiempo de retardo (no observada en el grupo ICPP). Esto indica que el retraso en el tiempo desde el inicio de los síntomas hasta la reperfusión sigue siendo fundamental para la elección de la mejor estrategia19.
Otro punto importante a destacar es el papel de la ICP después de TPH. En el estudio CAPTIM, el 70% de los pacientes del grupo de trombólisis se sometió a ICP antes del día 30, y un 26% de ellos requirió de una ICP de rescate. Por lo tanto, la comparación real en este ensayo fue entre ICPP y la ICP después de TPH vs. no TPH17,18. El lugar de la ICP sistemática dentro de las 24h posteriores a la trombólisis se probó en el ensayo del Grupo de Análisis de la Cardiopatía isquémica Aguda (GRACIA-1)21 y en el estudio CARESS-in-AMI22. En ambos casos, la política de la ICP sistemática después de la trombólisis produjeron mejores resultados que el tratamiento conservador.
En el estudio WEST (terapia temprana en el IAM con elevación del ST) se amplió este concepto y el empleo de tenecteplasa sola fue comparada con tenecteplasa+ICP obligatoria dentro de las 24h y la ICPP con una dosis de carga de clopidogrel. Los resultados concluyen que aplicar rápidamente la reperfusión farmacológica con una ICP (de rescate o de rutina) dentro de las 24h da resultados muy semejantes a los de una ICPP9.
Datos de los registros de síndromes coronarios isquémicosLos criterios de inclusión y exclusión de los ECA implican que solo representan las situaciones más cercanas a lo ideal. En cambio, los datos de registros proporcionan una visión más realista de las estrategias de tratamiento y los resultados en poblaciones no seleccionadas. RENASCA-IMSS representa un paradigma mexicano, donde se resaltan las realidades de la medicina social en términos de casuística y concatenación de los diferentes factores de riesgo, exponiendo el muy alto riesgo de esta población. Otros registros nacionales también apoyan esta moción5-8.
En consecuencia, los resultados de los registros y las pruebas de ensayos clínicos rigurosos a menudo difieren. Björklund et al.23 demostraron una mortalidad a un año de 8.8% para los pacientes con IAMCEST tratados con fibrinolítícos en contraste con el 20.3% de los pacientes no incluidos en el ensayo, pero tratados en un hospital de especialidades, vs. 19,0% para los pacientes tratados en un hospital general (p<0.001 para ambos).
Por lo tanto, los pacientes con enfermedad menos crítica o más selectiva se seleccionan preferentemente para su inclusión en los ECA, tal como se enfatiza en los registros mexicanos5-8.
Registros franceses24El primer registro francés fue realizado en 1995 y mostró resultados equivalentes en la mortalidad a un año utilizando trombólisis intravenosa e ICPP. Sin embargo, TPH y TIH no se analizaron por separado, ya que TPH era utilizada raramente en Francia en ese momento24. Por otro lado, en el registro de la reperfusión USIC 2000 donde se emplearon varios criterios, incluyendo el tiempo de llegada a un hospital con una sala de hemodinámica y la disponibilidad del equipo de especialistas, los resultados fueron diferentes cuando se contrastaron con los ECA; así, los resultados favorecieron a la TPH en USIC 200024. Esto puede haber sido influido por la gran proporción de pacientes que se sometieron a una angiografía coronaria rápida24. Esto es similar a lo encontrado en CAPTIM18, y muy superior en los ensayos como DANAMI-225, que halló que la ICP no ofrece una mayor ventaja en la supervivencia si la trombólisis se realiza dentro de las 2h de inicio de los síntomas.
Registro de VienaLos resultados del registro de Viena del IAMCEST, que incluyó a 1.053 pacientes con IAMCEST ingresados en un hospital, fueron similares a los del estudio CAPTIM18,26. La TPH, cuando se inicia dentro de las 2h de la aparición de los síntomas, mostró una tendencia a la reducción de la mortalidad comparada con la ICPP. Solo un pequeño número de pacientes que se sometieron a ICPP dentro de 2h, al igual que en otros registros y CAPTIM, mostró que la ventaja de la TPH se perdía cuando los tiempos de la administración se incrementaron. En general, la ICPP se asoció con un mayor beneficio en la supervivencia sobre TPH; sin embargo, al analizar que el 91% de los pacientes se había sometido a una angiografía coronaria (de rescate o sistemática), mientras que en el hospital los resultados no fueron estrictamente los relacionados con una TPH, más bien existió una combinación de la trombólisis y la angiografía con o sin intervención mecánica. La conclusión refleja los resultados del ensayo: en el plazo de 2h de inicio de los síntomas, la trombólisis debe ser empleada, preferiblemente prehospitalaria, si la ICPP no se puede realizar dentro de los siguientes 90min del primer contacto médico26.
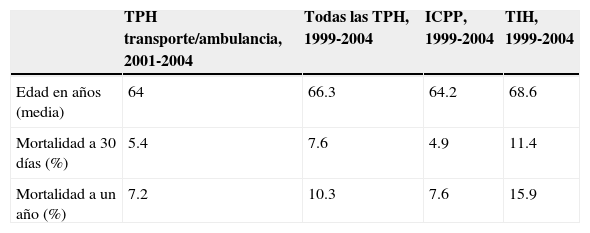
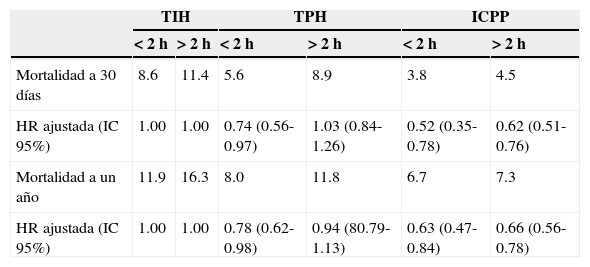
Registro sueco27En el gran RIKS-EIS (registro de información y conocimiento sobre admisiones de cuidados intensivos del corazón sueco), la TPH tuvo mejores resultados que TIH, y los pacientes que fueron sometidos a una ICPP tuvieron menor mortalidad y tasa de reinfarto, así como una estancia hospitalaria más corta23. Unos meses antes, el mismo grupo informó los resultados de la trombólisis administrada en la ambulancia antes del ingreso en el hospital23. En este último grupo, la edad promedio fue comparable a la de los pacientes tratados con ICPP. La comparación a 30 días y los resultados a un año entre los pacientes con TPH y gestionados desde la ambulancia y el grupo de angioplastia primaria mostró que ambos métodos de reperfusión presentan cifras de mortalidad muy similares: 5.4 frente a 4.9% a los 30 días y 7.2 frente a 7.6% a un año, respectivamente (tabla 1)23,27.
Las diferencias en 30 días y la mortalidad a un año, entre todos los pacientes transportados en ambulancia y sometidos a trombólisis prehospitalaria, los sometidos a la intervención coronaria percutánea primaria, y aquellos sometidos a la trombólisis en el hospital con infarto agudo de miocardio con elevación del segmento ST en el registro RIKS-HIA
| TPH transporte/ambulancia, 2001-2004 | Todas las TPH, 1999-2004 | ICPP, 1999-2004 | TIH, 1999-2004 | |
|---|---|---|---|---|
| Edad en años (media) | 64 | 66.3 | 64.2 | 68.6 |
| Mortalidad a 30 días (%) | 5.4 | 7.6 | 4.9 | 11.4 |
| Mortalidad a un año (%) | 7.2 | 10.3 | 7.6 | 15.9 |
El atraso de tiempo hasta la reperfusión fue muy importante en los grupos de trombólisis, ya que la mortalidad aumentó si esta se administraba más allá de las 2h. La diferencia era menos marcada para ICPP (tabla 2). En general, el retraso de tiempo fue fundamental para el beneficio observado en cualquier tipo de reperfusión, siendo menos pronunciado con la ICPP. Por lo tanto, los autores concluyeron que, en el plazo de las 2h posteriores al inicio de los síntomas, los pacientes deben recibir TPH solo si la ICPP no está disponible, como es lo más frecuente en México5,8. Esta conclusión, sin embargo, no tuvo en cuenta los resultados de la TPH en los pacientes transportados en ambulancia.
Comparacion de resultados a 30 dias y un año de pacientes tratados con trombolísis antes y despues de 2 h
| TIH | TPH | ICPP | ||||
|---|---|---|---|---|---|---|
| <2h | >2h | <2h | >2h | <2h | >2h | |
| Mortalidad a 30 días | 8.6 | 11.4 | 5.6 | 8.9 | 3.8 | 4.5 |
| HR ajustada (IC 95%) | 1.00 | 1.00 | 0.74 (0.56-0.97) | 1.03 (0.84-1.26) | 0.52 (0.35-0.78) | 0.62 (0.51-0.76) |
| Mortalidad a un año | 11.9 | 16.3 | 8.0 | 11.8 | 6.7 | 7.3 |
| HR ajustada (IC 95%) | 1.00 | 1.00 | 0.78 (0.62-0.98) | 0.94 (80.79-1.13) | 0.63 (0.47-0.84) | 0.66 (0.56-0.78) |
HR: hazard ratio; ICPP: intervención coronaria percutánea primaria; IC 95%: intervalo de confianza del 95%; TIH: trombólisis intrahospitalaria; TPH: trombólisis prehospitalaria.
Fuente: Kalla et al.26.
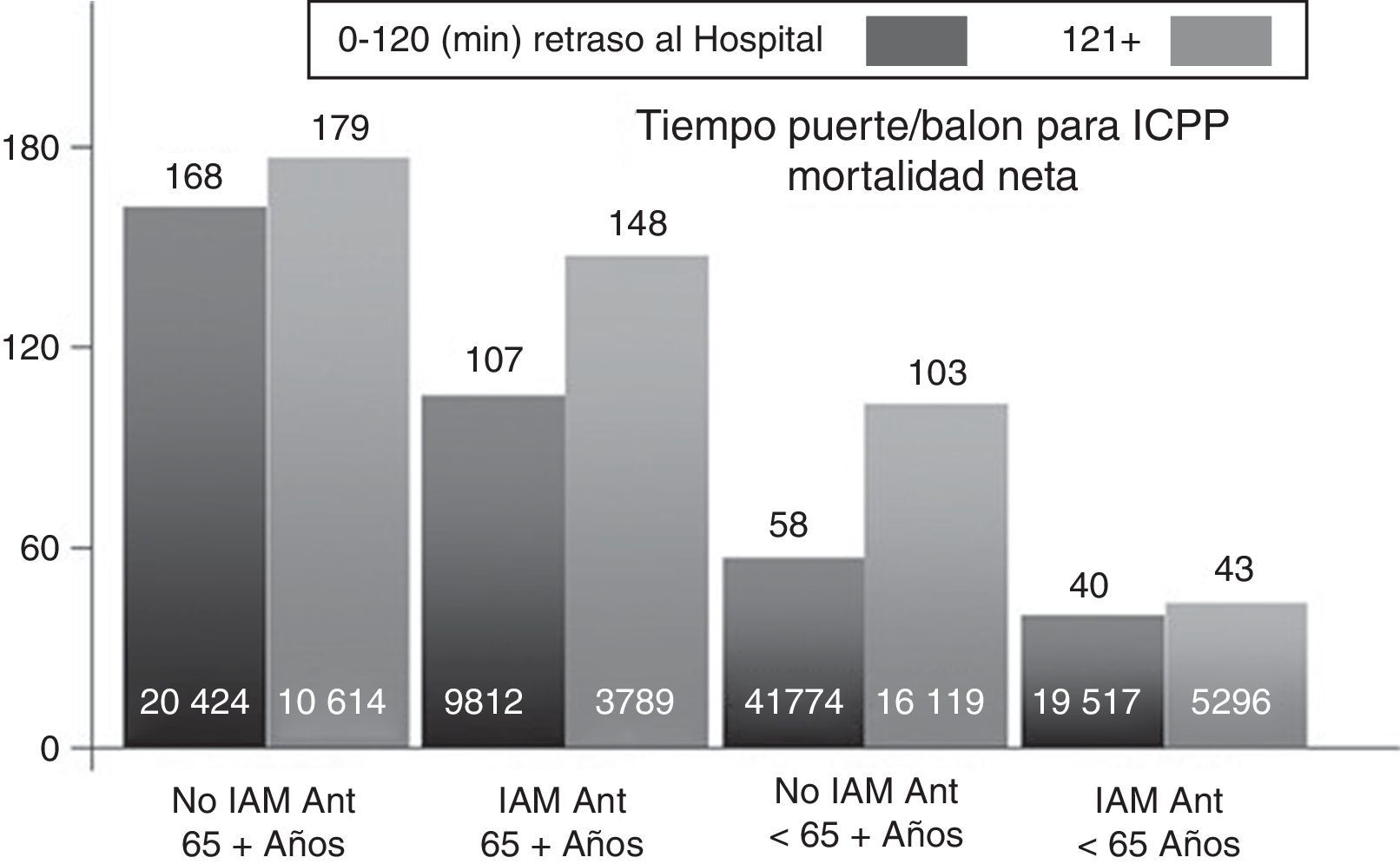
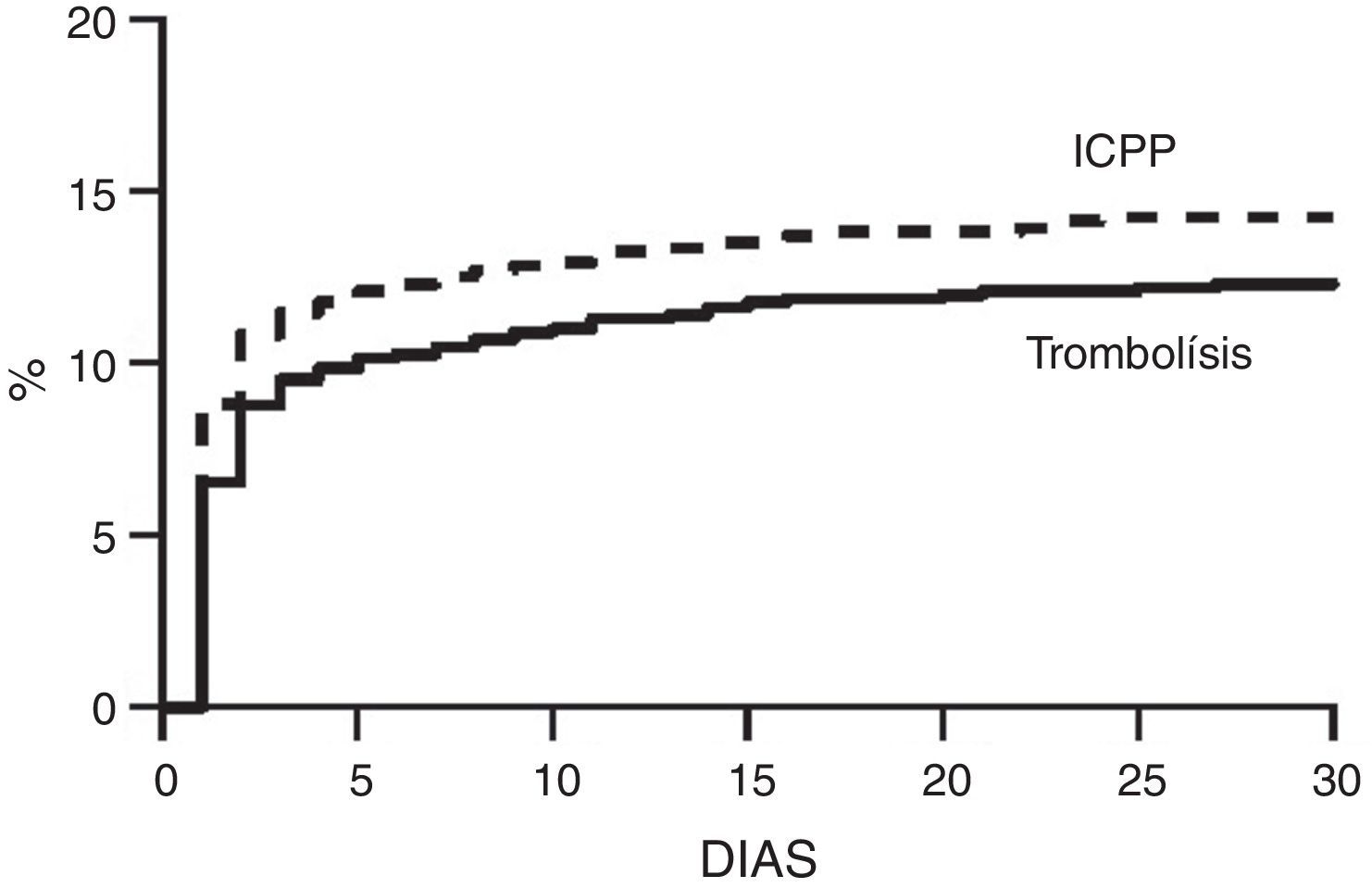
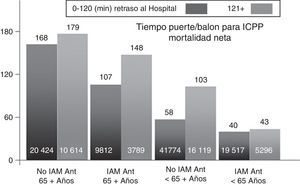
En el Registro Nacional de Infarto de Miocardio de EE. UU. se estudió el impacto de la diferencia en los retardos de tiempo entre la administración de la trombólisis y la ICPP en 192.509 pacientes. En general, la ICPP arrojó resultados más favorables que la trombólisis; sin embargo, los tiempos de aumento puerta-balón se asociaron con tasas de mortalidad crecientes (p<0.001)14,28. El punto de tiempo en el que la ICP perdió su ventaja de supervivencia sobre la fibrinólisis y varió considerablemente entre los distintos subgrupos fue de 40min en pacientes menores de 65 años con un infarto anterior, que se presentaron en el plazo de 2h de inicio de los síntomas, y de 179min en pacientes mayores de 65 años sin un infarto anterior, que se presentaron después de las 2h de la aparición de los síntomas (fig. 2). El efecto de la trombólisis fue mayor en los pacientes que se presentaron con un infarto grande, así como con una corta duración de los síntomas y un riesgo de sangrado bajo. La ventana de tiempo mayor de 2h favoreció la ICP en el anciano, lo anterior relacionado con el aumento en el riesgo de hemorragia intracerebral con fibrinólisis14,28,29. En el estudio STREAM15 se confirmó la no diferencia si se ajustan tiempos y dosis (fig. 3).
Comparación de las ventanas de tiempo en la que el retraso relacionado con la ICP (tiempo puerta-balón) ofrece una ventaja a la trombólisis para diferentes poblaciones de pacientes en función de la edad, la localización del infarto y el retraso de tiempo de TPH. Datos de Pinto et al.14.
Curvas de Kaplan-Meier. El punto final primario era un compuesto de muerte por cualquier causa, choque, insuficiencia cardiaca congestiva o reinfarto dentro de 30 días (p=0.21 por la prueba de log-rank). ICPP denota la intervención coronaria percutánea primaria. Tomado de Armstrong et al.15.
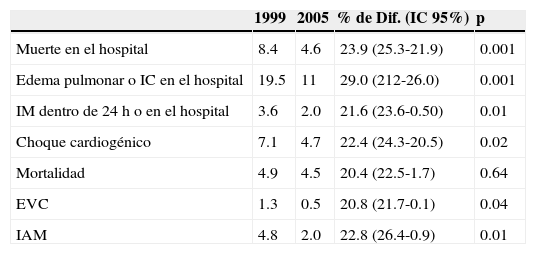
El registro mundial de eventos coronarios agudos (GRACE), con un total de 44,372 pacientes seguidos con IAMCEST y con infarto agudo de miocardio sin elevación del segmento ST desde 1999 hasta 2005, analizó los resultados en los pacientes cuando se siguieron las directrices de tratamiento basadas en la evidencia30. La proporción de pacientes con IAMCEST no elegibles para ningún tipo de reperfusión no cambió significativamente durante el período de estudio, pero la proporción de pacientes en quienes fue necesario realizar una ICP aumentó un 37%, mientras que la reperfusión farmacológica disminuyó en un 22%. En consecuencia, la mortalidad hospitalaria y el choque cardiogénico disminuyeron (tabla 3). En este registro la mortalidad se puede atribuir no solo a una mayor experiencia en las estrategias de tratamiento invasivo y a una mayor eficiencia de la gestión prehospitalaria, sino también al efecto en la mejora de las terapias adyuvantes30. Por tanto, el registro GRACE muestra que la aplicación de las directrices es fundamental para la obtención de una mejor atención al paciente.
Cambios en los resultados clínicos en porcentaje del total entre 1999 y 2005 de los pacientes con infarto de miocardio con elevación del segmento ST dentro del registro GRACE
| 1999 | 2005 | % de Dif. (IC 95%) | p | |
|---|---|---|---|---|
| Muerte en el hospital | 8.4 | 4.6 | 23.9 (25.3-21.9) | 0.001 |
| Edema pulmonar o IC en el hospital | 19.5 | 11 | 29.0 (212-26.0) | 0.001 |
| IM dentro de 24h o en el hospital | 3.6 | 2.0 | 21.6 (23.6-0.50) | 0.01 |
| Choque cardiogénico | 7.1 | 4.7 | 22.4 (24.3-20.5) | 0.02 |
| Mortalidad | 4.9 | 4.5 | 20.4 (22.5-1.7) | 0.64 |
| EVC | 1.3 | 0.5 | 20.8 (21.7-0.1) | 0.04 |
| IAM | 4.8 | 2.0 | 22.8 (26.4-0.9) | 0.01 |
Dif.: diferencia; EVC: enfermedad vascular cerebral; IAM: infarto agudo de miocardio; IC: insuficiencia cardiaca; IC 95%: intervalo de confianza del 95%.
Tomada de Van der Werf29.
Es indiscutible y lógico que los tiempos más cortos en la reperfusión se asocian con resultados más favorables10,14,19,28. El argumento a favor o en contra del uso de la trombólisis sobre la ICPP en las primeras 2h después de la aparición de los síntomas aún prevalece. Algunos de los datos, incluyendo CAPTIM y el registro USIC, han demostrado que la TPH puede ser superior si se administra dentro de las primeras 2h18,25; otros autores han demostrado que la ICPP puede ser incluso superior, independientemente de la hora de administración20; y otros, que solo ciertos subgrupos de pacientes se benefician de la trombólisis temprana31.
El éxito de la reperfusión en el IAMCEST es dependiente del tiempo y está en función del momento de la ejecución4,10,28. Los registros muestran que los objetivos de tiempo menores de 30min puerta-aguja y el tiempo puerta-balón de menos de 90min son extremadamente difíciles de alcanzar1. Muchas veces el tiempo puerta-balón es mucho más prolongado en la práctica clínica que el mencionado en los ECA, así como el tiempo de traslado de los pacientes para ICP. Hay que considerar los factores locales (clima, ubicación, personal disponible, salas de hemodinámica, etc.) y las estrategias de manejo, ya que estos pueden contribuir en los tiempos de retraso15,32. Un análisis de las tres cuartas partes de los datos del Registro Nacional de Infarto de Miocardio de EE. UU. demostró que solo el 4.2% de los pacientes sometidos a ICPP lograron conseguir un tiempo de puerta-balón menor de 90min32. Esto requiere un esfuerzo sostenido para mejorar las demoras. La tarea parece difícil, como se muestra en los datos más recientes del registro GRACE, que no documentó ninguna mejora en los tiempos para alcanzar una ICPP entre 2000 y 200533.
Trombólisis prehospitalaria: ventajas y limitacionesLa TPH constituye una de las estrategias más viables para acortar los retrasos de tiempo antes de la administración de la terapia de reperfusión; sin embargo, plantea varios problemas de organización que pueden encontrar respuestas diferentes de acuerdo con las estrategias implementadas en cada sistema regional o nacional de la atención.
Pueden coexistir una serie de barreras que limitan el uso real de la TPH; entre ellas, los estrictos criterios de selección para la administración de TPH por enfermeras o técnicos explican la falta de uso de la TPH en un alto porcentaje de los pacientes. En un estudio reciente en el Reino Unido, aproximadamente un 60% de los enfermos tratados con trombólisis no cumplía con los criterios de selección de TPH34.
En este mismo orden de ideas, la percepción de la TPH por técnicos o enfermeras representa un equilibrio entre las opiniones positivas (transferencia de técnicas potencialmente de salvamento de los médicos a los técnicos y enfermeras) y una opinión más negativa (TPH vista como una potencial técnica perjudicial, y la paga que se da a los paramédicos puede ser juzgada como insuficiente en lo que respecta al aumento de la responsabilidad que conlleva el uso de TPH)35.
Por último, sigue habiendo un debate sobre el sistema óptimo de la atención prehospitalaria, con la participación en el lugar de los médicos o con la intervención de paramédicos sin médicos. Un estudio de 641 pacientes consecutivos con IAMCEST en Finlandia encontró que los resultados clínicos obtenidos con un sistema de gestión ambulatoria con la participación en el lugar de médicos únicamente eran superiores a los de un sistema de gestión ambulatoria con la participación única de paramédicos en el lugar36.
Obviamente, el sistema de atención elegido es probable que tenga un impacto definitivo en el porcentaje de pacientes con IAMCEST en quienes la TPH se puede administrar. En el reciente registro francés de IAM de 2005, la TPH se utilizó en un 19% de los pacientes con IAMCEST ingresados en unidades de cuidados intensivos en las primeras 48h del inicio del dolor, que representa dos terceras partes de los pacientes tratados con trombólisis intravenosa37. Desde un punto de vista práctico, las ambulancias de urgencias en Francia cuentan con personal médico, y la TPH es administrada por los médicos que deciden su uso después del primer contacto clínico y la toma de un ECG de 12 derivaciones24,38.
Estrategia farmacoinvasiva combinadaUna de las principales ventajas del ICPP sobre la trombólisis es limitar el riesgo de reinfarto. Últimamente, el beneficio potencial de una estrategia farmacoinvasiva (es decir, la trombólisis seguida de angiografía coronaria) ha sido investigada en varios estudios. Los ensayos WEST y CARESS-in-AMI9,22 mostraron excelentes resultados clínicos con una política de ICPP sistemática después de la trombólisis. Muy recientemente, la primera sala de angioplastia y colocación de stent de rutina después de la fibrinólisis para mejorar la reperfusión en el IAM (TRANSFER-AMI) investigó el impacto de la transferencia inmediata a coronariografía (dentro de las 6h de la administración de trombólisis) frente a una estrategia más convencional (transferencia inmediata para los pacientes con reperfusión fallida solamente e ICPP electiva después de 24h para los pacientes con trombólisis exitosa) en los pacientes con moderado a alto riesgo ingresados en los hospitales sin ICPP39. En el grupo de transferencia inmediata, la ICPP fue realmente llevada a cabo en el 84% de los pacientes, en comparación con el 62% en el grupo de estrategia convencional. El punto final primario del estudio (muerte, reinfarto, insuficiencia cardiaca congestiva, isquemia recurrente grave o choque) se redujo significativamente en el grupo de tratamiento farmacoinvasivo, con una notable reducción de las tasas de reinfarto e isquemia recurrente. En el último registro francés, el 96% de los pacientes tratados con trombólisis (dos tercios con la administración prehospitalaria) se sometieron a una angiografía coronaria, donde el 84% fueron sometidos a ICP durante su estancia en el hospital; esta estrategia farmacoinvasiva dio resultados que fueron comparables con los de ICPP en términos de mortalidad a un año. La mayoría de los procedimientos de ICP se llevaron a cabo dentro de las 24h de la administración del tratamiento trombolítico. La mortalidad a los 30 días fue menor en los pacientes sometidos a ICP tras el tratamiento trombolítico (3.9 vs. 9.2%, p<0.05)37. En conjunto, estos resultados evidencian que un enfoque farmacoinvasivo combinado puede ser la mejor opción en los pacientes que recibieron tratamiento trombolítico, al menos para aquellos con infartos más grandes.
Reflexiones en cuanto a la edad de los pacientesLa dificultad en la evaluación de las opciones de tratamiento en los ancianos (mayores de 74 años) es que a menudo son excluidos de los ensayos24,38,40. El estudio Fibrinolytic Therapy Trialists’ presenta una visión general de 5,788 pacientes con IAMCEST mayores de 75 años, demostrando que la trombólisis reduce la mortalidad a 35 días, con un reducción de la mortalidad absoluta de 34 vidas por cada 1,000 pacientes tratados. Por consiguiente, no se le debe negar a los pacientes de edad avanzada el tratamiento fibrinolítico; sin embargo, conlleva un riesgo mucho mayor de eventos de mortalidad y adversos cuando son tratados con trombólisis en comparación con los pacientes más jóvenes40,41. Por tanto, cada caso debe ser considerado de manera individual, especialmente tomando en cuenta los factores de riesgo y el tiempo de presentación42.
Un pequeño ensayo aleatorizado mostró mejores resultados con ICPP vs. trombólisis en los pacientes de edad avanzada40,42, y los datos de registro están en consonancia con estas conclusiones43,44. En el registro nacional de IAM, Pinto et al. informaron que la ventaja de supervivencia de ICPP se mantuvo durante largos tiempos de puerta-balón vs. trombólisis en ancianos (≥65 años)14, probablemente debido a un mayor riesgo de hemorragia intracerebral con fibrinólisis en ancianos40,43,44. En general, aunque la trombólisis puede ser utilizada en pacientes de edad avanzada cuando es realmente apropiada, la ICPP es sin duda la opción terapéutica preferida en esta población.
Género: el debate continúaUn estudio en los registros USIC reveló que todas las estrategias de reperfusión se utilizan con menos frecuencia en las mujeres, quienes también recibieron menos medicamentos adicionales. En los pacientes menores de 67 años de edad, la mortalidad hospitalaria fue mayor en mujeres que en hombres, independientemente del uso de la terapia de reperfusión, mientras que no hubo diferencias en los resultados entre los hombres y las mujeres de más de 67 años44. Lo mismo se notó en el estudio RIKS-EIS para las mujeres menores de 70 años27. Las razones exactas no están claras y se necesita realizar más estudios en esta área. En general, no hay evidencia de que la eficacia respectiva de la trombólisis y la ICPP sea diferente en mujeres o en hombres.
Localización del infartoLa localización del infarto es otro factor que afecta el resultado en pacientes con IAMCEST. En los estudios del registro nacional de EE. UU. (Registro Nacional de Infarto de Miocardio), los pacientes con infartos no anteriores perdieron la ventaja de supervivencia de ICPP sobre TPH después de un retraso más corto que los que tienen un infarto anterior14.
Estrategias de gestión adecuadas a la luz de la evidencia actualEn cada paciente con IAMCEST es necesario evaluar los factores de riesgo y los posibles beneficios de las estrategias del tratamiento de reperfusión disponibles antes de tomar una decisión sobre un tratamiento particular4-6. En los ancianos, a pesar de la falta de pruebas de los estudios clínicos con distribución aleatorizada, la ICPP parece ser el tratamiento de elección, independientemente del tiempo de retardo45. Por lo demás, aunque las guías recomiendan que la ICPP es el tratamiento de primera elección, los retrasos y otros factores de riesgo deben tomarse en cuenta.
La trombólisis, particularmente en el ámbito prehospitalario y en pacientes más jóvenes, debido a los rendimientos y excelentes resultados cuando los pacientes se ven muy temprano, debería ser la opción terapéutica preferida cuando un equipo de cateterismo en pleno funcionamiento no está fácilmente disponible. Si se elige la trombólisis, se recomienda un bolo de trombolítico para simplificar la administración. Posteriormente el paciente deberá ser trasladado a un hospital con capacidad de cateterización, lo que sin duda parece preferible; en este sentido, la evidencia crece en beneficio de la pronta ICP después de la trombólisis22.
Como el tiempo hasta el primer contacto médico (contacto-balón) sigue siendo demasiado largo en muchas zonas, es fundamental que se apliquen las directrices locales con la supervisión continua de las demoras; esto, muy probablemente, mejore los resultados45,46. El primer asistente (médico o paramédico) debe estar capacitado para realizar un ECG de 12 derivaciones en el acto, que se pueda transmitir a un especialista para su interpretación, y debe entonces tomarse una decisión en lo que respecta a la opción más pertinente de reperfusión, en función de factores locales y de la disponibilidad de equipos de Cardiología de intervención de urgencia. Cardiólogos y departamentos de urgencias deben estar involucrados en el proceso de toma de decisiones considerando la necesidad de trabajar juntos como una red sinérgica para mejorar la gestión del IAMCEST en función del tiempo hasta la reperfusión47. Ejemplos recientes han documentado la viabilidad y eficacia de tales esfuerzos organizativos: en 2 regiones diferentes en los EE. UU., la implementación de un sistema regional de atención dedicada a los pacientes con IAMCEST, basado en algoritmos geográficos y temporales, se tradujo en resultados clínicos excelentes, sin diferencias significativas en la mortalidad sea cual sea la distancia desde el lugar donde el evento se dio y el centro para la ICP48,49.
ConclusiónLa pregunta en estos días no es tanto qué tratamiento ofrece el mayor beneficio desde un punto de vista teórico, sino cuál está disponible dentro de ciertos límites de tiempo y cuál sería la forma de mejorar el número de pacientes que reciban terapia de reperfusión temprana. Aunque la ICPP es el tratamiento de elección, es necesario reconocer que a menudo no es posible llevarla a cabo dentro de la ventana de tiempo que se requiere. En este caso, se debe considerar la posibilidad de realizar una ICP a continuación de la trombólisis, ya sea sistemática o de rescate. En las zonas donde no está viable una ICPP (inmediatamente), la trombólisis sigue siendo la única opción de tratamiento y debe administrarse lo antes posible, preferiblemente prehospitalaria. Los datos más recientes, tanto de ECA como de registros, evidencian que una estrategia farmacoinvasiva probablemente debería ser la opción preferida en los pacientes tratados con la terapia trombolítica. En este sentido, una red organizada de la evaluación, del tratamiento y de la transferencia de alta vanguardia con sistemas de telecomunicación en tiempo real es prioritaria y debe establecerse y adaptarse a la situación geográfica para tratar a los pacientes con IAMCEST.
FinanciaciónEl presente trabajo no recibió financiamiento o recursos de terceros.
Conflicto de interesesLos autores declaran no tener ningún tipo de conflicto de intereses para el desarrollo del presente trabajo.