Introducción
Las benzodiacepinas son los mejores fármacos hipnótico-sedantes de que disponemos; su acción es rápida y eficaz, son bien toleradas y su coste es bajo. Sus desventajas se relacionan con los efectos indeseables relacionados con su uso prolongado1. Su uso está muy extendido y se sabe que hasta un 2,5% de la población las utiliza regularmente2 y que un 5% de las consultas de atención primaria pueden finalizar con la prescripción de una de ellas; en este ámbito es donde se origina la gran mayoría de las prescripciones3.
Aunque todas las guías de prescripción establecen las indicaciones y duraciones recomendadas para su uso1-5, se ha advertido reiteradamente la falta de adecuación a estándares; los problemas más detectados son: duración excesiva6, uso incorrecto en ancianos7-9 y falta de adecuación a las indicaciones9-11.
Hay una alta preocupación en la comunidad médica por el uso de benzodiacepinas8-11, dado que hasta un 2,5% de la población las consume de manera regular y sus efectos adversos directamente relacionados con la duración de su uso son potencialmente graves. Los ancianos son más vulnerables al efecto de estas sustancias y su morbimortalidad se incrementa si se utilizan las de vida media larga. Es importante identificar y cuantificar las posibles inadecuaciones de la prescripción para evitar que sus efectos no deseados se perpetúen en el tiempo. Por tanto, es de interés describir su patrón de uso desde el ámbito de la atención primaria, principal prescriptor de dichas sustancias.
Se han publicado recientes estudios en nuestro país que intentan conocer factores implicados en la prescripción y posibles soluciones12.
Hay consenso entre los expertos de que los estudios de utilización de medicamentos deben valorar no sólo aspectos cuantitativos de la prescripción, sino fundamentalmente aspectos cualitativos que valoren el grado de cumplimiento de criterios explícitos de adecuada prescripción13.
Nuestro estudio se enmarca en el grupo de prescripción-indicación, en el que se parte de un grupo de fármacos y se analizan las indicaciones para los que se prescribieron comparándolas con un estándar14.
El presente trabajo tiene por objeto conocer la proporción de prescripciones de las benzodiacepinas zolpidem y zopiclona dispensadas en atención primaria que cumplen criterios normativos y explícitos de adecuada prescripción y las variables que se relacionan con ello; describir los diagnósticos para las que se emplean y los principios activos que se utilizan, y conocer en qué ámbitos del sistema sanitario se originan. Todo ello con la finalidad de identificar posibles áreas de desajuste en las prescripciones y de proponer estrategias de mejora en el uso racional de estos fármacos.
Sujetos y método
Tipo de diseño
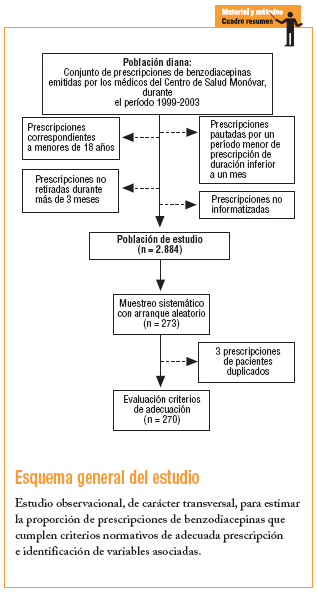
Estudio observacional de carácter transversal.
Ámbito de estudio
Centro de Salud Monóvar, urbano, docente, que atiende a una población de 15.500 personas.
Población diana
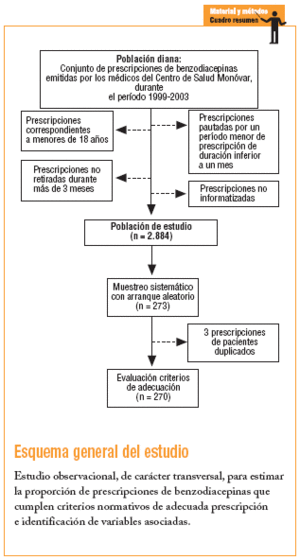
Conjunto de prescripciones de benzodiacepinas con una duración superior a un mes correspondientes a pacientes mayores de 18 años atendidos por los médicos del centro de salud. Criterios de exclusión: prescripciones no realizadas electrónicamente y aquellas en las que se objetivase que no se habían retirado en más de 3 meses.
Población de estudio
En total, 2.884 prescripciones de benzodiacepinas (universo completo) estaban contenidas en el registro informatizado de prescripciones del programa OMI-AP del centro, de las que se excluyeron las no activas.
Selección y cálculo de la muestra
Teniendo en cuenta que por un estudio piloto previo esperábamos una adecuada prescripción global del 77%, para una confianza del 95% y una precisión del 5% se obtuvo un tamaño muestral de 273. La identificación de los elementos muestrales se llevó a cabo mediante muestreo aleatorio sistemático (K = 10), sustituyéndose cada elemento por el siguiente en caso de no cumplir criterios. Cada prescripción se relacionó con su receptor y, a partir de su historia clínica, se recogieron las variables del paciente y las referentes a las características de la prescripción.
Variables en estudio
Se consideraron 4 dimensiones para valorar la adecuada prescripción (variable dependiente):
Dimensión 1: indicación correcta, definida por ansiedad pura o relacionada con otros problemas, insomnio, tratamiento de desintoxicación por abuso de alcohol y/o drogas, esquizofrenia, dolor agudo muscular esquelético y espasticidad.
Dimensión 2: no prescripción de benzodiacepinas de vida media larga en ancianos (> 65 años).
Dimensión 3: constancia en la historia clínica de visitas de apoyo sustentadas en la presencia de comentarios explícitos en revisiones sobre persistencia de indicación, efecto de ésta y/o ajuste de dosis4,5.
Dimensión 4: adecuación global (dimensiones 1 y 3).
Variables independientes:
Relativas al paciente: edad, sexo, tipo de usuario (activo o pensionista), número de diagnósticos crónicos asociados (comorbilidad), número de tratamientos farmacológicos simultáneos (coterapia).
Relativas a los prescriptores: origen de la prescripción, visitas de apoyo o seguimiento, antigüedad del médico en la plaza (obtenida del fichero de personal del centro), número de cambios de médico en los últimos 2 años, estamento sanitario que introdujo la prescripción en el ordenador.
Otras variables recogidas: duración del tratamiento (meses), vida media del producto, principio farmacológico, interacciones4, contraindicaciones.
Recogida y análisis de los datos. Se confeccionó un cuaderno de recogida para cada prescripción; se volcaron los datos al programa Excel y posteriormente se migraron al programa estadístico SPSS versión 11.0 para Windows, en el que se llevaron a cabo tanto el estudio descriptivo como el análisis univariante y multivariante. Para la comparación de variables cuantitativas se empleó el test de la t de Student, y para la comparación de proporciones, el test de la *2 y el test de Fisher cuando fue preciso. El análisis de regresión logística se hizo por el método pasos hacia atrás, controlado manualmente. Se consideraron estadísticamente significativos los valores de p < 0,05.
Confidencialidad. El estudio fue autorizado por Dirección Gerencia de Área y se respetó la la Ley orgánica 15/1999 de protección de datos de carácter personal.
Resultados
La población de estudio estuvo finalmente constituida por 270 prescripciones de las sustancias estudiadas, correspondientes al mismo número de pacientes diferentes. Se rechazaron 3 prescripciones que correspondían a pacientes previamente evaluados.
El 48% de los pacientes era > 65 años, con un promedio de edad de 60,28 años. El 70% era mujer y el 61%, pensionista. Prácticamente todos (99%) tenían más de un diagnóstico consignado en la historia clínica y el promedio de diagnósticos era de 2,56, que aumentaba en el subgrupo de pacientes > 65 años a 3,38. Asimismo, el 99% estaba recibiendo al menos otro fármaco además del estudiado, con un promedio de 4,6 fármacos que se elevaba a 6 en los pacientes > 65 años.
Mayoritariamente, las prescripciones habían tenido su origen en el centro de salud (68,5%), seguidas de las consultas externas del hospital (10%) y del centro de salud mental (10%). En el 7% de los casos, el origen no constaba en la historia.
En el 63,3% de las historias se habían notificado visitas de apoyo o seguimiento: en el 44% habían sido realizadas por el médico de familia (69,6% total de realizadas), seguidas del centro de salud mental o el psiquiatra del hospital, con un 15,6%. Sólo el 3,7% de las visitas se había realizado en el sector privado. En el 36,7% de los casos no constaba que se hubieran efectuado visitas.
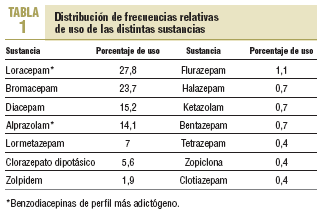
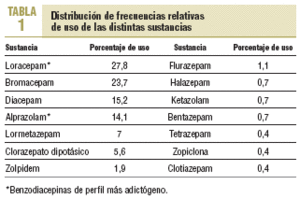
La duración media del tratamiento fue de 18,6 meses, que ascendió a 23 meses en los pacientes > 65 años. El 75% de las benzodiacepinas era de vida media corta y el 24%, larga, mientras que el 1% restante era de vida media ultracorta. Los principios activos más usados fueron lorazepam y bromazepam, que alcanzaron entre las 2 el 51,5% del total de prescripciones (tabla 1). La proporción de pacientes que recibían tratamiento con las moléculas más adictógenas (lorazepam, alprazolam, midazolam) fue del 42%.
En el 23,7% de los casos los pacientes tomaban otros fármacos cuya interacción con las benzodiacepinas está descrita4. Sólo se advirtió presencia de contraindicaciones en el 1,1% de los casos.
Los pacientes habían tenido el mismo médico en los últimos 2 años en el 57%, 2 médicos en el 13,7% y 3 médicos en el 29,3%.
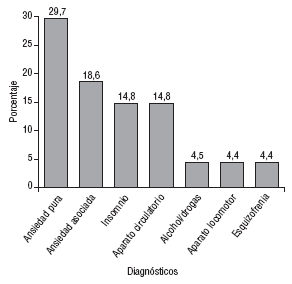
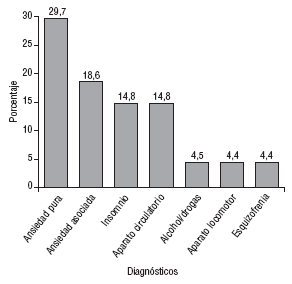
Los principales diagnósticos que motivaron las prescripciones se observan en la figura 1.
FIGURA 1. Principales diagnósticos para los que se prescriben benzodiacepinas (en porcentaje).
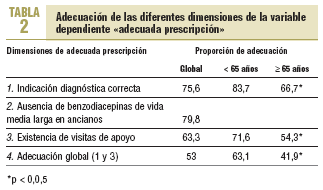
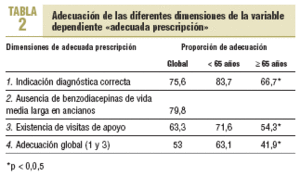
En lo referente a la adecuada prescripción, el 53% de las prescripciones cumplía una indicación diagnóstica correcta (dimensión 1), además de la existencia de visitas de seguimiento (dimensión 3). En los pacientes ancianos, el 79,8% recibía moléculas de vida media corta o ultracorta (dimensión 2). En la tabla 2 puede observarse la proporción de cumplimiento de los criterios, junto con una estratificación de los resultados por subgrupos de edad, en la que destaca una peor adecuación en los pacientes > 65 años (p < 0,005).
En la tabla 3 se muestran las diferencias encontradas por subgrupos de edad respecto a las variables duración media de la prescripción, comorbilidad y coterapia (p < 0,005).
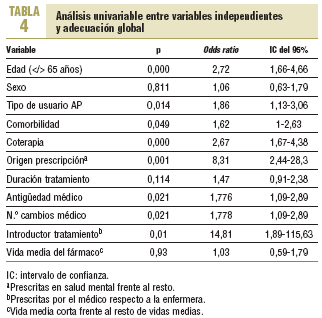
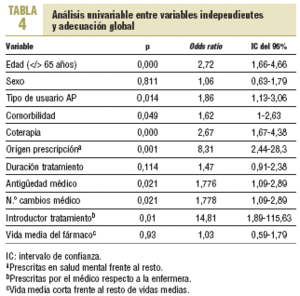
En la tabla 4 se presenta el resultado del análisis univariante, en el que destacan como variables con mayor fuerza de asociación en la adecuación global de la prescripción (dimensiones 1 y 3) las siguientes: profesional que introdujo el tratamiento médicos respecto a enfermeras (odds ratio [OR] = 14,8; intervalo de confianza [IC] del 95%, 1,9-115,6), origen de la prescripción en el ámbito de la salud mental (OR = 8,31; IC del 95%, 2,4-28,3) y edad < 65 años (OR = 2,7; IC del 95%, 1,6-4,6).
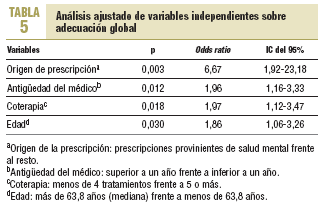
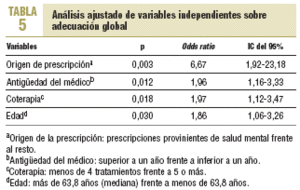
El análisis de regresión logística (tabla 5), en el que la variable dependiente fue la adecuación global y las variables independientes, las que en el análisis univariante hubieran presentado una significación estadística < 20% (edad, tipo de usuario, comorbilidad, coterapia, origen de la prescripción, duración del tratamiento, antigüedad del médico, número de cambios de médico e introductor del tratamiento), mostró que la variable con mayor fuerza de asociación, ajustada por las restantes, fue el origen de la prescripción en el ámbito de la salud mental (razón de prevalencia de 6,67; IC del 95%, 1,92-23,18).
Discusión
En la selección de un fármaco siempre debe tenerse en cuenta la enfermedad que se va a tratar y su causa, los efectos y los riesgos asociados con el uso, la duración necesaria y el coste del producto, y se deben considerar la edad, la enfermedad y las prescripciones asociadas en el paciente.
Como dice Saturno13, los fármacos deben seleccionarse para solucionar problemas y no para ocasionarlos, por lo que se hace preciso evaluarlos periódicamente mediante estudios de prescripción-indicación como el presente; un valor añadido es que sean realizados por los mismos profesionales que los prescriben.
Nuestros datos aportan un elevado porcentaje de adecuación en la correcta indicación diagnóstica (75,6%), si bien el porcentaje disminuye al 66,7% cuando consideramos a los pacientes > 65 años. Sorprende, sin embargo, la presencia de un 14,6% de benzodiacepinas prescritas para problemas circulatorios, que en ningún caso se recoge como indicación reconocida por las guías de uso1,2,4; asimismo, se ha verificado en estos pacientes que tampoco presentaban diagnósticos susceptibles de recibir benzodiacepinas y/o análogos, por lo que no se atribuye a un error en la asignación del fármaco a un episodio sino a la permanencia de una indicación no adecuada.
En otros estudios se obtienen índices menores de adecuación diagnóstica9, circunstancia probablemente debida a las diferentes características de la población en ambos estudios.
La adecuación por ausencia de benzodiacepinas de vida media larga en ancianos con un 79,8% de cumplimiento no puede tranquilizarnos. Supone que aún una quinta parte de ellos presentan los riesgos potenciales de deterioro cognitivo, caídas y posibles fracturas, así como seudodemencia corregible. Este dato coincide con el de otros investigadores15. Otros estudios muestran resultados aún mucho más desfavorables7. Hay que señalar la elevada edad media de los pacientes de nuestro estudio, lo que da una idea del impacto potencial de este error y la ganancia que podría suponer su corrección mediante la sustitución por benzodiacepinas más adecuadas para ellos (lorazepam, oxazepam, lormetazepam).
Sólo un 63,3% de los pacientes era periódicamente supervisado para ajustar o retirar el tratamiento en función de su evolución. De ellos, el 69,6% fue revisado por su médico de familia. Todas las guías de adecuada prescripción insisten en la trascendencia de revisar la evolución de la clínica por las que se instaura, junto con un adecuado soporte psicológico, de modo que se pueda retirar el fármaco de manera gradual y se eviten los problemas derivados del consumo prolongado1-5,7,16.
La adecuación global o la combinación de correcta indicación diagnóstica y presencia de visitas de apoyo nos parece la dimensión fundamental que se debe verificar en la adecuación, y se ha encontrado un 53% en el conjunto de pacientes, que desciende al 41,9% en > 65 años.
Los criterios de adecuada prescripción están bien establecidos en la bibliografía, si bien diferentes estudios han utilizado combinaciones distintas de éstos y han incorporado mayor o menor número de dimensiones. Este hecho quizá haya podido influir en la oscilación de los porcentajes de adecuación: 20%9, 35%10 y 82,9%15.
La gran mayoría de las referencias bibliográficas consultadas se refiere a estudios en la población anciana.
El hallazgo entre las sustancias más prescritas de 2 de las más adictógenas (lorazepam y alprazolam), que suponen el 42% del total de éstas, probablemente también esté influyendo en la prolongación indeseada de este tipo de tratamientos. Esto también ha sido recogido por otros autores11.
La duración media de las prescripciones supera todas las recomendaciones al respecto y alcanza los 18 meses, mientras que en > 65 años llega casi a los 4 años. Esta duración excesiva incrementa la dependencia física, que se establece a partir de los 3 meses de uso2,5. En otros estudios también se han obtenido datos similares19.
Respecto a las variables que, de manera independiente, tienen más asociación con la adecuada prescripción figura, en primer lugar, el origen en salud mental (OR = 6,67; p = 0,003), seguido de una antigüedad del médico prescriptor superior a un año (OR = 1,96; p = 0,012) y, con una magnitud similar, de una coterapia inferior a 4 fármacos (OR = 1,97; p = 0,018) y edad del paciente < 64 años (OR = 1,86; p = 0,03). Es decir, una formación específica del prescriptor en salud mental, así como cierta estabilidad en el puesto de trabajo, junto con unos pacientes no envejecidos y que toman pocos fármacos asociados, es el perfil que más se asocia con una adecuada prescripción.
Debe reseñarse que, dentro del arsenal terapéutico de los psiquiatras, las benzodiacepinas son cualitativa y cuantitativamente relevantes y que entre ellos es más probable su uso correcto.
Limitaciones de nuestro estudio
1. Haber sido realizado en un solo centro que, además, reúne características especiales como docente, antigüedad de 14 años, con arraigada cultura de uso racional del medicamento y con un alto porcentaje de la plantilla con estabilidad laboral. Todo ello hace suponer que las estimaciones realizadas sólo pueden inferirse al propio centro y, como mucho, a centros similares. Por tanto, se hacen necesarios estudios multicéntricos que aborden el problema con la misma metodología.
2. La base de datos utilizada ha sido generada a partir de la explotación de datos de la historia clínica informática (OMI-AP), que presenta limitaciones en sus prestaciones que pueden haber condicionado nuestro trabajo. Para minimizar este hecho se han consultado registros complementarios (historia clínica convencional, informes de urgencias, altas hospitalarias o notas de atención especializada).