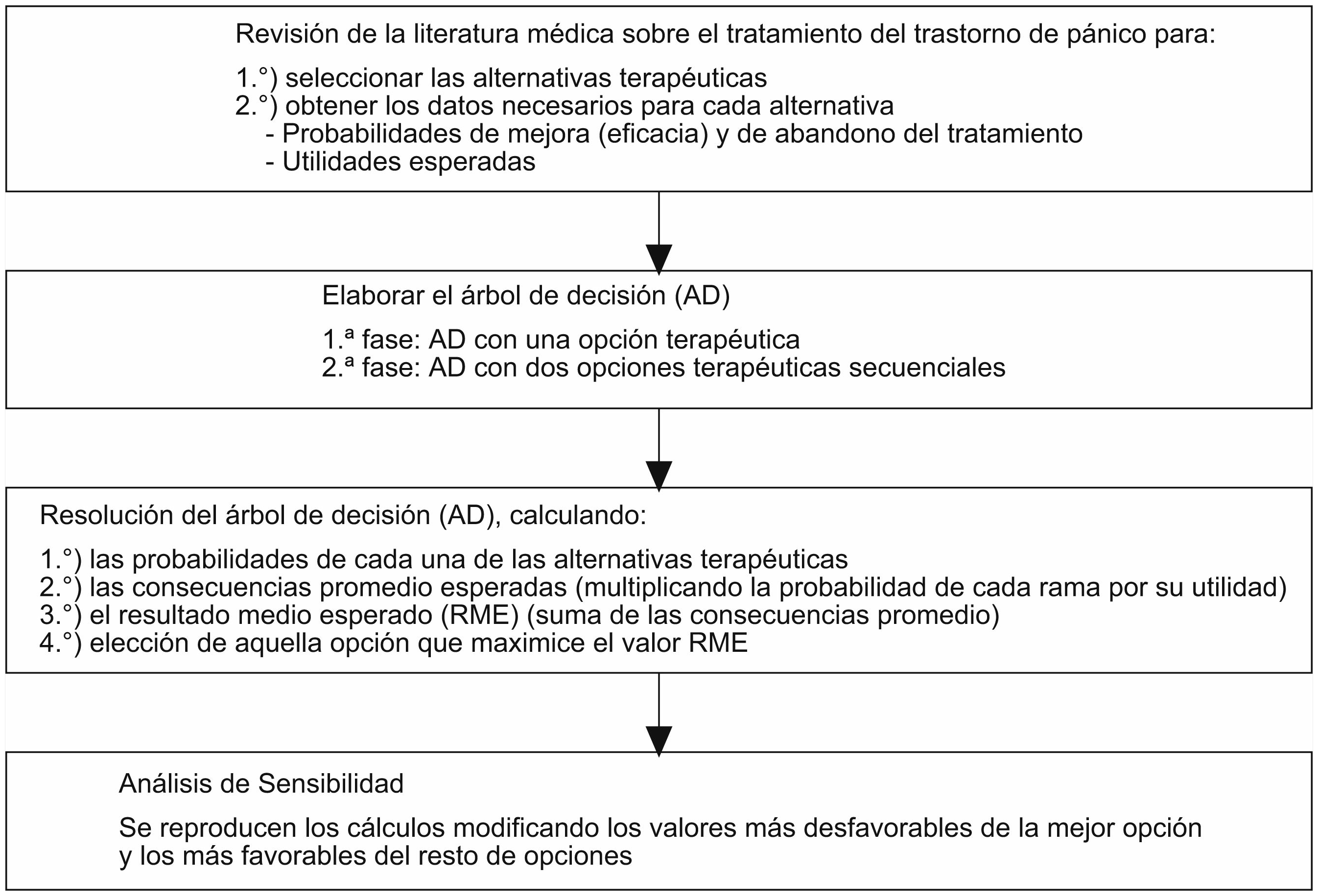
Analizar las diferentes estrategias terapéuticas para el trastorno de pánico, de forma que se facilite la toma de decisiones conjunta entre el profesional sanitario de atención primaria y el paciente.
DiseñoAnálisis cuantitativo por árbol de decisión.
Fuentes de datosRevisión del período de 1990 a 2008 en Medline, Embase, librería Cochrane Plus y Tripdatabase. Términos utilizados: “panic disorder”, “psychotherapy” y “drug therapy”.
Selección de estudiosSumarios de pruebas, revisiones sistemáticas, metaanálisis y guías de práctica clínica.
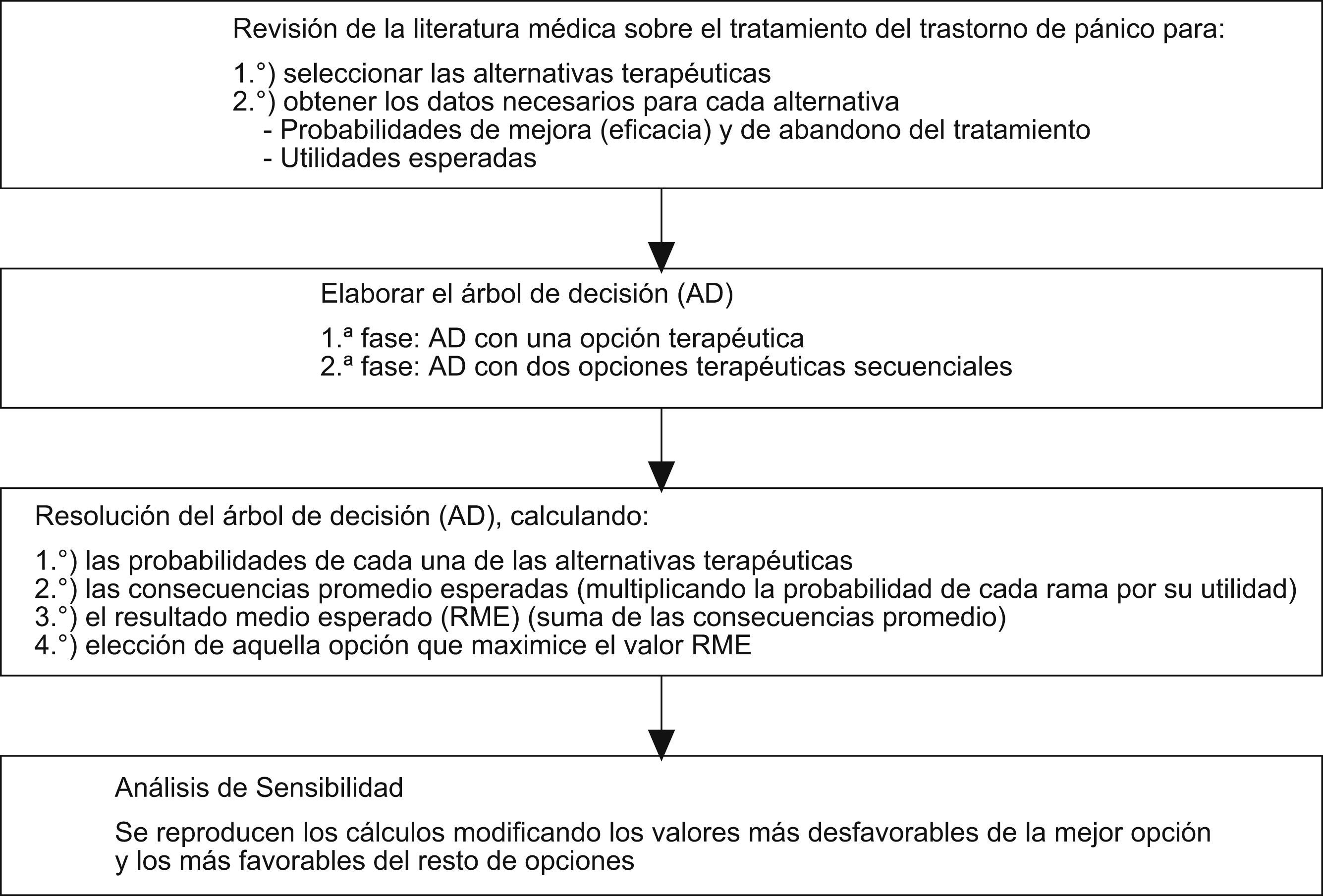
Extracción de datosa) Elaboración de un árbol de decisión con una única opción terapéutica; b) idéntico procedimiento con 2 opciones terapéuticas secuenciales, y c) análisis de sensibilidad para valorar la consistencia del modelo.
ResultadosLa terapia cognitivo-conductual (TCC) obtiene la utilidad media esperada (UME) más elevada (UME = 0,58), seguida de los antidepresivos, inhibidores selectivos de la recaptación de serotonina (ISRS) (UME = 0,53) y de los antidepresivos tricíclicos (UME = 0,44). La secuencia TCC seguida de ISRS es la que obtiene una UME más alta (0,62). EL análisis de sensibilidad indica que el modelo no es suficientemente consistente.
ConclusionesLa TCC en monoterapia o seguida de ISRS como estrategia secuencial serían las opciones terapéuticas con una mayor utilidad. Los resultados no son suficientemente consistentes, puesto que pueden variar claramente con la modificación de las variables más importantes dentro de unos rangos razonables.
To analyse the different therapeutic alternatives for Panic Disorders to make it easier to make collaborative treatment decisions between patients and doctors in a Primary Care setting.
DesignQuantitative analysis by a decision tree.
Data SourcesTime period reviewed; 1990–2008 in Med-line, Embase, Cochrane-plus Library and Tripdatabase. Terms used “panic disorder”, “psychotherapy” and “drug therapy”.
MethodsI) A decision tree was prepared with only one therapeutic option in each arm; II) The same procedure with two sequential therapeutic options; III) Sensitivity analysis to test the robustness of the model.
Study selectionEvidence summary, systematic reviews, meta-analysis and clinical guidelines.
ResultsCognitive-Behavioural Therapy (CBT) obtains the highest usefulness (UME=0.58), followed by the Selective serotonin reuptake inhibitors (SSRI) (UME=0.53) and by the tricyclic antidepressants (UME=0.44). CBT followed by SSRI is the therapeutic sequence with the highest usefulness (0.62). The sensitivity analysis suggests the model is not robust enough.
ConclusionsThe CBT in monotherapy or followed by SSRI in a sequential strategy would be the options with the highest usefulness. The results are not robust enough because they can clearly vary with changes in the most important variables in a reasonable range.
El trastorno de angustia o pánico (TP) está considerado como un importante problema de salud pública1. Es una enfermedad mental caracterizada por la presencia de crisis de pánico recurrentes e impredecibles, con una preocupación persistente por tener una nueva crisis o por sus consecuencias, o con cambios significativos en el comportamiento relacionados con la aparición de las crisis. En la actualidad, hay una importante variabilidad en el abordaje terapéutico de esta enfermedad, a pesar de que hay tratamientos eficaces1,2. Una de las posibles causas de esta variabilidad puede relacionarse con la forma de presentación de las recomendaciones terapéuticas. En general, en las guías de práctica clínica (GPC) publicadas suelen quedar reflejadas las diferentes opciones con el nivel de pruebas que las sustentan y dejan al lector la elección de cuál de ellas utilizar. Esta elección, en especial cuando se puede optar por estrategias psicoterapéuticas o por abordajes farmacológicos, suele ser un tema controvertido y no exento de posicionamientos apriorísticos.
El “análisis mediante árboles de decisión” es una técnica cuantitativa especialmente útil en situaciones de incertidumbre sobre la estrategia que se va a utilizar o cuando puede establecerse una comparación razonable entre 2 o más alternativas a la luz del conocimiento científico3. Representan una ayuda en la comunicación con el paciente y tienen un claro valor pedagógico reconocido en la actualidad4,5.
El objetivo del trabajo es el análisis de las principales estrategias terapéuticas frente al TP mediante un árbol de decisión y proponer una jerarquización de éstas que facilite la toma de decisiones conjunta entre el profesional sanitario de atención primaria y el paciente.
Material y métodosLa revisión de la literatura médica permite la identificación y la selección de aquellas estrategias terapéuticas alternativas con pruebas científicas sobre su eficacia en la actualidad. La búsqueda bibliográfica se realizó en Medline, Embase, la librería Cochrane Plus y en Tripdatabase. Los términos con los que se buscó fueron “panic disorder”, “psycotherapy” y “drug therapy”. Los límites del estudio fueron sumarios de pruebas, revisiones sistemáticas, metaanálisis y guías de práctica clínica publicados desde 1990 hasta junio de 2008. El objetivo de esta revisión fue la selección de estrategias terapéuticas y la obtención de los datos necesarios para el desarrollo del árbol de decisión.
Para la elaboración del árbol de decisión se utiliza la notación estándar3,4,6, que incluye el uso de nudos (o nódulos de acción, de azar y finales o terminales) y ramas. Para cada opción terapéutica seleccionada se realizan los siguientes cálculos: a) cálculo de las probabilidades de cada una de las ramas; b) cálculo de las consecuencias promedio esperadas para cada una de las opciones, multiplicando la probabilidad de cada rama por su correspondiente utilidad, y c) cálculo de la utilidad media esperada (UME) de cada opción terapéutica mediante la suma de las consecuencias promedio. Este resultado medio esperado permite elegir aquella alternativa que maximice su valor.
Para facilitar la elaboración del árbol de decisión y simplificar el análisis de los datos, se ha optado por la utilización de los mismos acontecimientos para cada una de las estrategias terapéuticas. En concreto, la posibilidad de abandono del tratamiento y de obtener resultados positivos (cuando hay remisión de los síntomas) o negativos (cuando no hay remisión de los síntomas). El análisis del árbol de decisión se realiza en 2 fases: a) fase 1 (árbol de decisión con una opción terapéutica): inicialmente se realizará un árbol de decisión simple con cada una de las estrategias seleccionadas y análisis de los resultados obtenidos, y b) fase 2 (árbol de decisión con 2 opciones terapéuticas secuenciales): se realiza un nuevo árbol de decisión, incluyendo, en el caso de fracaso de la primera opción (respuesta negativa) una segunda estrategia terapéutica. Para la elección de esta segunda opción se selecciona aquélla más óptima obtenida en el primer análisis, diferente de la que se está analizando como primera opción.
La consistencia de los resultados se analiza mediante un análisis de sensibilidad de extremos3 con las variables que podrían afectar seriamente el grado de fiabilidad de los resultados obtenidos previamente. Se utilizan los valores más desfavorables de la opción que resulte como primera elección y los valores más favorables del resto para valorar los cambios producidos.
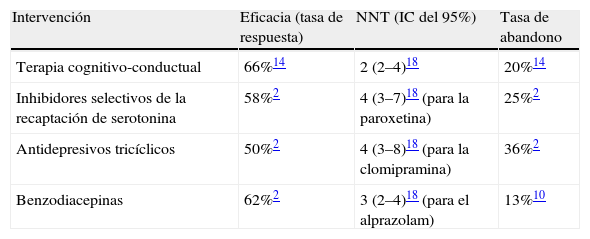
ResultadosDescripción de las alternativas terapéuticasLa última edición de Clinical Evidence7 ha servido como referencia para la elección de las alternativas terapéuticas (tabla 1) con beneficios probados hasta la fecha: a) la terapia cognitivo-conductual (TCC); b) los antidepresivos (ATD) inhibidores selectivos de la recaptación de serotonina (ISRS), y c) los antidepresivos tricíclicos (ATC).
Eficacia y abandonos de las diferentes intervenciones terapéuticas para el trastorno de pánico
| Intervención | Eficacia (tasa de respuesta) | NNT (IC del 95%) | Tasa de abandono |
| Terapia cognitivo-conductual | 66%14 | 2 (2–4)18 | 20%14 |
| Inhibidores selectivos de la recaptación de serotonina | 58%2 | 4 (3–7)18 (para la paroxetina) | 25%2 |
| Antidepresivos tricíclicos | 50%2 | 4 (3–8)18 (para la clomipramina) | 36%2 |
| Benzodiacepinas | 62%2 | 3 (2–4)18 (para el alprazolam) | 13%10 |
IC: intervalo de confianza; NNT: number needed to treat 'número de pacientes que es necesario tratar' (para obtener una remisión de los síntomas en uno de ellos).
En el primer árbol terapéutico se ha considerado interesante incluir a las benzodiacepinas (BZD) para valorar su comportamiento, dado que, en la actualidad, siguen siendo ampliamente utilizadas8, en especial en el ámbito de la atención primaria en España9, a pesar de que no se consideran como tratamiento de elección por su amplia variedad de efectos secundarios7,10.
Recientemente se han publicado 2 metaanálisis sobre la eficacia de un tratamiento que combina estrategias farmacológicas y psicoterapéuticas. La combinación de ambas es, al menos, tan eficaz como los abordajes en monoterapia11 o, incluso, superior al tratamiento farmacológico en la fase aguda12. El intervalo de confianza (IC) del 95% del número de pacientes que es necesario tratar (NNT, number needed to treat) de la combinación terapéutica se encuentra entre 7 y 10 (sería necesario tratar entre 7 y 10 pacientes para obtener una remisión de los síntomas en uno de ellos), con una mayor frecuencia de abandonos por los efectos secundarios que el abordaje psicoterapéutico aislado del número de pacientes necesario para dañar (NNH, number needed to harm). Sería necesario tratar a 26 pacientes con la combinación de estrategias para obtener un abandono más que los que se obtendrían con el abordaje psicoterapéutico aislado por los efectos secundarios12. Para facilitar una simplificación del modelo de árbol de decisión, no se ha considerado esta estrategia terapéutica.
Identificación de los acontecimientos o sucesos esperados y asignación de las probabilidades asociadasPara cada una de las alternativas terapéuticas analizadas se consideran los siguientes acontecimientos posibles: la tasa de abandonos del tratamiento y la obtención de una respuesta positiva (tasa de respuesta, p) o una respuesta negativa (se considera el complementario de la tasa de respuesta, 1-p). En la tabla 1 se indican las tasas de respuesta y de abandono obtenidas.
Cuantificación y valoración de los resultados esperadosLa tabla 2 refleja las utilidades esperadas calculadas sobre la base de las propuestas de Mavisakalian et al13.
Utilidades (resultados) asignadas a las diferentes evoluciones esperadas en el tratamiento del trastorno de pánico
| Resultados esperados | Utilidades* | Comentarios |
| Mejoría (+) | 0,86 | Es una enfermedad crónica que mejora con el tratamiento pero persiste un cierto riesgo de recurrencia. |
| No mejoría sin abandono del tratamiento (−) | 0,4 | El no haber abandonado el tratamiento permite al terapeuta plantear una estrategia terapéutica alternativa si no se obtiene una mejoría. |
| Abandono | 0,1 | El abandono del tratamiento supone un alto riesgo de complicaciones, cronificación del cuadro y aparición de enfermedades comórbidas. |
Las utilidades varían en un rango entre 0 y 1 y para su cálculo se han utilizado los datos publicados por Mavisakalian et al13.
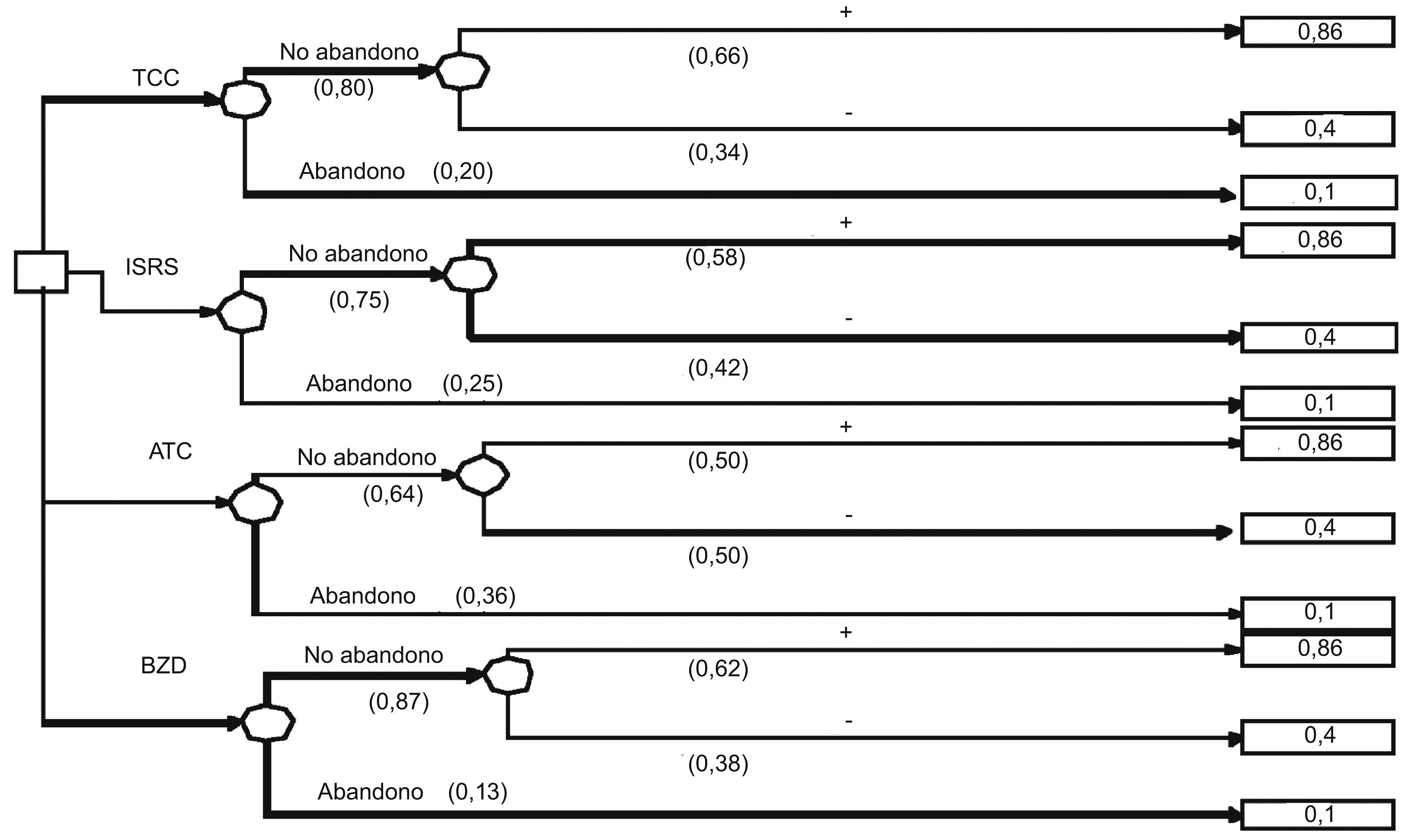
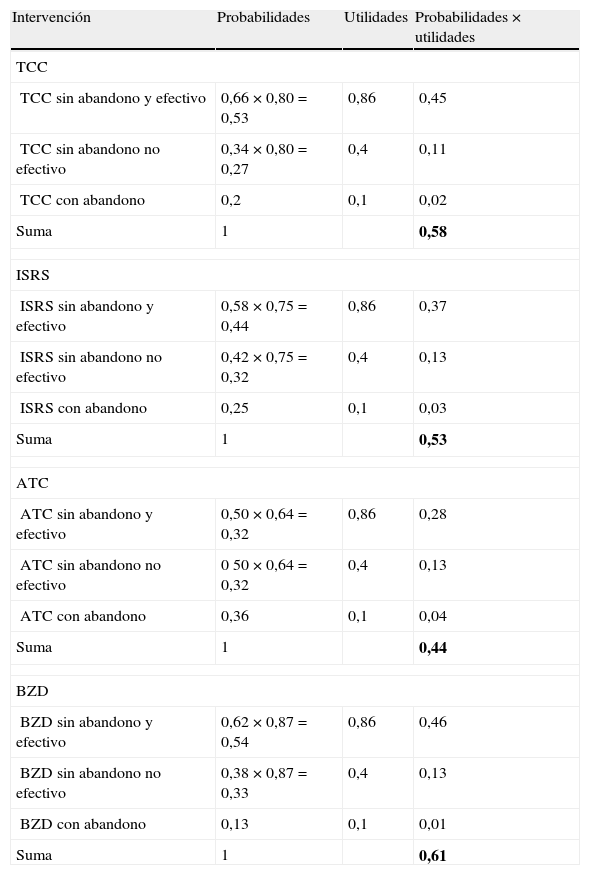
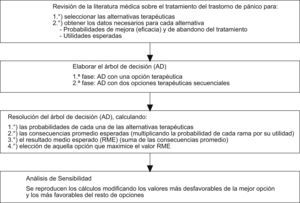
En la figura 1 se puede observar el árbol de decisión construido con las premisas anteriormente comentadas. El cálculo de la UME de cada una de las opciones terapéuticas se presenta en la tabla 3. Si se excluye a las BZD como opción terapéutica de primera elección debido a los problemas asociados a su uso, los resultados obtenidos indican que la estrategia terapéutica con una mayor utilidad promedio sería la TCC (UME = 0,58), seguida de los ISRS (UME = 0,53) y de los ATC (UME = 0,44). Curiosamente, las BZD proporcionan una mayor utilidad promedio que el resto de las opciones terapéuticas (UME = 0,61).
Árbol de decisión con las diferentes opciones terapéuticas en el transtorno de pánico. ATC: antidepresivos tricíclicos; BZD: benzodiacepinas; ISRS: inhibidores selectivos de la recaptación de serotonina;TCC: terapia cognitivo-conductual. + = mejoría y - = no respuesta al tratamiento. Notación de los árboles de decisión: Cuadrado = nudos de decisión; círculos = nudos de acontecimientos; rectángulos = resultados.
Cálculo de la utilidad media esperada (UME) de las diferentes opciones terapéuticas para el trastorno de pánico
| Intervención | Probabilidades | Utilidades | Probabilidades × utilidades |
| TCC | |||
| TCC sin abandono y efectivo | 0,66 × 0,80 = 0,53 | 0,86 | 0,45 |
| TCC sin abandono no efectivo | 0,34 × 0,80 = 0,27 | 0,4 | 0,11 |
| TCC con abandono | 0,2 | 0,1 | 0,02 |
| Suma | 1 | 0,58 | |
| ISRS | |||
| ISRS sin abandono y efectivo | 0,58 × 0,75 = 0,44 | 0,86 | 0,37 |
| ISRS sin abandono no efectivo | 0,42 × 0,75 = 0,32 | 0,4 | 0,13 |
| ISRS con abandono | 0,25 | 0,1 | 0,03 |
| Suma | 1 | 0,53 | |
| ATC | |||
| ATC sin abandono y efectivo | 0,50 × 0,64 = 0,32 | 0,86 | 0,28 |
| ATC sin abandono no efectivo | 0 50 × 0,64 = 0,32 | 0,4 | 0,13 |
| ATC con abandono | 0,36 | 0,1 | 0,04 |
| Suma | 1 | 0,44 | |
| BZD | |||
| BZD sin abandono y efectivo | 0,62 × 0,87 = 0,54 | 0,86 | 0,46 |
| BZD sin abandono no efectivo | 0,38 × 0,87 = 0,33 | 0,4 | 0,13 |
| BZD con abandono | 0,13 | 0,1 | 0,01 |
| Suma | 1 | 0,61 | |
ATC: antidepresivos tricíclicos; BZD: benzodiacepinas; ISRS: inhibidores selectivos de la recaptación de serotonina; TCC: terapia cognitivo-conductual.
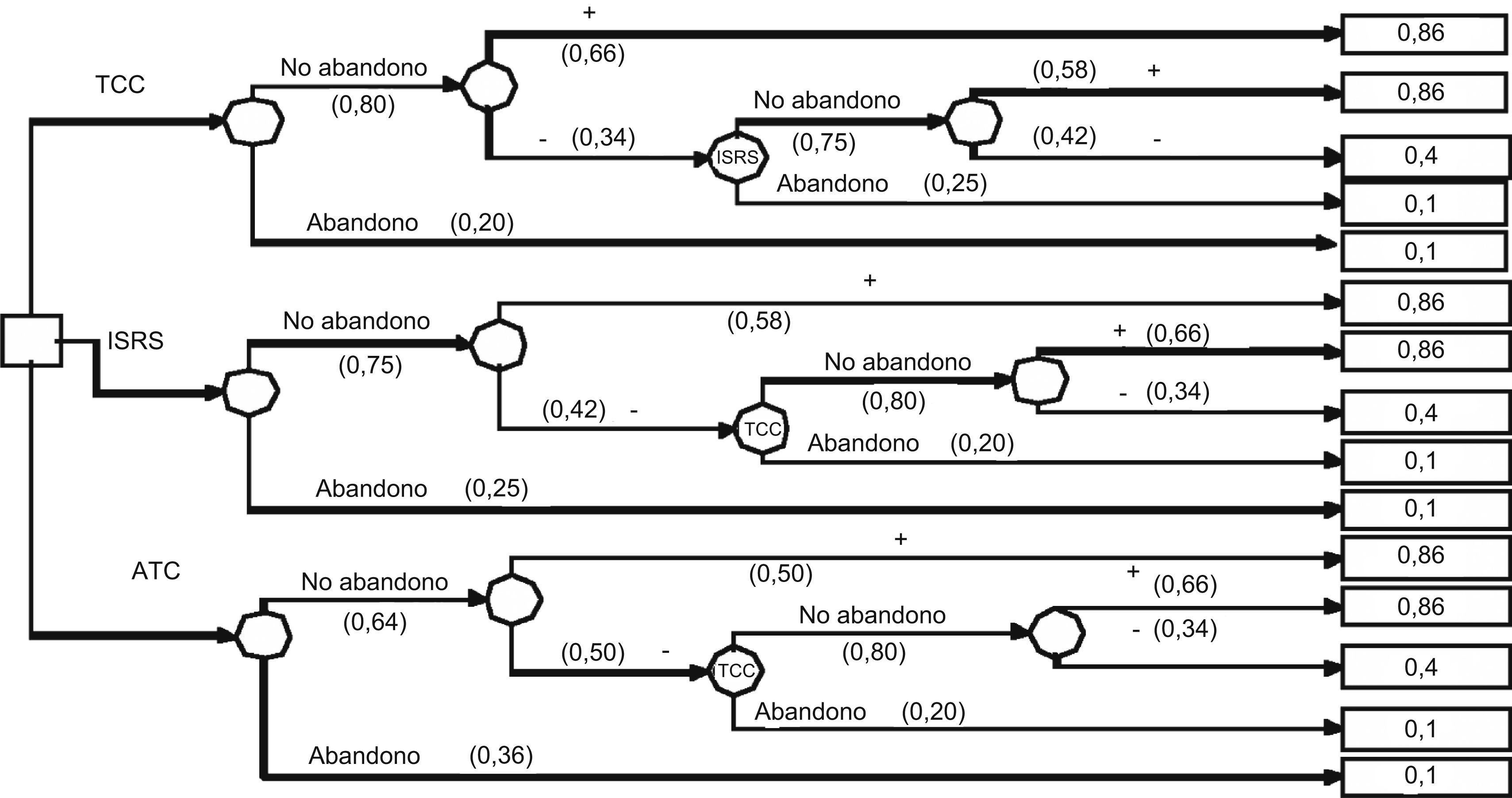
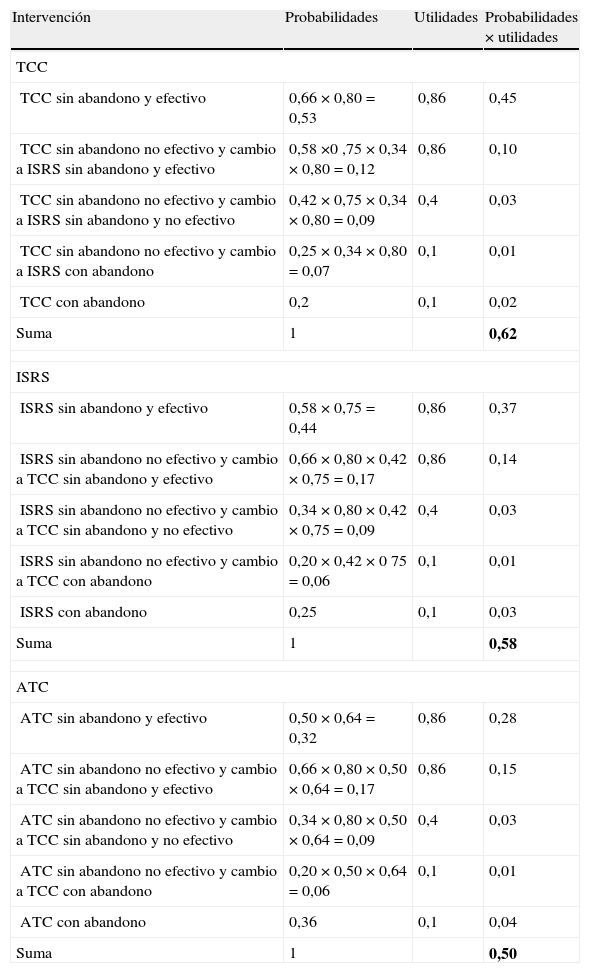
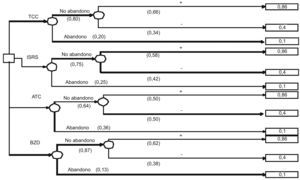
En el caso de que con la primera opción no se obtenga la respuesta positiva deseada, el árbol de decisión incluye como segunda opción al siguiente tratamiento con mayor UME (fig. 2). En esta ocasión no se analiza la opción terapéutica con BZD. Los resultados obtenidos con las UME (tabla 4) indican que la mejor opción sería iniciar el tratamiento con TCC y, en el caso de no obtener una respuesta satisfactoria, iniciar el tratamiento con ISRS (UME = 0,62), frente a la secuencia ISRS seguido de TCC (UME = 0,58) y a la secuencia ATC seguido de TCC (UME = 0,50).
Árbol de decisión con 2 opciones terapéuticas secuenciales en el transtorno de pánico. ATC: antidepresivos tricíclicos; BZD: benzodiacepinas; ISRS: inhibidores selectivos de la recaptación de serotonina;TCC: terapia cognitivo-conductual. + = mejoría y - = no respuesta al tratamiento. Notación de los árboles de decisión: Cuadrado = nudos de decisión; círculos = nudos de acontecimientos; rectángulos = resultados.
Cálculo de la utilidad media esperada (UME) de las diferentes opciones terapéuticas de forma secuencial en el trastorno de pánico
| Intervención | Probabilidades | Utilidades | Probabilidades × utilidades |
| TCC | |||
| TCC sin abandono y efectivo | 0,66 × 0,80 = 0,53 | 0,86 | 0,45 |
| TCC sin abandono no efectivo y cambio a ISRS sin abandono y efectivo | 0,58 ×0 ,75 × 0,34 × 0,80 = 0,12 | 0,86 | 0,10 |
| TCC sin abandono no efectivo y cambio a ISRS sin abandono y no efectivo | 0,42 × 0,75 × 0,34 × 0,80 = 0,09 | 0,4 | 0,03 |
| TCC sin abandono no efectivo y cambio a ISRS con abandono | 0,25 × 0,34 × 0,80 = 0,07 | 0,1 | 0,01 |
| TCC con abandono | 0,2 | 0,1 | 0,02 |
| Suma | 1 | 0,62 | |
| ISRS | |||
| ISRS sin abandono y efectivo | 0,58 × 0,75 = 0,44 | 0,86 | 0,37 |
| ISRS sin abandono no efectivo y cambio a TCC sin abandono y efectivo | 0,66 × 0,80 × 0,42 × 0,75 = 0,17 | 0,86 | 0,14 |
| ISRS sin abandono no efectivo y cambio a TCC sin abandono y no efectivo | 0,34 × 0,80 × 0,42 × 0,75 = 0,09 | 0,4 | 0,03 |
| ISRS sin abandono no efectivo y cambio a TCC con abandono | 0,20 × 0,42 × 0 75 = 0,06 | 0,1 | 0,01 |
| ISRS con abandono | 0,25 | 0,1 | 0,03 |
| Suma | 1 | 0,58 | |
| ATC | |||
| ATC sin abandono y efectivo | 0,50 × 0,64 = 0,32 | 0,86 | 0,28 |
| ATC sin abandono no efectivo y cambio a TCC sin abandono y efectivo | 0,66 × 0,80 × 0,50 × 0,64 = 0,17 | 0,86 | 0,15 |
| ATC sin abandono no efectivo y cambio a TCC sin abandono y no efectivo | 0,34 × 0,80 × 0,50 × 0,64 = 0,09 | 0,4 | 0,03 |
| ATC sin abandono no efectivo y cambio a TCC con abandono | 0,20 × 0,50 × 0,64 = 0,06 | 0,1 | 0,01 |
| ATC con abandono | 0,36 | 0,1 | 0,04 |
| Suma | 1 | 0,50 | |
ATC: antidepresivos tricíclicos; ISRS: inhibidores selectivos de la recaptación de serotonina; TCC: terapia cognitivo-conductual.
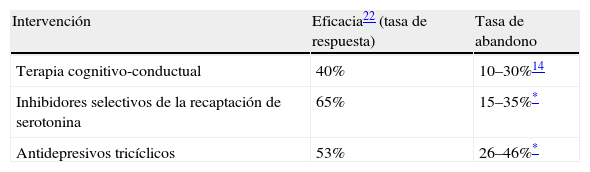
Se ha considerado que las variables sometidas a un mayor grado de incertidumbre y que pueden afectar al resultado del análisis son las tasas de eficacia y las de abandono. Para la elección de los valores en relación con las tasas de eficacia, se han tenido en cuenta los resultados proporcionados por otros estudios con resultados diferentes, puesto que no se han encontrado en la revisión de la literatura médica datos relativos a los valores correspondientes a los IC del 95%. Para la TCC se ha propuesto una tasa de abandono que oscila entre un 10 y un 30%14. Se calcula un intervalo ficticio para los ISRS y ATC usando una variación similar a la anterior (se suma y se resta un 10% a los datos obtenidos)2. Este margen de ± 10% parece un margen razonable que permite realizar el análisis de sensibilidad. Los datos que se utilizan están reflejados en la tabla 5.
Eficacia y abandonos de las diferentes intervenciones terapéuticas para el trastorno de pánico utilizados en el análisis de sensibilidad de extremos
| Intervención | Eficacia22 (tasa de respuesta) | Tasa de abandono |
| Terapia cognitivo-conductual | 40% | 10–30%14 |
| Inhibidores selectivos de la recaptación de serotonina | 65% | 15–35%* |
| Antidepresivos tricíclicos | 53% | 26–46%* |
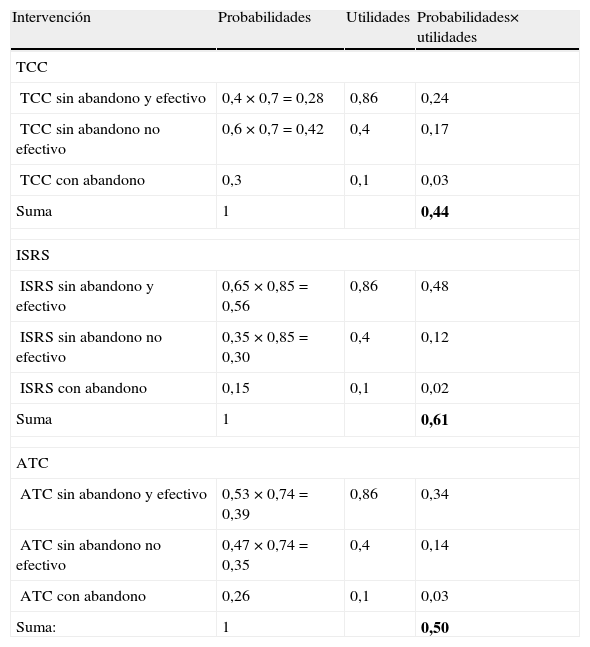
En el análisis de sensibilidad de extremos realizado se ha calculado la peor tasa de respuesta y la mayor tasa de abandonos del TCC con las mejores opciones de cada uno de los ATD (las mejores tasas de respuesta y menores tasas de abandono). En la tabla 6 están reflejados los cálculos realizados para obtener la UME de cada una de las opciones terapéuticas en el análisis de sensibilidad realizado. En esta ocasión, la UME de los ATD (en primer lugar los ISRS y en segundo lugar los ATC) son superiores a la del abordaje psicoterapéutico.
Análisis de sensibilidad y cálculo de la utilidad media esperada (UME) para el trastorno de pánico
| Intervención | Probabilidades | Utilidades | Probabilidades× utilidades |
| TCC | |||
| TCC sin abandono y efectivo | 0,4 × 0,7 = 0,28 | 0,86 | 0,24 |
| TCC sin abandono no efectivo | 0,6 × 0,7 = 0,42 | 0,4 | 0,17 |
| TCC con abandono | 0,3 | 0,1 | 0,03 |
| Suma | 1 | 0,44 | |
| ISRS | |||
| ISRS sin abandono y efectivo | 0,65 × 0,85 = 0,56 | 0,86 | 0,48 |
| ISRS sin abandono no efectivo | 0,35 × 0,85 = 0,30 | 0,4 | 0,12 |
| ISRS con abandono | 0,15 | 0,1 | 0,02 |
| Suma | 1 | 0,61 | |
| ATC | |||
| ATC sin abandono y efectivo | 0,53 × 0,74 = 0,39 | 0,86 | 0,34 |
| ATC sin abandono no efectivo | 0,47 × 0,74 = 0,35 | 0,4 | 0,14 |
| ATC con abandono | 0,26 | 0,1 | 0,03 |
| Suma: | 1 | 0,50 | |
ATC: antidepresivos tricíclicos; ISRS: inhibidores selectivos de la recaptación de serotonina; TCC: terapia cognitivo-conductual.
Hasta donde los autores del presente artículo conocen, éste es el primer estudio mediante árbol de decisión, incluido el abordaje psicoterapéutico como alternativa terapéutica junto con el abordaje farmacológico del TP, tanto en monoterapia como con una estrategia secuencial. Previamente se ha publicado un análisis mediante árbol, pero éste ha analizado sólo 3 alternativas farmacológicas15 (ATC, inhibidores de la monoaminoxidasa y BZD), de las que sólo una de ellas puede considerarse de primera elección en la actualidad.
Los resultados del análisis indican que el abordaje psicoterapéutico mediante TCC es la opción terapéutica que mayor utilidad esperada proporciona como única opción, y si no se observara mejoría, la mejor opción sería iniciar el tratamiento con ISRS. Sin embargo, estos resultados no son consistentes al modificarse en el análisis de sensibilidad realizado. En otras palabras, en la actualidad se dispone de 2 abordajes terapéuticos (la psicoterapia TCC y el tratamiento con ATD, en especial los ISRS) con una eficacia probablemente similar para el tratamiento del TP.
A diferencia de la información que facilitan las principales GPC disponibles sobre el TP1,2,14,17,18, el abordaje realizado mediante un árbol de decisión permite realizar un análisis cuantitativo y explícito de las alternativas terapéuticas en situaciones de incertidumbre similares a las condiciones reales de la práctica clínica. Este abordaje de las decisiones clínicas no suele usarse en las GPC, a pesar de su claro interés para el clínico al explicitar los datos disponibles aportados por la literatura científica y al realizar un análisis cuantitativo de éstos.
Este estudio presenta las siguientes limitaciones: a) el modelo construido es una aproximación a la realidad, en la que es muy complicado incluir todas las posibilidades y toda la información relevante disponible sobre una enfermedad tan compleja, y b) las utilidades esperadas, aunque basadas en la información encontrada en la revisión realizada, pueden variar en contextos diferentes.
En atención primaria es necesario conocer las diferentes estrategias terapéuticas disponibles para el TP así como sus posibles combinaciones secuenciales por varios motivos: a) en los últimos años se han desarrollado programas psicoterapéuticos breves basados en la TCC, específicamente diseñados para atención primaria1,16; b) para poder realizar derivaciones adecuadas al segundo nivel de especialización en el caso de no disponer de la formación o de los recursos necesarios ya que, actualmente, los pacientes con TP pueden tardar una media de 5 años y medio desde que tienen su primera crisis de pánico hasta que inician su primer tratamiento psicológico23, y c) para informar adecuadamente a los pacientes y facilitar el proceso de toma de decisiones.
En este contexto, se proponen varias líneas de investigación. En primer lugar, el papel facilitador de los árboles de decisión en el proceso de comunicación entre médico y paciente. En segundo lugar, el papel educativo y formativo de los árboles de decisión, tanto como estrategia de formación de los nuevos especialistas como de formación continuada. En tercer y último lugar, valorar la aplicación práctica de este modelo en pacientes con TP en el modelo asistencial español.
En la toma de decisiones clínicas, tal y como se plantea en la medicina basada en la evidencia4, además de las pruebas científicas, es necesaria la incorporación de los valores, las preferencias y las circunstancias individuales de los pacientes19. Hay datos que indican que la incorporación de las preferencias del paciente concreto en un análisis de decisión influye de manera drástica en la opción elegida finalmente20,21. La calidad de la información que se les ofrezca a los pacientes y la forma de presentársela4 son de vital importancia para involucrarlos en la toma de decisiones y así mejorar la adherencia al tratamiento en una enfermedad de características crónicas y con tendencia a las recidivas, como es el TP. El análisis por árbol de decisión puede facilitar esta necesaria comunicación para tomar la mejor decisión posible.
- •
Hay tratamientos eficaces para el abordaje terapéutico del TP, como la TCC y los abordajes farmacológicos con ATD (ISRS y ATC).
- •
Hay una variabilidad en la práctica clínica en los tratamientos que se ofertan a las personas con TP.
- •
Esta variabilidad podría estar relacionada con la forma cualitativa de presentar las ofertas terapéuticas en las guías de práctica clínica publicadas.
- •
Es el primer estudio mediante un análisis cuantitativo por árbol de decisión sobre el tratamiento en monoterapia y secuencial del TP.
- •
Los resultados indican que la TCC sería el tratamiento de elección en el abordaje del TP, seguido por el abordaje farmacológico con ISRS. Sin embargo, el análisis de sensibilidad indica que los resultados no son consistentes.
- •
El análisis de decisión para el tratamiento del TP puede ayudar en la toma de decisiones clínicas en relación con el abordaje terapéutico del TP, lo que facilita la comunicación con el paciente.
Este trabajo se basa en una versión inicial presentada por el autor principal (F.N.M) para la finalización del Máster en Dirección Médica y Gestión Clínica, organizado por la UNED y el Instituto Carlos III (2004–2006).