Implementar y evaluar una experiencia colaborativa entre Atención Primaria (AP) y Salud Mental (SM) para mejorar la asistencia a los pacientes con depresión.
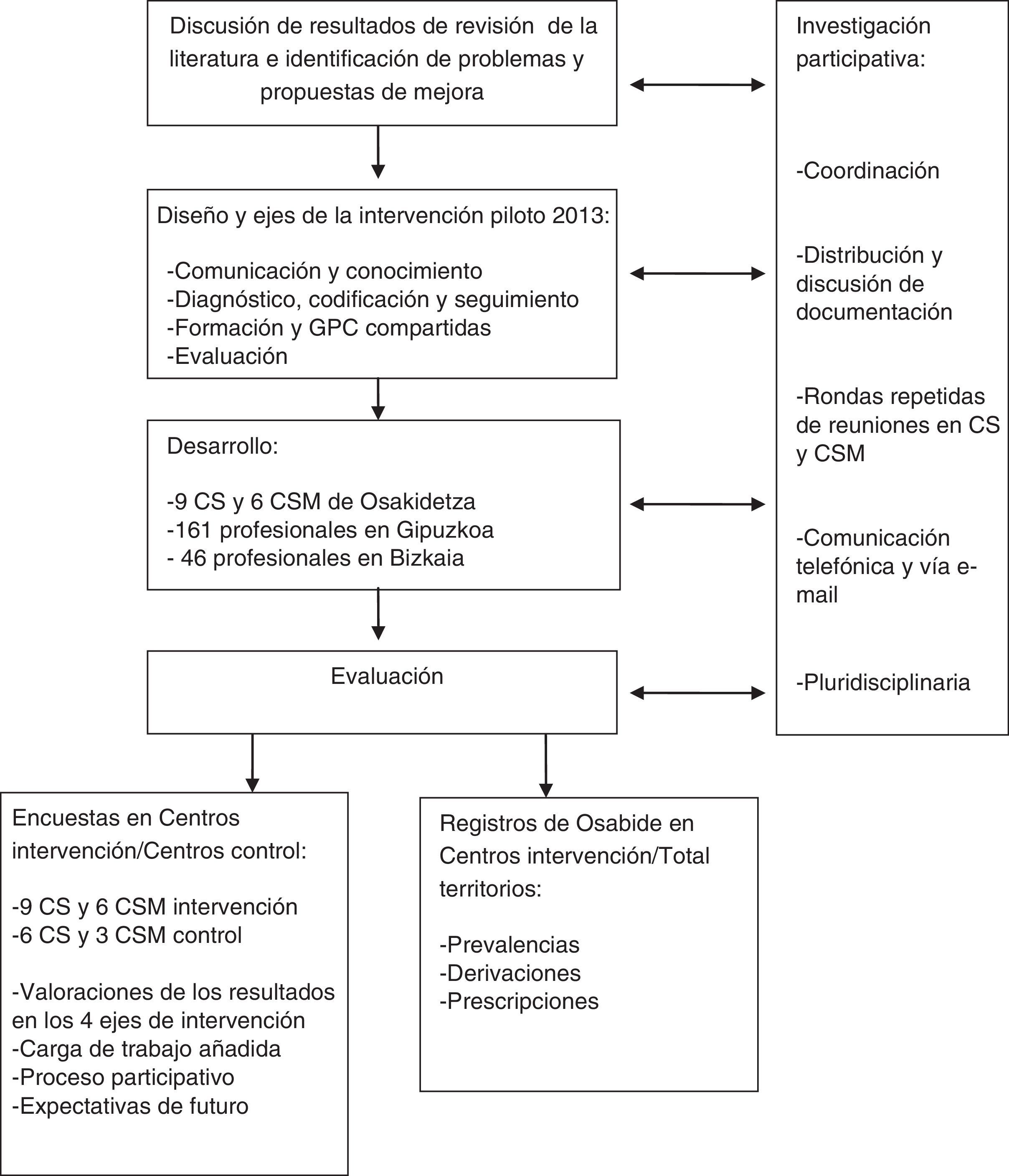
DiseñoProyecto colaborativo piloto con enfoque de investigación acción participativa (IAP) durante 2013.
Emplazamiento: País Vasco. Osakidetza (Servicio Vasco de Salud). Bizkaia y Gipuzkoa.
ParticipantesDoscientos siete profesionales de medicina de familia, enfermería, psiquiatría, enfermería psiquiátrica, psicología y trabajo social de 9 centros de salud y 6 centros de salud mental de Osakidetza.
IntervencionesDiseño y desarrollo compartido de 4 ejes de intervención: 1) comunicación y conocimiento entre profesionales de AP y SM; 2) mejora en la codificación diagnóstica y derivación de pacientes; 3) formación compartida mediante sesiones y guías de práctica clínica comunes, y 4) evaluación.
Mediciones principalesEncuestas a profesionales de centros de intervención y control sobre conocimiento y satisfacción en la relación AP-SM, actividades formativas conjuntas y valoración de la experiencia. Registros de Osakidetza sobre prevalencias, derivaciones y tratamientos. Reuniones de seguimiento.
ResultadosMejoría en los centros de intervención respecto a los de control en los 4 ejes de intervención. Identificación de factores a considerar en el desarrollo y la sostenibilidad de la colaboración AP-SM.
ConclusionesLa experiencia piloto confirma que los proyectos colaborativos promovidos por AP y SM pueden mejorar la asistencia y satisfacción de los profesionales. Son proyectos complejos que requieren intervenciones simultáneas adecuadas a las singularidades de los servicios de salud. La participación pluridisciplinaria y continuada, y el apoyo de la gestión y los sistemas de información, son condiciones necesarias para su implementación.
To implement and assess a collaborative experience between Primary Care (PC) and Mental Health (MH) in order to improve the care of patients with depression.
DesignPilot collaborative project from a participatory action research approach during 2013.
LocationBasque Country. Osakidetza (Basque Health Service). Bizkaia and Gipuzkoa.
ParticipantsThe study included 207 professionals from general practice, nursing, psychiatry, psychiatric nursing, psychology and social work of 9 health centres and 6 mental health centres of Osakidetza.
InterventionsShared design and development of four axes of intervention: 1) Communication and knowledge between PC and MH professionals, 2) Improvement of diagnostic coding and referral of patients, 3) Training programmes with meetings and common Clinical Practice Guidelines, and 4) Evaluation.
Main measurementsIntervention and control questionnaires to professionals of the centres on the knowledge and satisfaction in the PC-MH relationship, joint training activities, and assessment of the experience. Osakidetza registers of prevalences, referrals and treatments. Follow-up meetings.
ResultsImprovement in the 4 axes of intervention in the participant centres compared with the controls. Identification of factors to be considered in the development and sustainability of PC-MH collaborative care.
ConclusionsThe pilot experience confirms that collaborative projects promoted by PC and MH can improve depression care and the satisfaction of professionals. They are complex projects that need simultaneous interventions adjusted to the particularities of the health services. Multidisciplinary and continuous participation and management and information system support are necessary for their implementation.
La depresión es un problema de salud de importancia en Atención Primaria (AP). En España, la prevalencia de depresión mayor en adultos se sitúa entre el 3,91 y el 14,3% en AP2, alcanzando el 19,7% en mayores de 65 años3, aunque con deficiencias en su identificación y registro4.
Uno de los retos reconocidos en el tratamiento y el seguimiento de estos pacientes es la insuficiente coordinación entre los distintos niveles de atención, teniendo en cuenta su frecuente cronicidad, comorbilidad asociada y necesidad, por tanto, de una AP accesible y de calidad5-7. En consecuencia, en los últimos años se han publicado diferentes estudios en nuestro medio corroborando dichas carencias y reclamando cambios orientados a promover la colaboración entre AP y Salud Mental (SM)8-16.
Los resultados de las revisiones realizadas sobre modelos colaborativos en atención a la depresión muestran gran variabilidad según los diferentes sistemas de salud, complejidad en los factores intervinientes y dificultades metodológicas para su evaluación17-21. Las estrategias que integran intervenciones complementarias resultan más efectivas que aquellas limitadas a una sola actividad y la implicación mantenida de los profesionales, más allá de investigaciones puntuales, representa un importante reto que exige tener en cuenta las particularidades de cada contexto.
Teniendo en cuenta lo anterior, en 2011 se iniciaron reuniones con profesionales de AP y SM de Osakidetza-Servicio Vasco de Salud de Gipuzkoa y Bizkaia para discutir la revisión de la literatura, identificar los problemas en la coordinación de la asistencia a los pacientes con depresión y avanzar una intervención colaborativa con enfoque participativo y pluridisciplinario. La acogida de la iniciativa fue favorable, pero la irrupción en 2012 de otro proyecto promovido institucionalmente, también relacionado con la depresión y con el que no fue posible confluir, condicionó el enlentecimiento del proceso y la reducción del ámbito de actuación principalmente a Gipuzkoa. Finalmente, y contando con una ayuda de Osteba-Departamento de Salud del Gobierno Vasco, se diseñó y llevó a cabo en el año 2013 el proyecto piloto «AP-SM Depresión» con el objetivo de mejorar la colaboración entre AP y SM y evaluar sus efectos en los procesos de asistencia a los pacientes diagnosticados de depresión.
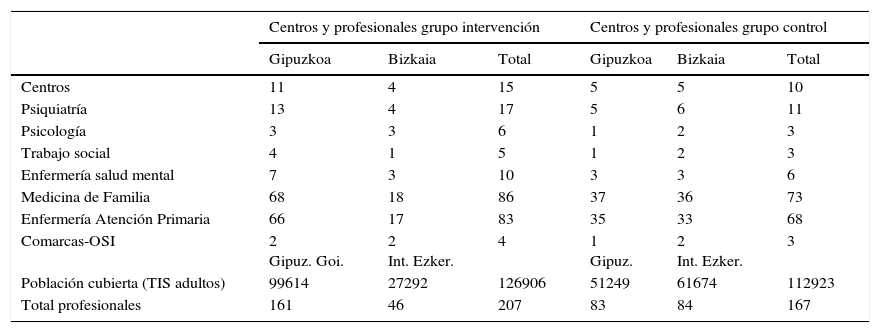
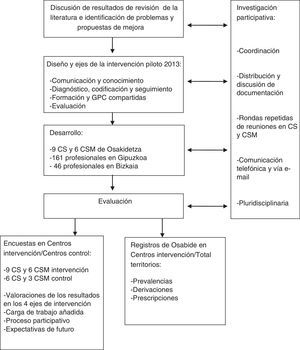
Material y métodosEl proyecto piloto colaborativo «AP-SM Depresión» se desarrolló durante 2013 en 9 Centros de Salud (CS) y 6 Centros de Salud Mental (CSM) pertenecientes a 4 Comarcas Organizaciones Sanitarias Integradas (OSI), con una población de 126.906 mayores de 14 años, y seleccionados en función del acuerdo voluntario entre centros de ambos niveles siempre que pertenecieran al mismo ámbito asistencial y de derivación. El total de profesionales fue de 207 (tabla 1).
Centros y profesionales de intervención y controles
| Centros y profesionales grupo intervención | Centros y profesionales grupo control | |||||
|---|---|---|---|---|---|---|
| Gipuzkoa | Bizkaia | Total | Gipuzkoa | Bizkaia | Total | |
| Centros | 11 | 4 | 15 | 5 | 5 | 10 |
| Psiquiatría | 13 | 4 | 17 | 5 | 6 | 11 |
| Psicología | 3 | 3 | 6 | 1 | 2 | 3 |
| Trabajo social | 4 | 1 | 5 | 1 | 2 | 3 |
| Enfermería salud mental | 7 | 3 | 10 | 3 | 3 | 6 |
| Medicina de Familia | 68 | 18 | 86 | 37 | 36 | 73 |
| Enfermería Atención Primaria | 66 | 17 | 83 | 35 | 33 | 68 |
| Comarcas-OSI | 2 Gipuz. Goi. | 2 Int. Ezker. | 4 | 1 Gipuz. | 2 Int. Ezker. | 3 |
| Población cubierta (TIS adultos) | 99614 | 27292 | 126906 | 51249 | 61674 | 112923 |
| Total profesionales | 161 | 46 | 207 | 83 | 84 | 167 |
Ezker.: Ezkerraldea; Gipuz.: Gipuzkoa, Goi.: Goierri-Urola, Int.: Interior, OSI: Organización Sanitaria Integrada, TIS: tarjeta individual sanitaria.
La metodología de investigación-acción-participativa (IAP) se consideró la más adecuada a los objetivos del estudio22-25. En consecuencia, las intervenciones fueron orientadas a todos los profesionales, promoviéndose repetidas rondas de reuniones y contactos permanentes con el equipo promotor y debatiéndose en cada centro las propuestas y los materiales elaborados desde el diseño a la evaluación de la experiencia.
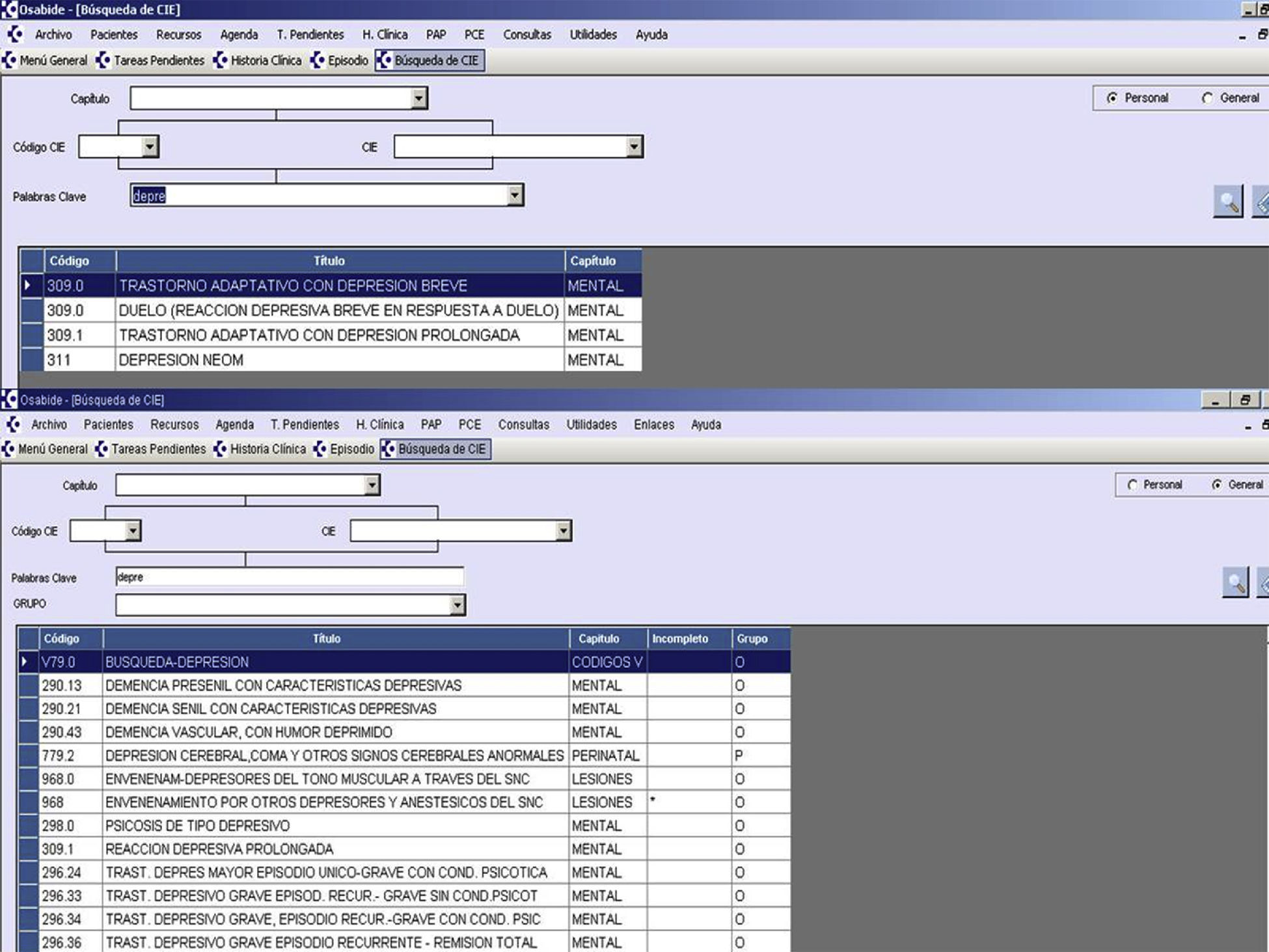
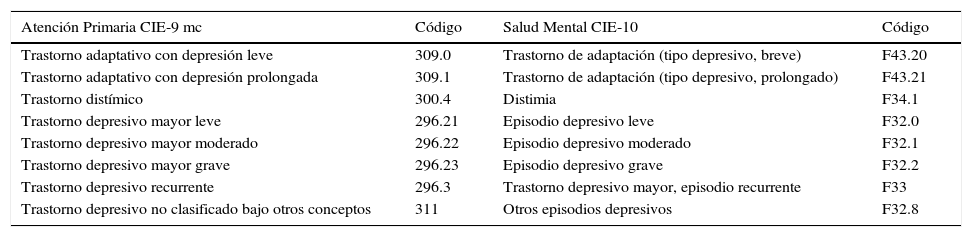
Los ejes y actividades de intervención fueron los siguientes: 1) comunicación y conocimiento entre los profesionales, mediante actualización y difusión bidireccional de listados nominales con acceso telefónico y correo electrónico; 2) mejora en la codificación diagnóstica y derivación, con la ayuda de un listado resumido y consensuado con SM de los 8 diagnósticos más prevalentes en los trastornos depresivos para mejorar y simplificar los listados de códigos CIE-9mc de la historia clínica electrónica (HCE) de Osabide-AP y hacerlos comparables con la CIE-10 utilizada en SM (tabla 2). Dicho listado sustituía al existente en la codificación «personal» que aparece por defecto en la HCE, manteniendo la posibilidad de utilizar la codificación «general» con más de 30 códigos (fig. 1); 3) formación compartida, mediante sesiones clínicas y selección de 3 guías de práctica cínica (GPC) que fueron evaluadas, resumidas y difundidas en AP y SM, y 4) evaluación de la experiencia piloto, a partir de la información explotada a través de Oracle Business Intelligence de las HCE desde los registros de Osakidetza y referida a prevalencias, derivaciones y perfiles prescriptores. En este caso, se utilizó como indicador comparativo el de los Contratos Programa y de Gestión Clínica vigentes: paroxetina+fluoxetina+citalopram+sertralina/antidepresivos totales salvo inhibidores de la monoaminooxidasa y tricíclicos. También se elaboró una encuesta adaptada de cuestionarios previos12,26, que fue distribuida al comienzo y al final del periodo piloto del 2013 para conocer las valoraciones de los profesionales sobre los distintos ejes de intervención y sus efectos en la carga de trabajo asistencial, las interrelaciones con el equipo promotor y las expectativas de futuro (anexo).
Codificación compartida de los trastornos depresivos AP (CIE-9mc)-SM (CIE-10)
| Atención Primaria CIE-9 mc | Código | Salud Mental CIE-10 | Código |
|---|---|---|---|
| Trastorno adaptativo con depresión leve | 309.0 | Trastorno de adaptación (tipo depresivo, breve) | F43.20 |
| Trastorno adaptativo con depresión prolongada | 309.1 | Trastorno de adaptación (tipo depresivo, prolongado) | F43.21 |
| Trastorno distímico | 300.4 | Distimia | F34.1 |
| Trastorno depresivo mayor leve | 296.21 | Episodio depresivo leve | F32.0 |
| Trastorno depresivo mayor moderado | 296.22 | Episodio depresivo moderado | F32.1 |
| Trastorno depresivo mayor grave | 296.23 | Episodio depresivo grave | F32.2 |
| Trastorno depresivo recurrente | 296.3 | Trastorno depresivo mayor, episodio recurrente | F33 |
| Trastorno depresivo no clasificado bajo otros conceptos | 311 | Otros episodios depresivos | F32.8 |
Los referentes de comparación de los resultados obtenidos a través de los registros Osabide-AP fueron las comarcas-OSI y el conjunto de los territorios, y en cuanto a los resultados de las encuestas, se compararon tanto al principio como al final con los procedentes de una selección de 7 CS y 3 CSM no participantes de composición y características similares a los del grupo intervención (GI), con un total de 167 profesionales que actuaron como grupo control (GC) (tabla 1). En ambos casos, los análisis comparativos se cuantificaron mediante la prueba de la chi al cuadrado y su respectivo p-valor. Se consideraron estadísticamente significativos resultados con p ≤ 0,05. Los análisis se realizaron con el software SPSS versión 22.
Esquema general del estudio:
ResultadosLos porcentajes de respuestas a las encuestas iniciales en los GI y GC fueron del 82,6 y el 62,3%, y los finales del 57,5 y el 40,7% respectivamente. Los promedios de edad y años de ejercicio laboral eran algo menores en Gipuzkoa, sin diferencias estadísticamente significativas en el resto de las variables (género, profesión y situación laboral).
Atendiendo al primer eje de intervención sobre grado de conocimiento recíproco, un 78% del GI de Gipuzkoa partía de conocer nada/poco a los del otro nivel, siendo el 94% en el GC. Tras el pilotaje, el desconocimiento en el GI disminuyó al 49%, manteniéndose en el GC en 92% (p<0,0001). En Bizkaia, el porcentaje que se conocía nada/poco era del 64% en el GI y el 78% en el GC, advirtiéndose al final un descenso (el 27 y el 53%) estadísticamente no significativo (p = 0,344).
El segundo eje se orientó a la mejora en la codificación diagnóstica y derivación. En ambos territorios el deficitario conocimiento de los criterios clasificatorios (nada/poco 70 y 68%) mejoró en los GI (43 y 28%), con cambios significativos respecto a los GC (p = 0,041 y 0,010). A su vez, el 78% en Gipuzkoa y el 65% en Bizkaia consideraron que la experiencia había ayudado bastante/mucho a mejorar el diagnóstico.
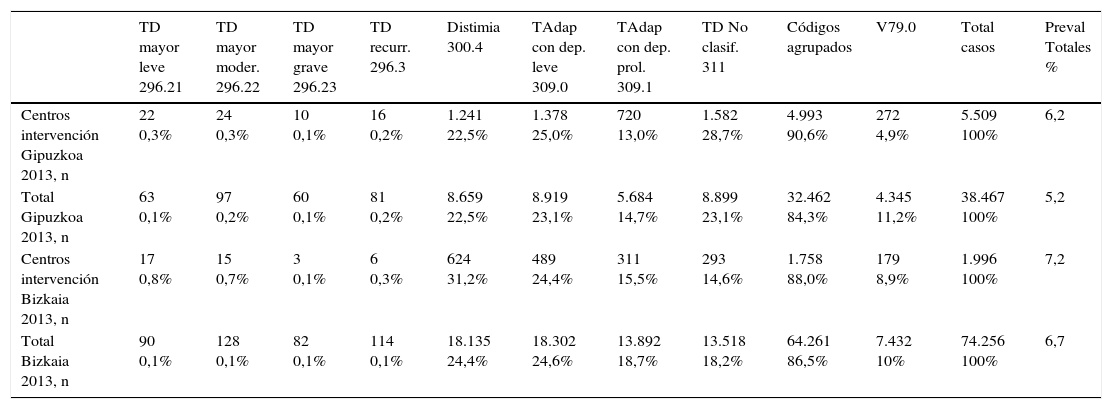
La selección de los códigos más frecuentes en AP para favorecer su evaluación y su comparabilidad con SM posibilitó conocer en detalle las prevalencias de los trastornos depresivos y su distribución en las consultas de AP y comparar los datos de ambos niveles. En el año 2013, dichas prevalencias fueron del 6,2 y el 5,2% en los GI y en el total de Gipuzkoa, y del 7,2 y el 6,7% en Bizkaia. En la tabla 3 se observa cómo los diagnósticos seleccionados agruparon entre el 85 y el 90% del total, con ciertas diferencias en cuanto a su distribución en los distintos subgrupos, correspondiendo el 40-50% a trastornos adaptativos, un 22-31% a distimia y menos del 1% a depresión mayor. A su vez, entre el 15 y 28% se codificó como «no clasificados» (cod. 311) y del resto el más frecuente fue el V79.0 («Cribado depresión»), con porcentajes entre el 5 y el 11%.
Prevalencias según códigos diagnósticos compartidos (CIE 9mc) en Atención Primaria de Gipuzkoa y Bizkaia, 2013
| TD mayor leve 296.21 | TD mayor moder. 296.22 | TD mayor grave 296.23 | TD recurr. 296.3 | Distimia 300.4 | TAdap con dep. leve 309.0 | TAdap con dep. prol. 309.1 | TD No clasif. 311 | Códigos agrupados | V79.0 | Total casos | Preval Totales % | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Centros intervención Gipuzkoa 2013, n | 22 0,3% | 24 0,3% | 10 0,1% | 16 0,2% | 1.241 22,5% | 1.378 25,0% | 720 13,0% | 1.582 28,7% | 4.993 90,6% | 272 4,9% | 5.509 100% | 6,2 |
| Total Gipuzkoa 2013, n | 63 0,1% | 97 0,2% | 60 0,1% | 81 0,2% | 8.659 22,5% | 8.919 23,1% | 5.684 14,7% | 8.899 23,1% | 32.462 84,3% | 4.345 11,2% | 38.467 100% | 5,2 |
| Centros intervención Bizkaia 2013, n | 17 0,8% | 15 0,7% | 3 0,1% | 6 0,3% | 624 31,2% | 489 24,4% | 311 15,5% | 293 14,6% | 1.758 88,0% | 179 8,9% | 1.996 100% | 7,2 |
| Total Bizkaia 2013, n | 90 0,1% | 128 0,1% | 82 0,1% | 114 0,1% | 18.135 24,4% | 18.302 24,6% | 13.892 18,7% | 13.518 18,2% | 64.261 86,5% | 7.432 10% | 74.256 100% | 6,7 |
Clasif.: clasificado; dep: depresión; moder.: moderado; preval.: prevalencias; prol.: prolongada; recurr.: recurrente; TAdap: trastorno adaptativo; TD: trastorno depresivo.
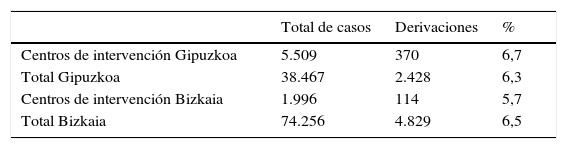
En cuanto a la derivación desde AP a SM, respecto del total de casos asistidos, los porcentajes oscilaron entre el 5,7 y el 6,7% (tabla 4), consiguiéndose mejoras significativas en los GI en satisfacción sobre la información recibida (bastante/mucho) en Gipuzkoa (28/69%, p<0,0001) y en Bizkaia (48/75%, p = 0,032).
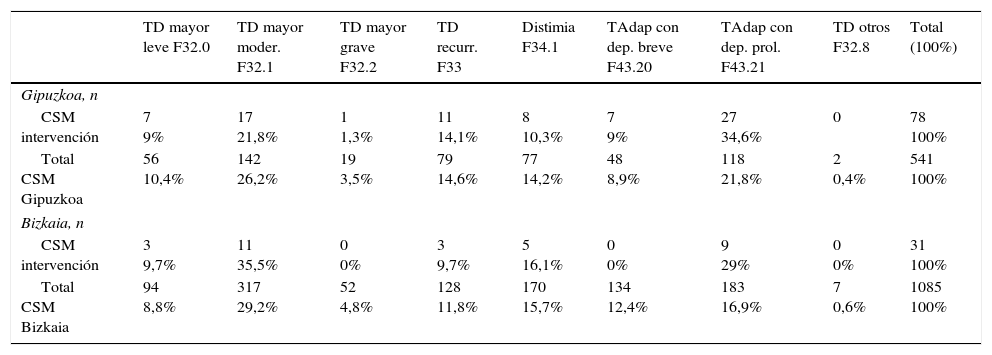
La tabla 5 muestra los casos nuevos atendidos en los CSM procedentes de los CS de intervención y del conjunto de Gipuzkoa y Bizkaia. En ambos territorios la mayoría fueron codificados como trastornos depresivos mayores (incluidos los recurrentes) (46-55%), seguidos de los trastornos adaptativos (29-43%) y la distimia (10-16%). Además de la variabilidad, se constató una disparidad entre los nuevos casos registrados y las derivaciones procedentes de AP cuando cabría esperarse cifras similares.
Distribución de casos nuevos según diagnósticos compartidos (CIE-10) en los Centros de Salud Mental de Gipuzkoa y Bizkaia, 2013
| TD mayor leve F32.0 | TD mayor moder. F32.1 | TD mayor grave F32.2 | TD recurr. F33 | Distimia F34.1 | TAdap con dep. breve F43.20 | TAdap con dep. prol. F43.21 | TD otros F32.8 | Total (100%) | |
|---|---|---|---|---|---|---|---|---|---|
| Gipuzkoa, n | |||||||||
| CSM intervención | 7 9% | 17 21,8% | 1 1,3% | 11 14,1% | 8 10,3% | 7 9% | 27 34,6% | 0 | 78 100% |
| Total CSM Gipuzkoa | 56 10,4% | 142 26,2% | 19 3,5% | 79 14,6% | 77 14,2% | 48 8,9% | 118 21,8% | 2 0,4% | 541 100% |
| Bizkaia, n | |||||||||
| CSM intervención | 3 9,7% | 11 35,5% | 0 0% | 3 9,7% | 5 16,1% | 0 0% | 9 29% | 0 0% | 31 100% |
| Total CSM Bizkaia | 94 8,8% | 317 29,2% | 52 4,8% | 128 11,8% | 170 15,7% | 134 12,4% | 183 16,9% | 7 0,6% | 1085 100% |
CSM: centro de salud mental, dep.: depresión, moder.: moderado, prol.: prolongada, recurr.: recurrente, TAdap: trastorno adaptativo, TD: trastorno depresivo.
El tercer eje de intervención se centró en la formación compartida mediante sesiones conjuntas AP-SM y la distribución de GPC sobre diagnóstico y tratamiento de los trastornos depresivos. El 80,2% de los participantes valoraron las GPC como bastante/muy adecuadas y el porcentaje de nada/poca utilización disminuyó del 79 al 65%, aunque las diferencias no fueron significativas. Respecto a las sesiones compartidas, los cambios fueron importantes en los GI respecto de los GC, consiguiéndose valoraciones significativas en la realización de sesiones conjuntas tanto en Gipuzkoa (32/61%, p<0,0001), como en Bizkaia (57/76%, p = 0,026).
En relación con lo anterior, se realizó una aproximación a los perfiles de prescripción de antidepresivos considerando las recomendaciones de las GPC y tomando como criterio aproximativo el de los Contratos Programa. Dicho porcentaje de «prescripción recomendada» mejoró en 2013 en los GI de Gipuzkoa (35,9/38,3%) y Bizkaia (43,1/45,4%) respecto de los totales (33,7/35,3% y 36,8/33,1%) (p = 0,05 y ≤ 0,0001, respectivamente).
Por último, se analizaron a partir de las encuestas pre y postintervención las apreciaciones de los profesionales acerca del desarrollo del proyecto piloto. En cuanto al grado de satisfacción respecto de la colaboración entre niveles asistenciales, las valoraciones positivas resultaron significativamente mejores en los GI, tanto en Gipuzkoa (31/61%, p<0,0001) como en Bizkaia (41/88%, p = 0,004), siendo asimismo favorables las respuestas de los participantes respecto a la carga añadida de trabajo que había supuesto la experiencia (82,8% nada-poco), las relaciones y seguimiento por el equipo promotor (83,1% bastante-muy apropiadas) y la voluntad de continuar colaborando (95,3% bastante-mucha).
DiscusiónLos resultados de la experiencia piloto «AP-SM Depresión» muestran la factibilidad y los efectos positivos de un proyecto colaborativo promovido desde AP y SM, con aportaciones respecto de estudios previos en nuestro medio12,13,15,16, como la integración de intervenciones sobre diferentes áreas de colaboración, el enfoque pluridisciplinario y participativo, los datos poblacionales y el importante número de profesionales implicados.
El conocimiento entre profesionales constituye un factor reconocido como necesario17,18 en el que se consiguieron avances significativos. Ello requirió la mejora de la comunicación y la información en la derivación bidireccional de pacientes y la participación conjunta en las sesiones formativas y evaluativas. En este sentido, los resultados confirman la importancia de la interacción de intervenciones simultáneas en las estrategias colaborativas19-21.
La propuesta de mejorar y simplificar los códigos diagnósticos y hacerlos comparables en AP y SM también ha de entenderse en su interrelación con el resto de intervenciones. La «borrosidad» de la depresión como diagnóstico en la práctica clínica11,27 conlleva riesgos constatados de identificación y tratamientos inadecuados28,29, de separación del síndrome y la persona30, y de medicalización injustificada31. La formación compartida resulta imprescindible al respecto y las buenas valoraciones conseguidas son, por tanto, valiosas. Pero además son necesarios sistemas de codificación y registro que se adecuen a la realidad de la demanda y no a la inversa, ayudando al profesional a discriminar correctamente los trastornos depresivos más frecuentes en AP32. En este sentido, el nuevo acceso a los códigos seleccionados facilitó, según los encuestados, dicha reflexión discriminatoria, permitiendo el análisis detallado de sus prevalencias en poblaciones totales asistidas.
Así, los porcentajes superiores al 20% de depresiones «no clasificadas» (cod. 311) o codificadas como «cribado depresión» (cod. V79) —con menor peso en el GI- reflejan dicha dificultad diagnóstica y probablemente la influencia de los listados «personal» y «general» de la HCE de Osabide en la utilización de dichos códigos (fig. 1). Los porcentajes mayores del 22% en la distimia y del 37% en los trastornos adaptativos informan también de su frecuente cronicidad y su relación con problemas de la vida social, familiar o laboral, que no deberían quedar reducidos al tratamiento farmacológico29,31. Resulta llamativa la escasa prevalencia de los trastornos depresivos mayores, inferior a la reportada por otros estudios en nuestro medio2, confirmando la variabilidad y la complejidad de la identificación, la codificación y el registro de los trastornos depresivos4,32 y la necesidad de continuar trabajando en su mejora.
Los porcentajes de derivación inferiores al 7% reafirman el papel de la AP en la atención a la depresión. La colaboración con SM en la ordenación de los códigos de CIE-9mc y CIE-10 permitió analizar los casos nuevos registrados en los CSM y procedentes de los CS participantes, presentando una mayor, y esperable, proporción de depresiones mayores. No obstante, tanto su variabilidad como las diferencias entre derivaciones de AP y casos nuevos en SM deberían ser igualmente objeto de futuras indagaciones compartidas.
También se constataron mejoras en los perfiles de fármacos antidepresivos prescritos desde los GI, aunque los indicadores no respondían específicamente a los objetivos del estudio. Ello subraya la importancia de la evaluación como eje fundamental de las experiencias colaborativas y las dificultades y los retos en su desarrollo práctico. Los cuestionarios y los registros de Osakidetza permitieron una aproximación al proceso asistencial pero no a sus efectos sobre los pacientes, lo cual, aun siendo importante, constituye una limitación y una necesaria línea de trabajo futuro. Y, por otro lado, los formatos y la gestión de la información de las HCE no siempre se adecuan a la complejidad de la práctica clínica33, constatándose importantes dificultades en el manejo fiable de bases de datos, que, paradójicamente, apenas son revaluadas ni contrastadas por los propios clínicos.
El enfoque participativo permitió identificar elementos de los procesos de colaboración que merecen ser apuntados. La IAP en los servicios de salud no resulta fácil, especialmente si se pretende que las dinámicas participativas y pluridisciplinarias se mantengan a largo plazo en contextos sanitarios y sociales donde la cultura participativa no es predominante y donde persisten prejuicios estamentarios entre profesiones y especialidades11,13,34. La interrelación entre promotores y el conjunto de los participantes debe estar presente desde las fases de diseño hasta la evaluación y ha de ser percibida como apoyo y no como sobrecarga a su labor asistencial. Las valoraciones favorables al respecto resultan satisfactorias, sobre todo si tenemos en cuenta que la experiencia se desarrolló desde la realidad de los centros y la totalidad de los profesionales evitando su reducción a los más motivados. Pero hemos de insistir en que determinados cambios solo pueden advertirse a largo plazo por lo que el principal reto se sitúa en la continuidad de los procesos colaborativos. La implicación de la gestión resulta de especial importancia al respecto17,18,21. Aún a pesar de los retrasos y confusión que provocó el desarrollo institucional de otro proyecto paralelo, el apoyo de los niveles más cercanos en AP y SM favoreció el trabajo del grupo promotor y la consecución de acuerdos y acceso a la información. La parcelación de la AP en OSI conllevó dificultades para la obtención de información fiable de CS de distintas comarcas que deberían ser subsanadas ante proyectos multicéntricos en AP.
La experiencia piloto «AP-SM Depresión», con las limitaciones señaladas, ha puesto de manifiesto los resultados favorables y las posibilidades que ofrecen los proyectos colaborativos promovidos desde AP y SM, y también las dificultades y los retos de futuro en cuanto a la ampliación de las intervenciones, la mejora de las herramientas de evaluación y la implicación coherente de la gestión. Las valoraciones positivas de los profesionales participantes y su voluntad de continuar la práctica colaborativa resultan en este sentido esperanzadoras.
- –
La coordinación y colaboración entre AP y SM constituye un ámbito de mejora en el tratamiento y el seguimiento de los pacientes con depresión.
- –
Existe una pluralidad de modelos de colaboración AP-SM de difícil comparación, dada su vinculación a sus sistemas de salud y la diversidad de intervenciones que comprenden.
- –
Los modelos colaborativos más efectivos recomiendan integrar distintas intervenciones y favorecer la participación mantenida de los profesionales de ambos niveles de atención.
- –
Los resultados favorables de la experiencia muestran la factibilidad de desarrollar modelos colaborativos promovidos desde AP y SM y adecuados a nuestros servicios públicos de salud.
- –
El mayor conocimiento recíproco, la adecuación de los procesos de codificación y la continuidad de la formación compartida contribuyen a mejorar la satisfacción de los profesionales y sus valoraciones sobre la calidad de la asistencia a los pacientes con depresión.
- –
La metodología de IAP favorece la implicación de los profesionales y la evaluación compartida de los logros y problemas identificados en la realidad práctica de la colaboración AP-SM en la atención a la depresión.
- –
La continuidad y la evaluación de las estrategias colaborativas, así como la adaptación de los sistemas de registro a la complejidad de los trastornos depresivos en AP, requieren el compromiso de los profesionales y el apoyo mantenido y coherente por parte de la gestión.
Beca de Investigación Comisionada 2010. Osteba-Departamento de Salud. Gobierno Vasco. N.° expediente 2010COM112007.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
La experiencia «AP-SM Depresión» ha sido posible solo gracias a los profesionales de los CS participantes de Alza, Alegia, Andoain, Billabona, Zarautz-Orio-Aia, Legazpi, Zumarraga, Bermeo y Sestao-Kueto y los CSM de Egia, Andoain, Zarautz, Zumarraga, Bermeo y Sestao. Los autores agradecen asimismo la participación de los profesionales de los CS y CSM seleccionados como controles, el trabajo estadístico de la Unidad de Investigación de AP-OSI de Gipuzkoa, la colaboración de las RSM de Gipuzkoa y Bizkaia y a Osteba-Departamento de Salud del Gobierno Vasco la ayuda económica concedida (Exp. 2010COM112007).