Introducción
Con la llegada de los aparatos de monitorización ambulatoria de presión arterial (MAPA), se ha podido profundizar en el conocimiento de la variación de la presión arterial (PA) y valorar su importancia clínica en relación con la morbimortalidad cardiovascular. Algunos estudios han podido confirmar el hecho de que la afección de los órganos diana es menor entre los sujetos con menor variabilidad, tanto a largo como a corto plazo, y estos resultados apoyan el hecho de que cuanto mayor es el número de presiones que se toman, mayor es la correlación con la afección cardiovascular, que es un excelente predictor del porvenir del paciente. La variabilidad de la PA es, por tanto, también un importante determinante de la gravedad de la hipertensión arterial (HTA)1.
Se considera descendedor durante el sueño (dipper, en inglés) a los sujetos que presentan una disminución >= 10% de la PA sistólica (PAS) y/o PA diastólica (PAD) del período de actividad respecto al de sueño2.
Varios estudios prospectivos han demostrado que los sujetos cuya PA no desciende durante la noche (sujetos sin caída o non-dipper) tienen un mayor riesgo cardiovascular que los que tienen caídas nocturnas (sujetos dipper)2-7.
Entre los sujetos con PA ambulatorias anormalmente altas, el riesgo cardiovascular parece estar inversamente relacionado con las diferencias día-noche en la PA y directamente asociado con la presión de pulso (diferencia entre PAS y PAD) ambulatoria8.
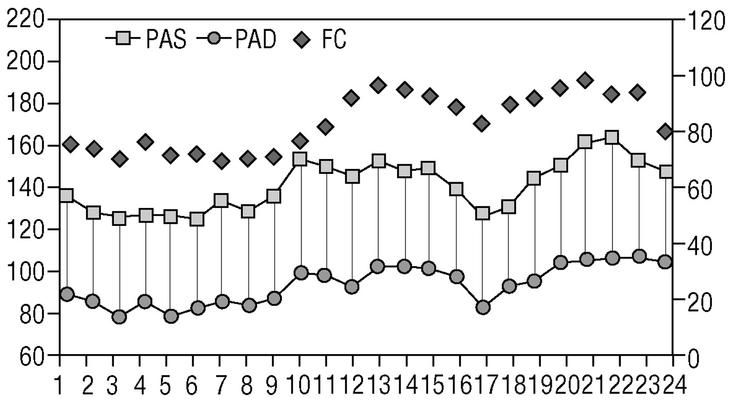
La siesta también induce descensos de la PA similares a los del sueño nocturno (fig. 1). Los cambios de PA durante el día se relacionan con el ciclo sueño/vigilia/actividad, mientras que los de la frecuencia cardíaca parecen más dependientes de ritmos biológicos intrínsecos9.
Figura 1. Ejemplo de paciente dipper (descendedor). Obsérvese el descenso de la PA que dicho paciente presenta también en el período de sueño diurno (siesta). PAS: presión arterial sistólica; PAD: presión arterial diastólica; FC: frecuencia cardíaca.
Por otro lado, la determinación de la PA nocturna parece ser un buen marcador de riesgo renal, ya que se ha descrito frecuentemente un patrón non-dipper en varias enfermedades renales y tras el empeoramiento de la función renal. La MAPA puede ayudar a clarificar si valores más altos de PA nocturna y el patrón non-dipper son causa o consecuencia de la enfermedad renal10.
Por tanto, la evaluación de la PA nocturna parece ser una importante herramienta en el manejo de pacientes con riesgo para el desarrollo de HTA relacionada con la enfermedad renal o con HTA ya establecida.
El presente estudio, realizado en un centro de salud urbano, se propone evaluar el comportamiento de la caída nocturna de la PA en una muestra de pacientes con HTA esencial de grados 1 y 2 bien controlados con medicación antihipertensiva y tras la supresión de dicha medicación.
Material y métodos
Sujetos
Se seleccionaron de forma aleatoria simple y prospectiva a 70 pacientes diagnosticados de HTA procedentes del Centro de Salud Universitario San Pablo de Sevilla entre los años 1997 y 2000, que cumplieran los siguientes requisitos:
HTA esencial ligera o moderada (grados 1 y 2 de la clasificación del JNC VI11), y sin signos ni síntomas de repercusión visceral (fase I de la clasificación de la OMS12).
Edad superior a 18 años.
Haber recibido de forma continuada y desde al menos un año antes tratamiento farmacológico antihipertensivo con 1 o 2 fármacos como máximo.
Tener un buen control de su PA en los 12 meses previos a la inclusión en el estudio (medias de PAS y PAD tomadas en consulta ¾ 140 y 90 mmHg, respectivamente).
No presentar arritmias, procesos crónicos o debilitantes descompensados y limitaciones físicas o psíquicas para la práctica de una MAPA.
Consentimiento informado por escrito de los pacientes para entrar en el estudio.
Con el objetivo de descartar afección de órganos diana y/o HTA secundaria se realizó una historia clínica detallada, incluida la presencia de factores de riesgo cardiovascular asociados (alcohol, índice de masa corporal y tabaco) y analítica general incluido hemograma, bioquímica con perfil lipídico e iones y orina elemental con sedimento junto con radiografía de tórax, electrocardiograma y fondo de ojo. Se excluyeron aquellos pacientes que hubieran sufrido complicaciones documentadas atribuibles a la HTA (accidente vascular cerebral, angina de pecho o infarto de miocardio). Se comprobó el registro de PA (al menos 6 tomas en el último año) para confirmar el buen control de su PA después de tratamiento farmacológico. Las condiciones de medición de la PA fueron las recomendadas por los diferentes consensos y organismos internacionales11-13.
Métodos
El diseño del estudio es cuasiexperimental con un período antes (buen control de la PA después de tratamiento farmacológico) y un período después (tras la supresión del fármaco). A todos los pacientes incluidos en el estudio se les practicaron dos MAPA de 24 h y en jornada de actividad habitual. La primera MAPA se realizó al inicio (1.ª fase) cuando el paciente tomaba la medicación antihipertensiva habitual, y la segunda MAPA (2.ª fase) tras 4 semanas de retirada de los fármacos antihipertensivos, programándose dos períodos, diurno y nocturno.
Para la realización de ambas MAPA se empleó un sistema de monitorización modelo SpaceLabs 90207 que medía por método oscilométrico y que había sido previamente validado14-16.
El monitor se programó para obtener medidas de PA y frecuencia cardíaca cada 20 min entre las 8:00 y las 23:59 h y cada 30 min entre las 0:00 y las 7:59 h. Esta programación se realizó atendiendo a las recomendaciones del comité científico17, que considera que el intervalo de registro tendría que ser cada 15-30 min durante el día y cada 20-30 min durante la noche.
Varios grupos de trabajo18-20 recomiendan también esta cadencia como idónea para no interferir con la actividad diaria del sujeto, y en el período nocturno para no interferir excesivamente con el sueño.
Para su calibración se realizaron de forma alternativa tres tomas con esfigmomanómetro de mercurio y tres con el monitor, en el mismo brazo y con el individuo sentado. Se consideró válida una diferencia de las medias de PAS y PAD con ambos métodos de ± 5 mmHg21, y en caso de no cumplirse dicha diferencia se repetía la calibración al día siguiente, cuando se retiraba el monitor.
Cada individuo fue instruido sobre los siguientes aspectos18:
Realizar su actividad habitual el día de la monitorización, evitando tan sólo la práctica de actividades deportivas.
Permanecer quieto, con el brazo en posición relajada, cada vez que se producía el inflado del manguito para una lectura.
Anotar en una hoja que se les proporcionaba al respecto la hora, su posición y la actividad que realizaba en el momento de cada toma (siesta, acostarse, despertar, número de veces que le ha despertado durante su período de sueño, etc.).
La eliminación de las lecturas erróneas se llevó a cabo de forma automática por el software del sistema (PAS > 260 o < 70 mmHg y PAD > 150 o < 40 mmHg; presión de pulso > 150 o < 20 mmHg y frecuencia cardíaca > 200 o < 20 lpm). Mediante visualización del listado completo de lecturas se excluyó del análisis de forma manual aquellas que suponían un aumento o disminución inconsistente de PAS o PAD (más de un 30% respecto a la lectura previa y/o posterior). Se consideraron técnicamente válidos los registros con un mínimo de 50 lecturas en total (aproximadamente el 80% del total teórico en 24 h) y al menos una lectura por hora durante el período de vigilia.
Análisis estadístico
Se considera a un paciente como dipper o con descenso nocturno de la PA cuando existe un descenso >= 10% de la PAS y/o PAD de actividad respecto con la del sueño.
La comparación de las variables cualitativas se realizó mediante la prueba de ji cuadrado y del test de McNemar. En ambos casos se estableció un nivel de significación del 5%.
Para el análisis de los resultados se empleó el paquete estadístico SPSS-versión 10.
Resultados
Los fármacos antihipertensivos utilizados por los 70 pacientes hipertensos esenciales de grados 1 y 2 que participaron en el estudio se distribuían porcentualmente de la siguiente forma: inhibidores de la enzima de conversión de la angiotensina, 33%; diuréticos, 26%; antagonistas del calcio, 20%; bloqueadores beta, 16% y bloqueadores alfa, 5%. La mayoría de los pacientes estaba bajo tratamiento con un solo fármaco y sólo 6 pacientes tenían asociación de 2 fármacos (por tanto, los porcentajes referidos se hacen en relación con 76 tratamientos).
La edad media de los sujetos estudiados fue de 60,1 años ± 10,3 (el más joven tenía 32 y el mayor 80 años). Por sexos, la media de las mujeres era de 59,4 ± 9,6 y de los varones de 61,4 ± 11,6.
Primera fase
De los 70 pacientes a los que se les realizó la MAPA en la 1.ª fase, 55 (79%) eran dipper y 15 (21%) non dipper (tabla 1).
Según el género, en nuestro estudio había 47 mujeres y 23 varones. Tras los resultados de la 1.ª monitorización, el 74,5% de las mujeres se pueden considerar por sus resultados de la MAPA como dipper, mientras que los varones con descenso nocturno de la PA eran del 87% (tabla 1). A pesar de ello, no observamos diferencias significativas en cuanto al comportamiento nocturno de la PA entre ambos sexos en esta fase (ji cuadrado = 0,78; p = 0,38).
Segunda fase
De los 70 pacientes hipertensos que participaron en la 1.ª fase, 18 (26%) no llegaron a realizar la 2.ª MAPA, ya que tras la retirada de la medicación presentaron valores inaceptables de PA que obligaron a reintroducir los fármacos antihipertensivos y, por tanto, a salir del estudio. De los 52 pacientes que completaron el estudio, y tras la 2.ª MAPA, continuaba siendo dipper el 83% de los casos y, por tanto, el 17% era non-dipper (tabla 2), y de ellos, 34 eran mujeres y 18 varones. El 79% de las mujeres hipertensas se puede considerar como dipper según el 2.º registro MAPA, mientras que los varones son dipper en un 89% de los casos (tabla 2). Tampoco observamos diferencias significativas en cuanto a la condición dipper y non-dipper entre ambos sexos en la 2.ª fase (ji cuadrado = 0,22; p = 0,64).
Se analizó la respuesta descendedora nocturna de la PA en los 52 pacientes que completaron el estudio en ambas fases, que se describe en la tabla 3.
Observamos cómo 39 de 42 pacientes hipertensos esenciales (93%) cuya condición era de ser dipper en la 1.ª fase continúa siéndolo en la 2.ª fase, y que 3 de 42 pacientes hipertensos dipper (7%) en la 1.ª fase cambia de condición a non-dipper en la 2.ª fase.
Si analizamos a los pacientes non-dipper de la 1.ª fase observamos cómo 6 de 10 pacientes hipertensos non-dipper (60%) de la 1.ª fase continúan bajo la misma condición en la 2.ª fase, mientras que 4 de 10 pacientes non-dipper (40%) cambian su comportamiento a dipper en la 2.ª fase (tabla 3). Este mayor porcentaje de cambio entre pacientes hipertensos non-dipper a dipper tras el 2.º registro MAPA en comparación con el previo de dipper frente a non-dipper fue estadísticamente significativo (ji cuadrado = 15,46; p = 0,001).
En resumen, un 81% de los pacientes hipertensos fueron dipper en la 1.ª fase y un 83% en la 2.ª fase, esto nos permite afirmar que la medicación antihipertensiva no modula la prevalencia en cuanto al descenso nocturno de la PA en nuestros pacientes hipertensos tras suprimir el fármaco.
El análisis completo de ambas fases demuestra que el 75% de los pacientes fue dipper, un 11,5% fue non-dipper y sólo 7 pacientes (13,5%) van a cambiar su comportamiento, bien dipper o non-dipper, tras la realización de los 2 registros (fig. 2).
Figura 2. Porcentaje de pacientes que finaliza el estudio (n = 52) bajo la condición dipper y non-dipper en la 1.ª fase, 2.ª fase y en ambas fases.
Discusión
El presente estudio realizado en pacientes con HTA esencial y con buen control de las cifras tensionales analiza el diferente comportamiento del descenso nocturno de la PA tras la supresión de los fármacos antihipertensivos. Para ello utilizamos 2 registros MAPA (antes [1.ª fase] y después de suprimir la medicación [2.ª fase]), y observamos cómo la prevalencia de la condición dipper de los pacientes con HTA era del 79% en la 1.ª fase (el 75% de las mujeres y el 85% de los varones) y del 83% (el 79% de las mujeres y el 89% de los varones) en la 2.ª fase.
En nuestro trabajo, existe una tendencia a un incremento en el porcentaje de pacientes con descenso nocturno de la PA entre la 1.ª y la 2.ª fase, así como un mayor porcentaje de dipper entre los varones. Dicho efecto se evidencia también en el trabajo de Marín Ballvé22, donde existe un mayor porcentaje de descenso nocturno sistólico y diastólico en pacientes hipertensos no tratados respecto a los tratados (el 12% frente al 10% para el porcentaje de descenso sistólico y el 18% frente al 13% para el porcentaje de descenso diastólico). Sin embargo, el diseño de ambos estudios es diferente, ya que el nuestro es cuasiexperimental, mientras que el de Marín Ballvé es caso-control.
De los 70 pacientes hipertensos estudiados, un 26% no llegó a finalizar el estudio, ya que tras la retirada de la medicación presentaron cifras elevadas de PA que obligaron a reintroducir los fármacos antihipertensivos. Este porcentaje era esperado, debido a que realizamos un período de lavado de 4 semanas de duración en pacientes con HTA de grados 1 y 2.
Según nuestros resultados, y después de analizar los dos registros MAPA, el 75% de los pacientes fue dipper. Marín Ballvé22 encuentra porcentajes (72% de dipper) similares a los nuestros cuando analiza los descensos nocturnos de PA en 130 pacientes hipertensos, aunque eran pacientes con afección de órganos diana en un alto porcentaje de casos (52%).
Demostrar en nuestro estudio que existía un porcentaje significativo de pacientes que cambiaban de la condición non dipper a dipper tras la 2.ª fase podía ser debido al hecho de que el paciente no conseguía un descanso nocturno adecuado, por la reacción de alerta e inquietud de tener colocado un aparato extraño, y por lo tanto no presentar el normal descenso nocturno de PA. Este efecto se puede minimizar cuando se coloca por segunda vez el aparato. Además, en nuestro estudio seguimos las guías de varios grupos de trabajo18-20, donde recomiendan una programación del monitor para no interferir con la actividad diaria del sujeto ni con el sueño.
En la 1.ª fase había un 19% de non-dipper mientras que en la 2.ª fase existía un 17% de no descendores nocturnos de la PA (fig. 1). Estos resultados son corroborados por Rosansky23 y Gatzka24 en sujetos normales e hipertensos esenciales.
De forma global, el 11,5% de los pacientes hipertensos en nuestro estudio fue non-dipper. Estos porcentajes contrastan con los encontrados por Omboni et al25, quienes encuentran que el 35-40% de los hipertensos con o sin tratamiento llega a ser dipper si no lo era, y viceversa. Estos resultados controvertidos pueden ser debidos a que Omboni et al eligieron un período protocolizado para asignar los períodos del día: 06-24 h, período diurno y 24-06 h, período nocturno, mientras que nosotros hicimos la asignación atendiendo al diario rellenado por el paciente, y la metodología que se empleó en el estudio de Omboni fue contrapuesta a la nuestra, ya que ellos, después de 4 semanas de período de lavado pretratamiento realizan la 1.ª MAPA y luego realizan un período largo de 3 y 12 meses de tratamiento con lisinopril o con lisinopril más hidroclorotiacida, obteniendo una reproducibilidad baja de la condición dipper al realizar la 2.ª MAPA.
Aunque algunos estudios demuestran cómo los fármacos diuréticos26 pueden influir en el ritmo circadiano de la PA, dicho efecto no lo hemos podido demostrar en el presente estudio, ya que ningún grupo terapéutico moduló un comportamiento diferente sobre el descenso nocturno de la PA. A pesar de ello, de nuestro estudio no se pueden extraer conclusiones en este sentido debido a la escasez de muestra en algunos grupos terapéuticos, por lo que podría ser deseable realizar un estudio con una muestra más amplia de pacientes analizando la condición dipper.
En resumen, el 81% de los pacientes hipertensos esenciales de grados 1 y 2, con buen control de sus cifras tensionales después de tratamiento antihipertensivo, presenta descensos nocturnos significativos de la PA; la supresión de dicha medicación antihipertensiva no modifica de manera significativa el porcentaje de pacientes con descensos nocturnos de la PA.
Correspondencia: Francisco Villalba Alcalá. C/ San Benito, 7, Casa A 2.º B. 41018 Sevilla. España. Correo electrónico: franvillalba81@hotmail.com
Manuscrito recibido el 25 de septiembre de 2002.
Manuscrito aceptado para su publicación el 6 de noviembre de 2002.