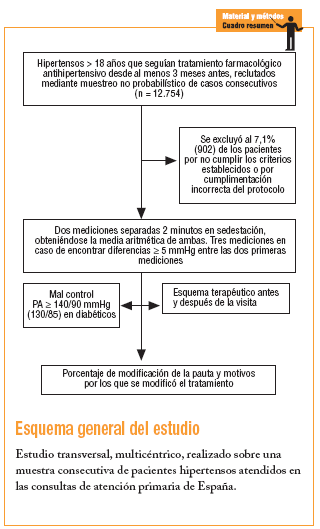
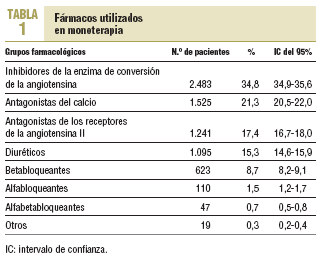
no probabilístico de casos consecutivos. Mediciones principales. Presión arterial medida por los médicos de familia. Se registró el esquema terapéutico utilizado antes y después de la visita, y en los casos en los cuales se adoptó alguna modificación, los motivos de ésta. Resultados. Se incluyó a 12.754 pacientes hipertensos. La edad media fue de 63,3 ± 10,9 años (un 57,3% mujeres). El 65% habitaba en medio urbano y el 35% en medio semiurbano o rural. El 63,9% (intervalo de confianza del 95%, 63,1-64,8%) presentó mal control de la hipertensión arterial. La mayoría de los pacientes seguía un régimen terapéutico de monoterapia (56%). Los fármacos más prescritos fueron los inhibidores de la enzima de conversión de la angiotensina (34,8%), seguidos de los antagonistas del calcio (21,3%) y los antagonistas de los receptores de la angiotensina (17,4%). El porcentaje de pacientes con inadecuado control de la presión arterial en quienes se modificó la pauta terapéutica fue del 18,3% (intervalo de confianza del 95%, 17,5-19,1%) (cambio de fármaco en un 47%, asociación en el 34,7% y aumento de dosis en un 18,3%). Los principales motivos por los que se modificó la pauta terapéutica fueron la falta de eficacia del tratamiento (63,7%) y la presencia de acontecimientos adversos (5,5%). El precio del medicamento originó el 1,2% de las modificaciones en la pauta. Conclusiones. La conducta terapéutica del médico de AP fue conservadora en los hipertensos no controlados. En los médicos que modificaron su conducta ante el mal control, el cambio de fármaco fue la decisión más adoptada.
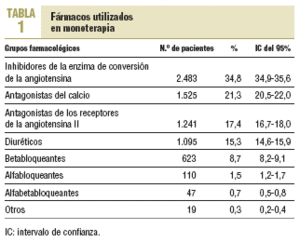
Introducción
Los datos del seguimiento durante 30 años de la cohorte original del Framingham Heart Study1, formada por 5.070 personas de 30 a 62 años que no presentaban enfermedades cardiovasculares en el momento del primer examen durante el período 1948-1952, han establecido de forma definitiva que la relación entre la presión arterial (PA) y el riesgo cardiovascular es continua. En España, Banegas et al2 indican que uno de cada 3 fallecimientos de la mortalidad total y una de cada 2 muertes por enfermedades cardiovasculares están relacionados con la PA, y la hipertensión arterial (HTA) como entidad propia lo está con una de cada 4 muertes por todas las causas y una de cada 2,5 muertes cardiovasculares.
Las sociedades científicas y las recientes guías de práctica clínica Joint National Committee (JNC)3 y European Society of Hypertension/European Society of Cardiology (ESH/ESC4) han manifestado la necesidad de mejorar el control de la HTA y de intervenir más tempranamente a fin de evitar estadios avanzados para iniciar tratamiento, y de investigar sobre el beneficio de descender la PA en personas de alto riesgo cardiovascular con cifras de PA incluso normales, ya que cabe esperar que el beneficio absoluto de pequeñas reducciones sea muy importante5.
En el estudio Controlpres 20016 se observó que el control de la PA se consigue en el 28,8% de los hipertensos tratados por médicos de atención primaria (AP) en España. La mayoría de los pacientes son tratados en régimen de monoterapia y en los casos de insuficiente control, el médico español tiende a adoptar una conducta conservadora, sin instaurar modificaciones terapéuticas encaminadas a optimizar el control de la presión. En el reciente estudio PRESCAP7, también realizado en AP en España, que incluye una muestra más amplia de pacientes hipertensos razonablemente representativa de la práctica clínica, se ha obtenido una tasa de control que ha seguido esta línea ascendente, si bien la situación en la que nos encontramos no se puede considerar satisfactoria, pues sólo el 36,1% de los hipertensos presentaron buen control. El estudio CLUE8, realizado en unidades de hipertensión, objetivó un control de la HTA (< 140/90 mmHg) en el 42% en pacientes de riesgo alto. En el 51% de los casos en que la PA era mayor de 140/90 mmHg, el médico no modificaba el tratamiento. En el 58% de los diabéticos o el 57% de pacientes con afectación renal, con una cifra de PA mayor de 130/85 mmHg, tampoco se modificaba. En otro interesante estudio9 en hipertensos seguidos en AP, los autores indican que entre los pacientes fuera de la situación ideal (buen control y correcto cumplimiento terapéutico) al menos la mitad de los casos corresponden a situaciones más dependientes del médico que del paciente; entre éstas figuran el mal diagnóstico (hipertensión clínica aislada o de bata blanca) y el tratamiento inadecuado o al menos insuficiente. Algunos aspectos novedosos de este estudio son que incluye tanto los motivos por los que el médico modifica el tratamiento como la conducta de éste ante el mal control de la PA, según los distintos grupos de riesgo de los pacientes.
Sobre la base de las premisas anteriores, se diseñó el presente estudio, uno de cuyos objetivos principales fue conocer la conducta del médico de AP en los pacientes en quienes no se alcanza el control óptimo de la HTA.
Pacientes y métodos
Selección de pacientes
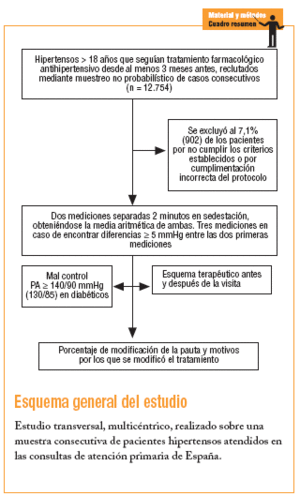
Se trata de un estudio transversal y multicéntrico realizado en pacientes diagnosticados de HTA y atendidos en el ámbito de la AP del sistema sanitario español.
El trabajo de campo se realizó los días 25, 26 y 27 de junio de 2002, y en él participaron 3.426 médicos generales/de familia. Se consideró la participación de un 25% de los facultativos de AP de todo el país, cada uno de ellos seleccionó por muestreo no probabilístico con inclusión consecutiva a 4 pacientes. La proporción de pacientes hipertensos españoles encuestados en AP fue similar a la proporción de personas hipertensas registradas en España en el año 1999 por el Instituto Nacional de Estadística10. Se observó que en 11 de las 17 comunidades autónomas encuestadas (64,7%), la proporción de pacientes aportados no se diferenciaba en más de un 1% respecto a las cifras de referencia del Instituto Nacional de Estadística, y en 14 de las 17 (82,4%) esta diferencia no superaba el 1,5%.
Los criterios de inclusión en el estudio fueron: pacientes de ambos sexos, mayores de 18 años, diagnosticados de HTA y con tratamiento farmacológico antihipertensivo desde al menos 3 meses antes de su inclusión en el estudio. Los pacientes eran incluidos una vez que, tras ser informados de los objetivos del estudio, daban su consentimiento. Se excluyó a aquellos en los que se había obtenido el diagnóstico de HTA recientemente, así como los que seguían tratamiento antihipertensivo farmacológico desde hacía menos de 3 meses.
En un cuestionario cumplimentado por el médico a partir de los datos reseñados en la historia clínica, se registraron las siguientes variables: edad del paciente en años, sexo, hábitat rural (menos de 5.000 habitantes), semiurbano (5.000-19.999 habitantes y menos de 1.000 dedicados a la actividad agrícola) o urbano (20.000 o más habitantes y menos de 2.000 dedicados a la actividad agrícola)11.
Presión arterial y factores de riesgo cardiovascular
La medida de la PA se realizó según recomienda el sexto informe del JNC on Prevention, Detection, Evaluation and Treatment of High Blood Pressure (JNC-VI)11: se practicaron al paciente, después de que permaneciera 5 minutos en reposo, 2 mediciones separadas por 2 minutos en sedestación y se obtuvo la media aritmética de ambas. En caso de encontrar diferencias iguales o superiores a 5 mmHg entre las 2 mediciones, se procedía a realizar una tercera. Se registró el tipo de aparato utilizado para medir la PA y si la medida se realizó en horario matutino (8-14 h) o vespertino (14-20 h); igualmente se anotó la hora de la visita.
Se consideró que el paciente tenía buen control de la HTA (control óptimo) cuando la PA sistólica y la PA diastólica (media aritmética de las 2 medidas efectuadas en la visita) eran inferiores a 140 y 90 mmHg, respectivamente. En la población diabética se consideró control óptimo cuando los valores de la PA sistólica eran inferiores a 130 mmHg y los de la diastólica eran menores de 85 mmHg. Se clasificaron las cifras de PA por categorías y los grupos de riesgo cardiovascular, estratificados según indica el JNC-VI12.
Datos del tratamiento antihipertensivo
Se registraron la clase y el número de subgrupos terapéuticos de antihipertensivos utilizados en el tratamiento de la HTA, así como la antigüedad del tratamiento (meses o años). Ante los resultados de las medidas de la PA se consultó al médico de AP sobre su decisión de modificar o no el tratamiento. En caso de modificar el tratamiento se registraron los cambios en la clase y número de subgrupos terapéuticos utilizados, aumento de dosis o asociaciones farmacológicas. Asimismo, el médico debía responder sobre la razón por la que había modificado la pauta entre las siguientes opciones: acontecimientos adversos, falta de eficacia, precio u otros motivos.
Calidad de los datos
Se realizaron revisiones manuales e informáticas de los datos clínicos para determinar la coherencia y calidad de los datos registrados de acuerdo con el protocolo del estudio.
Análisis estadístico
El análisis estadístico se realizó con los paquetes estadísticos SPSS (versión 11.5) y SAS (versión 8). Los resultados se expresaron como frecuencias y porcentajes para las variables cualitativas, y como medidas de centralización y dispersión (media ± desviación estándar, mediana y rango) para las cuantitativas. Se calculó el intervalo de confianza (IC) del 95% para las variables de interés. Para la comparación de medias se utilizó la prueba de la t de Student para datos independientes; cuando se compararon datos cuantitativos que no seguían una distribución normal, se empleó la prueba no paramétrica de Mann-Withney, y para la posible asociación entre variables cualitativas, la prueba de la *2. La significación estadística se estableció para un valor de p < 0,05.
Resultados
Se incluyó a 12.754 pacientes hipertensos en tratamiento farmacológico, seguidos por médicos de AP españoles. Se excluyó a un 7,1% (n = 902) por no cumplir los criterios establecidos o por cumplimentación incorrecta del protocolo.
La edad media fue de 63,3 ± 10,9 años (un 57,3% mujeres). El 65% habitaba en medio urbano y el 35% en medio semiurbano o rural. El 3,9% de los encuestados pertenecían al grupo de riesgo A del JNC-VI (n = 495), el 73,2% al B (n = 9.342) y el 22,8% al C (n = 2.911). El 63,9% (IC del 95%, 63,1-64,8%) presentó mal control de la PA.
La mayoría de los pacientes seguía un régimen terapéutico de monoterapia (56%). Los fármacos más frecuentemente prescritos fueron los inhibidores de la enzima de conversión de la angiotensina (IECA), los antagonistas del calcio, los antagonistas de los receptores de la angiotensina II (ARA-II) y los diuréticos (tabla 1).
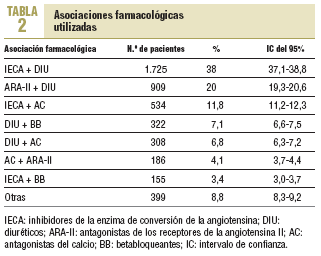
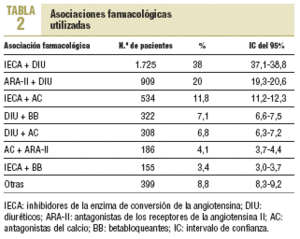
La proporción de pacientes a los que se les había prescrito una combinación de 2 fármacos fue del 35,6%, de los que en el 75% fueron combinaciones fijas. Entre las asociaciones farmacológicas más utilizadas destacaron las prescripciones de IECA/diurético, ARA-II/diurético e IECA/antagonista del calcio (tabla 2).
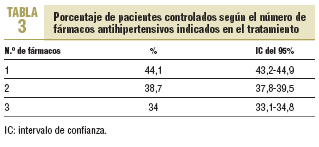
El porcentaje de pacientes controlados según el número de fármacos que estaban tomando se presenta en la tabla 3. A mayor número de fármacos se observó un menor porcentaje de control (p < 0,001).
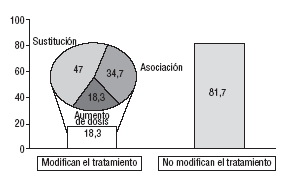
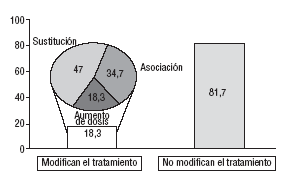
La conducta de los médicos ante el inadecuado control de la HTA fue conservadora. En el 81,7% de los hipertensos tratados y no controlados (n = 6.599) no se adoptó ningún tipo de medida tendente a mejorar el control de la enfermedad (fig. 1).
Fig. 1. Conducta del médico de atención primaria ante el paciente hipertenso con tratamiento farmacológico y mal control de la presión arterial (n = 8.074).
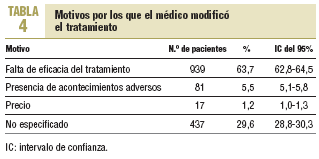
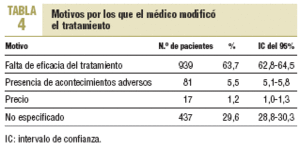
En el 18,3% (IC del 95%, 17,5-19,1%) de los casos en los cuales se adoptó alguna modificación, el cambio de fármaco fue la conducta más frecuente. El principal motivo por el que se modificó la pauta terapéutica en los pacientes fue la falta de eficacia del tratamiento (tabla 4). No se encontraron diferencias en la conducta del médico ante el mal control de la PA por hábitat de trabajo rural, semiurbano y urbano.
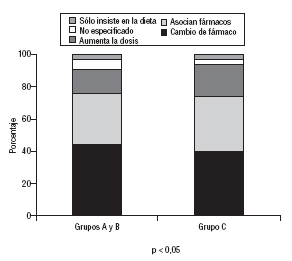
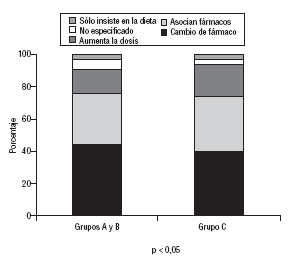
La conducta del médico ante el mal control de la HTA fue más rigurosa con los pacientes encuadrados en la categoría de riesgo C del JNC-VI (fig. 2), en quienes utilizaron más asociaciones (el 39,8 frente al 33,8%) y aumentaron la dosis de fármacos significativamente más (22,9 frente a 17%) que en aquellos incluidos en las categorías de riesgo A y B (p < 0,05).
Fig. 2. Conducta del médico de atención primaria ante el paciente hipertenso en tratamiento farmacológico con presión arterial mal controlada, según grupos de riesgo del sexto informe del Joint National Committee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure (JNC-VI)15.
Discusión
El presente estudio, realizado en una amplia población de hipertensos atendidos en AP, analiza la conducta del médico ante la falta de control de la HTA. Sus resultados indican que sólo el 18,3% de los médicos adoptaron alguna modificación en el tratamiento de los pacientes hipertensos con mal control de la HTA, siendo la falta de eficacia en el tratamiento el motivo más frecuentemente registrado.
El estudio incluye una muestra homogénea que presumiblemente refleja a la población hipertensa que acude a los centros de salud de AP, con un ligero predominio de las mujeres, en las que abunda el sobrepeso. La gran mayoría de los pacientes se encontraban en estadios I-II del JNC-VI12. La edad media coincide con la de otros estudios realizados en España6.
Los estudios realizados en el conjunto de España a comienzos de los años noventa arrojaban unas cifras de control de la HTA (< 140/90 mmHg) en adultos en torno al 13-15% de los hipertensos tratados con fármacos. Algunas de las variaciones en los resultados de esos estudios pueden ser achacables a las diferencias metodológicas, pero ello no impide que podamos tener una visión global del problema13.
Específicamente en ancianos, en el estudio EPICARDIAN14, realizado en nuestro país a mediados de los años noventa, el 24% de los tratados y el 13% de todos los hipertensos tenían un control óptimo de la HTA. Por su parte, los resultados del estudio Cardiotens15 indican que menos del 20% de los hipertensos con enfermedad cardíaca asociada cumple los objetivos de control de los valores de PA.
Los autores del estudio NHANES-III16 señalan una relación inversa entre la edad y la tasa de control. Mientras que entre las personas de 25-44 años la tasa de control estricto era del 69,9%, esta cifra se reducía al 33,9% en los pacientes de 45-64 años y al 22,4% en los mayores de 65 años. Es conocido que la capacidad de reducción de la PA sistólica por los fármacos antihipertensivos utilizados en régimen de monoterapia no suele superar los 15 mmHg de promedio.
Nuestro estudio, que incluye una muestra muy amplia de hipertensos españoles, señala que las cifras de control de la PA siguen mejorando (36,1%) con respecto a los trabajos realizados en los últimos años7. En el Controlpres 20016 se puso de manifiesto que la mayoría de los médicos españoles prescribía tratamiento farmacológico en régimen de monoterapia (65%) y sólo el 28% utilizaba asociaciones. En nuestro estudio, el 56% de los médicos utilizaba monoterapia y un 35,6, asociaciones. Estos datos señalan un aspecto que podría haber influido en el grado de control hallado en nuestro trabajo. En el tratamiento combinado, condición fundamental para alcanzar objetivos de control adecuados, por la mejor tolerancia y cumplimiento, encontramos un discreto incremento en su prescripción. Otro aspecto que puede haber influido es la utilización de ARA-II, probablemente debido a que ha mejorado el grado de control por presentar una menor interrupción de los tratamientos17.
En cuanto a la conducta del médico de AP, en un 18,3% de los pacientes con mal control de la PA el médico modificó el tratamiento, frente a un 12% de los pacientes con mal control en el Controlpres 2001. En nuestro estudio, en los pacientes en quienes se modificó el tratamiento, el cambio de fármaco fue la decisión más frecuente; en segundo lugar figuró la asociación de fármacos (fig. 1).
En el estudio Controlpres 20016, la conducta del médico más frecuente ante el paciente hipertenso mal controlado fue la sustitución por otro fármaco en monoterapia (35,8%), seguida del aumento de dosis del fármaco seleccionado inicialmente (33,6%) y, por último, el 30,5% de las modificaciones consistió en la adición sinérgica de otro antihipertensivo. La causa más común de sustitución, en el estudio Controlpres 2001, aducida por el facultativo fue la ineficacia terapéutica (58%), y la aparición de efectos secundarios supuso el 51% (en algunos pacientes se dieron los 2 supuestos simultáneamente).
Puede observarse que la asociación farmacológica fue considerada, como debía esperarse, en mayor medida. En este sentido puede decirse que es mejor utilizar asociaciones que dosis altas, ya que se mejoraría la tolerabilidad. El tratamiento combinado en asociación fija puede facilitar el cumplimiento terapéutico1,18.
Otro importante estudio, el DIAPA19, indicaba que el 66,7% de los pacientes con diabetes mellitus atendidos en AP eran hipertensos conocidos y sólo el 13,6% tenía un control óptimo de la PA, considerando como tal valores de PA inferiores a 130 y 85 mmHg. Los pacientes diabéticos con HTA estaban infratratados, con una mediana de un fármaco antihipertensivo. Nuestros resultados aportan cifras similares de control (13,2%) en estos pacientes, que continúan estando poco tratados a pesar de su elevado riesgo cardiovascular. Sin embargo, observamos una mayor tendencia a utilizar dosis más altas de fármacos anthipertensivos en los pacientes diabéticos, ya que el 23% de los médicos aumentaron la dosis de los fármacos en los pacientes hipertensos diabéticos mal controlados frente a un 17,9% en los no diabéticos.
En nuestro estudio no hemos encontrado diferencias en la prescripción del médico en función de su ámbito de trabajo, urbano, semiurbano o rural.
Sí pensamos que en nuestro estudio se pone de manifiesto una conducta más estricta en los médicos cuando trataban a hipertensos del grupo C de riesgo, en quienes aumentó el porcentaje de asociaciones. Cabe suponer que el mayor riesgo de estos pacientes, conocido por sus médicos, haya podido influir en la conducta de éstos.
En la actualidad todavía no se conocen los factores que pueden influir en una conducta del médico menos rigurosa de lo que cabría esperar ante los pacientes hipertensos mal controlados. No podemos olvidar algunas características de la AP actual, como son la falta de tiempo y la masificación de las consultas. Debemos iniciar líneas de investigación que permitan conocer estos factores para así conseguir una mejora en la prescripción y el tratamiento de la HTA. Ello contribuirá, sin duda, a la disminución de la morbimortalidad cardiovascular.
Algunas limitaciones del presente trabajo son que la medida de la PA en una visita puntual al azar puede no representar la situación tensional habitual de un individuo concreto, y que la selección de investigadores, no aleatoria, no permite extrapolar los resultados a todos los médicos de AP de nuestro país.
Como conclusiones de este estudio podemos destacar que, a pesar de que el grado de control de la hipertensión dista mucho de ser el óptimo, la conducta del médico de AP fue conservadora en los hipertensos no controlados. El cambio de fármaco fue la decisión más adoptada, por delante de la asociación farmacológica.
Agradecimientos
Agradecemos su colaboración a todos los médicos de atención primaria y a los miembros del Grupo HTA/SEMERGEN que han participado en este estudio, por proporcionar los datos necesarios para su realización, así como a Almirall-Prodesfarma, S.A., por facilitarnos la infraestructura necesaria para que haya podido llevarse a cabo, y a Biométrica por el tratamiento estadístico de todos los datos.