Evaluar la efectividad de dos programas de gestión en pacientes con enfermedad pulmonar obstructiva crónica (EPOC).
DiseñoEstudio de diseño cuasi-experimental para evaluar la efectividad de dos intervenciones (I1, I2) para la asistencia de pacientes con EPOC, tras un seguimiento medio de 31,2meses.
EmplazamientoCentros de atención primaria de dos áreas sanitarias de Barcelona y sus hospitales de referencia.
ParticipantesPacientes EPOC seleccionados por muestreo aleatorio simple en los que constara algún código correspondiente a EPOC.
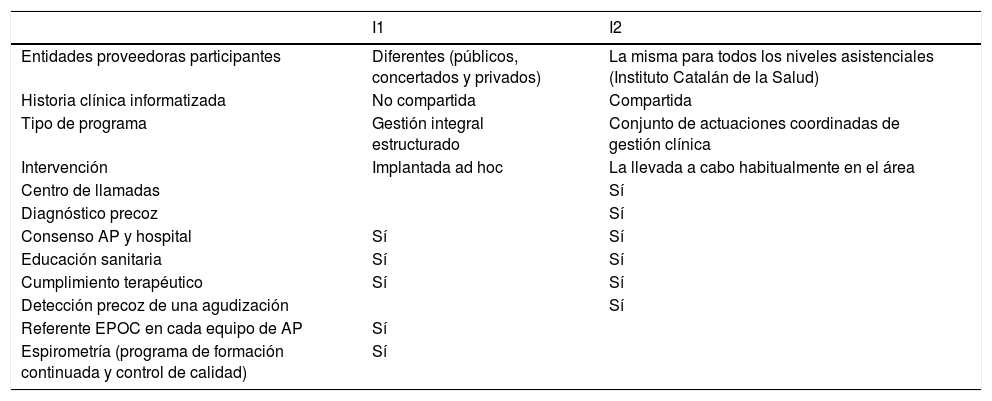
IntervencionesI1: Programa de gestión integral que optimizaba y coordinaba los recursos. Se hizo formación y control de calidad de la espirometría. I2: Intervenciones aisladas, como el call-center. Compartían circuitos asistenciales y la historia clínica informatizada.
Mediciones principalesvariables de función pulmonar, gravedad, uso de inhaladores, estilos de vida, calidad de vida y exacerbaciones.
ResultadosDe los 393 pacientes evaluados al inicio, 120 y 104 (I1 e I2, respectivamente) realizaron la evaluación final. Con la I1 hubo una reducción de los pacientes fumadores (p=0,034). En ambos grupos, la función pulmonar y la calidad de vida se mantuvieron y la disnea mostró un leve empeoramiento. El correcto uso de inhaladores aumentó, aunque solo alcanzó el 48 y el 61% con la I1 e I2, respectivamente. El porcentaje de pacientes exacerbados disminuyó con la I1 (respecto I2 [p<0,001]) y el de ingresos hospitalarios por exacerbación disminuyó con la I2 (respecto I1 [p<0,003]).
ConclusionesAmbas intervenciones consiguieron mejoras relevantes y el no empeoramiento global de una enfermedad crónica y progresiva como es la EPOC.
To evaluate the effectiveness of two management programs on patients with chronic obstructive pulmonary disease (COPD).
DesignA study with a quasi-experimental design was used to evaluate the effectiveness of two interventions (I1, I2) for the care of patients with COPD after a mean follow-up of 31.2months.
SettingPrimary Care Centres in two Barcelona Health Areas and their referral hospitals.
ParticipantsPatients with COPD selected by simple random sampling using any disease code corresponding to COPD.
InterventionsI1: Integrated management program that was optimised and coordinated the resources. Training was given, as well as quality control of spirometry. I2: Isolated interventions like a call-centre. Care circuits and computerised clinical notes were shared.
Main measurementsVariables were recorded as regards lung function, severity, use of inhalers, lifestyles, quality of life, and exacerbations.
ResultsOf the 393 patients evaluated at the beginning, 120 and 104 (I1 and I2, respectively) received the final evaluation. With I1, there was a reduction in patients who smoked (P=.034). Lung function and quality of life did not change significantly in either group, but shortness of breath was slightly worse. There was an increase in the correct use of inhalers, although it only reached 48% and 61% with interventions I1 and I2, respectively. The percentage of patients with exacerbations decreased with I1 compared to that of I2 (P<.001), and there were less hospital admissions due to exacerbations with I2 compared to I1 (P<.003]).
ConclusionsBoth interventions achieved significant improvements, and no overall worsening of a chronic and progressive disease as is COPD.
La enfermedad pulmonar obstructiva crónica (EPOC) constituye, en los países desarrollados, una de las enfermedades respiratorias más frecuentes, con una elevada morbimortalidad que se prevé empeorará en los próximos años1,2. Se trata de una enfermedad infradiagnosticada y supone una carga social y económica importante1,3.
La EPOC se caracteriza por su cronicidad y por presentar frecuentes exacerbaciones que empeoran la función pulmonar y la calidad de vida, con un aumento del riesgo de eventos futuros y de mortalidad4-6. Su manejo requiere una buena coordinación entre los profesionales que atienden a estos pacientes. Para ello se han desarrollado algunos programas integrales que engloban múltiples actuaciones, y muy pocos han evaluado su impacto en la enfermedad. Algunos estudios han demostrado un efecto positivo en la mejora de determinadas áreas de la calidad de vida del paciente, en las consultas no programadas, en la reducción de los ingresos y/o en los días de estancia hospitalaria7-13. Otros, en cambio, no han demostrado un beneficio14.
En España se han llevado a cabo algunos programas, como el proyecto CHRONIC o el programa PRICE, con intervenciones y enfoques diversos15,16. En el primer caso los estudios muestran una reducción significativa en el uso de recursos hospitalarios (admisiones, readmisiones y duración de los días de estancia hospitalaria) y en la satisfacción del paciente. Del segundo programa todavía no se dispone de resultados publicados.
A pesar de los estudios realizados todavía conocemos poco sobre los programas integrales de la EPOC. Sin embargo, la evidencia disponible muestra que es factible desarrollar nuevos modelos organizativos y de gestión que permitan una atención sanitaria más coste-efectiva y más capaz de proporcionar mayores beneficios en la salud de los pacientes. El objetivo de este estudio es evaluar los cambios clínicos (función pulmonar, grado de disnea, exacerbaciones y calidad de vida) y de la atención sanitaria recibida (medidas preventivas, sesiones educativas, tratamientos) de los pacientes EPOC de dos áreas sanitarias que han implantado programas para la asistencia de estos pacientes.
Material y métodosEstudio cuasi-experimental que compara la efectividad de dos tipos de intervenciones para la asistencia de los pacientes con EPOC en dos áreas de la ciudad de Barcelona: el Servicio de Atención Primaria Dreta (I1) y el Servicio de Atención Primaria Muntanya (I2).
Se realizó una evaluación basal (febrero-octubre 2008) y una evaluación final (septiembre-diciembre de 2010) al cabo de una media de 31,2meses. Los detalles del estudio se han descrito en una publicación previa17.
Sujetos de estudioLa I1 se implantó en un área con 17 equipos de atención primaria (AP): 10 gestionados por el Institut Català de la Salut (ICS) y 7 por otros proveedores. La I2 se correspondió también con un área de 17 equipos de AP, todos pertenecientes al ICS. Los sujetos elegibles fueron los pacientes atendidos por los equipos de AP que en la historia clínica tuvieran registrado alguno de los códigos correspondientes a EPOC, y que en la evaluación basal cumplieran los siguientes criterios de inclusión: a)diagnóstico de EPOC confirmado mediante espirometría1, b)sin problemas técnicos para realizar una espirometría, c)pronóstico de vida superior a 6meses, d)no padecer insuficiencia cardíaca avanzada, e)sin secuelas de tuberculosis pulmonar, y f)no padecer cáncer de pulmón. Los pacientes con otras enfermedades distintas a las mencionadas se incluyeron, siempre que estas no interfirieran con el estudio. Si en el momento del estudio se encontraban en periodo de reagudización de su EPOC, se pospuso su inclusión hasta un mes tras la estabilización.
Para el cálculo del tamaño muestral se consideró un contraste bilateral, con un riesgo alfa de 0,05 y un riesgo beta de 0,2, para detectar como estadísticamente significativa una diferencia en las dimensiones del cuestionario de la enfermedad respiratoria crónica (CRQ) de 0,5 puntos entre ambas áreas. Se asumió una desviación estándar (DE) homogénea de 1,7 y unas pérdidas de seguimiento del 10%, y se precisaron 220 pacientes en cada área. Los sujetos se seleccionaron mediante muestreo aleatorio simple.
Intervenciones en cada área (anexo 2)La I1 consistió en un programa de gestión integral centrado en el paciente EPOC y ordenaba, optimizaba y coordinaba los recursos disponibles para mejorar el control de los pacientes17. El programa, llamado «Proceso EPOC»18, se consensuó entre los profesionales de AP y del hospital, se estableció la figura de referente en EPOC en cada equipo de AP, se creó un grupo de enfermería para la educación y cuidados de los pacientes, y se realizó un programa de formación continuada e implantación y control de calidad de la espirometría19.
La I2 no consistió en un programa integral estructurado sino en el cuidado al paciente EPOC que se realizaba normalmente en el área. Sus profesionales gestionaban la EPOC de manera coordinada entre la atención primaria y la especializada, ya que los centros de AP y el hospital de referencia pertenecían a la misma entidad proveedora. Compartían circuitos asistenciales, sistemas de información y la historia clínica informatizada, lo que les permitía llevar a cabo programas asistenciales, como el diagnóstico precoz de la EPOC20. También disponían de un centro de llamadas para fomentar la educación sanitaria, el cumplimiento terapéutico y la detección precoz de una agudización, y se constituyó un grupo formado por profesionales sanitarios, tanto de centros de AP como del hospital, sensibilizados en la patología respiratoria.
En el momento de la implantación de I1 e I2 coexistían otras intervenciones de carácter general: a)se definió la Estrategia en EPOC del Sistema Nacional de Salud21 y el Plan Director de Enfermedades del Aparato Respiratorio del Departamento de Salud de Cataluña22; b)las sociedades científicas publicaron normativas de práctica clínica23; c)proliferó la instauración de gestoras de casos, y d)se crearon grupos de pacientes expertos en EPOC. Estas iniciativas fueron más evidentes en los centros del ICS.
Variables de estudioLa información de los pacientes fue recogida por dos enfermeras con experiencia en el manejo de la EPOC que se desplazaron a cada centro de salud. Obtenían la información de la historia clínica y visitaban a cada paciente para comprobar sus criterios de inclusión, firmar el consentimiento informado, hacer la espirometría con prueba broncodilatadora (Datospir 120 SIBEL, S.A.) y realizar el cuestionario de salud y calidad de vida. Si el paciente cumplía algún criterio de exclusión se era sustituido por otro también seleccionado al azar.
Las variables del estudio se clasificaron en17: a)sociodemográficas y de estilos de vida; b)función pulmonar y grado de disnea con la escala modificada del Medical Research Council; c)tratamiento inhalado y administración de vacunas; d)número y gravedad de las exacerbaciones; se consideró que el paciente padecía una exacerbación si cumplía dos o más de los criterios de exacerbación según Anthonisen et al.24, es decir: aumento de la disnea, del esputo y/o la purulencia de este, y e)calidad de vida evaluada con el cuestionario CRQ, que es un cuestionario de calidad de vida de 20 ítems dividido en 4 dominios: disnea, fatiga, función emocional y control de la enfermedad.
El proyecto fue aprobado por el Comité Ético y de Investigación Clínica del Hospital de la Santa Creu i Sant Pau y todos los pacientes del estudio firmaron el consentimiento informado.
Análisis estadísticoSe describen las variables obtenidas en la evaluación basal y en la evaluación final con estadísticos de tendencia central y dispersión. El análisis estadístico se basó por un lado en el cambio experimentado por los pacientes de cada área antes y después del período de intervención (diferencias pre-post dentro de un mismo programa). Para las variables categóricas se utilizó el test de McNemar cuando eran dicotómicas y el test de McNemar-Bowker cuando eran ordinales; para las variables continuas se utilizó el test de la t de Student para muestras relacionadas cuando eran normales y el test de Wilcoxon para muestras relacionadas cuando eran no normales. Por otro lado, se analizaron las diferencias en la evolución pre-post de los pacientes entre ambos programas (diferencias de I1 vs de I2). Para las variables dicotómicas se utilizó el test de Mantel-Haenzel; las variables categóricas de 3 o más categorías se transformaron según su evolución a mejorar, empeorar o mantenerse igual y se analizaron con una χ2 (chi cuadrado); para las variables continuas se utilizó el test de la t de Student para muestras independientes y el test U de Mann-Whitney para las variables normales y no normales, respectivamente.
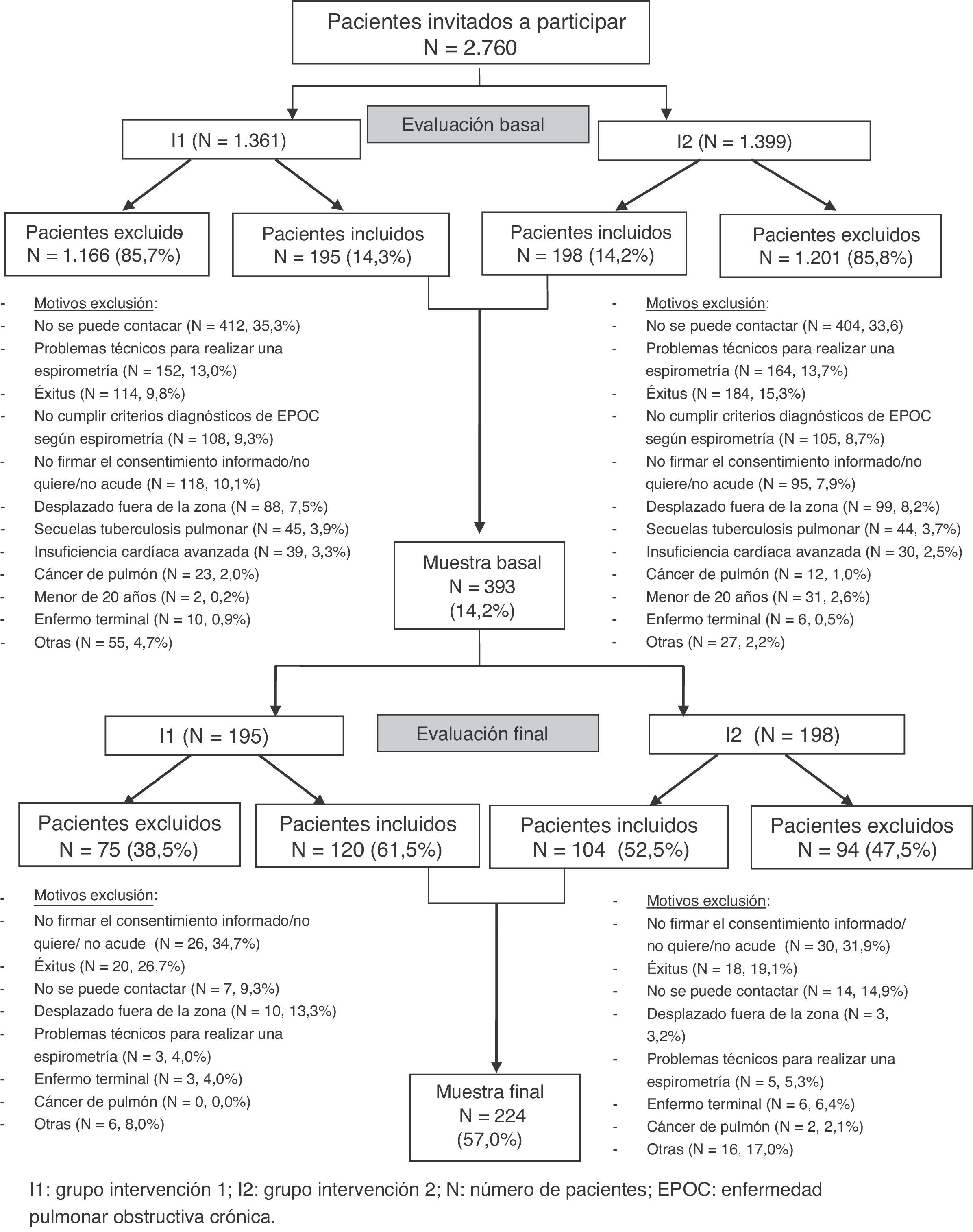
ResultadosSelección y seguimiento de los sujetos del estudioPara la evaluación basal se contactó con 2.760 pacientes presuntamente EPOC, de los que solo el 14,2% (393 pacientes) entraron en el estudio: 195 en la I1 y 198 en la I2. Los motivos de exclusión se presentan en el esquema del estudio. Las causas de exclusión fueron similares para ambos grupos y no hubo diferencias estadísticamente significativas en los pacientes incluidos en ambos programas.
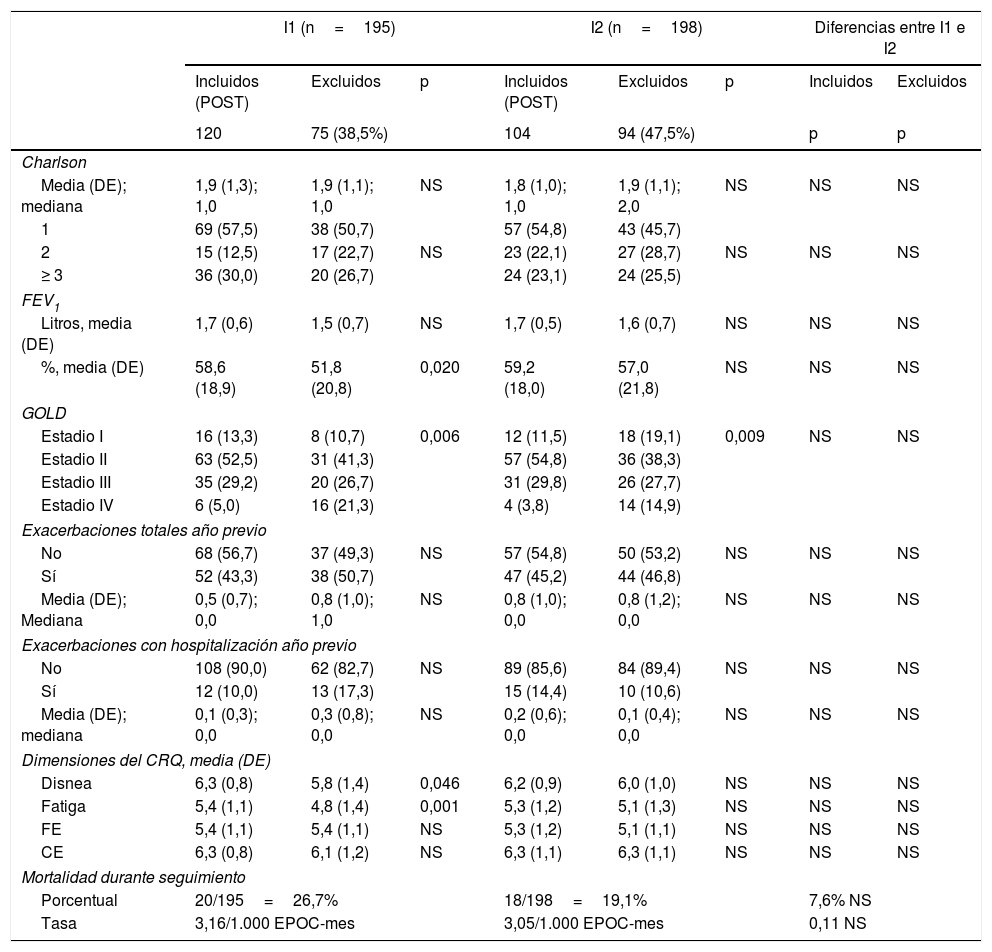
En la evaluación final se contactó con todos los participantes de la evaluación basal. El seguimiento medio (DE) fue de 32,5 (2,7) y 29,8 (2,6) meses desde la fecha de la evaluación basal para los pacientes de la I1 e I2, respectivamente. De la evaluación final se excluyó el 43,0% de los pacientes, y los motivos de pérdida del seguimiento fueron en general parecidos en ambos grupos (tabla 1). Los pacientes excluidos tenían un peor pronóstico, con un volumen espirado en el primer segundo (FEV1) menor y puntuaciones de calidad de vida peores, lo cual se asoció a una elevada mortalidad.
Características de los pacientes incluidos y excluidos de la evaluación final del estudio
| I1 (n=195) | I2 (n=198) | Diferencias entre I1 e I2 | ||||||
|---|---|---|---|---|---|---|---|---|
| Incluidos (POST) | Excluidos | p | Incluidos (POST) | Excluidos | p | Incluidos | Excluidos | |
| 120 | 75 (38,5%) | 104 | 94 (47,5%) | p | p | |||
| Charlson | ||||||||
| Media (DE); mediana | 1,9 (1,3); 1,0 | 1,9 (1,1); 1,0 | NS | 1,8 (1,0); 1,0 | 1,9 (1,1); 2,0 | NS | NS | NS |
| 1 | 69 (57,5) | 38 (50,7) | 57 (54,8) | 43 (45,7) | ||||
| 2 | 15 (12,5) | 17 (22,7) | NS | 23 (22,1) | 27 (28,7) | NS | NS | NS |
| ≥ 3 | 36 (30,0) | 20 (26,7) | 24 (23,1) | 24 (25,5) | ||||
| FEV1 | ||||||||
| Litros, media (DE) | 1,7 (0,6) | 1,5 (0,7) | NS | 1,7 (0,5) | 1,6 (0,7) | NS | NS | NS |
| %, media (DE) | 58,6 (18,9) | 51,8 (20,8) | 0,020 | 59,2 (18,0) | 57,0 (21,8) | NS | NS | NS |
| GOLD | ||||||||
| Estadio I | 16 (13,3) | 8 (10,7) | 0,006 | 12 (11,5) | 18 (19,1) | 0,009 | NS | NS |
| Estadio II | 63 (52,5) | 31 (41,3) | 57 (54,8) | 36 (38,3) | ||||
| Estadio III | 35 (29,2) | 20 (26,7) | 31 (29,8) | 26 (27,7) | ||||
| Estadio IV | 6 (5,0) | 16 (21,3) | 4 (3,8) | 14 (14,9) | ||||
| Exacerbaciones totales año previo | ||||||||
| No | 68 (56,7) | 37 (49,3) | NS | 57 (54,8) | 50 (53,2) | NS | NS | NS |
| Sí | 52 (43,3) | 38 (50,7) | 47 (45,2) | 44 (46,8) | ||||
| Media (DE); Mediana | 0,5 (0,7); 0,0 | 0,8 (1,0); 1,0 | NS | 0,8 (1,0); 0,0 | 0,8 (1,2); 0,0 | NS | NS | NS |
| Exacerbaciones con hospitalización año previo | ||||||||
| No | 108 (90,0) | 62 (82,7) | NS | 89 (85,6) | 84 (89,4) | NS | NS | NS |
| Sí | 12 (10,0) | 13 (17,3) | 15 (14,4) | 10 (10,6) | ||||
| Media (DE); mediana | 0,1 (0,3); 0,0 | 0,3 (0,8); 0,0 | NS | 0,2 (0,6); 0,0 | 0,1 (0,4); 0,0 | NS | NS | NS |
| Dimensiones del CRQ, media (DE) | ||||||||
| Disnea | 6,3 (0,8) | 5,8 (1,4) | 0,046 | 6,2 (0,9) | 6,0 (1,0) | NS | NS | NS |
| Fatiga | 5,4 (1,1) | 4,8 (1,4) | 0,001 | 5,3 (1,2) | 5,1 (1,3) | NS | NS | NS |
| FE | 5,4 (1,1) | 5,4 (1,1) | NS | 5,3 (1,2) | 5,1 (1,1) | NS | NS | NS |
| CE | 6,3 (0,8) | 6,1 (1,2) | NS | 6,3 (1,1) | 6,3 (1,1) | NS | NS | NS |
| Mortalidad durante seguimiento | ||||||||
| Porcentual | 20/195=26,7% | 18/198=19,1% | 7,6% NS | |||||
| Tasa | 3,16/1.000 EPOC-mes | 3,05/1.000 EPOC-mes | 0,11 NS | |||||
CE: control de la enfermedad; CRQ: cuestionario de la enfermedad respiratoria crónica; DE: desviación estándar; FE: función emocional; FEV1: volumen espirado en el primer segundo; GOLD: clasificación de la Global Initiative Obstructive Lung Disease; I1: grupo intervención 1; I2: grupo intervención 2; n: número total de pacientes; POST: evaluación final.
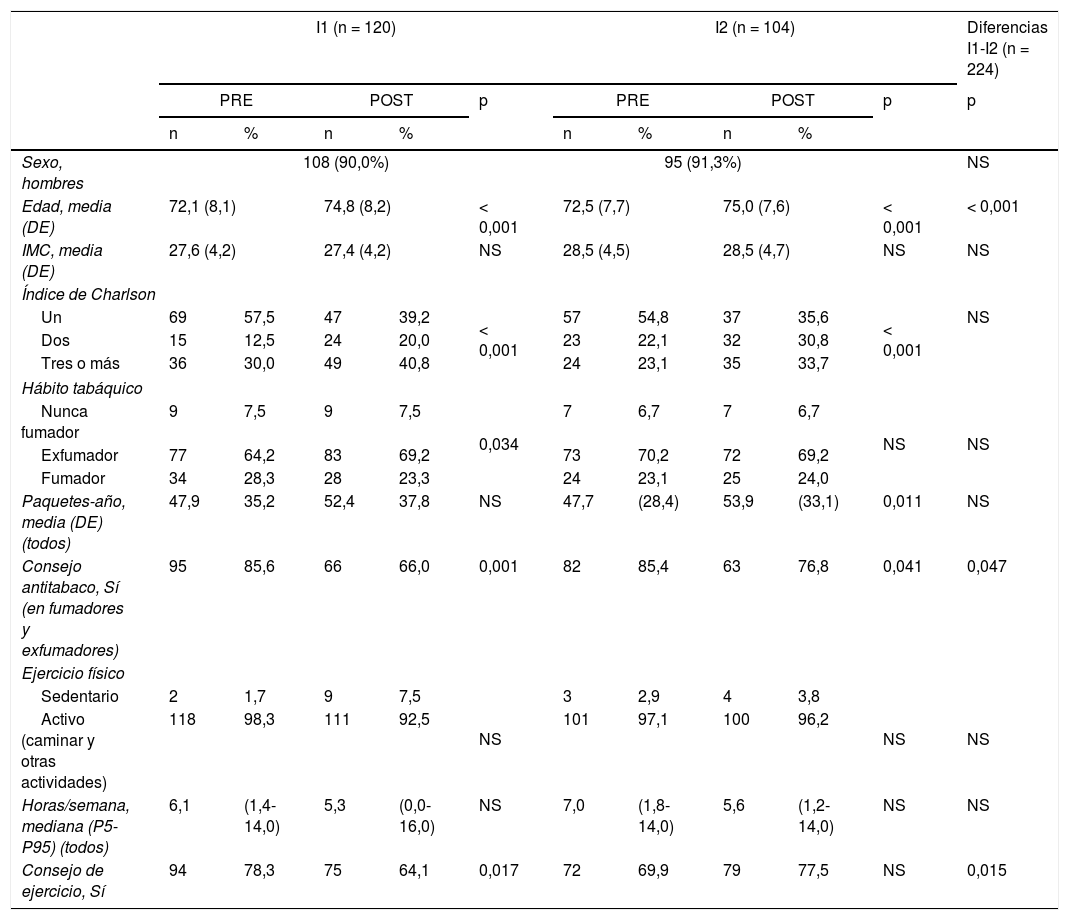
El 90,0% de los pacientes de la I1 y el 91,3% de la I2 eran varones con una media (DE) de edad de 72,1 (8,1) y 72,5 (7,7) años, respectivamente. El número de comorbilidades tendió a aumentar de forma similar en los dos grupos.
Evolución de los estilos de vida y de las comorbilidades
| I1 (n = 120) | I2 (n = 104) | Diferencias I1-I2 (n = 224) | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| PRE | POST | p | PRE | POST | p | p | |||||
| n | % | n | % | n | % | n | % | ||||
| Sexo, hombres | 108 (90,0%) | 95 (91,3%) | NS | ||||||||
| Edad, media (DE) | 72,1 (8,1) | 74,8 (8,2) | < 0,001 | 72,5 (7,7) | 75,0 (7,6) | < 0,001 | < 0,001 | ||||
| IMC, media (DE) | 27,6 (4,2) | 27,4 (4,2) | NS | 28,5 (4,5) | 28,5 (4,7) | NS | NS | ||||
| Índice de Charlson | |||||||||||
| Un | 69 | 57,5 | 47 | 39,2 | < 0,001 | 57 | 54,8 | 37 | 35,6 | < 0,001 | NS |
| Dos | 15 | 12,5 | 24 | 20,0 | 23 | 22,1 | 32 | 30,8 | |||
| Tres o más | 36 | 30,0 | 49 | 40,8 | 24 | 23,1 | 35 | 33,7 | |||
| Hábito tabáquico | |||||||||||
| Nunca fumador | 9 | 7,5 | 9 | 7,5 | 0,034 | 7 | 6,7 | 7 | 6,7 | NS | NS |
| Exfumador | 77 | 64,2 | 83 | 69,2 | 73 | 70,2 | 72 | 69,2 | |||
| Fumador | 34 | 28,3 | 28 | 23,3 | 24 | 23,1 | 25 | 24,0 | |||
| Paquetes-año, media (DE) (todos) | 47,9 | 35,2 | 52,4 | 37,8 | NS | 47,7 | (28,4) | 53,9 | (33,1) | 0,011 | NS |
| Consejo antitabaco, Sí (en fumadores y exfumadores) | 95 | 85,6 | 66 | 66,0 | 0,001 | 82 | 85,4 | 63 | 76,8 | 0,041 | 0,047 |
| Ejercicio físico | |||||||||||
| Sedentario | 2 | 1,7 | 9 | 7,5 | NS | 3 | 2,9 | 4 | 3,8 | NS | NS |
| Activo (caminar y otras actividades) | 118 | 98,3 | 111 | 92,5 | 101 | 97,1 | 100 | 96,2 | |||
| Horas/semana, mediana (P5-P95) (todos) | 6,1 | (1,4-14,0) | 5,3 | (0,0-16,0) | NS | 7,0 | (1,8-14,0) | 5,6 | (1,2-14,0) | NS | NS |
| Consejo de ejercicio, Sí | 94 | 78,3 | 75 | 64,1 | 0,017 | 72 | 69,9 | 79 | 77,5 | NS | 0,015 |
DE: desviación estándar; IMC: índice de masa corporal; I1: grupo intervención 1; I2: grupo intervención 2; n: número de pacientes; NS: p>0,05; POST: evaluación final; PRE: evaluación inicial; P5: percentil 5; P95: percentil 95.
El número de pacientes fumadores que abandonaron el hábito durante el estudio solo fue significativo con la I1. No obstante, el número medio de paquetes-año se incrementó durante el seguimiento en ambos grupos de forma similar. El índice de masa corporal y la actividad física no se modificaron durante el periodo de seguimiento.
Los consejos médicos preventivos sobre estilos de vida disminuyeron tras el seguimiento en los dos grupos, especialmente con la I1.
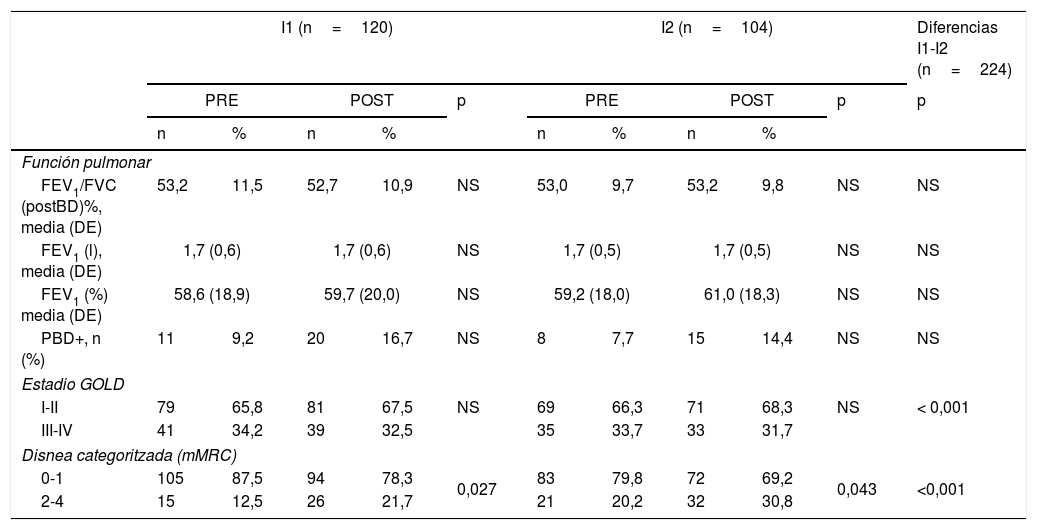
Función respiratoria y nivel de gravedad (tabla 3)Aunque los parámetros de función pulmonar y estadio no mostraron un deterioro, la disnea sí mostró un empeoramiento en ambos grupos.
Evolución de la función respiratoria y la disnea
| I1 (n=120) | I2 (n=104) | Diferencias I1-I2 (n=224) | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| PRE | POST | p | PRE | POST | p | p | |||||
| n | % | n | % | n | % | n | % | ||||
| Función pulmonar | |||||||||||
| FEV1/FVC (postBD)%, media (DE) | 53,2 | 11,5 | 52,7 | 10,9 | NS | 53,0 | 9,7 | 53,2 | 9,8 | NS | NS |
| FEV1 (l), media (DE) | 1,7 (0,6) | 1,7 (0,6) | NS | 1,7 (0,5) | 1,7 (0,5) | NS | NS | ||||
| FEV1 (%) media (DE) | 58,6 (18,9) | 59,7 (20,0) | NS | 59,2 (18,0) | 61,0 (18,3) | NS | NS | ||||
| PBD+, n (%) | 11 | 9,2 | 20 | 16,7 | NS | 8 | 7,7 | 15 | 14,4 | NS | NS |
| Estadio GOLD | |||||||||||
| I-II | 79 | 65,8 | 81 | 67,5 | NS | 69 | 66,3 | 71 | 68,3 | NS | < 0,001 |
| III-IV | 41 | 34,2 | 39 | 32,5 | 35 | 33,7 | 33 | 31,7 | |||
| Disnea categoritzada (mMRC) | |||||||||||
| 0-1 | 105 | 87,5 | 94 | 78,3 | 0,027 | 83 | 79,8 | 72 | 69,2 | 0,043 | <0,001 |
| 2-4 | 15 | 12,5 | 26 | 21,7 | 21 | 20,2 | 32 | 30,8 | |||
DE: desviación estándar; FEV1: volumen espirado en el primer segundo; FVC: capacidad vital forzada; GOLD: clasificación de la Global Initiative Obstructive Lung Disease; I1: grupo intervención 1; I2: grupo intervención 2; mMRC: escala modificada de la Medical Research Council; n: número de pacientes; NS: p>0,05; PBD+: prueba broncodilatadora positiva; POST: evaluación final; postBD: post broncodilatador; PRE: evaluación inicial.
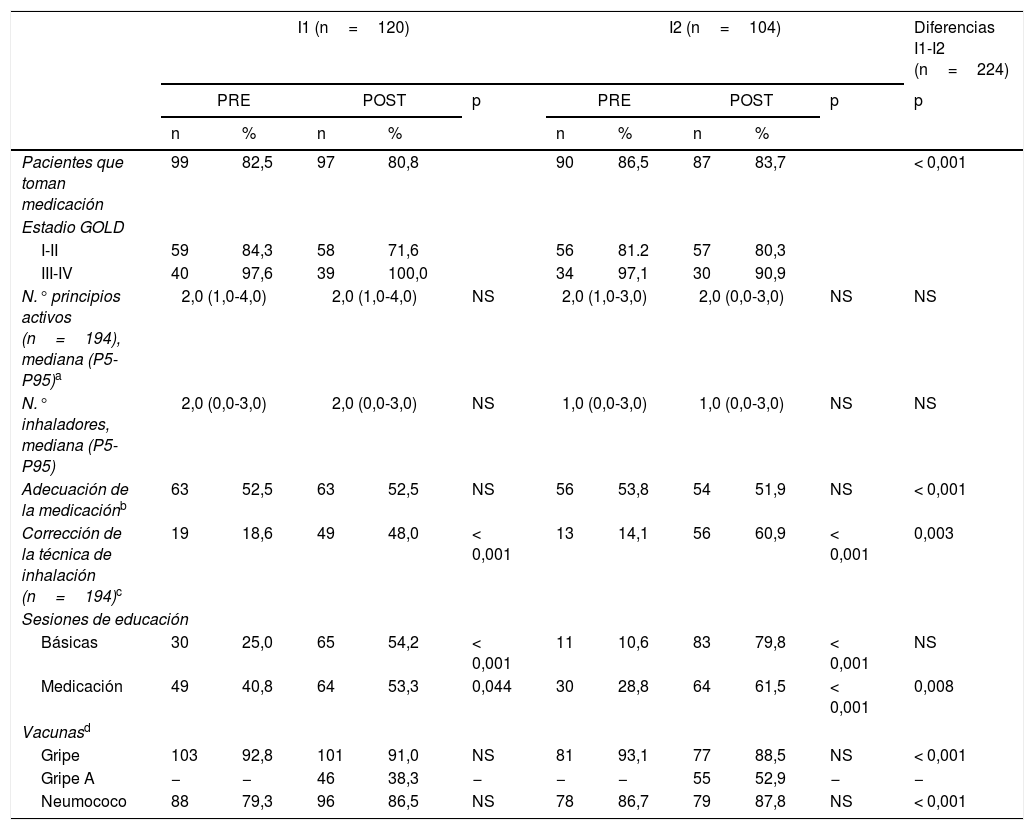
Poco más del 50% de los pacientes en ambos programas llevaban una medicación adecuada a su nivel de gravedad según la guía de la Global Initiative Obstructive Lung Disease (GOLD) 200425 que se mantuvo con I1 y empeoró ligeramente con I2. El porcentaje de pacientes que realizaban la técnica de inhalación de forma correcta aumentó de forma significativa con ambas intervenciones. Aun así, en la evaluación final la técnica de inhalación correcta solo alcanzó el 48,0 y el 60,9% con la I1 y la I2, respectivamente. Finalmente, se incrementaron las sesiones de educación en ambas áreas y se mantuvo una cobertura alta de las vacunaciones indicadas en estos pacientes.
Evolución en los tratamientos inhalados y vacunas
| I1 (n=120) | I2 (n=104) | Diferencias I1-I2 (n=224) | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| PRE | POST | p | PRE | POST | p | p | |||||
| n | % | n | % | n | % | n | % | ||||
| Pacientes que toman medicación | 99 | 82,5 | 97 | 80,8 | 90 | 86,5 | 87 | 83,7 | < 0,001 | ||
| Estadio GOLD | |||||||||||
| I-II | 59 | 84,3 | 58 | 71,6 | 56 | 81.2 | 57 | 80,3 | |||
| III-IV | 40 | 97,6 | 39 | 100,0 | 34 | 97,1 | 30 | 90,9 | |||
| N.° principios activos (n=194), mediana (P5-P95)a | 2,0 (1,0-4,0) | 2,0 (1,0-4,0) | NS | 2,0 (1,0-3,0) | 2,0 (0,0-3,0) | NS | NS | ||||
| N.° inhaladores, mediana (P5-P95) | 2,0 (0,0-3,0) | 2,0 (0,0-3,0) | NS | 1,0 (0,0-3,0) | 1,0 (0,0-3,0) | NS | NS | ||||
| Adecuación de la medicaciónb | 63 | 52,5 | 63 | 52,5 | NS | 56 | 53,8 | 54 | 51,9 | NS | < 0,001 |
| Corrección de la técnica de inhalación (n=194)c | 19 | 18,6 | 49 | 48,0 | < 0,001 | 13 | 14,1 | 56 | 60,9 | < 0,001 | 0,003 |
| Sesiones de educación | |||||||||||
| Básicas | 30 | 25,0 | 65 | 54,2 | < 0,001 | 11 | 10,6 | 83 | 79,8 | < 0,001 | NS |
| Medicación | 49 | 40,8 | 64 | 53,3 | 0,044 | 30 | 28,8 | 64 | 61,5 | < 0,001 | 0,008 |
| Vacunasd | |||||||||||
| Gripe | 103 | 92,8 | 101 | 91,0 | NS | 81 | 93,1 | 77 | 88,5 | NS | < 0,001 |
| Gripe A | − | − | 46 | 38,3 | − | − | − | 55 | 52,9 | − | − |
| Neumococo | 88 | 79,3 | 96 | 86,5 | NS | 78 | 86,7 | 79 | 87,8 | NS | < 0,001 |
GOLD: clasificación de la Global Initiative Obstructive Lung Disease; I1: grupo intervención 1; I2: grupo intervención 2; n: número de pacientes; NS: p > 0,05; POST: evaluación final; PRE: evaluación inicial; P5: percentil 5; P95: percentil 95.
Número de principios activos calculado sobre el total de pacientes que han tomado medicación en la primera y/o en la segunda fase.
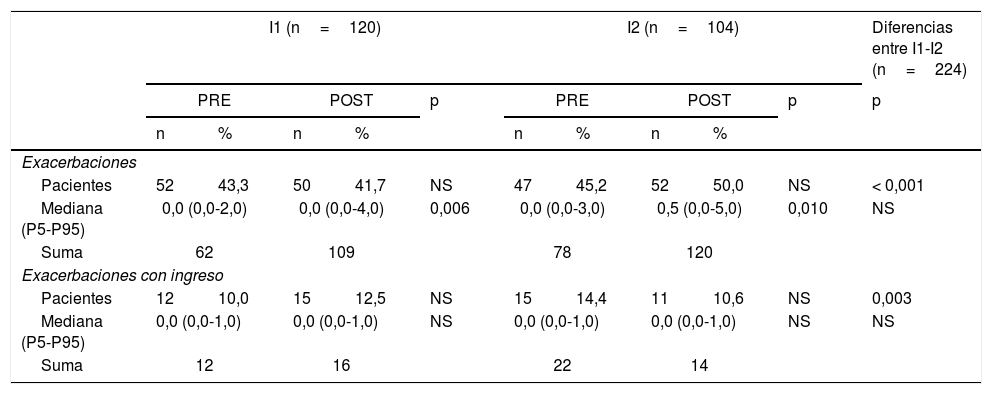
Durante el periodo de seguimiento el porcentaje de pacientes exacerbados se redujo ligeramente con la I1, mientras que aumentó con la I2. No obstante, el número total de exacerbaciones aumentó significativamente en ambos grupos y sin diferencias entre ellos. El porcentaje de pacientes que requirió ingreso hospitalario por exacerbación y el total de ingresos aumentaron ligeramente con la I1 y disminuyeron con la I2.
Exacerbaciones en el último año y actividad asistencial en el último año (registrado a partir de sistemas de información y confirmado en entrevista con el enfermoa)
| I1 (n=120) | I2 (n=104) | Diferencias entre I1-I2 (n=224) | |||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| PRE | POST | p | PRE | POST | p | p | |||||
| n | % | n | % | n | % | n | % | ||||
| Exacerbaciones | |||||||||||
| Pacientes | 52 | 43,3 | 50 | 41,7 | NS | 47 | 45,2 | 52 | 50,0 | NS | < 0,001 |
| Mediana (P5-P95) | 0,0 (0,0-2,0) | 0,0 (0,0-4,0) | 0,006 | 0,0 (0,0-3,0) | 0,5 (0,0-5,0) | 0,010 | NS | ||||
| Suma | 62 | 109 | 78 | 120 | |||||||
| Exacerbaciones con ingreso | |||||||||||
| Pacientes | 12 | 10,0 | 15 | 12,5 | NS | 15 | 14,4 | 11 | 10,6 | NS | 0,003 |
| Mediana (P5-P95) | 0,0 (0,0-1,0) | 0,0 (0,0-1,0) | NS | 0,0 (0,0-1,0) | 0,0 (0,0-1,0) | NS | NS | ||||
| Suma | 12 | 16 | 22 | 14 | |||||||
I1: grupo intervención 1; I2: grupo intervención 2; n: número de pacientes; NS: p > 0,05; POST: evaluación final; PRE: evaluación inicial; P5: percentil 5; P95: percentil 95
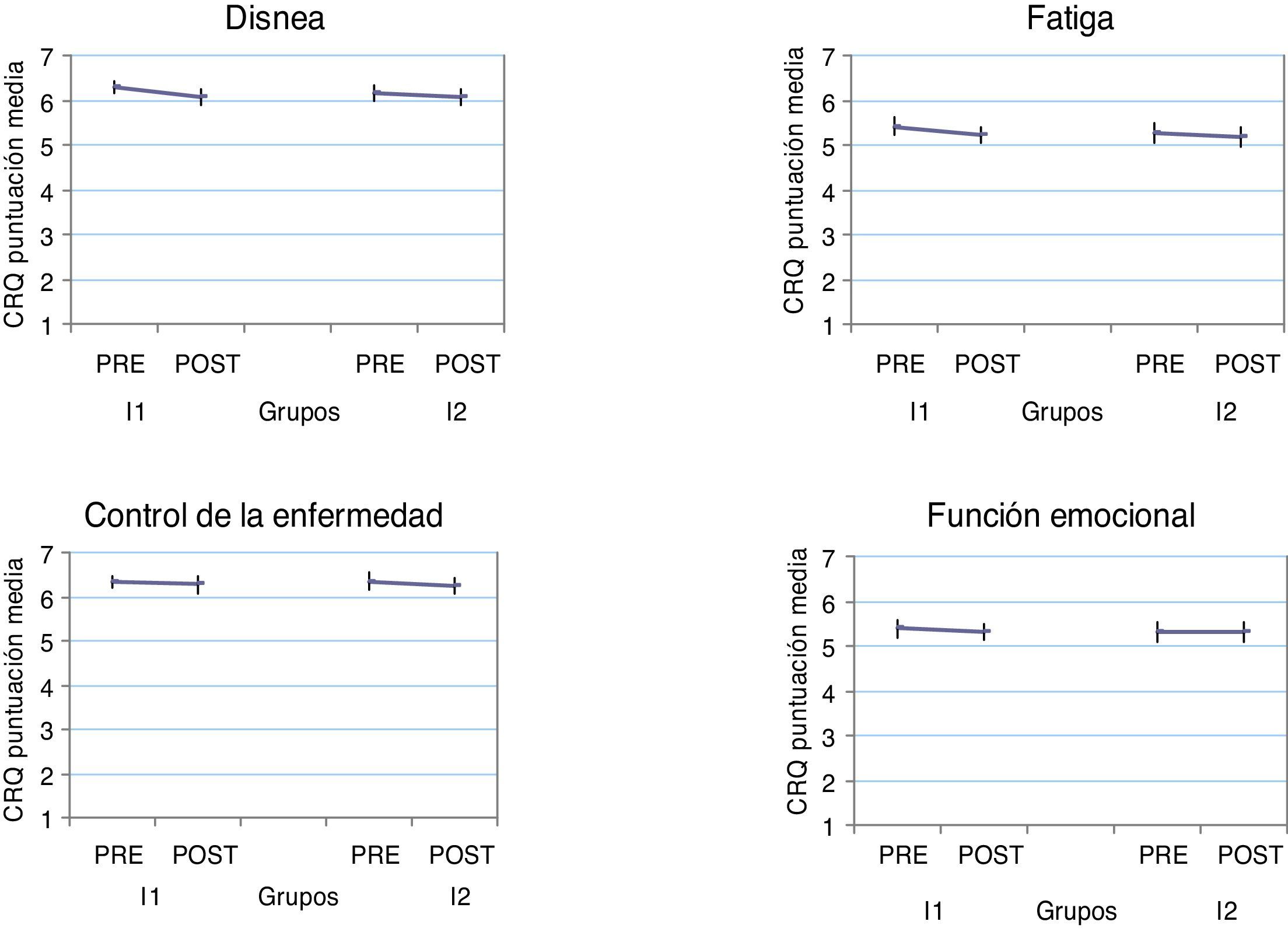
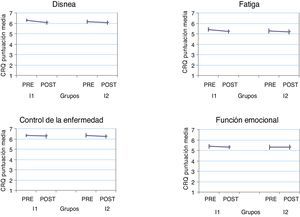
La calidad de vida de los pacientes fue buena en la evaluación basal y se mantuvo prácticamente estable después de la intervención. Solo hubo un empeoramiento estadísticamente significativo en el área de disnea con la I1, pero fue clínicamente irrelevante.
Evolución de las dimensiones en la calidad de vida del Cuestionario de la enfermedad respiratoria crónica (CRQ) por grupo de estudio. Los resultados del CRQ (escala 1-7) se presentan como media e intervalo de confianza del 95%. Todas las diferencias pre-post no son significativas excepto para la disnea en el grupo I1 (p=0,016).
CRQ: cuestionario de la enfermedad respiratoria crónica; I1: grupo intervención 1; I2: grupo intervención 2; POST: evaluación final; PRE: evaluación inicial.
El presente estudio de base poblacional en dos áreas sanitarias de Barcelona, y con un seguimiento medio de 31,2meses, comparó los efectos de dos tipos de intervención para la atención de la EPOC. A pesar del deterioro progresivo propio de esta enfermedad1, no se detectó una pérdida significativa de la función pulmonar ni un empeoramiento clínicamente relevante de la calidad de vida a lo largo del seguimiento. Además, el porcentaje de pacientes con exacerbaciones se redujo con la I1 y las hospitalizaciones por agudización con la I2.
Ambas intervenciones consiguieron modificar algunos estilos de vida. Específicamente, en cuanto al tabaquismo, el porcentaje de fumadores disminuyó con la I1. Otros programas de deshabituación, con programas específicos para ello, han demostrado reducir el hábito en un porcentaje superior a las áreas estudiadas26.
De acuerdo con los resultados de otros autores7,27, el grado de obstrucción de los pacientes no mostró variaciones significativas a lo largo del seguimiento. En situación basal las dos poblaciones eran poco sintomáticas, tan solo el 12,5 y el 20,2% de los pacientes de la I1 e I2, respectivamente, tenían MRC≥2, si bien esta proporción empeoró con el tiempo. Por otro lado destaca una baja adecuación del tratamiento en función del estadio GOLD25. Por contra, el correcto uso de los inhaladores mejoró de forma importante y significativa aunque sin llegar a ser óptimo. Los estudios que evalúan la técnica de inhalación demuestran que un porcentaje muy bajo de pacientes utiliza de forma correcta los dispositivos28. A eso se suma la baja adherencia al tratamiento en estos pacientes29. Aunque algunos programas multiintervención8,9,14 hacen hincapié en la educación de la terapia inhalada, la mayoría no evalúan su correcto uso.
Tras el seguimiento, el porcentaje de pacientes exacerbados disminuyó en la I1 respecto la I2, pero el número total de exacerbaciones aumentó en ambos grupos. Por el contrario, el porcentaje de pacientes exacerbados que requirieron ingreso disminuyó con la I2 respecto a la I1. El centro de llamadas de la I2 y el hecho de pertenecer todos los centros al mismo proveedor podría explicar esta diferencia. En la literatura encontramos tanto programas que reducen las hospitalizaciones10,30,31 como programas que no lo consiguen9,14. Boland et al.32 encontraron una reducción en los costes por hospitalización con los programas de más de 12meses de duración y con 3 o más componentes de intervención. Así pues, parece que las intervenciones específicas, personalizadas en pacientes complejos con EPOC y dirigidas a reducir hospitalizaciones, podrían tener un mayor impacto.
La calidad de vida de los pacientes en ambos territorios en situación basal fue similar y buena, y tras la intervención prácticamente no se modificó. En el metaanálisis de Kruis et al.30 sí detectaron una mejora en todos los dominios del CRQ, pero partían de una peor calidad de vida basal y la intervención incluía entrenamiento muscular. En los dos estudios con datos a largo plazo esta mejora se perdía con el tiempo. Es destacable, pues, que a pesar del tiempo transcurrido la calidad de vida de nuestros pacientes se mantuvo por debajo del cambio mínimo clínicamente significativo.
Los dos programas evaluados se caracterizan por la complejidad de implementar múltiples intervenciones en áreas poblacionales amplias y por involucrar un número elevado de profesionales de distintas especialidades y niveles asistenciales. Además, del total de pacientes con diagnóstico de EPOC en la historia clínica solo un 14% se pudo confirmar e incluir en la evaluación basal. Ello pone de manifiesto las dificultades de los registros clínico-administrativos como fuente de información válida para estudiar la EPOC. Tras el seguimiento, el 43,0% de los pacientes se perdieron o se tuvieron que excluir, sobre todo por peor pronóstico, estadio más avanzado y peor calidad de vida, con una mortalidad de hasta el 27%. Ello podría inducir a que nuestros resultados fueran más optimistas de lo esperado. Sin embargo, no afectaría a la comparación entre grupos, ya que los motivos de las pérdidas fueron parecidos y no hubo diferencias significativas en las características de los pacientes. En el esquema del estudio se muestran las causas de abandono de cada uno de los dos grupos. Finalmente, la pérdida y exclusión de casos, mayor a lo esperado, pudo comportar una reducción de la potencia estadística del estudio.
En conclusión, los resultados obtenidos muestran que es posible mejorar los parámetros clínicos y la atención sanitaria recibida, sin hallar grandes diferencias en los dos tipos de intervenciones. Dado que prácticamente no existen estudios publicados sobre este tipo de intervenciones, es necesario investigar más en la efectividad de estos programas mediante estudios de base poblacional antes y después de su implantación y determinar cuál es la población que más podría beneficiarse de ellas, aunque estos programas deberían ser útiles en todos los niveles de gravedad, desde la educación de la población y prevención de la EPOC hasta la fase terminal y cuidados paliativos
Las intervenciones evaluadas en el presente trabajo pueden ser aplicables, como punto de partida, en otras áreas sanitarias para mejorar el manejo clínico y la coordinación entre niveles asistenciales de los pacientes con EPOC. También ponen de manifiesto la necesidad de aspectos tan básicos como intensificar la cobertura de los consejos preventivos para reducir todavía más los fumadores activos y promover el ejercicio físico, adecuar los tratamientos a las guías establecidas y promover la formación y educación de la terapia inhalada. Es de esperar que si se mejoran estos aspectos de la atención sanitaria se obtengan todavía más beneficios en la evolución clínica y en la calidad de vida de estos enfermos.
- •
No hay suficientes estudios de programas de gestión para el manejo de los pacientes con EPOC.
- •
Los programas que incluyen entrenamiento muscular son los que han mostrado mejores resultados.
- •
Diseño de estudio original para evaluar una intervención a nivel poblacional en el manejo de pacientes con EPOC.
- •
Los programas de gestión, multiintervención, en pacientes con EPOC pueden suponer una reducción de las exacerbaciones y/o ingresos hospitalarios, reducción del tabaquismo y mejoría en el uso de los dispositivos de inhalación.
Agradecemos el soporte económico recibido del «Àmbit d’Atenció Primària» (ICS) y de las becas recibidas de FIS y SEPAR: Módulos de investigación del Àmbit d’Atenció Primària (ICS), 2008; BECA FIS 2007: PI07/90116; Beca SEPAR para proyecto 2006.
AutoríaIngrid Solanes: diseño del estudio, participación en la intervención, supervisión y seguimiento, redacción del artículo.
Ignasi Bolíbar: diseño del estudio, participación en la intervención, supervisión y seguimiento, análisis estadístico, redacción del artículo.
Maria Antònia Llauger: diseño del estudio, participación en la intervención, supervisión y seguimiento, revisión del artículo.
Meritxell Peiro: diseño del estudio, participación en la intervención, supervisión y seguimiento, revisión del artículo.
Pepi Valverde: diseño del estudio, participación en la intervención, supervisión y seguimiento, revisión del artículo.
Mar Fraga: diseño del estudio, participación en la intervención, supervisión y seguimiento, trabajo de campo, revisión del artículo.
Casimira Medrano: diseño del estudio, participación en la intervención, supervisión y seguimiento, trabajo de campo, revisión del artículo.
Teresa Bigorra: trabajo de campo, revisión del artículo.
Montserrat Freixas: diseño del estudio, participación en la intervención, supervisión y seguimiento, revisión del artículo.
Iskra Liguerre: diseño del estudio, participación en la intervención, supervisión y seguimiento, revisión del artículo.
Maria Antònia Pou: diseño del estudio, participación en la intervención, supervisión y seguimiento, revisión del artículo.
Leandra Domínguez: diseño del estudio, participación en la intervención, supervisión y seguimiento, revisión del artículo.
Carles Valero: diseño del estudio, participación en la intervención, supervisión y seguimiento, revisión del artículo.
Judit Solà: análisis estadístico, revisión del artículo.
Jordi Giner: participación en la intervención, supervisión y seguimiento, revisión del artículo.
Vicente Plaza: diseño del estudio, participación en la intervención, supervisión y seguimiento, redacción del artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a todos los profesionales que han participado en las intervenciones y que han permitido llevar cabo el estudio.
Los siguientes centros y profesionales han participado en el grupo de estudio del Proceso EPOC:
Centros de Atención Primaria
2G Dreta Eixample y 2J Monumental; EAP Dreta de l’Eixample, SL: M. Montserrat Freixas, Leonor Ancochea.
7B Sardenya; EAP Sardenya SL: Begoña Ichazo, Jaume Sellarès, Ignacio Sáenz.
2K Gaudí y 2I Sagrada Família; Consorci Sanitari Integral: Ferran Flor, Susana Pérez, Eva González, Pepi Valverde, Antoni Vericat, Natalia Riera, Francisco Javier Fernández, Mercè Sallent, Nuria Bertolín.
2H Pg. Sant Joan; ICS: Anna Cantó, Enric Sala.
6A Joanic y 6B Vila de Gràcia; ICS: Dolors Olivé, Lourdes Terrer, Antonio Aranzana, Conxita Mananc, Camila Romera.
6E Lesseps y 6C La Salut; PAMEM: Marta Serrate, Xavier Sibera, Carlos Alonso, Sussi Burrul, Brisa del Amo, Remedios López.
7A Sanllehy; ICS: Queta Borrás, Carme Serra, Maite Tierno.
9A La Sagrera; ICS: Ángela Herraiz, M. Eugenia Lloret.
10G Clot; ICS: Casimira Medrano, Joan Bayó, Teresa Areny.
10E Encants; ICS: Pilar Fernández, Dolores Gómez, M. Antònia Llauger, Leandra Domínguez, M. Antonia Pou.
7G Guinardó Baix; ICS: Severina Martínez, Ester Julvé, Julio González, Rosa Mascort.
9C Congrés; ICS: Belén Sánchez, Rosa Pausas, Assumpta Rifà, Rosa Aznar.
10F Camp de l’Arpa; ICS: Margarita Barrachina, M. Pilar Vilardell, M. Josep Font, M. Asunción Muñoz.
8I Xafarines; ICS: Mar Fraga.
Àrea de processos assistencials de la SAP Muntanya; ICS: Iskra Ligüerre.
Epidemiología ICS: Carles Valero.
Hospital de la Santa Creu i Sant Pau
Departamento de Neumología: Ingrid Solanes, Vicente Plaza, Meritxell Peiró, Teresa Bigorra, Antonio Antón, Rosa Güell, Garbinye Madariaga, Jesús Sauret, Jordi Giner, Joaquín Sanchis.
Departamento de Epidemiología Clínica: Ignasi Bolíbar, Judit Solà.
Departamento de Medicina Interna: Olga Torres, Ester Francia.
Urgencias hospitalarias: Mireia Puig.
Unidad Funcional Interdiciplinaria Sociosanitaria [UFISS]: Domingo Ruiz.
Unidad de Cuidados Paliativos: Antonio Pascual.
Unidad de Curas Intermedias: Salvador Benito, Iván Díaz.
Unidad de Cuidados Intensivos: Jordi Mancebo.
Palau Social Welfare and Health Center Xavier Soria: Trinidad Suesa.
| I1 | I2 | |
|---|---|---|
| Entidades proveedoras participantes | Diferentes (públicos, concertados y privados) | La misma para todos los niveles asistenciales (Instituto Catalán de la Salud) |
| Historia clínica informatizada | No compartida | Compartida |
| Tipo de programa | Gestión integral estructurado | Conjunto de actuaciones coordinadas de gestión clínica |
| Intervención | Implantada ad hoc | La llevada a cabo habitualmente en el área |
| Centro de llamadas | Sí | |
| Diagnóstico precoz | Sí | |
| Consenso AP y hospital | Sí | Sí |
| Educación sanitaria | Sí | Sí |
| Cumplimiento terapéutico | Sí | Sí |
| Detección precoz de una agudización | Sí | |
| Referente EPOC en cada equipo de AP | Sí | |
| Espirometría (programa de formación continuada y control de calidad) | Sí |