Definición del problema
El ictus constituye un problema de salud de primera magnitud. En España supone la segunda causa de muerte en la mujer y un motivo fundamental de incapacidad en el anciano1. También constituye un motivo frecuente de consulta en atención primaria y hospitalaria. Así, en el año 2004, aproximadamente 130.000 pacientes con ictus o accidente isquémico transitorio (AIT) fueron dados de alta en los hospitales españoles1.
En estos individuos que han experimentado un primer ictus o AIT, el riesgo de presentar un nuevo ictus está aumentado. La probabilidad de recurrencia del ictus es del 12% en el primer año y del 30% a los 5 años, con un riesgo de recurrencia mayor para los ictus aterotrombóticos. Además, hay un riesgo aproximado del 15% de infarto de miocardio y muerte cardiovascular, demostrándose que la mortalidad por causa cardíaca duplica la ocasionada por la recurrencia del ictus, especialmente a partir del tercer año2,3.
El uso de las estatinas, fármacos inhibidores de la 3-hidroxi-3-metilglutaril-coenzima A (HMG-CoA) reductasa, en los pacientes que han experimentado un ictus isquémico sigue siendo insuficiente a pesar de las pruebas científicas para su uso según las diferentes guías4,5. El diagnóstico precoz y el inicio de estrategias agresivas de prevención secundaria en pacientes con ictus isquémico han demostrado su efectividad5,6, y en la actualidad es evidente que el beneficio del uso de estatinas en pacientes con ictus o AIT no sólo se debe a la reducción de la recurrencia del ictus, sino también a la disminución de la aparición de manifestaciones vasculares arterioscleróticas en otros territorios y de la mortalidad de origen vascular.
Por tanto, creemos necesario conocer las indicaciones actuales de las estatinas en la prevención secundaria para así poder aplicarlas en la clínica diaria en los pacientes con ictus de la comunidad. Un adecuado uso de las estatinas con esta finalidad es esencial para reducir la recurrencia del ictus y la morbimortalidad cardiovascular asociada.
Síntesis de las pruebas científicas
El papel que la hipercolesterolemia y el tratamiento con estatinas desempeñan en la enfermedad cerebrovascular ha sido durante mucho tiempo tema de controversia. La ausencia de correlación entre las concentraciones de colesterol y la aparición de ictus evidenciada en la mayoría de los estudios prospectivos observacionales mantuvo durante bastante tiempo esta incertidumbre. Así, en un metaanálisis que incluyó 45 estudios de cohortes prospectivos con 450.000 sujetos y 13.000 ictus incidentes no se encontró ninguna asociación entre las concentraciones de colesterol y el ictus6,7. No obstante, son varias las razones que se han señalado como causantes de esta falta de asociación, como que en la mayoría de los estudios no se tuvieron en cuenta los distintos subtipos de ictus y que la mayor parte de los pacientes incluidos no eran representativos de la población global de riesgo de ictus, entre otros8.
Sin embargo, en los primeros estudios de prevención con estatinas en sujetos con enfermedad coronaria se observó que éstas no sólo prevenían la aparición de eventos cardíacos, sino que también disminuían la incidencia de ictus.
El primer estudio en el que se demostró que el tratamiento con estatinas disminuía la aparición de ictus fue el estudio 4S (Scandinavian Simvastatin Survival Study)9 publicado en el año 1994. El 4S fue el primer estudio de morbimortalidad realizado con una estatina y el primero que demostró que estos fármacos reducían la mortalidad total. El análisis de los resultados del estudio puso de manifiesto que el tratamiento con 40 mg de simvastatina en pacientes con infarto de miocardio o angina previos y concentraciones sanguíneas de colesterol elevadas diminuía un 30% la incidencia de ictus a los 5 años (IC, 4-48%; p = 0,024). Posteriormente numerosos estudios prospectivos aleatorizados (CARE, LIPID, ASCOT, MIRACLE, CARDS y TNT, entre otros) han corroborado que las estatinas disminuyen la incidencia de ictus10-14.
A pesar de que el tratamiento con estatinas ha demostrado disminuir la incidencia de ictus, no hay ningún ensayo publicado diseñado específicamente para medir su efectividad en la prevención de la aparición del ictus, y en general la reducción del ictus es un objetivo secundario.
De cualquier forma, y según estos estudios y varios metaanálisis posteriores, el último sobre 14 ensayos aleatorizados y 90.056 pacientes, queda demostrado que el tratamiento con estatinas disminuye la incidencia de ictus de cualquier tipo, con una reducción de riesgo relativo (RRR) del 21%, y que este efecto es debido fundamentalmente al grado de reducción del colesterol unido a lipoproteínas de baja densidad (cLDL), con una disminución de un 15,6% en el riesgo de ictus por cada 10% de reducción del cLDL15.
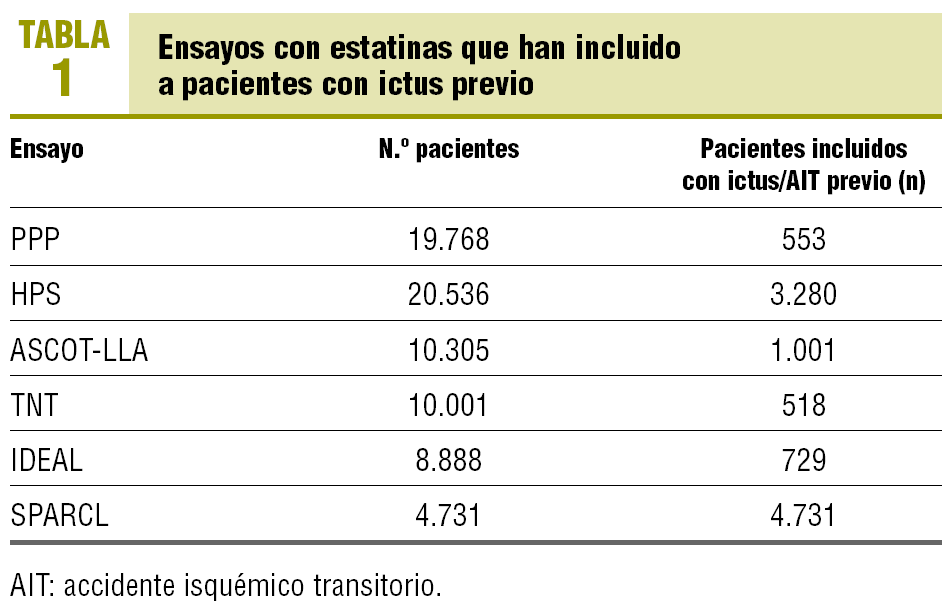
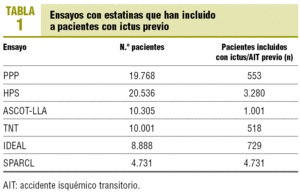
Las primeras pruebas científicas del beneficio de las estatinas en la prevención secundaria del ictus se derivan del estudio HPS (Heart Protection Study)16. Los ensayos con estatinas realizados hasta entonces habían incluido una cantidad insuficiente de pacientes con ictus previos (tabla 1). En este estudio, publicado en el año 2002, se incluyó a 20.536 pacientes de alto riesgo vascular, con antecedentes de cardiopatía isquémica, ictus, enfermedad arterial periférica, diabetes mellitus o hipertensión tratada, con un seguimiento de 4-8 años. Se comparó el efecto del tratamiento con 40 mg día de simvastatina frente a placebo. El objetivo primario fue el tiempo hasta la aparición de un evento vascular mayor, ictus o la realización de un procedimiento de revascularización. El estudio concluyó que la simvastatina ofrecía una RRR del 24% en episodios vasculares (p < 0,0001), con un número de pacientes que es necesario tratar (NNT) de 19 y una reducción del ictus isquémico del 25%. Este efecto era independiente de las concentraciones basales de colesterol del sujeto, ya que se observaba beneficio incluso en los individuos que en el momento de su inclusión en el estudio presentaban concentraciones bajas de cLDL (< 100 mg/dl).
El estudio HPS incluyó a 3.280 pacientes con ictus previos. En este subgrupo se demostró que la simvastatina produjo una reducción de un 19% de eventos vasculares mayores. No obstante, en estos sujetos no se demostró que disminuyera la recurrencia del ictus (el 10,4% en los pacientes en tratamiento con estatinas frente al 10,5% en los del grupo placebo), lo que se ha atribuido a la inclusión tardía de los sujetos con ictus, con una media de 4,3 años tras el evento, momento en el cual la recurrencia del ictus ya es menos probable y la posibilidad de eventos cardíacos es mayor8.
Por tanto, con los resultados del estudio HPS se demostró que las estatinas en sujetos con ictus previo eran útiles, dado que disminuían la incidencia de eventos coronarios y la morbimortalidad cardiovascular pero, por el contrario, no se observó que disminuyeran la recurrencia de ictus. Según estos resultados, la Food and Drug Administration (FDA) norteamericana aprobó el uso de la simvastatina en los pacientes con ictus, independientemente de las concentraciones de cLDL17. No obstante, los beneficios de las estatinas en la prevención de la recurrencia del ictus no estaban determinados.
Con la finalidad de establecer si el tratamiento con estatinas era capaz de disminuir la recurrencia del ictus, se diseñó el estudio SPARCL (Stroke Prevention by Aggressive Reduction in Cholesterol Levels), cuyos resultados se han publicado recientemente18. Participaron investigadores de todo el mundo, incluidos 16 centros españoles, y se aleatorizó a 4.731 pacientes con ictus o AIT previos para recibir 80 mg diarios de atorvastatina frente a placebo. El ictus/AIT tenía que ser reciente, acontecido en el intervalo de 1-6 meses previos a la inclusión. Los sujetos no tenían enfermedad coronaria previa conocida y presentaban concentraciones de cLDL entre 100 y 190 mg/dl. Tras un seguimiento medio de 4,9 años, 265 pacientes (11,2%) de los que recibían atorvastatina y 311 pacientes (13,1%) con placebo tuvieron un ictus, con una reducción de riesgo absoluto a los 5 años de un 2% (RRR del 16%, NNT durante 5 años de 46; p = 0,03) y una reducción de eventos cardiovasculares mayores de un 3,5% (RRR del 20%), pero con un aumento ligero de la incidencia de ictus hemorrágico (55 casos en el grupo con atrovastatina frente a 33 casos en el grupo placebo).
Por tanto, el estudio SPARCL demuestra que el tratamiento con dosis altas de atorvastatina en sujetos con ictus previo y sin enfermedad coronaria conocida disminuye la recurrencia de ictus.
No obstante, son numerosos los matices y las posibles limitaciones que presenta el estudio. Por una parte, la población seleccionada está lejos de ser la de pacientes con ictus típico, de lo cual es ejemplo la edad media de los pacientes incluidos, que es de 63 años. También se ha criticado la inclusión en el análisis de pacientes con ictus hemorrágicos (93 pacientes) o que no se aporten datos según los distintos subgrupos de ictus19. A ello se añade la cuestión pendiente del aumento del riesgo de aparición de hemorragia cerebral en los pacientes tratados con altas dosis de estatinas que se observa en el estudio. En relación con ese punto, en el metaanálisis sobre más de 90.000 pacientes incluidos en 14 ensayos previos con estatinas no se encontró un aumento significativo de la incidencia de hemorragia cerebral en pacientes tratados con estatinas15. Si los resultados del SPARCL se añaden a los de los de esos 14 ensayos previos con estatinas incluidos en dicho metaanálisis, tampoco se observa un exceso significativo de ictus hemorrágicos en los pacientes tratados con estatinas frente a los controles (160/47.419 frente a 132/47.368; RR = 1,21; IC 0,96-1,5)20.
Recientemente, un estudio de cohorte en 787.442 coreanos ha demostrado que el aumento de riesgo de ictus hemorrágico en sujetos con concentraciones bajas de colesterol estaría confinado a los sujetos con un colesterol bajo y marcadores de gran consumo de alcohol (p. ej., elevación de la enzima GGT)21.
Indicación actual de las estatinas en la prevención secundaria del ictus
Para conocer las recomendaciones actuales sobre el uso de las estatinas en la prevención secundaria del ictus, nos remitiremos a varias publicaciones recientes.
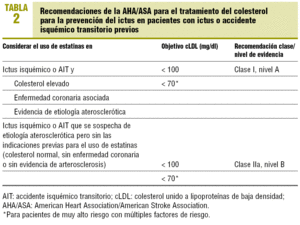
En febrero del 2006, la American Heart Association/American Stroke Association (AHA/ASA) publicó sus recomendaciones para la prevención del ictus en pacientes con ictus/AIT6 (tabla 2). Ese mismo año, la Sociedad Española de Neurología (SEN) elaboró también sus recomendaciones para el tratamiento preventivo de la isquemia cerebral22 (tabla 3), y se publicó una guía de prevención del ictus auspiciada por la Organización Médica Colegial (OMC) y el Ministerio de Sanidad y Consumo destinada a atención primaria23.
En general, estas guías se basan en las recomendaciones para el tratamiento de las dislipidemias según el informe del panel de expertos del National Cholesterol Education Program sobre detección, evaluación y tratamiento de la hipercolesterolemia en adultos (NCEP-ATP-III) publicado en el año 200224, y la modificación posterior aparecida en el año 200425.
Estas guías coinciden en que la gran mayoría de los pacientes con AIT o ictus isquémico se benefician del tratamiento con estatinas.
También señalan que, dado que fueron publicadas antes de la aparición de los resultados del estudio SPARCL, las indicaciones de las estatinas en prevención secundaria del ictus podrían modificarse con la difusión de este ensayo. No obstante, los resultados del SPARCL están bajo un proceso de revisión y reevaluación antes de que puedan ser aplicados en la práctica clínica.
Correspondencia. Luis Castilla-Guerra.
Juan Ramón Jiménez, 5. Castilleja de Guzmán. 41908 Sevilla. España.
Correo electrónico: castillafernandez@hotmail.com
Manuscrito recibido el 14-11-2006.
Manuscrito aceptado para su publicación el 15-1-2007.