Identificar factores asociados a reingreso hospitalario en personas de edad avanzada.
DiseñoEstudio observacional descriptivo.
EmplazamientoÁrea sanitaria 3 de Madrid.
ParticipantesPacientes mayores de 74 años que han ingresado en el Hospital Universitario Príncipe de Asturias en 2006. Se han excluido aquellos con ingreso en los 6 meses previos. Participaron 1.051 pacientes.
Mediciones principalesSe utilizaron el conjunto mínimo básico de datos al alta hospitalaria y el sistema de información de atención primaria para desarrollar modelos de regresión logística. La variable dependiente fue reingreso en seis meses y las variables independientes fueron sociodemográficas, de estado de salud del paciente, y de la actividad asistencial.
ResultadosEl 22,6% reingresaron en los seis primeros meses. Las variables que se asocian con mayor fuerza al reingreso fueron la estancia hospitalaria (estancias superiores a 15 días presentan un OR: 1,73; IC del 95%: 1,17–2,54), el total de fármacos prescritos al paciente (OR: 1,05; IC del 95%: 1,01–1,09), padecer hipertensión (OR:1,56; IC del 95%: 1,11–2,18), insuficiencia cardiaca (OR: 1,56; IC del 95%: 1,00–2,44) o cardiopatía isquémica (OR: 1,51; IC del 95%: 1,00–2,26), y la presión asistencial media de enfermería (OR: 0,93; IC del 95%: 0,87–0,98). El modelo que identifica mayor número de factores asociados al reingreso es el que integra información de ambos sistemas.
ConclusionesLos reingresos hospitalarios se han asociado a condiciones propias del paciente y a factores derivados de la asistencia sanitaria recibida. Integrar información de bases de datos clínico-administrativas de atención primaria y hospitalaria mejora la capacidad para identificar factores asociados con un mayor riesgo de reingreso que podrían servir para plantear estrategias.
To identify factors associated with hospital readmissions in the elderly.
DesignObservational descriptive study.
SettingHealth area 3 of Madrid.
ParticipantsPatients 74 years-old and over with a hospital admission to Hospital Universitario Príncipe de Asturias in 2006. Those with a hospital admission in the previous 6 months were excluded. A total of 1051 patients were identified.
Main MeasuresHospital Discharge Minimum Basic Data Set and primary care information system were used to develop logistical regression models. The dependent variable was the hospital readmission in a 6 month period. Independent variables were socio-demographics, health status and health care activity.
ResultsThere were 22.6% readmissions in the first 6 months. Variables associated with higher risk of readmission were, hospital stay (hospital stay greater than 15 days had an OR: 1.73 (95% CI:1.17–2.54), the total number of medicines prescribed to the patient (OR: 1.05; 95% CI:1.01–1.09), having hypertension (OR:1.56; 95% CI:1.11–2.18), heart failure (OR: 1.56; 95% CI:1.00–2.44) or ischemic heart disease (OR: 1.51; 95% CI:1.00–2.26), and the primary care nursing mean attendance pressure (OR: 0.93; 95% CI:0.87–0.98). The model that integrates information from both systems explains a higher number of factors associated with readmission.
ConclusionsHospital readmissions have been associated to patient medical condition and to factors related to the health care received. Integrating information from hospital and primary care administrative data bases improves the capacity to identify factors associated with a higher readmission risk.
Los reingresos hospitalarios son un importante reflejo de la complejidad tanto de las relaciones entre los distintos niveles asistenciales como de la atención a personas con edad avanzada. Un ingreso hospitalario en estas personas es un factor de riesgo que puede desencadenar un proceso de declive en el estado funcional y una pérdida de calidad de vida1. Es bien conocido que a las elevadas tasas de frecuentación y de altas hospitalarias en pacientes de este grupo etáreo, les sucede un alto número de reingresos1. Entre el 10–25% de los pacientes con estas edades reingresan en los 3 primeros meses tras el alta hospitalaria, y el 40–50% lo hacen entre los 6–12 meses1. No obstante, y a pesar de la alta incidencia de los reingresos, su epidemiología y significado no están bien descritos.
Aunque los reingresos han sido estudiados en las últimas décadas bajo diferentes perspectivas2–6, no queda claro todavía hasta qué punto reflejan problemas de calidad asistencial, que podrían ser susceptibles de mejora, o están fundamentalmente relacionados con características propias de los pacientes3,4. Entre los factores relacionados con la asistencia, los intrahospitalarios han sido estudiados con más frecuencia que los comunitarios y los de atención primaria (AP)1.
En el grupo de personas mayores de 74 años se produce el 32,3% de las estancias y el 23,2% de las altas hospitalarias de nuestro país7. Este grupo de edad es especialmente frágil: según la Encuesta Nacional de Salud 2006, el 44% de los mayores de 74 años considera que su estado de salud es regular y el 22%, malo/muy malo8. Estos pacientes representan un grupo vulnerable para el reingreso hospitalario. Según datos del Instituto Nacional de Estadística, la población mayor de 74 años representa el 8,32% de la población residente en España, siendo Madrid la tercera comunidad autónoma con mayor número, con 438.529 personas (8,08%)9.
La mayoría de los trabajos que han estudiado los reingresos hospitalarios lo han hecho en pacientes con patologías concretas10–13. En el grupo de mayores de 74 años, parece apropiado no restringir el estudio a diagnósticos específicos, puesto que la prevalencia de pluripatología es importante.
Ante la importancia de identificar los factores asociados a un mayor riesgo de reingresos, diversos autores han desarrollado modelos estadísticos a partir de características del paciente disponibles en sistemas de información sanitarios (SIS). A pesar de las limitaciones que puedan presentar las bases de datos clínico-administrativas, tanto de atención primaria (OMI-AP) como hospitalaria (conjunto mínimo básico de datos [CMBD]) se consideran instrumentos útiles para valorar la efectividad de la atención sanitaria14.
El objetivo de este trabajo es identificar los factores asociados a un mayor riesgo de reingreso hospitalario en pacientes de edad avanzada utilizando los SIS señalados anteriormente.
Material y métodosSe han utilizado como fuentes de información el CMBD del Hospital Universitario Príncipe de Asturias (HUPA) y la historia clínica informatizada de AP del Área 3 de la Comunidad de Madrid, cuyo soporte es la aplicación OMI-AP.
Con estas fuentes y a través del código de identificación personal de la tarjeta sanitaria registrado en ambas, se ha elaborado una base de datos que incluye variables de episodios hospitalarios y de consultas de AP. Se ha excluido a los pacientes registrados en el sistema de información de AP como desplazados desde otras áreas sanitarias de la Comunidad de Madrid u otras comunidades autónomas y a aquellos que hubieran tenido una consulta excepcional en AP debido a la escasa información de estos pacientes en dicho sistema. El periodo de estudio comprende desde el 1 de enero de 2006 hasta el 31 de diciembre de 2006.
En el estudio se han incluido pacientes mayores de 74 años sin ingreso documentado en el HUPA durante los seis meses previos al ingreso índice. Se ha definido ingreso índice como el primer ingreso acaecido durante el periodo de estudio. Para la selección de estos pacientes se ha tenido en cuenta la fecha de alta del primer ingreso a partir del 1 de enero de 2006. También se han incluido en el estudio a aquellos cuyo ingreso índice hubiera ocurrido durante el segundo semestre de 2006 y que hubieran ingresado en los seis meses siguientes a la fecha de alta de dicho ingreso.
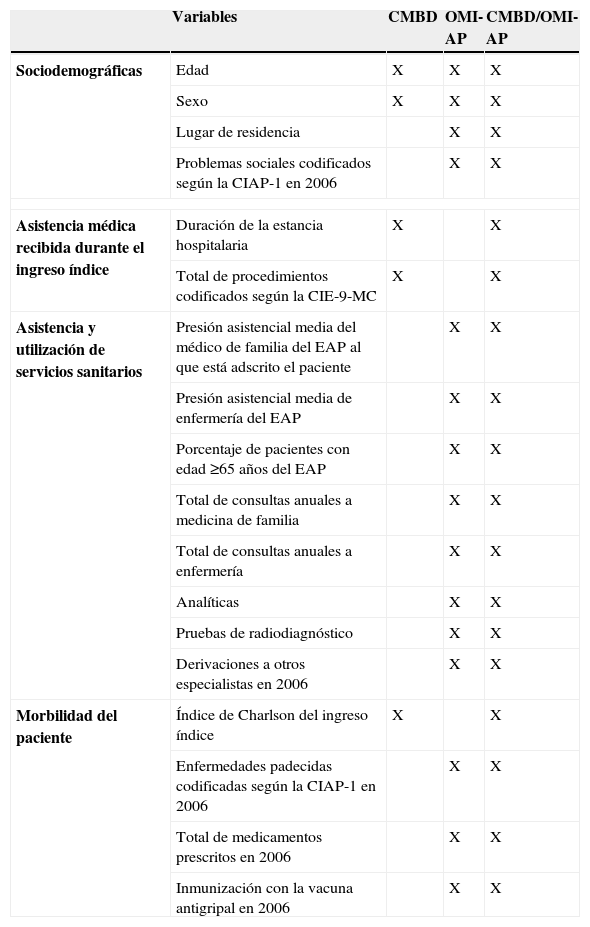
A partir de las variables recogidas en ambos SIS, se han elaborado tres modelos estadísticos: el modelo CMBD, que utiliza únicamente la información del episodio hospitalario; el modelo OMI-AP, que incluye variables de AP, y el modelo integral CMBD-OMIAP con variables de ambos sistemas (tabla 1).
Variables incluidas en las regresiones logísticas
| Variables | CMBD | OMI-AP | CMBD/OMI-AP | |
| Sociodemográficas | Edad | X | X | X |
| Sexo | X | X | X | |
| Lugar de residencia | X | X | ||
| Problemas sociales codificados según la CIAP-1 en 2006 | X | X | ||
| Asistencia médica recibida durante el ingreso índice | Duración de la estancia hospitalaria | X | X | |
| Total de procedimientos codificados según la CIE-9-MC | X | X | ||
| Asistencia y utilización de servicios sanitarios | Presión asistencial media del médico de familia del EAP al que está adscrito el paciente | X | X | |
| Presión asistencial media de enfermería del EAP | X | X | ||
| Porcentaje de pacientes con edad ≥65 años del EAP | X | X | ||
| Total de consultas anuales a medicina de familia | X | X | ||
| Total de consultas anuales a enfermería | X | X | ||
| Analíticas | X | X | ||
| Pruebas de radiodiagnóstico | X | X | ||
| Derivaciones a otros especialistas en 2006 | X | X | ||
| Morbilidad del paciente | Índice de Charlson del ingreso índice | X | X | |
| Enfermedades padecidas codificadas según la CIAP-1 en 2006 | X | X | ||
| Total de medicamentos prescritos en 2006 | X | X | ||
| Inmunización con la vacuna antigripal en 2006 | X | X | ||
CIAP-1: Clasificación internacional en atención primaria; EAP: equipo de atención primaria.
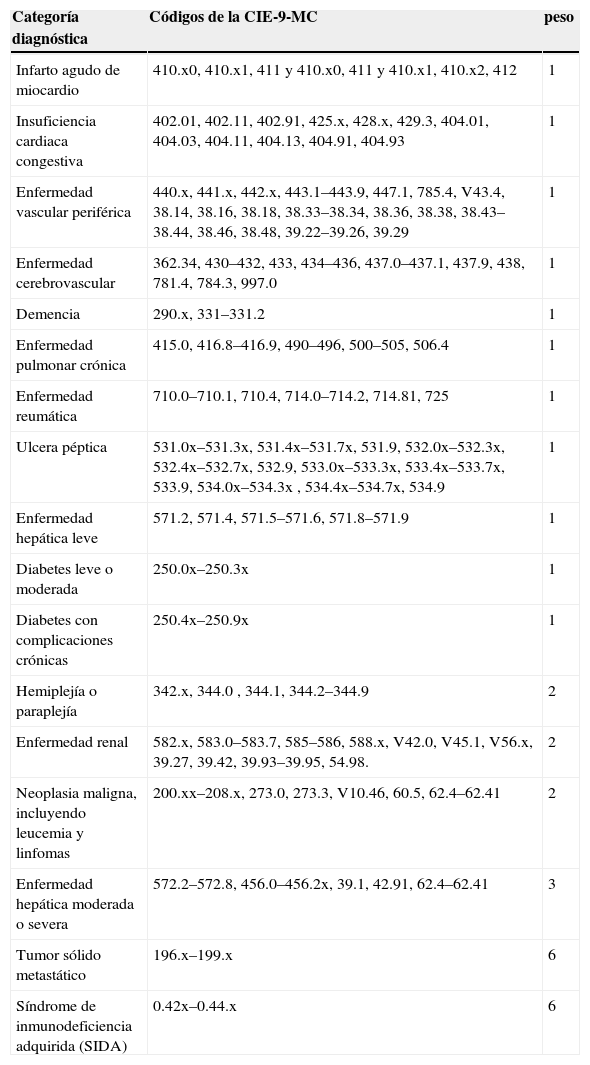
Una de las variables introducidas en los modelos ha sido el índice de Charlson adaptado, que incorpora 17 categorías de comorbilidad15–17. El valor de la comorbilidad cuantificada refleja el incremento de la probabilidad acumulada de mortalidad de un año; a mayor valor, más grave es la carga de comorbilidad (tabla 2).
Códigos CIE-9-MC para el cálculo del índice de Charlson adaptado¿
| Categoría diagnóstica | Códigos de la CIE-9-MC | peso |
| Infarto agudo de miocardio | 410.x0, 410.x1, 411 y 410.x0, 411 y 410.x1, 410.x2, 412 | 1 |
| Insuficiencia cardiaca congestiva | 402.01, 402.11, 402.91, 425.x, 428.x, 429.3, 404.01, 404.03, 404.11, 404.13, 404.91, 404.93 | 1 |
| Enfermedad vascular periférica | 440.x, 441.x, 442.x, 443.1–443.9, 447.1, 785.4, V43.4, 38.14, 38.16, 38.18, 38.33–38.34, 38.36, 38.38, 38.43–38.44, 38.46, 38.48, 39.22–39.26, 39.29 | 1 |
| Enfermedad cerebrovascular | 362.34, 430–432, 433, 434–436, 437.0–437.1, 437.9, 438, 781.4, 784.3, 997.0 | 1 |
| Demencia | 290.x, 331–331.2 | 1 |
| Enfermedad pulmonar crónica | 415.0, 416.8–416.9, 490–496, 500–505, 506.4 | 1 |
| Enfermedad reumática | 710.0–710.1, 710.4, 714.0–714.2, 714.81, 725 | 1 |
| Ulcera péptica | 531.0x–531.3x, 531.4x–531.7x, 531.9, 532.0x–532.3x, 532.4x–532.7x, 532.9, 533.0x–533.3x, 533.4x–533.7x, 533.9, 534.0x–534.3x , 534.4x–534.7x, 534.9 | 1 |
| Enfermedad hepática leve | 571.2, 571.4, 571.5–571.6, 571.8–571.9 | 1 |
| Diabetes leve o moderada | 250.0x–250.3x | 1 |
| Diabetes con complicaciones crónicas | 250.4x–250.9x | 1 |
| Hemiplejía o paraplejía | 342.x, 344.0 , 344.1, 344.2–344.9 | 2 |
| Enfermedad renal | 582.x, 583.0–583.7, 585–586, 588.x, V42.0, V45.1, V56.x, 39.27, 39.42, 39.93–39.95, 54.98. | 2 |
| Neoplasia maligna, incluyendo leucemia y linfomas | 200.xx–208.x, 273.0, 273.3, V10.46, 60.5, 62.4–62.41 | 2 |
| Enfermedad hepática moderada o severa | 572.2–572.8, 456.0–456.2x, 39.1, 42.91, 62.4–62.41 | 3 |
| Tumor sólido metastático | 196.x–199.x | 6 |
| Síndrome de inmunodeficiencia adquirida (SIDA) | 0.42x–0.44.x | 6 |
Índice de Charlson adaptado a partir de la propuesta de Romano, utilizándose los códigos de la CIE-9-MC (modificación clínica de la 9.a revisión de la clasificación internacional de enfermedades) empleados por Librero, que toma los códigos coincidentes entre la clasificación de Deyo y de Dartmouth-Manitoba y la mayoría de los códigos que no coinciden entre ambas clasificaciones.
Para la construcción de los modelos estadísticos, no se han tenido en cuenta las variables con una frecuencia inferior al 15% ni las variables cualitativas binarias con frecuencia inferior al 15% en alguna de sus categorías.
Se ha utilizado el paquete estadístico SPSS, v. 15.0. Las variables se trataron como categóricas excepto: edad, índice de Charlson, total de procedimientos durante el ingreso, presión asistencial media del médico de familia del equipo de atención primaria (EAP) al que el paciente está adscrito, presión asistencial media de enfermería del EAP, porcentaje de mayores de 65 años del EAP, número de consultas al médico de familia y enfermería, total de fármacos prescritos y de analíticas.
En el análisis descriptivo, las variables cuantitativas se han expresado como media y desviación típica, y las cualitativas como porcentaje. Se han analizado las relaciones entre las variables mediante correlaciones, detección de multicolinealidad y tablas de contingencia. Los criterios de inclusión y exclusión de las variables utilizadas en las regresiones logísticas han sido: valor de significación de inclusión (p≤0,15) y valor de significación de exclusión (p≥0,20). Todos los modelos se han ajustado por edad y sexo. La interpretación y valoración de significación de variables independientes se ha realizado mediante el valor de p y el IC del 95% de los exponentes de los coeficientes B (eB=OR). A través del estadístico de Wald se ha observado los factores explicativos con significación sobre los reingresos hospitalarios. Para la valoración de la bondad de los modelos desarrollados se han utilizado índices que reflejan el ajuste del modelo (−2LL, R2 Cox-Snell, R2 Nagelkerke), su calibración (test chi cuadrado Hosmer-Lemeshow) y discriminación (área bajo la curva ROC: AROC). Se han aceptado niveles de ajuste moderados y variables explicativas con niveles de significación próximos al 15%.
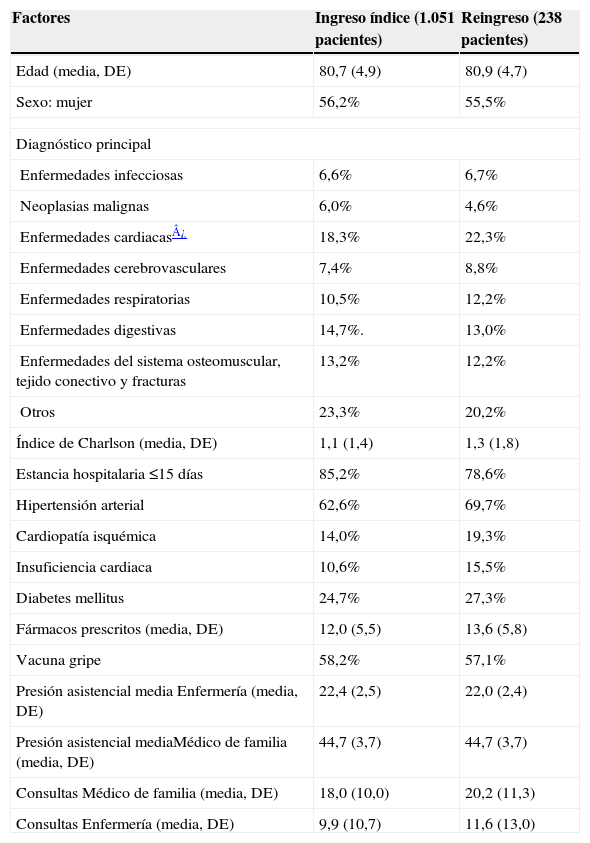
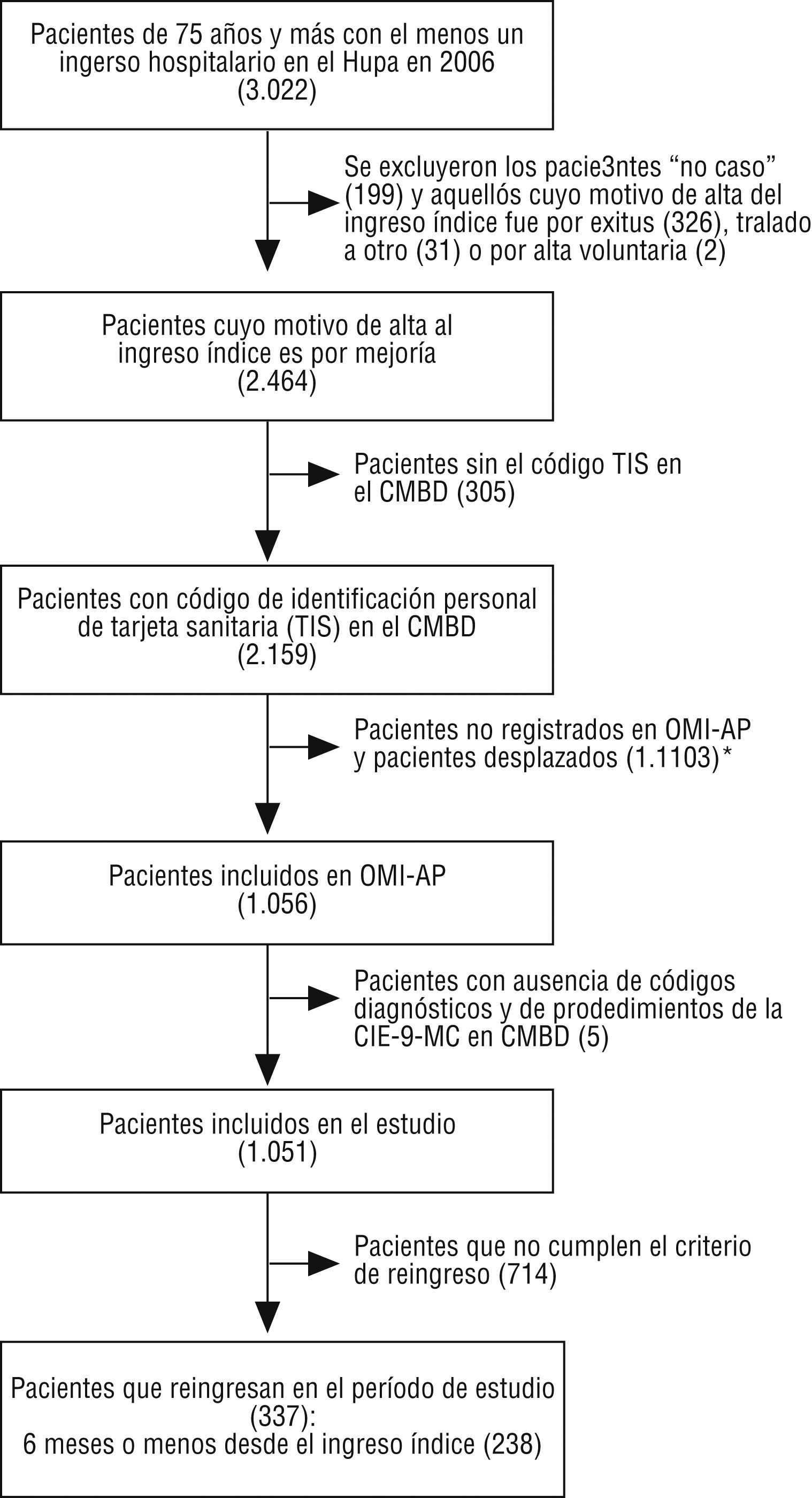
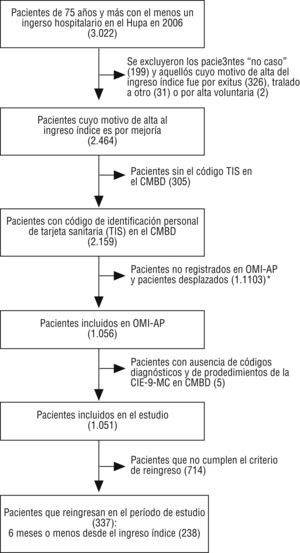
ResultadosDe los 3.022 pacientes que tuvieron al menos un ingreso hospitalario en 2006, 1.051 cumplían los criterios de inclusión. De estos, el 22,6% (238 pacientes) reingresaron en los seis meses siguientes al ingreso índice. En la tabla 3 se describen los principales factores sociodemográficos, clínicos y asistenciales de los pacientes durante el ingreso índice y el reingreso. El código de identificación personal de la tarjeta sanitaria no se registró en el 12,4% de los pacientes cuyo motivo de alta hospitalaria del ingreso índice fue por mejoría.
Descripción de las características de la población analizada. Factores sociodemográficos, clínicos y asistenciales durante el primer ingreso y el reingreso
| Factores | Ingreso índice (1.051 pacientes) | Reingreso (238 pacientes) |
| Edad (media, DE) | 80,7 (4,9) | 80,9 (4,7) |
| Sexo: mujer | 56,2% | 55,5% |
| Diagnóstico principal | ||
| Enfermedades infecciosas | 6,6% | 6,7% |
| Neoplasias malignas | 6,0% | 4,6% |
| Enfermedades cardiacas¿ | 18,3% | 22,3% |
| Enfermedades cerebrovasculares | 7,4% | 8,8% |
| Enfermedades respiratorias | 10,5% | 12,2% |
| Enfermedades digestivas | 14,7%. | 13,0% |
| Enfermedades del sistema osteomuscular, tejido conectivo y fracturas | 13,2% | 12,2% |
| Otros | 23,3% | 20,2% |
| Índice de Charlson (media, DE) | 1,1 (1,4) | 1,3 (1,8) |
| Estancia hospitalaria ≤15 días | 85,2% | 78,6% |
| Hipertensión arterial | 62,6% | 69,7% |
| Cardiopatía isquémica | 14,0% | 19,3% |
| Insuficiencia cardiaca | 10,6% | 15,5% |
| Diabetes mellitus | 24,7% | 27,3% |
| Fármacos prescritos (media, DE) | 12,0 (5,5) | 13,6 (5,8) |
| Vacuna gripe | 58,2% | 57,1% |
| Presión asistencial media Enfermería (media, DE) | 22,4 (2,5) | 22,0 (2,4) |
| Presión asistencial mediaMédico de familia (media, DE) | 44,7 (3,7) | 44,7 (3,7) |
| Consultas Médico de familia (media, DE) | 18,0 (10,0) | 20,2 (11,3) |
| Consultas Enfermería (media, DE) | 9,9 (10,7) | 11,6 (13,0) |
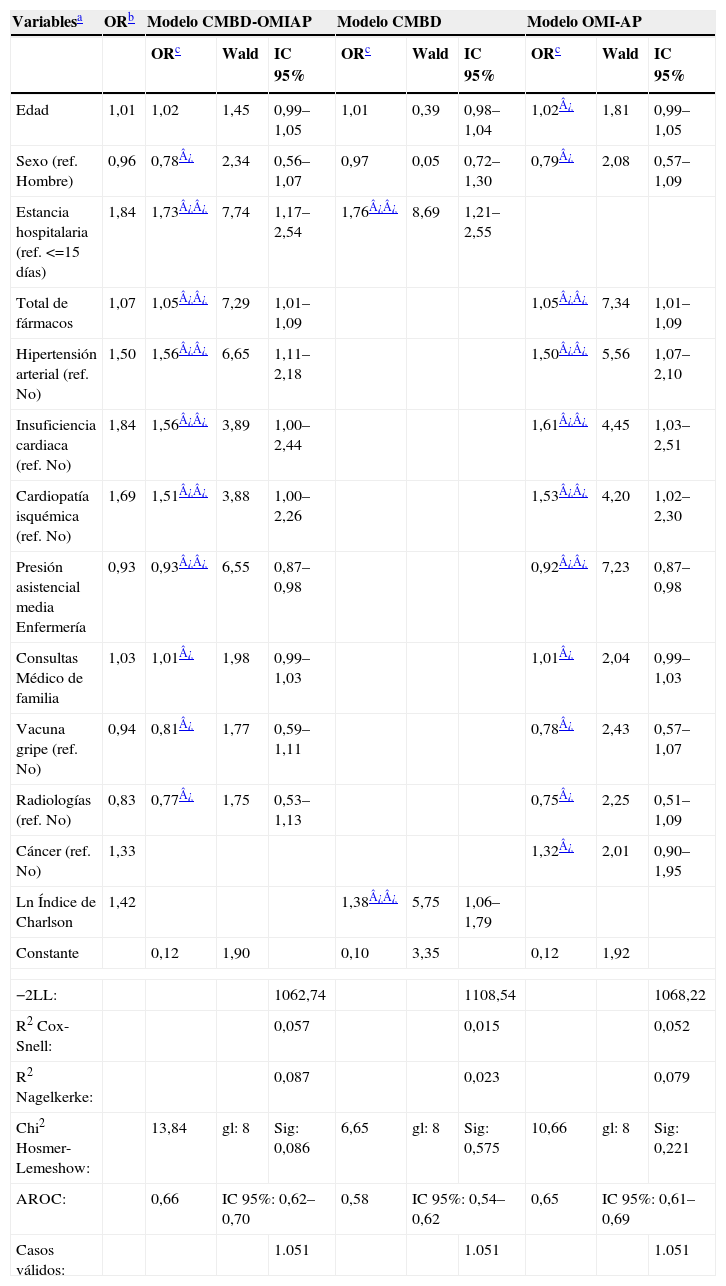
De los tres modelos de regresión logística desarrollados (tabla 4), el que ha tenido mejor ajuste, calibración y discriminación ha sido el modelo CMBD-OMIAP. La estancia media hospitalaria superior o igual a 15 días (OR: 1,73; IC del 95%: 1,17–2,54), el total de fármacos prescritos al paciente (OR: 1,05; IC del 95%: 1,01–1,09), ser hipertenso (OR: 1,56; IC del 95%: 1,11–2,18), padecer insuficiencia cardiaca (OR: 1,56; IC del 95%: 1,00–2,44) o cardiopatía isquémica (OR: 1,51; IC del 95%: 1,00–2,26) se han comportado como factores de riesgo frente al reingreso. Por el contrario, mayor presión asistencial de enfermería (OR: 0,93; IC del 95%: 0,87–0,98) ha sido protectora. Ser mujer, estar vacunado de la gripe y tener derivaciones a radiología desde AP también han mostrado protección, aunque con un nivel de significación estadística del 15%.
Resultados de los modelos de regresión logística
| Variablesa | ORb | Modelo CMBD-OMIAP | Modelo CMBD | Modelo OMI-AP | ||||||
| ORc | Wald | IC 95% | ORc | Wald | IC 95% | ORc | Wald | IC 95% | ||
| Edad | 1,01 | 1,02 | 1,45 | 0,99–1,05 | 1,01 | 0,39 | 0,98–1,04 | 1,02¿ | 1,81 | 0,99–1,05 |
| Sexo (ref. Hombre) | 0,96 | 0,78¿ | 2,34 | 0,56–1,07 | 0,97 | 0,05 | 0,72–1,30 | 0,79¿ | 2,08 | 0,57–1,09 |
| Estancia hospitalaria (ref. <=15 días) | 1,84 | 1,73¿¿ | 7,74 | 1,17–2,54 | 1,76¿¿ | 8,69 | 1,21–2,55 | |||
| Total de fármacos | 1,07 | 1,05¿¿ | 7,29 | 1,01–1,09 | 1,05¿¿ | 7,34 | 1,01–1,09 | |||
| Hipertensión arterial (ref. No) | 1,50 | 1,56¿¿ | 6,65 | 1,11–2,18 | 1,50¿¿ | 5,56 | 1,07–2,10 | |||
| Insuficiencia cardiaca (ref. No) | 1,84 | 1,56¿¿ | 3,89 | 1,00–2,44 | 1,61¿¿ | 4,45 | 1,03–2,51 | |||
| Cardiopatía isquémica (ref. No) | 1,69 | 1,51¿¿ | 3,88 | 1,00–2,26 | 1,53¿¿ | 4,20 | 1,02–2,30 | |||
| Presión asistencial media Enfermería | 0,93 | 0,93¿¿ | 6,55 | 0,87–0,98 | 0,92¿¿ | 7,23 | 0,87–0,98 | |||
| Consultas Médico de familia | 1,03 | 1,01¿ | 1,98 | 0,99–1,03 | 1,01¿ | 2,04 | 0,99–1,03 | |||
| Vacuna gripe (ref. No) | 0,94 | 0,81¿ | 1,77 | 0,59–1,11 | 0,78¿ | 2,43 | 0,57–1,07 | |||
| Radiologías (ref. No) | 0,83 | 0,77¿ | 1,75 | 0,53–1,13 | 0,75¿ | 2,25 | 0,51–1,09 | |||
| Cáncer (ref. No) | 1,33 | 1,32¿ | 2,01 | 0,90–1,95 | ||||||
| Ln Índice de Charlson | 1,42 | 1,38¿¿ | 5,75 | 1,06–1,79 | ||||||
| Constante | 0,12 | 1,90 | 0,10 | 3,35 | 0,12 | 1,92 | ||||
| −2LL: | 1062,74 | 1108,54 | 1068,22 | |||||||
| R2 Cox-Snell: | 0,057 | 0,015 | 0,052 | |||||||
| R2 Nagelkerke: | 0,087 | 0,023 | 0,079 | |||||||
| Chi2 Hosmer-Lemeshow: | 13,84 | gl: 8 | Sig: 0,086 | 6,65 | gl: 8 | Sig: 0,575 | 10,66 | gl: 8 | Sig: 0,221 | |
| AROC: | 0,66 | IC 95%: 0,62–0,70 | 0,58 | IC 95%: 0,54–0,62 | 0,65 | IC 95%: 0,61–0,69 | ||||
| Casos válidos: | 1.051 | 1.051 | 1.051 | |||||||
De acuerdo con este modelo, y aunque presenta una capacidad predictiva limitada, se ha estimado que la probabilidad de reingreso de un paciente con la situación más desfavorable en las variables cualitativas y la media de las cuantitativas era del 59%.
El segundo modelo con mejor ajuste ha sido el OMI-AP. Se han obtenido resultados muy similares al modelo integral. A diferencia de este último, los pacientes con cáncer reingresan más que los que no lo padecen, mientras que por cada año más de edad se incrementa el reingreso un 2%.
El modelo CMBD fue el que peor ajuste obtuvo. Los pacientes con estancia media hospitalaria igual o superior a 15 días reingresan un 76% más que los pacientes con estancia inferior, y el incremento de una unidad porcentual en el índice de Charlson se asocia con un incremento en los reingresos del 0,32%.
DiscusiónLos resultados de este trabajo ponen de manifiesto que los sistemas de información de AP registran información que puede permitir identificar pacientes con elevado riesgo de un reingreso hospitalario. Algunas de las variables que han aparecido significativamente asociadas con el riesgo de reingreso en este trabajo también habían sido identificadas previamente. No obstante, la heterogeneidad en la metodología de los diferentes artículos publicados en relación a estos factores, con diferentes periodos de seguimiento hasta el reingreso y poblaciones de estudio, dificulta establecer comparaciones. Así, podemos citar que un mayor número de medicamentos consumidos conlleva un incremento del riesgo de reingreso18,19, al igual que padecer insuficiencia cardiaca, cardiopatía isquémica, o ser hipertenso20. La comorbilidad del paciente, establecida mediante el índice de Charlson, también se ha asociado a mayor probabilidad de tener un reingreso en los seis meses siguientes al ingreso índice21. También se había observado el menor riesgo de las mujeres3,22, o el efecto protector de la inmunización frente a la gripe.
En cuanto a las variables asociadas a la asistencia sanitaria, estancias hospitalarias prolongadas conllevan mayor probabilidad de reingreso23-25. Puesto que en este trabajo se ha ajustado por variables sociodemográficas, de estado de salud del paciente y asistenciales, la estancia podría reflejar la influencia de otros factores no incluidos, como los relacionados con la capacidad funcional o la estructura socio-familiar y recursos económicos del paciente. Así, se ha observado cómo los pacientes de edad avanzada que viven solos y tienen dificultades económicas, presentan mayor riesgo de reingreso que los que viven con un cuidador informal o cuentan con mayores recursos económicos26.
También se ha comprobado cómo un mayor número de visitas al médico de familia incrementa el riesgo de reingreso. Es posible que esta variable también pueda relacionarse con otras variables tampoco registradas en este trabajo. Este fenómeno no había sido identificado previamente como factor asociado al riesgo de reingreso.
Otro de de los resultados de este trabajo ha sido que los pacientes adscritos a un equipo de EAP con mayor presión asistencial media de enfermería tienen menor riesgo de reingresar. Un objetivo fundamental de la actividad enfermera es potenciar el autocuidado y control de los problemas de salud en estos pacientes. Por ello, los EAP con mayor actividad enfermera pueden ser EAP en los que se identifiquen y resuelvan problemas que, de otra forma, requerirían un reingreso hospitalario de estos pacientes. Este efecto protector apunta en la misma dirección a los resultados de otros trabajos en los que la función y la implicación del personal de enfermería en el proceso asistencial, tanto en primaria como en hospitalaria, son beneficiosas para el control de los reingresos27,28.
En cuanto a las limitaciones del estudio, destacamos que, aunque en los últimos años, existe una mayor aceptación de utilización de sistemas de información sanitaria para investigar y evaluar los servicios de salud, estas fuentes presentan algunas debilidades. Entre las más destacadas se encuentran las de codificación y registro. Pese a ello, consideramos que las posibilidades de estos instrumentos deben aprovecharse al máximo, ya que son sistemas esencialmente sin coste para la evaluación de servicios de salud29 y ofrecen la oportunidad de integrar distintos niveles de la asistencia sanitaria.
La dificultad en relacionar información de primaria y del CMBD de un número importante de pacientes, pudo deberse a pacientes que tienen como hospital de referencia el HUPA, pero cuya AP depende de otra área de salud, o a pacientes registrados como desplazados en OMI-AP.
De los modelos estadísticos desarrollados, el que combina información de los sistemas de información hospitalaria y de primaria es el que presenta mejores resultados. El valor de este modelo respecto al modelo OMI-AP, lo aporta la inclusión de la estancia hospitalaria, factor explicativo más sólido de reingresos hospitalarios, tal y como ya se ha comentado.
Con todo ello, podemos concluir que tanto la comorbilidad del paciente como la asistencia recibida y la capacidad organizativa del sistema sanitario, tales como la estancia media hospitalaria y la presión asistencial media de enfermería, se asocian al riesgo de reingreso en pacientes de edad avanzada. Identificar factores que conllevan un incremento en el riesgo de reingreso puede permitir diseñar estrategias de intervención orientadas a la prevención de dicho fenómeno.
- •
El reingreso hospitalario se ha estudiado bajo distintas perspectivas, una de ellas como indicador de calidad asistencial.
- •
El ingreso hospitalario en personas de edad avanzada es un factor de riesgo que puede desencadenar un deterioro del estado funcional y pérdida de calidad de vida.
- •
Los factores asociados a un mayor riesgo de reingreso en pacientes de edad avanzada han sido estudiados, principalmente, en el ámbito hospitalario.
- •
En los sistemas de información de AP se registra información que puede permitir identificar pacientes con elevado riesgo de reingreso hospitalario.
- •
Factores relacionados con la asistencia recibida y la capacidad organizativa del sistema sanitario influyen en la probabilidad de reingreso en un paciente de edad avanzada.
Los autores declaran no tener ningún conflicto de intereses.
FinanciaciónEste proyecto ha recibido financiación del Fondo de Investigación Sanitaria (PI n.°: 0690244).
Los autores quieren expresar su agradecimiento a Inmaculada Calvo Parra y a Purificación Villaitodo Villén por su colaboración en la elaboración de la base de datos a partir de los SIS, a Cristina Asensio del Barrio por su contribución en la revisión y asesoramiento del presente artículo y a Abinaya Rajan por su aportación en el mismo.