Analizar las percepciones, motivaciones y razones que influyen al elegir la especialidad de Medicina Familiar y Comunitaria (MFyC), y explorar posibles propuestas de cambio sobre el modelo sanitario y la formación universitaria.
DiseñoEstudio cualitativo descriptivo-interpretativo de perspectiva socioconstructivista.
EmplazamientoUnidades docentes del Área Metropolitana de Barcelona.
Participantes y contextoSe contactó con 55 residentes de primer año de MFyC pertenecientes a la U.D. MFyC Barcelona Ciutat ICS vía telefónica, y se reclutaron 25 participantes que fueron segmentadas en dos grupos según hubieran escogido MFyC como primera opción o no. Mediante muestreo en bola de nieve, se reclutaron once residentes de primer año de otras especialidades.
MétodoConstitución de tres grupos focales: (a) MFyC como primera opción, (b) no como primera opción y (c) otras especialidades. Desarrollo de entrevistas grupales semiestructuradas de dos horas de duración. Codificación inductiva con una primera triangulación intra-grupo y una segunda triangulación inter-grupo, posterior análisis de contenido temático.
ResultadosLa elección de plaza MIR representa un gran hito académico y es pensado como determinante para el futuro tanto profesional como personal. Así, se dibuja como resultado de una compleja trama de elementos influyentes, destacando la formación universitaria, el modelo sanitario, las expectativas laborales y la valoración social de la especialidad. Poniendo en relación los diferentes factores, se pone de manifiesto el fenómeno llamado desprestigio de la AP.
ConclusiónLa especialidad de MFyC no será atractiva en un sistema sanitario y formativo hospitalo-céntrico que no apuesta por la AP organizativa ni económicamente.
To analyze the perceptions, motives and reasons that influence the election of Family and Community Medicine (FCM) speciality, thus exploring possible proposals for change in the health system model and university training.
DesignDescriptive–interpretative qualitative research from a socio-constructivist perspective.
EmplacementMedical speciality training departments in the Metropolitan Area of Barcelona.
Participants and context55 first year junior doctors belonging to the FCM Barcelona Ciutat ICS training department were contacted; 25 agreed to participate. They were segmented into two groups depending on if the choice of FCM had been their first option or not. Through snowball sampling 11 more junior doctors from other specialities were recruited.
MethodThree focus groups were formed: (a) first choice FCM, (b) not first choice FCM and (c) other specialities. Semi-structured 2-h long interviews took place with each of the groups. Literal transcription and inductive codification with a first triangulation within each group and a second one between the three of them and thematic content analyses.
ResultsThe choice of speciality is lived as an academic milestone and is thought determining professional and personally. It is a complex weave of influencing elements but some of main factors were university training, health system model, professional prospects and the social appreciation of the speciality. Analyzing the relation between these elements puts light on a phenomena we have called “the discredit of Primary Care (PC)”.
ConclusionThe FCM specialty will not be attractive in a hospital-centric health and training system that does not bet on PC organizationally or economically.
Está ampliamente descrito que todo sistema sanitario con la Atención Primaria (AP) como eje central obtiene mejores resultados en términos de morbi-mortalidad1, reduce las desigualdades en salud y, todo ello, de forma más coste-eficiente2–4. Tanto la declaración de Alma-Ata de 1978, como la de Astaná en 2018, sitúan a la AP en el centro del sistema sanitario como estrategia para mejorar la salud mundial y definen sus valores clave: equidad, solidaridad, justicia social, salud comunitaria, educación y promoción de la salud, así como participación y autonomía de las personas y comunidades5,6.
El Sistema Nacional de Salud (SNS) español está basado en la AP como puerta de acceso4. No obstante, tanto la formación académica como el sistema sanitario reproducen la hegemonía del paradigma biomédico, concibiendo a la enfermedad como un fenómeno exclusivamente biológico e individual, lo que se contrapone al modelo biopsicosocial que define la AP, basado en la atención integral al paciente y en la toma de decisiones compartidas7,8.
Actualmente, la importancia teórica de la AP en el SNS no se corresponde con su realidad, especialmente a nivel académico. Las especialistas en Medicina Familiar y Comunitaria (MFyC) representan un 37% del total de facultativas, frente al 50% recomendado9,10. Paralelamente, existe una tendencia a no escoger esta especialidad como primera opción tras el examen Médico Interno Residente (MIR)8,11. También en la universidad se constata un bajo interés de las estudiantes por la MFyC. En una encuesta publicada por Martín et al.12, un 87% reconocieron su función social imprescindible y que debería impartirse obligatoriamente, pero menos del 20% consideró que tuviera un prestigio similar al de otras especialidades. Ayuso-Raya et al.13 relacionan este desinterés con la escasa presencia de MFyC durante la carrera y con un desprestigio percibido, tanto profesional como social. Bethune et al.14 apuntan a la hiper-especialización y la falta de profesores de AP como factores desincentivadores, transmitidos mediante un currículum oculto. Casado et al.9 concluyen que en las facultades, la MFyC dista mucho de ser el eje central: sin departamento propio en la mayoría de centros y con escasa presencia en el programa formativo, resultando en una formación física e intelectualmente hospitalo-céntrica. Esto conlleva que el desinterés por esta especialidad crezca durante la formación universitaria. Precisamente la existencia de un departamento propio en las facultades, junto con una experiencia académica y práctica satisfactoria en AP, son factores favorables a la elección de MFyC9,15–17.
Consideramos necesario un análisis más amplio y exhaustivo del fenómeno de elección de especialidad para profundizar en las raíces del desinterés por la AP que se ha identificado en estudios previos, pero también para analizar las razones que llevan a la elección de MFyC pese al desfavorable contexto. El objetivo del presente estudio es analizar las percepciones, motivaciones y razones que influyen a las residentes en la elección de la especialidad de MFyC, así como explorar posibles propuestas de cambio de las participantes sobre el modelo sanitario y la formación universitaria.
MetodologíaEstudio cualitativo descriptivo-interpretativo de perspectiva socio-constructivista y análisis de contenido temático. Se entrevistaron en julio de 2019 a 36 residentes segmentadas en tres grupos focales:
- a.
Residentes de MFyC de 1er año que manifestaron haber escogido MFyC como primera opción (1MF), n=15
- b.
Residentes de MFyC de 1er año que manifestaron no haber escogido MFyC como primera opción (2MF), n=10
- c.
Residentes de 1er año de otras especialidades médicas y/o de abordaje sistémico (NoMF), n=11
Población de estudio. El criterio de inclusión en los grupos de residentes de MFyC fue pertenecer a la Unidad Docente MFyC Barcelona Ciutat ICS. Se contactó con 55 residentes vía telefónica y se reclutaron mediante muestreo según conveniencia. Para determinar si la elección de MFyC había sido su primera opción se les preguntó «Si hubieras podido escoger cualquier especialidad, ¿cuál habrías escogido?». En el grupo NoMF, el muestreo fue en bola de nieve a partir de las residentes de MFyC ya reclutadas. Se definió como criterio de exclusión haber ejercido otra profesión sanitaria antes del inicio de la residencia, con tal de explorar la visión de AP previa a una experiencia laboral. Durante la entrevista, en el grupo 2MF se desveló que uno de los participantes había ejercido previamente de médico. Las intervenciones de este participante fueron silenciadas para el análisis y consideramos su figura como «facilitador del debate». El diseño muestral de los grupos se realizó con base en las variables de género y localización de la formación universitaria, para asegurar variabilidad discursiva (tabla 1).
Resumen de los participantes de los grupos focales
| Grupo Focal | 1MF | 2MF | NoMF | ||||||
|---|---|---|---|---|---|---|---|---|---|
| Género | Mujer | Hombre | Otres | Mujer | Hombre | Otres | Mujer | Hombre | Otres |
| Formación universitaria en Cataluña | 9 | 3 | 0 | 5 | 2 | 0 | 4 | 3 | 0 |
| Formación universitaria fuera de Cataluña | 2 | 1 | 0 | 0 | 3 | 0 | 3 | 1 | 0 |
| Total por género | 11 | 4 | 0 | 5 | 5 | 0 | 7 | 4 | 0 |
| Total grupo | 15 | 10 | 11 | ||||||
1MF: MFyC como primera opción; 2MF: MFyC no como primera opción; NoMF: no MFyC. Incluye Medicina Interna (2), Neurología (2), Aparato Digestivo (3), Psiquiatría (1), Reumatología (1), Pediatría (1), Geriatría (1)
Técnica y análisis. Se llevaron a cabo entrevistas grupales semiestructuradas de dos horas de duración, con apartados correspondientes a tres categorías pre-establecidas con base en la literatura ya existente (tabla 2). Cada grupo focal fue moderado por un miembro del equipo de investigación; además, dos observadoras recogieron notas de campo. Las entrevistas tuvieron lugar en una unidad de soporte a la investigación, fueron grabadas con audio y transcritas literalmente incorporando las anotaciones sobre lenguaje no verbal.
Guión de la entrevista para los grupos focales
| Categoría A - Formación Universitaria |
| ¿Qué opináis de la formación universitaria orientada a conocer la AP?¿Qué experiencias habéis tenido con la AP?¿Cómo creéis que se puede mejorar la formación universitaria de la AP? |
| Categoría B - Sistema sanitario |
| ¿Qué papel tiene la AP dentro del sistema sanitario?¿Qué diferencias creéis que hay entre AP y el sistema hospitalario? ¿Qué relación creéis que deberían tener?¿Qué aspectos positivos veis de la AP?¿Qué aspectos negativos o limitaciones creéis que tiene la AP?¿Qué valores debe tener una médica de familia? |
| Categoría C - Elección de plaza |
| ¿Qué sensaciones tenéis al haber escogido la especialidad? ¿Dudasteis con otras especialidades?¿Por qué habéis escogido esta especialidad?¿Qué esperáis de vuestra residencia y de vuestro futuro como médicas? |
Para el análisis, los pasos secuenciales fueron:
- 1.
Codificación inductiva de cada una de las entrevistas por dos investigadoras independientes en paralelo.
- 2.
Primera triangulación de los resultados de cada grupo por separado, planteando las discrepancias con una tercera investigadora. Clasificación de los códigos emergidos en subcategorías y asignación a las tres grandes categorías iniciales.
- 3.
Segunda triangulación de los códigos emergidos en los tres grupos focales, unificando 66 códigos comunes.
- 4.
Análisis de contenido temático por todo el equipo de investigación y elaboración de un informe final.
- 5.
Devolución a las participantes vía telefónica de los principales resultados del estudio.
Existieron espacios de reflexividad durante todo el proceso donde se compartieron valoraciones sobre metodología, impresiones analíticas y ejes de discusión.
Consideraciones éticas. Todas las participantes firmaron un consentimiento informado y el estudio fue aprobado por el Comité de Ética IDIAP Jordi Gol.
Resultados y discusiónSe preestablecieron tres grandes categorías para estructurar las entrevistas (formación universitaria, sistema sanitario y elección de plaza) a partir de las cuales se estructuraron los resultados. Dentro de cada categoría se identificaron distintos códigos de forma emergente (tabla 3). Finalmente, durante el análisis, se identificó como fenómeno transversal el «desprestigio de la AP» al que se dedica un apartado propio.
Selección de citas textuales por subcategorías
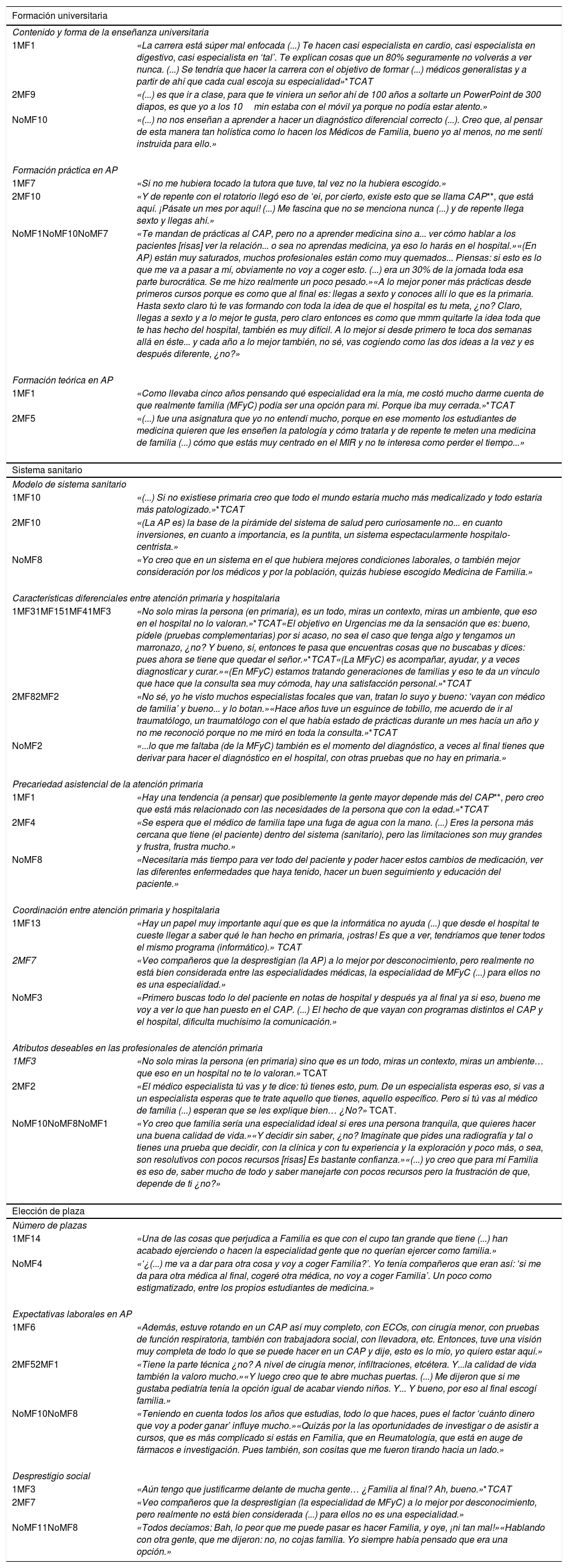
| Formación universitaria | |
|---|---|
| Contenido y forma de la enseñanza universitaria | |
| 1MF1 | «La carrera está súper mal enfocada (...) Te hacen casi especialista en cardio, casi especialista en digestivo, casi especialista en ‘tal’. Te explican cosas que un 80% seguramente no volverás a ver nunca. (...) Se tendría que hacer la carrera con el objetivo de formar (...) médicos generalistas y a partir de ahí que cada cual escoja su especialidad»*TCAT |
| 2MF9 | «(...) es que ir a clase, para que te viniera un señor ahí de 100 años a soltarte un PowerPoint de 300 diapos, es que yo a los 10min estaba con el móvil ya porque no podía estar atento.» |
| NoMF10 | «(...) no nos enseñan a aprender a hacer un diagnóstico diferencial correcto (...). Creo que, al pensar de esta manera tan holística como lo hacen los Médicos de Familia, bueno yo al menos, no me sentí instruida para ello.» |
| Formación práctica en AP | |
| 1MF7 | «Si no me hubiera tocado la tutora que tuve, tal vez no la hubiera escogido.» |
| 2MF10 | «Y de repente con el rotatorio llegó eso de ‘ei, por cierto, existe esto que se llama CAP**, que está aquí. ¡Pásate un mes por aquí! (...) Me fascina que no se menciona nunca (...) y de repente llega sexto y llegas ahí.» |
| NoMF1NoMF10NoMF7 | «Te mandan de prácticas al CAP, pero no a aprender medicina sino a... ver cómo hablar a los pacientes [risas] ver la relación... o sea no aprendas medicina, ya eso lo harás en el hospital.»«(En AP) están muy saturados, muchos profesionales están como muy quemados... Piensas: si esto es lo que me va a pasar a mí, obviamente no voy a coger esto. (...) era un 30% de la jornada toda esa parte burocrática. Se me hizo realmente un poco pesado.»«A lo mejor poner más prácticas desde primeros cursos porque es como que al final es: llegas a sexto y conoces allí lo que es la primaria. Hasta sexto claro tú te vas formando con toda la idea de que el hospital es tu meta, ¿no? Claro, llegas a sexto y a lo mejor te gusta, pero claro entonces es como que mmm quitarte la idea toda que te has hecho del hospital, también es muy difícil. A lo mejor si desde primero te toca dos semanas allá en éste... y cada año a lo mejor también, no sé, vas cogiendo como las dos ideas a la vez y es después diferente, ¿no?» |
| Formación teórica en AP | |
| 1MF1 | «Como llevaba cinco años pensando qué especialidad era la mía, me costó mucho darme cuenta de que realmente familia (MFyC) podía ser una opción para mi. Porque iba muy cerrada.»*TCAT |
| 2MF5 | «(...) fue una asignatura que yo no entendí mucho, porque en ese momento los estudiantes de medicina quieren que les enseñen la patología y cómo tratarla y de repente te meten una medicina de familia (...) cómo que estás muy centrado en el MIR y no te interesa como perder el tiempo...» |
| Sistema sanitario | |
| Modelo de sistema sanitario | |
| 1MF10 | «(...) Si no existiese primaria creo que todo el mundo estaría mucho más medicalizado y todo estaría más patologizado.»*TCAT |
| 2MF10 | «(La AP es) la base de la pirámide del sistema de salud pero curiosamente no... en cuanto inversiones, en cuanto a importancia, es la puntita, un sistema espectacularmente hospitalo-centrista.» |
| NoMF8 | «Yo creo que en un sistema en el que hubiera mejores condiciones laborales, o también mejor consideración por los médicos y por la población, quizás hubiese escogido Medicina de Familia.» |
| Características diferenciales entre atención primaria y hospitalaria | |
| 1MF31MF151MF41MF3 | «No solo miras la persona (en primaria), es un todo, miras un contexto, miras un ambiente, que eso en el hospital no lo valoran.»*TCAT«El objetivo en Urgencias me da la sensación que es: bueno, pídele (pruebas complementarias) por si acaso, no sea el caso que tenga algo y tengamos un marronazo, ¿no? Y bueno, sí, entonces te pasa que encuentras cosas que no buscabas y dices: pues ahora se tiene que quedar el señor.»*TCAT«(La MFyC) es acompañar, ayudar, y a veces diagnosticar y curar.»«(En MFyC) estamos tratando generaciones de familias y eso te da un vínculo que hace que la consulta sea muy cómoda, hay una satisfacción personal.»*TCAT |
| 2MF82MF2 | «No sé, yo he visto muchos especialistas focales que van, tratan lo suyo y bueno: ‘vayan con médico de familia’ y bueno... y lo botan.»«Hace años tuve un esguince de tobillo, me acuerdo de ir al traumatólogo, un traumatólogo con el que había estado de prácticas durante un mes hacía un año y no me reconoció porque no me miró en toda la consulta.»*TCAT |
| NoMF2 | «...lo que me faltaba (de la MFyC) también es el momento del diagnóstico, a veces al final tienes que derivar para hacer el diagnóstico en el hospital, con otras pruebas que no hay en primaria.» |
| Precariedad asistencial de la atención primaria | |
| 1MF1 | «Hay una tendencia (a pensar) que posiblemente la gente mayor depende más del CAP**, pero creo que está más relacionado con las necesidades de la persona que con la edad.»*TCAT |
| 2MF4 | «Se espera que el médico de familia tape una fuga de agua con la mano. (...) Eres la persona más cercana que tiene (el paciente) dentro del sistema (sanitario), pero las limitaciones son muy grandes y frustra, frustra mucho.» |
| NoMF8 | «Necesitaría más tiempo para ver todo del paciente y poder hacer estos cambios de medicación, ver las diferentes enfermedades que haya tenido, hacer un buen seguimiento y educación del paciente.» |
| Coordinación entre atención primaria y hospitalaria | |
| 1MF13 | «Hay un papel muy importante aquí que es que la informática no ayuda (...) que desde el hospital te cueste llegar a saber qué le han hecho en primaria, ¡ostras! Es que a ver, tendríamos que tener todos el mismo programa (informático).» TCAT |
| 2MF7 | «Veo compañeros que la desprestigian (la AP) a lo mejor por desconocimiento, pero realmente no está bien considerada entre las especialidades médicas, la especialidad de MFyC (...) para ellos no es una especialidad.» |
| NoMF3 | «Primero buscas todo lo del paciente en notas de hospital y después ya al final ya si eso, bueno me voy a ver lo que han puesto en el CAP. (...) El hecho de que vayan con programas distintos el CAP y el hospital, dificulta muchísimo la comunicación.» |
| Atributos deseables en las profesionales de atención primaria | |
| 1MF3 | «No solo miras la persona (en primaria) sino que es un todo, miras un contexto, miras un ambiente… que eso en un hospital no te lo valoran.» TCAT |
| 2MF2 | «El médico especialista tú vas y te dice: tú tienes esto, pum. De un especialista esperas eso, si vas a un especialista esperas que te trate aquello que tienes, aquello específico. Pero si tú vas al médico de família (...) esperan que se les explique bien… ¿No?» TCAT. |
| NoMF10NoMF8NoMF1 | «Yo creo que familia sería una especialidad ideal si eres una persona tranquila, que quieres hacer una buena calidad de vida.»«Y decidir sin saber, ¿no? Imagínate que pides una radiografía y tal o tienes una prueba que decidir, con la clínica y con tu experiencia y la exploración y poco más, o sea, son resolutivos con pocos recursos [risas] Es bastante confianza.»«(...) yo creo que para mí Familia es eso de, saber mucho de todo y saber manejarte con pocos recursos pero la frustración de que, depende de ti ¿no?» |
| Elección de plaza | |
| Número de plazas | |
| 1MF14 | «Una de las cosas que perjudica a Familia es que con el cupo tan grande que tiene (...) han acabado ejerciendo o hacen la especialidad gente que no querían ejercer como familia.» |
| NoMF4 | «‘¿(...) me va a dar para otra cosa y voy a coger Familia?’. Yo tenía compañeros que eran así: ‘si me da para otra médica al final, cogeré otra médica, no voy a coger Familia’. Un poco como estigmatizado, entre los propios estudiantes de medicina.» |
| Expectativas laborales en AP | |
| 1MF6 | «Además, estuve rotando en un CAP así muy completo, con ECOs, con cirugía menor, con pruebas de función respiratoria, también con trabajadora social, con llevadora, etc. Entonces, tuve una visión muy completa de todo lo que se puede hacer en un CAP y dije, esto es lo mío, yo quiero estar aquí.» |
| 2MF52MF1 | «Tiene la parte técnica ¿no? A nivel de cirugía menor, infiltraciones, etcétera. Y...la calidad de vida también la valoro mucho.»«Y luego creo que te abre muchas puertas. (...) Me dijeron que si me gustaba pediatría tenía la opción igual de acabar viendo niños. Y... Y bueno, por eso al final escogí familia.» |
| NoMF10NoMF8 | «Teniendo en cuenta todos los años que estudias, todo lo que haces, pues el factor ‘cuánto dinero que voy a poder ganar’ influye mucho.»«Quizás por la las oportunidades de investigar o de asistir a cursos, que es más complicado si estás en Familia, que en Reumatología, que está en auge de fármacos e investigación. Pues también, son cositas que me fueron tirando hacia un lado.» |
| Desprestigio social | |
| 1MF3 | «Aún tengo que justificarme delante de mucha gente… ¿Familia al final? Ah, bueno.»*TCAT |
| 2MF7 | «Veo compañeros que la desprestigian (la especialidad de MFyC) a lo mejor por desconocimiento, pero realmente no está bien considerada (...) para ellos no es una especialidad.» |
| NoMF11NoMF8 | «Todos decíamos: Bah, lo peor que me puede pasar es hacer Familia, y oye, ¡ni tan mal!»«Hablando con otra gente, que me dijeron: no, no cojas familia. Yo siempre había pensado que era una opción.» |
Formación universitaria. Los tres grupos consideran que su formación no les preparó para atender las patologías más prevalentes ni les capacitó adecuadamente para relacionarse con pacientes. Las residentes de MFyC (1MF y 2MF) señalan el modelo pedagógico actual, basado en clases magistrales y exámenes tipo test, como inadecuado para integrar el conocimiento médico. Los grupos 1MF y NoMF se muestran críticos con el contenido del itinerario curricular, describiéndolo como biologicista e hiperespecializado; perciben un modelo hospitalo-céntrico que se materializa en el perfil de las docentes y la ubicación de las facultades de medicina.
La formación teórica en AP se considera escasa o ausente. Los tres grupos describen una brecha en la formación en MFyC, definida como la ausencia de contacto con la especialidad desde primero hasta sexto de carrera, habiéndose construido ya para ese momento una visión hospitalaria de la salud y la medicina. En caso de existir una asignatura propia se relaciona con temas no clínicos (bioética, estrategias comunicativas, etc.) y suele percibirse como secundaria.
Coinciden los tres grupos en que las prácticas, y sobretodo quien las tutoriza, son determinantes para conocer y valorar la MFyC. En 1MF describen a sus tutoras en AP como profesionalmente motivadas y hablan de una relación impersonal a nivel hospitalario. Además, consideran la rotación de AP como clave para formarse en una atención más cercana y holística, mientras que critican la falta de vínculo con pacientes y el «elitismo médico» de las prácticas hospitalarias. NoMF destaca de sus prácticas en AP motivos de consulta burocráticos y monótonos y la presencia de profesionales con burnout. En 2MF las referencias a sus rotaciones son generalmente negativas.
Recogiendo estas ideas y de acuerdo con lo descrito por otras autoras8,12–14,17 se aprecia la visión de un modelo universitario centrado en diagnósticos y en conocimiento hiperespecializado, siendo prácticamente ausentes referencias a la salud comunitaria o a los determinantes sociales de la salud. La brecha formativa en AP y los periodos de prácticas son determinantes para la elección de plaza, tal como señalaban Marchand et al.15 o Scott et al.18.
Sistema sanitario. De forma unánime defienden un modelo sanitario con la AP como base, relacionándolo con mejores indicadores de coste-efectividad. Hacen referencia a la función de filtro de la AP, según NoMF, para desaturar el segundo nivel asistencial, y según 1MF para evitar la sobre-medicalización. En los tres grupos hablan de lógicas de trabajo diferentes: mientras que la AP parte de una visión global, longitudinal e integral de las pacientes, a nivel hospitalario el manejo se centra en diagnósticos. Para NoMF el valor de la atención hospitalaria está en el manejo de patologías poco comunes y la posibilidad de realizar pruebas diagnósticas sin limitaciones; mientras 1MF critica la práctica de una medicina defensiva y la deshumanización en el trato.
Los tres grupos señalan la precariedad asistencial de la AP, determinada principalmente por dos factores: la falta de recursos y la sobrecarga asistencial. La falta de recursos se percibe particularmente al abordar la problemática social, de forma que se imposibilita un manejo integral de la salud. La sobrecarga asistencial se vincula con escaso tiempo por consulta, deterioro de la calidad de la atención, pérdida de confianza, más derivaciones hospitalarias y saturación del sistema sanitario. NoMF atribuye esta sobrecarga al mal uso de los recursos por parte de la población, mientras 1MF la atribuye a una mala coordinación entre los diferentes niveles asistenciales.
Existe consenso acerca de una relación problemática entre la atención hospitalaria y la primaria. Describen una comunicación deficiente e ineficaz, con una actitud de menosprecio por parte de profesionales hospitalarios hacia la AP. La ausencia de un sistema informático unificado es para los tres grupos un factor clave que contribuye a las barreras comunicativas. En 1MF señalan cómo esta falta de reconocimiento contrasta con el valor que le atribuye la población mayor o colectivos vulnerabilizados a la AP. NoMF y 1MF comentan cómo muchas de las personas que eligen MFyC en realidad aspiraban a trabajar en otras áreas, y subrayan este factor como posible causa de desmotivación y burnout de algunas profesionales, contribuyendo así al menosprecio de la especialidad.
Se dibuja entre los tres grupos una imagen de las médicas de familia como profesionales resolutivas, prácticas, con buen manejo de la incertidumbre, empáticas, capaces de establecer vínculos con sus pacientes y de abordar la salud de forma integral. En NoMF añaden que encaja con una personalidad tranquila que prioriza una buena calidad de vida.
En consonancia con Galiano-Coronil et al.8 se describe un modelo sanitario hospitalo-céntrico con una relación problemática entre la atención primaria y hospitalaria, en la que la AP es infravalorada, quedando infradotada y sobrecargada de trabajo administrativo19. La falta de recursos destinados a la AP percibida por las participantes se ha reflejado en varios informes20,21. Pero entre las razones para no especializarse en MFyC los argumentos no son solo económicos, haciéndose eco de la necesidad de «transformaciones que deben ser profundas y afectar a elementos conceptuales y organizativos del sistema sanitario»22.
Elección de plaza MIR. La elección de plaza MIR representa para las estudiantes un gran hito académico y un momento vivido con gran trascendencia al ser considerado determinante para el futuro profesional y personal.
Así, la elección final se dibuja como el resultado de una compleja trama de elementos influyentes, entre los cuales destaca la formación universitaria recibida y el modelo sanitario. Al margen de estos factores, a lo largo de la discusión se hace referencia a otros elementos.
Número de plazas. NoMF señala como motivo para la no elección de MFyC el gran número de plazas ofertadas, destacando que ante un buen número MIR la tendencia es escoger especialidades más competitivas, con menos plazas. Hablan de una preferencia generalizada de las estudiantes por el medio hospitalario, con MFyC como última opción.
Valoración social. Independientemente de haber dudado o no con otras especialidades, las residentes de MFyC se muestran satisfechas con su elección, destacando el buen clima laboral y la proximidad con las pacientes. Pero a diferencia de NoMF, sienten que han de justificar su elección por el poco prestigio que presenta MFyC en su entorno.
Expectativas laborales. Coinciden los tres grupos en valorar positivamente la oferta laboral que existe en MFyC y la versatilidad en el trabajo que abarca la especialidad. En NoMF y 2MF aparece la idea de una mejor calidad de vida vinculada a la MFyC. NoMF contrapone esto con la perspectiva de salarios más bajos y la poca posibilidad de investigación. Al margen del trabajo en AP, 2MF considera que la especialidad tiene otras salidas laborales y es también una motivación para escogerla.
En este apartado destaca la escasa valoración social de la especialidad como factor negativo para su elección. La decepción del entorno cuando se escoge MFyC ya fue señalada por Martín.12 Esto contrasta con la valoración positiva de las opciones laborales y versatilidad de la profesión.
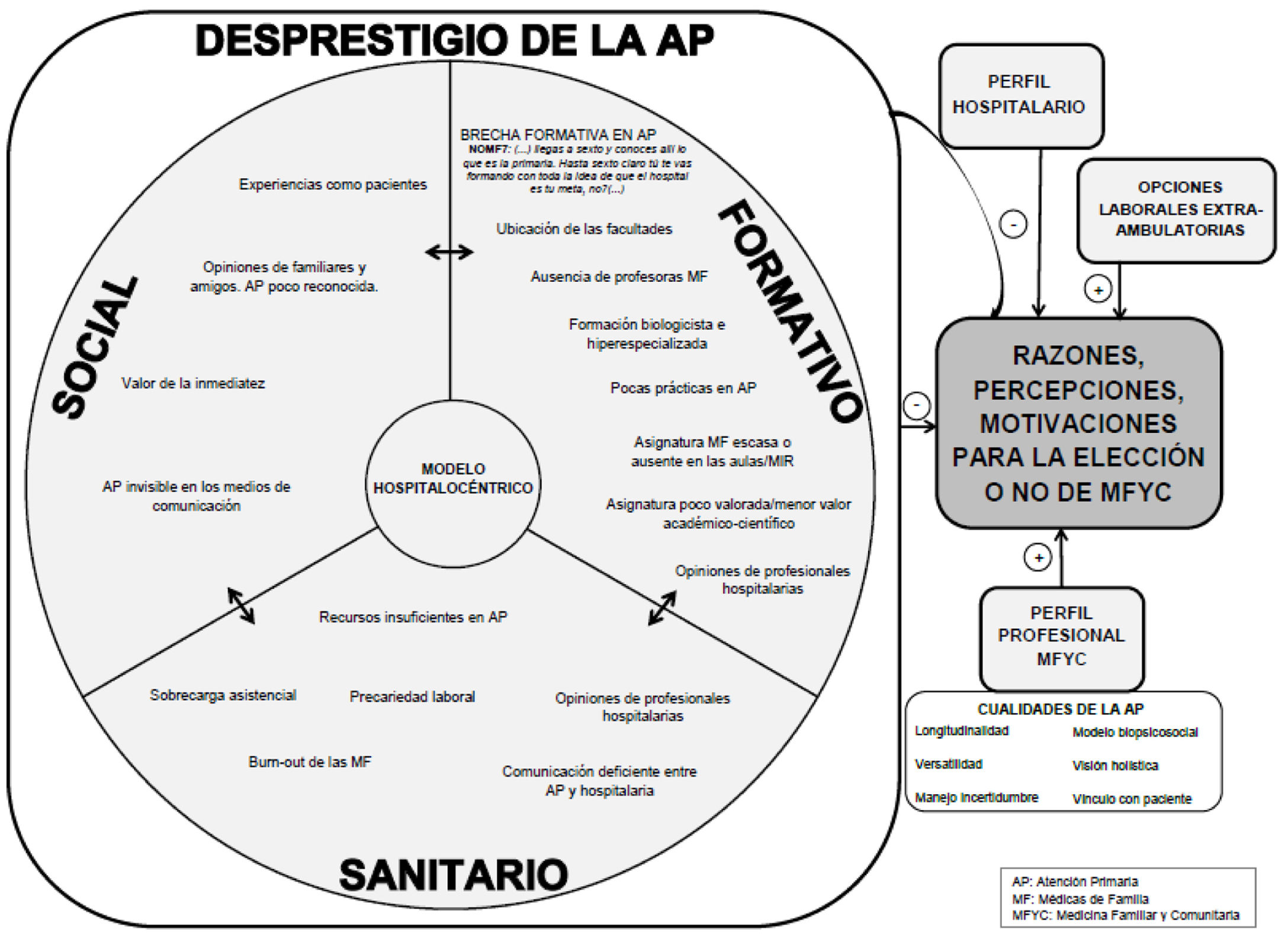
Desprestigio de la Atención Primaria. Si se relacionan los condicionantes expresados para la elección de plaza en los tres grupos, se dibuja un mapa (fig. 1) de diferentes planos –formativo, sanitario y social– que se retroalimentan, dando lugar al fenómeno que llamamos desprestigio de la AP, ya reflejado por Scott et al.18 entre otras9,12,17.
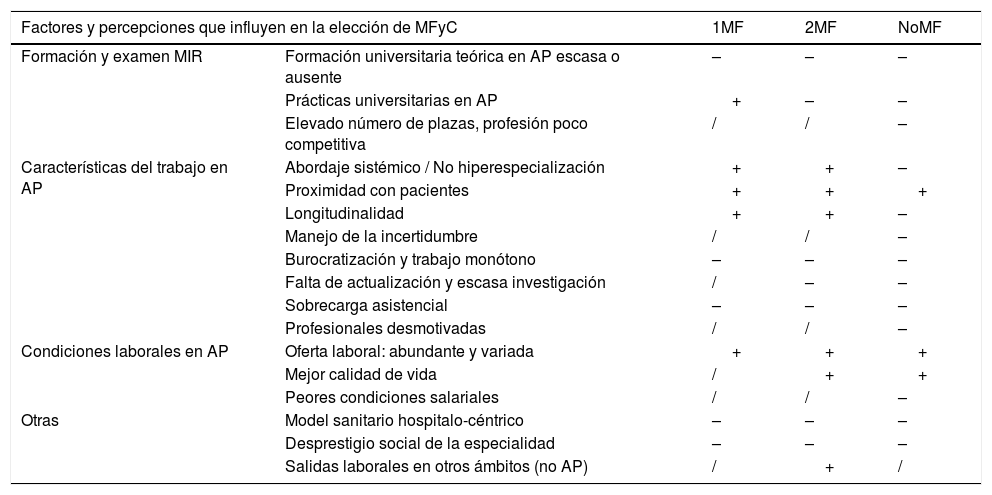
Ante esta realidad y contra todo pronóstico, surge un perfil de profesionales que deciden escoger MFyC por su abordaje bio-psico-social de la salud21. La existencia de diferentes «perfiles profesionales» se refleja en la tabla 4, que no da cuenta de la heterogeneidad discursiva que existió intra-grupo y que supone una simplificación de las ideas expresadas, pero permite dibujar diferencias notables entre los tres grupos focales. Se ve la forma en que varios elementos que pueden favorecer la elección de MFyC para 1MF representan para NoMF motivos para no escogerla, apareciendo 2MF como un punto intermedio.
Factores y percepciones que influyen en la elección de MFyC
| Factores y percepciones que influyen en la elección de MFyC | 1MF | 2MF | NoMF | |
|---|---|---|---|---|
| Formación y examen MIR | Formación universitaria teórica en AP escasa o ausente | – | – | – |
| Prácticas universitarias en AP | + | – | – | |
| Elevado número de plazas, profesión poco competitiva | / | / | – | |
| Características del trabajo en AP | Abordaje sistémico / No hiperespecialización | + | + | – |
| Proximidad con pacientes | + | + | + | |
| Longitudinalidad | + | + | – | |
| Manejo de la incertidumbre | / | / | – | |
| Burocratización y trabajo monótono | – | – | – | |
| Falta de actualización y escasa investigación | / | – | – | |
| Sobrecarga asistencial | – | – | – | |
| Profesionales desmotivadas | / | / | – | |
| Condiciones laborales en AP | Oferta laboral: abundante y variada | + | + | + |
| Mejor calidad de vida | / | + | + | |
| Peores condiciones salariales | / | / | – | |
| Otras | Model sanitario hospitalo-céntrico | – | – | – |
| Desprestigio social de la especialidad | – | – | – | |
| Salidas laborales en otros ámbitos (no AP) | / | + | / | |
(+) Influencia positiva; (–) Influencia negativa; (/) No se menciona.
Cabe destacar que frente a este desprestigio existe un movimiento creciente de militancia primarista, con voces que defienden a la AP en blogs, redes sociales y colectivos23–28. Algunas de las ideas expresadas en este estudio, particularmente en 1MF, podrían ser reflejo de este movimiento.
En la tabla 5 se recogen las propuestas de cambio generadas en relación con las principales carencias detectadas en el sistema formativo y sanitario por parte de las participantes. Estas propuestas destacan por su carácter estructural.
Recopilación de propuestas generadas
| Mejorar la comunicación entre profesionales con espacios comunes de formación y discusión. Unificación del sistema informático. |
| Una AP precaria no es atractiva para las residentes: más tiempo, menos presión asistencial, más recursos para gestionar la problemática social, etc. |
| Cambiar el enfoque presupuestario y potenciar la AP como base del sistema. |
| Paliar la brecha formativa para evitar una visión parcial y sesgada: más profesoras MF en las facultades, prácticas en AP de forma continuada durante la carrera y más y mejor formación teórica en AP. |
| Incorporar «nuevos» modelos formativos: a partir de casos, mayor formación práctica, etc. |
| Acercar física y conceptualmente la facultad a la AP con iniciativas como rotar con las especialistas focales en sus días de atención en el centro de salud durante las prácticas de cada especialidad. |
| Cambiar el enfoque formativo hacia un modelo más generalista. |
Una limitación del estudio es que las investigadoras eran residentes de la misma unidad docente que algunas informantes. Además, las participantes habían empezado dos meses antes la formación especializada y su discurso podría haberse visto influenciado por dicha experiencia. Con base en la calidad, diversidad y redundancia de los datos recogidos, creemos que el tamaño muestral fue adecuado y que se alcanzó la saturación de datos. Pensamos que el fenómeno de elección de la especialidad de MFyC se debe seguir estudiando incluyendo otras perspectivas, como las estudiantes universitarias o las residentes al terminar su especialización.
ConclusiónAl relacionar las motivaciones, percepciones y razones para la elección de MFyC vemos cómo se encuentran atravesadas por una serie de condicionantes estructurales que confluyen en un desprestigio académico, sanitario y social de la AP. La especialidad de MFyC no será atractiva en un sistema sanitario y formativo hospitalo-céntrico que no apueste por la AP desde el punto de vista organizativo ni económicamente.
- •
La especialidad de Medicina Familiar y Comunitaria (MFyC) tiene poca o ninguna presencia en las facultades de medicina.
- •
Los recursos destinados a la Atención Primaria (AP) son insuficientes para que pueda desempeñar sus funciones de coordinación, integralidad, longitudinalidad y accesibilidad.
- •
La mayoría de las plazas de Médico Interno Residente (MIR) de MFyC son elegidas por los aspirantes con menor clasificación en el examen MIR.
- •
La especialidad de MFyC no será atractiva en un sistema sanitario y formativo hospitalo-céntrico que no apueste por la AP organizativa ni económicamente.
- •
Las percepciones, motivaciones y razones expresadas para la no elección de MFyC reflejan el desprestigio formativo, sanitario y social de la especialidad.
- •
Surge contra todo pronóstico un perfil profesional que decide escoger MFyC por su abordaje bio-psico-social de la salud valorando las características definitorias de la AP en contraposición a la atención hospitalaria.
Beca Xb de ayuda a la investigación del Institut Català de la Salut.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.