Presentamos la adaptación española realizada por el Comité Español Interdisciplinario para la Prevención Cardiovascular (CEIPC) de la Guía Europea de Prevención de las Enfermedades Cardiovasculares 2008. Esta guía recomienda el modelo SCORE de riesgo bajo para valorar el riesgo cardiovascular. El objetivo es prevenir la mortalidad y la morbilidad debidas a las enfermedades cardiovasculares (ECV) mediante el tratamiento de sus factores de riesgo en la práctica clínica. La guía hace énfasis en la prevención primaria y en el papel del médico y el personal de enfermería de atención primaria en la promoción de un estilo de vida cardiosaludable, basado en el incremento de los grados de actividad física, la adopción de una alimentación saludable y, en los fumadores, el abandono del tabaco. La meta terapéutica para la presión arterial es en general<140/90mmHg; pero en pacientes con diabetes mellitus, enfermedad renal crónica o ECV el objetivo es 130/80mmHg. El colesterol debe mantenerse por debajo de 200mg/dl (colesterol unido a lipoproteínas de baja densidad [cLDL]<130mg/dl); en los pacientes con ECV o diabetes mellitus el objetivo es cLDL<100mg/dl (80mg/dl si factible en individuos de riesgo muy alto). En pacientes con diabetes mellitus tipo 2 y en pacientes con síndrome metabólico se debe reducir el peso y aumentar la actividad física y, en su caso, utilizar los fármacos indicados, para alcanzar los objetivos del índice de masa corporal y de perímetro de cintura. El objetivo en pacientes con diabetes mellitus tipo 2 debe ser alcanzar una hemoglobina glucosilada<7%. La amplia difusión de las guías y el desarrollo de los programas destinados a favorecer su implantación, en los que se identifiquen barreras y se busquen soluciones, son objetivos prioritarios del CEIPC, como uno de los medios fundamentales para trasladar las recomendaciones establecidas a la práctica clínica diaria.
The present CEIPC Spanish adaptation of the European Guidelines on Cardiovascular Disease Prevention in Clinical Practice 2008. This guide recommends the SCORE model for risk evaluation. The aim is to prevent premature mortality and morbidity due to CVD by means of dealing with its related risk factors in clinical practice. The guide focuses on primary prevention and emphasizes the role of the nurses and primary care doctors in promoting a healthy life style, based on increasing physical activity, changing dietary habits, and not smoking. The therapeutic goal is to achieve a Blood Pressure<140/90mmHg, but in patients with diabetes, chronic kidney disease, or definite CVD, the objective is<130/80mmHg. Serum cholesterol should be<200mg/dl and cLDL<130mg/dl, although in patients with CVD or diabetes, the objective is<100mg/dl (80mg/dl if feasible in very high-risk patients). Patients with type 2 diabetes and those with metabolic syndrome must lose weight and increase their physical activity, and drugs must be administered whenever applicable, with the objective guided by body mass index and waist circumference. In diabetic type 2 patients, the objective is glycated haemoglobin<7%. Allowing people to know the guides and developing implementation programs, identifying barriers and seeking solutions for them, are priorities for the CEIPC in order to put the recommendations into practice.
El Comité Español Interdisciplinario para la Prevención Cardiovascular (CEIPC), constituido en el año 2000, está integrado por 14 sociedades científicas españolas y sendos representantes de la Dirección General de Salud Pública y del Instituto de Salud Carlos III del Ministerio de Sanidad y Consumo. La estrategia del CEIPC, cuyo objetivo final es mejorar la implantación de las guías de prevención cardiovascular, pasa por revisar la evidencia científica para transmitir a los médicos y los profesionales de enfermería españoles un enfoque conjunto y homogéneo que facilite y apoye sus decisiones orientadas a la prevención cardiovascular en la práctica clínica diaria, para así evitar la multiplicidad de criterios. La presente adaptación para España del IV Documento Conjunto de las Guías Europeas de Prevención Cardiovascular, elaborado por representantes de 9 sociedades científicas de ámbito europeo y expertos invitados, liderados por la Sociedad Europea de Cardiología1, supone la base para avanzar hacia nuestro objetivo, ya que nos permite disponer de un único documento en prevención cardiovascular consensuado por todas las sociedades científicas y adaptado a la realidad española, tal como recomiendan de forma explícita y reiterada en el documento europeo. La versión traducida y comentada del documento original versión resumida se ha publicado previamente en la Revista Española de Cardiología2.
La amplia difusión de las guías y los programas destinados a favorecer su implantación y aplicación son de suma importancia para conseguir trasladar a la práctica clínica diaria las recomendaciones vertidas en ellas3. En esta línea, el CEIPC promovió la publicación de la adaptación española de la última versión de las guías europeas de prevención cardiovascular en 2004, en las revistas médicas españolas relacionadas con las distintas especialidades presentes en el CEIPC4,5, y en una edición especial editada por el Ministerio de Sanidad y Consumo6. Adicionalmente, realizó una versión de bolsillo de las guías que se difundió de forma amplia entre los profesionales de atención primaria y organizó una jornada nacional sobre “Aplicación de las Guías de Prevención Cardiovascular en la Práctica Clínica”, celebrada en Madrid el 18 de abril de 2007, con la participación de las sociedades científicas incluidas en el CEIPC y representantes de los sistemas de salud de distintas comunidades autónomas y del propio Ministerio de Sanidad y Consumo, con responsabilidad directa en las políticas de prevención de las enfermedades cardiovasculares.
IntroducciónEl fundamento para desarrollar una estrategia de prevención de la enfermedad cardiovascular (ECV) ateroesclerótica en la práctica clínica se basa en 5 puntos clave:
1. La ECV es la mayor causa de muerte prematura en España y en todo el mundo occidental, así como una causa importante de discapacidad, que contribuye de forma sustancial al imparable aumento de los costes de asistencia sanitaria.
2. La aterosclerosis subyacente evoluciona de forma insidiosa y progresiva durante muchos años y cuando aparecen los síntomas clínicos suele estar avanzada.
3. La muerte por ECV ocurre con frecuencia de manera súbita y antes de acceder a los servicios sanitarios, por lo que muchas intervenciones terapéuticas son inaplicables o paliativas.
4. La mayoría de los casos de ECV está relacionada de forma estrecha con hábitos de vida y factores bioquímicos y fisiológicos modificables.
5. La modificación del riesgo cardiovascular (RCV) ha mostrado su capacidad de reducir la mortalidad y la morbilidad por ECV, particularmente en individuos de riesgo alto.
El cuarto grupo de trabajo conjunto de la Sociedad Europea de Cardiología y de otras sociedades en prevención cardiovascular en la práctica clínica, a partir de su experiencia y de la retroalimentación recibida desde la publicación de la versión anterior de las guías7, ha introducido actualizaciones en las áreas siguientes:
1. Los profesionales de enfermería y medicina de atención primaria son los más implicados en el consejo clínico preventivo, por lo que se ha buscado un mayor asesoramiento y participación de éstos. Se ha realizado un esfuerzo particular para armonizar el consejo que puede darse a profesionales de atención primaria y especializada.
2. Se ha revisado el sistema tradicional para clasificar la evidencia con el fin de señalar que el método científico más apropiado dependerá en cada caso de la cuestión planteada, por lo que no se aconseja confiar exclusivamente en una fuente de evidencia. Los tratamientos farmacológicos son más susceptibles de evaluarse mediante ensayos clínicos aleatorizados y doble ciego que las modificaciones de los estilos de vida, por lo que una adhesión incondicional a la primacía del ensayo clínico resultaría en unas guías que promoverían un uso excesivo de medicamentos, en detrimento de medidas como dejar de fumar, hacer ejercicio físico o seguir una dieta saludable.
3. El grupo de trabajo europeo recomienda el desarrollo de guías en el ámbito nacional que incorporen gráficos calibrados del SCORE, donde se recojan las tendencias temporales en mortalidad y distribución de los factores de riesgo (FR) vasculares de cada país, y el desarrollo de equipos multidisciplinarios de implantación. También se preconiza la elaboración de guías más detalladas por las sociedades participantes. El Comité Español Interdisciplinario para la Prevención Cardiovascular (CEIPC), a través de este documento y de sus actividades para promover la implantación de las guías, trata de dar respuesta a ambos retos. En este sentido, recientemente se han publicado las tablas de riesgo SCORE calibradas para España8 basadas en datos propios de prevalencia de FR y de mortalidad cardiovascular.
4. La necesidad de abordar en los jóvenes la posibilidad de presentar un riesgo relativo elevado junto a un riesgo absoluto bajo, se resuelve con la propuesta del uso de un gráfico de riesgo relativo conjuntamente con el gráfico de riesgo absoluto.
Las enfermedades vasculares en su conjunto constituyen la primera causa de muerte para el conjunto de la población española, que en 2006 originaron un total de 120.760 muertes (55.433 en varones y 65.327 en mujeres), lo que supone el 33% de todas las defunciones (el 29% en varones y el 37% en mujeres), con una tasa bruta de mortalidad de 274 por 100.00 habitantes (255 en varones y 292 en mujeres). Los 2 componentes principales de las enfermedades vasculares son la enfermedad isquémica del corazón y la enfermedad cerebrovascular, que en conjunto producen casi el 60% de la mortalidad cardiovascular total9. También se incluye la enfermedad vascular periférica y otras.
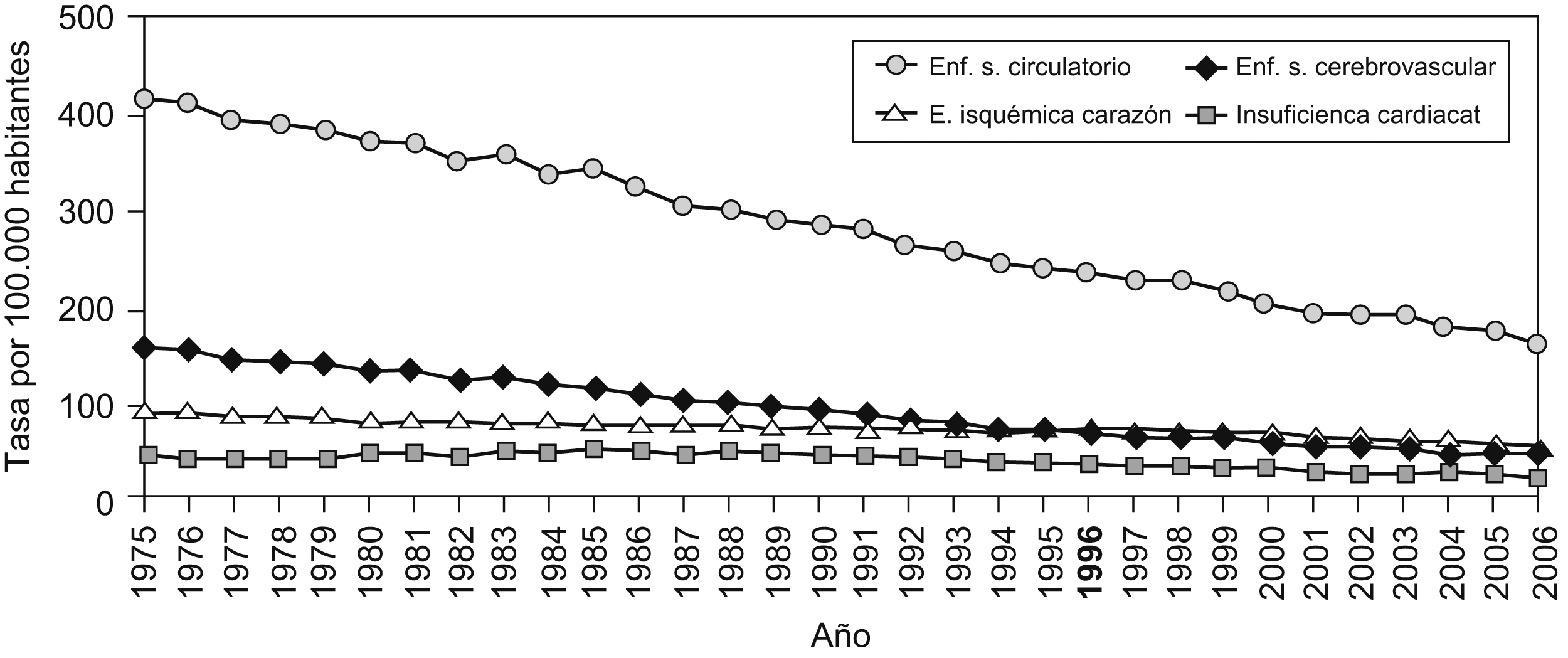
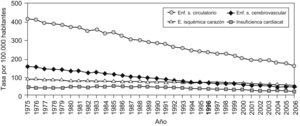
La tendencia temporal en mortalidad ajustada por la edad en el conjunto de ECV y por separado, en cardiopatía isquémica, ictus e insuficiencia cardíaca, se encuentra en descenso en los últimos 40 años, tanto en varones como en mujeres (figura 1).
Figura 1. Evolución de la mortalidad por enfermedad cardiovascular. Fuente: Actualización del informe SEA 2007. España 1975–2006. Ambos sexos.
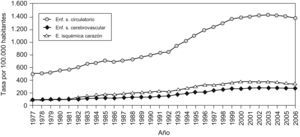
La tasa de morbilidad hospitalaria de las enfermedades vasculares fue de 1.364 por 100.000 habitantes (1.551 en los varones y 1.182 en las mujeres) en el año 2006 en España, y causó más de 5 millones de estancias hospitalarias. La tasa de morbilidad hospitalaria de la enfermedad isquémica del corazón fue de 328 por 100.000 habitantes (464 en los varones y 195 en las mujeres). Respecto a la enfermedad cerebrovascular, la tasa de morbilidad fue de 261 por 100.000 habitantes (281 en los varones y 241 en las mujeres)10. En conjunto, las tasas de morbilidad hospitalaria debidas al conjunto de ECV se han triplicado en España desde 1980 hasta ahora (figura 2), a expensas de un aumento de las tasas de morbilidad por cardiopatía isquémica, enfermedad cerebrovascular y otras manifestaciones de la ECV.
Figura 2. Evolución de la morbilidad por enfermedad cardiovascular. Fuente: Actualización del informe SEA 2007. España 1977–2006. Ambos sexos.
Aspectos prácticosEstas guías son para uso de los profesionales de la salud implicados en la práctica clínica, por lo que su mayor prioridad son los individuos de riesgo alto. El control de los distintos FR en estos individuos y en pacientes con enfermedad coronaria establecida es pobre, especialmente en relación con la obesidad, el tabaco y la presión arterial (PA), y más aún en pacientes diabéticos. Puesto que los cambios observados en la mortalidad cardiovascular durante las últimas décadas11 se explican principalmente por cambios en la incidencia, es necesario un énfasis mayor en el control de los FR, el cual debe convertirse en una prioridad especial en pacientes diabéticos.
Estrategias de prevenciónLa prevención de la ECV se plantea a 2 niveles: a) prevención primaria, mediante estrategias poblacional e individual, y b) prevención secundaria. La estrategia poblacional es crucial para reducir la incidencia global de la ECV, ya que tiene por objeto reducir los FR en el ámbito poblacional mediante modificaciones medioambientales y del entorno que induzcan modificaciones de los hábitos de vida sin recurrir al examen médico.
Las estrategias dirigidas a reducir el RCV global de los individuos son la de prevención primaria de riesgo alto, para personas sanas que están en la parte superior de la distribución del riesgo, y la de prevención secundaria, para pacientes con afectación orgánica o EVC establecidas. Las 3 estrategias son necesarias y complementarias. En este contexto, en la práctica clínica debe tenerse en cuenta que no hay evidencia que el cribado poblacional de la ECV en estado subclínico sea una medida coste-efectiva para prevenir la ECV.
El CEIPC, al igual que el cuarto grupo de trabajo europeo, apoya las iniciativas de las organizaciones internacionales para implementar medidas en el ámbito poblacional, como las establecidas por la Convención de la Organización Mundial de la Salud (OMS) para el control del tabaco, la iniciativa de la Unión Europea (UE) sobre la obesidad, la Estrategia sobre dieta, actividad física y salud de la OMS, y la Declaración de Osaka de Salud Cardiovascular. Mención especial merecen, en el ámbito nacional, la Estrategia en Cardiopatía Isquémica y la Estrategia NAOS (Nutrición, Actividad Física y Prevención de la Obesidad), impulsadas por el Ministerio de Sanidad y Consumo12,13. Recientemente, se está desarrollando la Estrategia en Ictus también por el Ministerio de Sanidad y Consumo, con la participación de las sociedades científicas.
Asimismo, el Consejo de la UE sobre empleo, política social, salud y consumo, en junio de 2004, y la conferencia de la UE sobre salud cardiovascular, dieron lugar a la Declaración de Luxemburgo de 29 de junio de 2005, que definió las características que son necesarias para alcanzar un grado óptimo de salud cardiovascular:
• Evitar el consumo de tabaco.
• Actividad física adecuada (al menos 30min/día).
• Dieta saludable.
• Ausencia de sobrepeso.
• PA por debajo de 140/90mmHg.
• Colesterol total por debajo de 200mg/dl (∼5,2mmol/l).
El CEIPC anima a los profesionales de la salud de todas las comunidades autónomas a participar activamente en la implementación de las políticas citadas y en el diseño y la ejecución de las intervenciones comunitarias que se deriven de ellas.
Prioridades, estimación del riesgo global y objetivos.
Los pacientes de riesgo alto se pueden beneficiar de una intervención orientada a la detección, la estratificación y el control del RCV individual. Esta acción se debe complementar con medidas de salud pública dirigidas a la población general para reducir los índices poblacionales de los FR y estimular los estilos de vida saludables. Aunque los individuos de riesgo alto son los que tienen más posibilidades de obtener un beneficio clínico con las intervenciones preventivas, la mayoría de los casos de ECV se dan en individuos con riesgo bajo o intermedio, por ser ésta una población mucho más numerosa, fenómeno conocido como la paradoja de Rose14.
Desde la publicación de la Guías Europeas de 199415, se recomienda la valoración del RCV como una herramienta clave para orientar el tratamiento del paciente, ya que debe tratarse el RCV global del individuo en lugar de los FR de forma individual, cuya interacción puede ser multiplicativa. No debe olvidarse que los médicos tratan a las personas y no a los FR.
Es difícil establecer el umbral a partir del cual debe iniciarse una intervención. El RCV es un continuo y no hay un punto exacto a partir del cual un fármaco, por ejemplo, esté indicado de forma automática y generalizable.
Las tablas de riesgo pueden ser útiles no sólo para estimar el RCV, sino también para evaluar la forma de reducir el riesgo global, abordando diferentes FR. Por ejemplo, en un individuo hipertenso difícil de controlar de forma óptima puede reducirse adicionalmente el RCV dejando de fumar o, quizá, reduciendo aún más el colesterol.
PrioridadesPrioridades de la prevención cardiovascular en la práctica clínica
1. Pacientes con ECV aterosclerótica.
2. Pacientes asintomáticos con RCV elevado debido a:
2.1 Múltiples FR que producen un RCV ≥5% según SCORE.
2.2 Diabetes mellitus tipo 2 o diabetes mellitus tipo 1 con microalbuminuria.
2.3 Aumento marcado de los FR individuales, especialmente si se acompaña de afectación de órganos diana.
3. Familiares de pacientes con ECV prematura o con riesgo muy alto.
Objetivos de la prevención cardiovascular
1. Ayudar a mantener el riesgo bajo en personas que ya lo tienen, o reducirlo si es alto.
2. Conseguir el perfil de las personas sanas:
2.1 No fumar.
2.2 Alimentación saludable.
2.3 Actividad física: al menos 30min/día de actividad moderada.
2.4 Índice de masa corporal (IMC)<25 kg/m2 y evitar la obesidad abdominal.
2.5 PA<140/90mmHg.
2.6 Colesterol total<200mg/dl (∼5,2mmol/l).
2.7 Colesterol unido a lipoproteínas de baja densidad (cLDL)<130mg/dl (∼3,4mmol/l).
2.8 Glucosa<110mg/dl (∼6mmol/l).
3. Conseguir un control más riguroso de los FR en pacientes de riesgo alto, particularmente si tienen una ECV o diabetes mellitus:
PA<130/80mmHg.
Colesterol total<175mg/dl (∼4,5mmol/l).
cLDL<100mg/dl.
Glucosa<110mg/dl y hemoglobina glucosilada (HbA1C)<7% si es factible.
4. Considerar fármacos protectores en pacientes de riesgo alto, especialmente en pacientes con ECV.
En general, se considera de riesgo alto una persona de edad media con un riesgo SCORE ≥5% de muerte cardiovascular a los 10 años.
¿Cómo estimar el riesgo cardiovascular?Las Guías Europeas de 199415 y 199816 valoraban el RCV mediante tablas procedentes del estudio de Framingham (Estados Unidos). Puede haber algunos problemas relacionados con el uso de estas tablas: su aplicación a los distintos países de Europa, muestra poco numerosa, algunas modificaciones en la definición e inclusión de las ECV no mortales (angina estable, angina inestable, infarto, etc.) y la exclusión de otras manifestaciones cardiovasculares (ictus, insuficiencia cardíaca o aneurisma de aorta).
La adaptación española de la Guía Europea de Prevención Cardiovascular publicada en el año 20047 recomendaba la tabla del SCORE para calcular el RCV. El proyecto incorporó 12 cohortes de distintos países europeos, incluida España, con 205.178 personas, entre los años 1970 y 1988, y un total de 2,7 millones personas-año de seguimiento con 7.934 muertes cardiovasculares17.
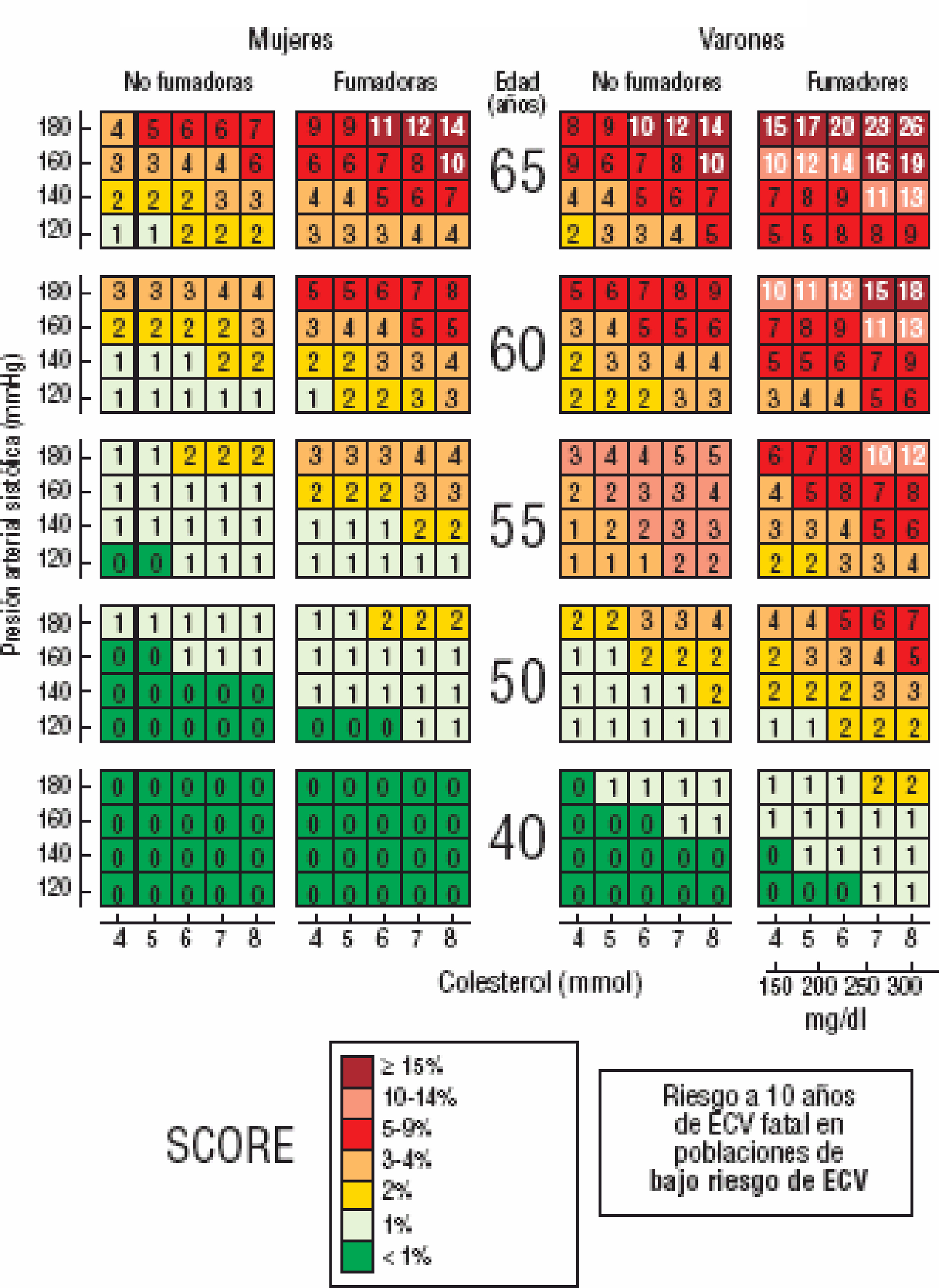
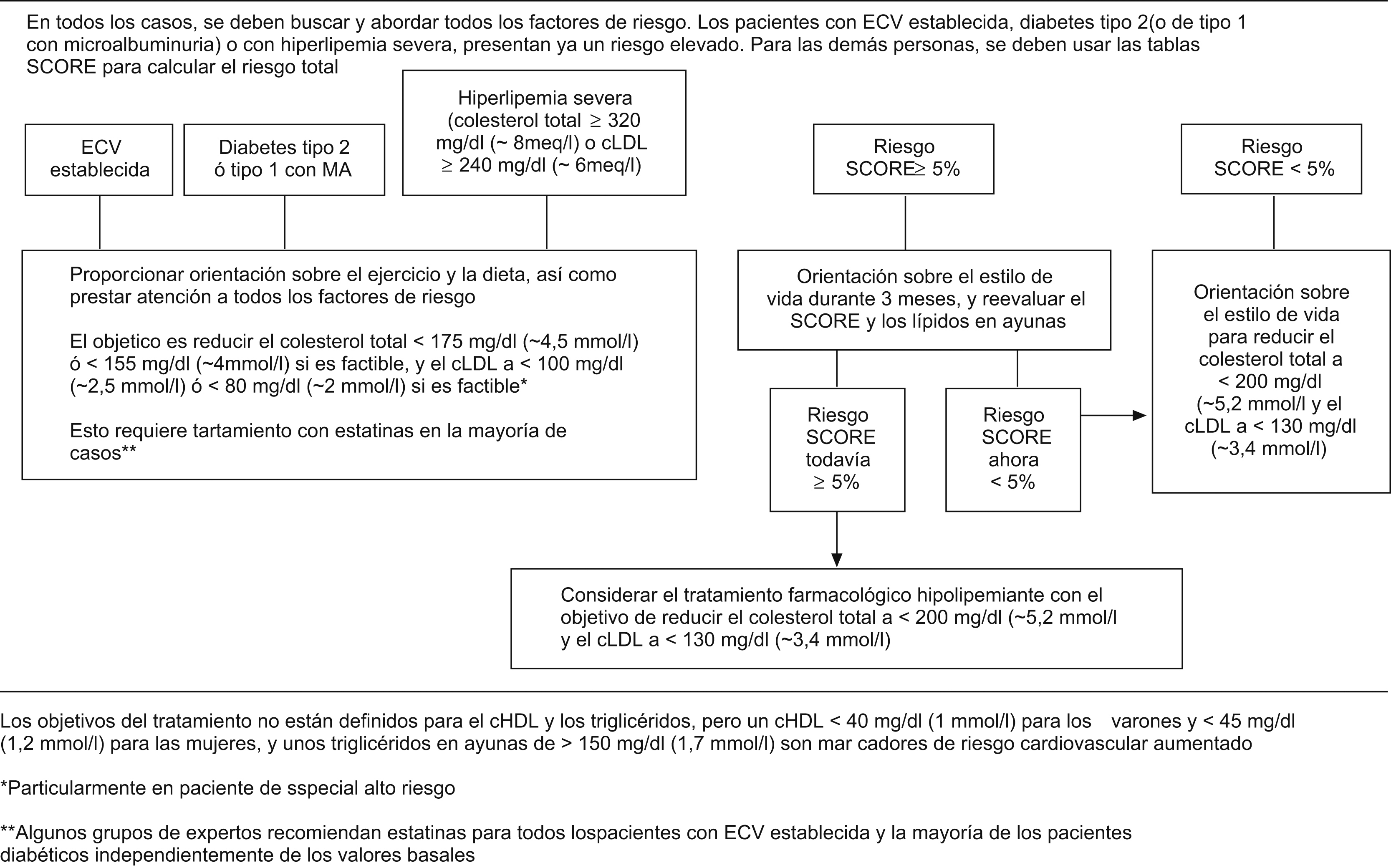
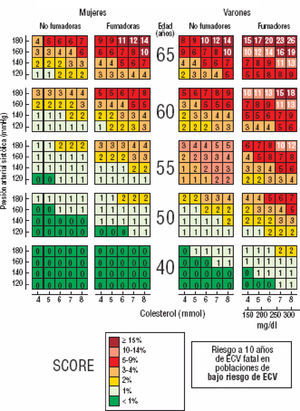
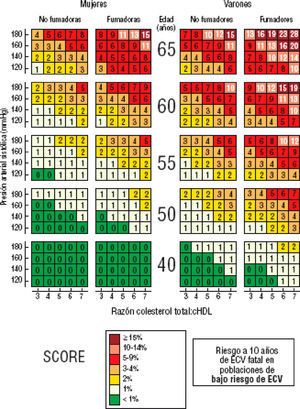
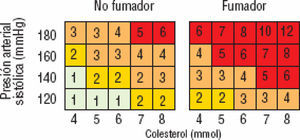
¿A quién no debe calcularse el riesgo cardiovascular?No es necesario calcular el riesgo a pacientes que han tenido una ECV, que presenten diabetes mellitus tipo 2, diabetes mellitus tipo 1 con mi-croalbuminuria, o valores muy altos de uno o más FR, que implican, por sí mismos, un RCV elevado y requieren tratamiento y control intensivo. En el resto de las personas, la tabla SCORE es útil para estimar el RCV, siempre que esté indicado de acuerdo con los algoritmos de estas guías. En estos casos, es importante realizarlo porque hay casos con elevación moderada de varios FR que superan en conjunto el umbral de riesgo alto (figura 3).
Figura 3. Tabla SCORE: riesgo a 10 años de enfermedad cardiovascular (ECV) fatal en poblaciones con riesgo bajo de ECV, según los factores de riesgo siguientes: edad, sexo, tabaquismo, presión arterial sistólica y colesterol total. © The European Society of Cardiology.
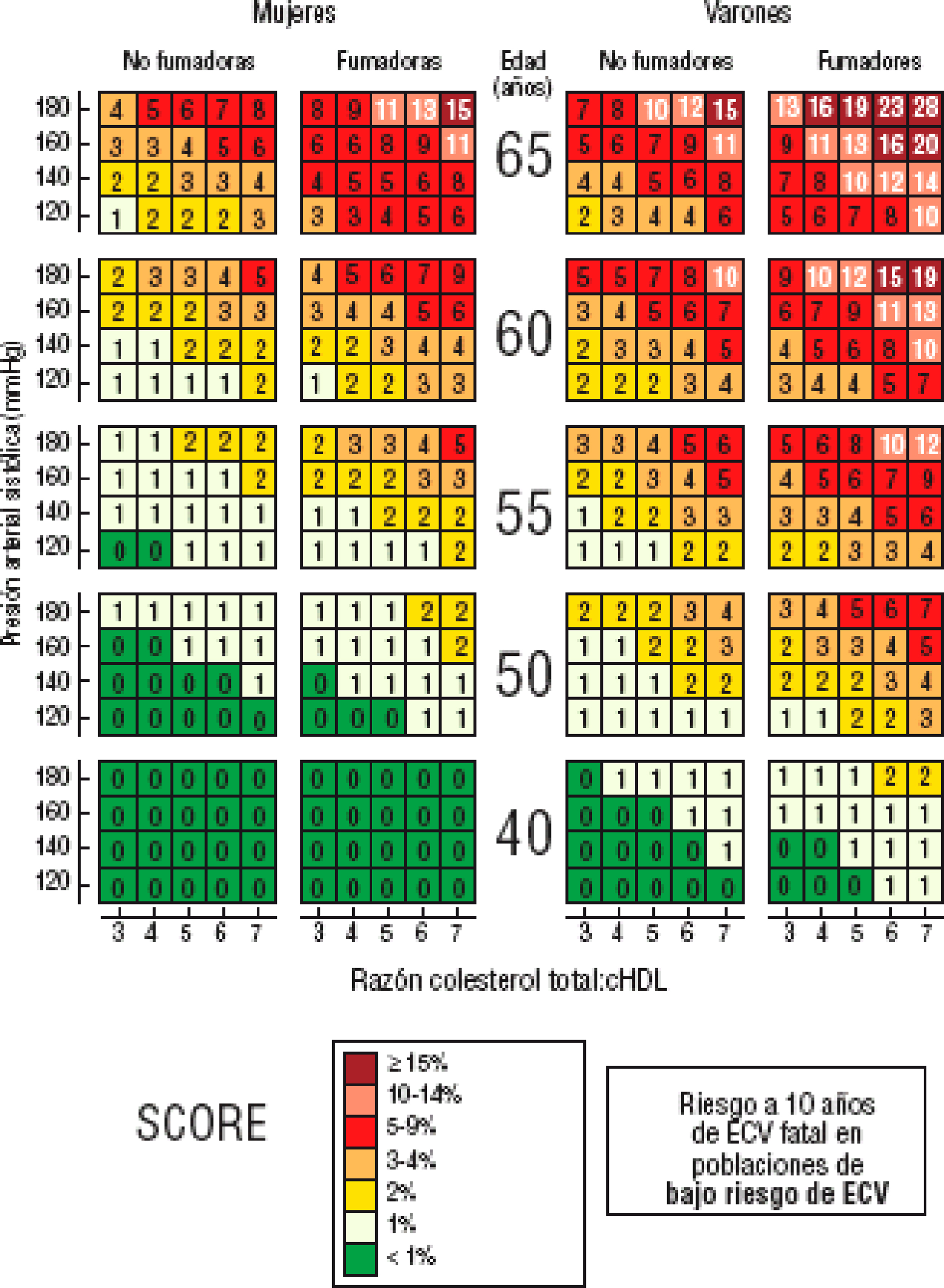
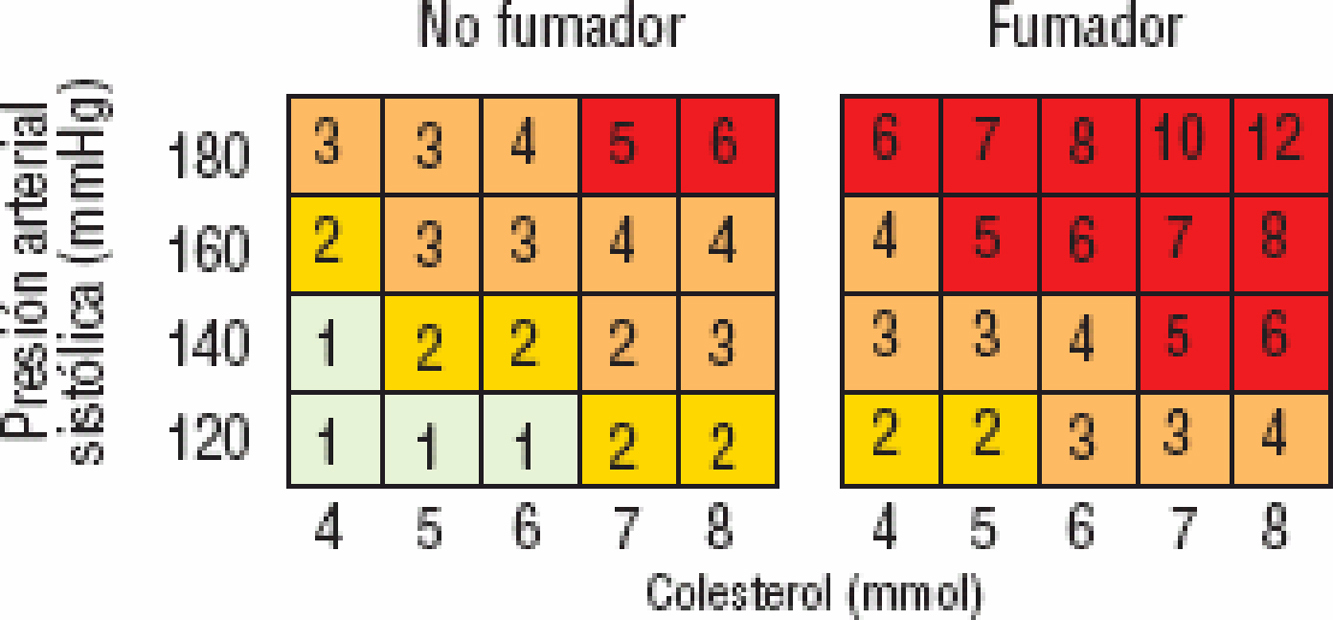
Personas jóvenesEl riesgo absoluto en personas jóvenes difícilmente alcanzará un valor del 5%, a pesar de tener muy elevados los FR. En estas edades es importante calcular, además del riesgo absoluto mediante la tabla del SCORE (figura 4), el riesgo relativo (figura 5) para mostrar la necesidad de cambios en los estilos de vida.
Figura 4. Tabla SCORE: riesgo a 10 años de enfermedad cardiovascular (ECV) fatal en poblaciones con riesgo bajo de ECV, según los factores de riesgo siguientes: edad, sexo, tabaquismo, presión arterial sistólica y razón colesterol total: colesterol unido a lipoproteínas de alta densidad (cHDL). ©The European Society of Cardiology.
Figura 5. Tabla de riesgo relativo. © The European Society of Cardiology.
Personas mayoresLas personas con 60 o más años alcanzan un RCV del 5% o superior en la mayoría de los casos, independientemente de los valores de los FR. Esto puede conducir a un exceso de indicación de tratamiento farmacológico. Además de un riesgo alto, deben haber pruebas científicas claras de la eficacia del tratamiento farmacológico en estas edades.
Otros factores de riesgoLa inclusión de otros FR (colesterol unido a lipoproteínas de alta densidad [cHDL], IMC, historia familiar o nuevos marcadores de riesgo) es dificultosa si ha de circunscribirse a una tabla. Aunque hay nuevos FR no incluidos en la tabla (valores de homocisteína o proteína C reactiva [PCR]) su contribución al riesgo absoluto es modesta. En todo caso, la mayoría pueden valorarse a través de los modificadores de riesgo.
Diabetes mellitusEl impacto de la diabetes autoinformada se ha reevaluado en la base de datos del SCORE. Aunque hay heterogeneidad entre las cohortes, el impacto global de la diabetes mellitus en el riesgo parece ser mayor que el estimado en la cohorte de Framingham, con un riesgo relativo de aproximadamente 5 en mujeres y 3 en varones.
Ventajas de la utilización de la tabla de riesgo SCOREEl SCORE presenta las ventajas siguientes:
• Es intuitivo y fácil de usar.
• Considera la naturaleza multifactorial de la ECV.
• Calcula el riesgo de todas las ECV: incluye todos los códigos de la Clasificación Internacional de Enfermedades relacionados con ECV aterosclerótica.
• Utiliza el RCV mortal en vez del total. Los episodios de ECV no mortales varían según las definiciones, los métodos diagnósticos y durante los años.
• La calibración de las tablas SCORE es posible conociendo la mortalidad cardiovascular y datos de prevalencia de los FR de cada país.
• Permite flexibilidad en el tratamiento: cuando no se puede alcanzar el valor ideal en un FR, se puede bajar el riesgo total mediante la reducción de los otros FR.
• Establece un lenguaje común de riesgo para los clínicos.
• Muestra que el riesgo aumenta con la edad.
• La nueva tabla de riesgo relativo ilustra el hecho que una persona joven con un riesgo absoluto bajo puede estar en una situación de riesgo relativo elevado y susceptible de intervención para reducirlo.
La tabla del SCORE constituye un material de apoyo que complementa al conocimiento y juicio clínico, así como las condiciones específicas de cada zona.
Se debe localizar la casilla más cercana a la edad de la persona, el colesterol y la PA sistólica. Hay que considerar que el riesgo se incrementará si la edad, el colesterol o los valores de la PA se aproximan a la casilla superior. El valor obtenido indica el riesgo absoluto de ECV mortal a 10 años. También hay una versión con la tabla del SCORE calibrada para España8, disponible asimismo en versión electrónica ( wwww.escardio.org ).
La utilización de la tabla de riesgo relativo (figura 5) en las personas jóvenes amplía la información sobre el paciente y su elevación índica la necesidad de intensificar las medidas de modificación del estilo de vida. La valoración del RCV en personas mayores no debe constituir el único parámetro para indicar un tratamiento farmacológico; es necesario considerar la evidencia científica de la eficacia de la intervención.
Es necesario considerar de forma individual los denominados modificadores de riesgo, es decir, las circunstancias que indican un riesgo mayor al obtenido por la tabla y que, por tanto, permiten corregir la puntuación obtenida en función de su presencia:
• Sedentarismo y obesidad, especialmente la obesidad central.
• Historia familiar de ECV prematura.
• Nivel socioeconómico bajo.
• El riesgo en pacientes diabéticos comparados con pacientes no diabéticos puede ser 5 veces superior en mujeres y 3 en varones.
• cHDL bajo o triglicéridos elevados.
• Personas asintomáticas con pruebas de arteriosclerosis preclínica. Por ejemplo, índice tobillo-brazo reducido, o evidencias obtenidas mediante imagen: ultrasonografía carotídea, tomografía computarizada (TC) o resonancia magnética.
Las prioridades definidas son para uso clínico. El cálculo del riesgo total sigue siendo una parte crucial de estas guías, aun reconociendo la dificultad de imponer límites a una variable continua como el RCV. No obstante, se definen objetivos específicos en cuanto a valores deseables de cada FR. Esto debe entenderse como una ayuda a los clínicos a la hora de planificar las estrategias de tratamiento del riesgo con sus pacientes, enfatizando la primacía del tratamiento del RCV frente al de los FR por separado. Todo lo anterior refleja el esfuerzo por simplificar un asunto complejo, que debe interpretarse a la luz del juicio clínico, considerando las guías y las condiciones locales.
Principios para el cambio de hábitos y tratamiento de los factores de riesgo conductualesAntecedentesLa población general percibe a los médicos como la fuente de información más fiable en temas de salud. En general, los pacientes prefieren contar con su asesoramiento para cambiar ciertos hábitos, como tabaquismo, nutrición, dieta y actividad física, antes que asistir a programas especiales. Debe tenerse presente que la modificación de hábitos, a veces fuertemente arraigados durante años o décadas, a menudo resulta la parte más difícil y compleja en el marco de las intervenciones preventivas y del tratamiento.
Interacción entre médico o profesional de la salud y el pacienteUna interacción positiva y cercana entre médico y paciente, la toma conjunta de decisiones, así como particularmente en nuestro ámbito, el importante papel del personal de enfermería por su accesibilidad e idoneidad para el cuidado continuo, son herramientas fundamentales para ayudar al paciente a afrontar el estrés, la enfermedad y a mejorar el cumplimiento de la medicación y de los cambios en el estilo de vida.
Un aspecto crucial es establecer objetivos realistas, así como objetivos intermedios factibles que produzcan un refuerzo positivo. Esto aumentará la confianza y será posible alcanzar nuevos objetivos. La clave es avanzar con pequeños pasos para el cambio de hábitos a largo plazo.
Tratamiento de los factores de riesgo conductuales: consejos para ayudar al cambio de conductas• Dedique suficiente tiempo al paciente.
• Hable al paciente de forma comprensible y fomente la empatía.
• Escuche atentamente e identifique fortalezas y debilidades en la actitud del paciente hacia la enfermedad y hacia el cambio del estilo de vida.
• Asegúrese de que el paciente entiende la relación entre hábitos y estilo de vida y la enfermedad.
• Acepte la visión personal del paciente sobre su enfermedad y facilite la expresión de sus preocupaciones y ansiedades.
• Reconozca que cambiar estilos de vida a largo término puede ser difícil y que los cambios graduales son más efectivos y permanentes.
• Involucre al paciente en la identificación y la selección de los FR que deben modificarse, y proponga un compromiso.
Las pruebas de los efectos nocivos del tabaquismo, tanto activo como pasivo, son abrumadoras, así como que dejar el tabaco beneficia la salud18. Los efectos negativos del tabaco actúan de forma sinérgica con otros FR con un importante efecto potenciador. Por ejemplo, dejar de fumar después de haber tenido un infarto de miocardio (IM) es potencialmente la medida preventiva más eficaz en este contexto19.
El médico debe valorar el hábito tabáquico en sus pacientes en todas las visitas y recomendar enfáticamente su cese a los fumadores. El asesoramiento médico firme y explícito para dejar de fumar es el factor más importante para iniciar el proceso del abandono completo, incluidos los pacientes asintomáticos. Aunque la aparición clínica de cualquier episodio agudo de ECV supone un cierto fracaso de la prevención, debe considerarse una buena oportunidad para abandonar el hábito definitivamente (la sensibilidad y la predisposición del paciente son mayores).
Tanto las intervenciones conductuales de tipo individual como las de grupo han demostrado su eficacia para dejar de fumar. La calidad de la relación médico-paciente parece ser más importante que la cantidad o el tipo de consejos20. El apoyo del cónyuge y de la familia en el cese del tabaquismo es muy importante, así como intentarlo de forma conjunta. Los chicles y parches de nicotina, los antidepresivos (incluido el bupropión) y la vareniclina, un agonista del receptor aceticolina de la nicotina, han demostrado su eficacia para ayudar al cese del tabaquismo.
Tratamiento del riesgo cardiovascular global: tabaquismoTodos los fumadores deben recibir ayuda profesional para dejar de fumar. Las cinco Aes (en inglés) pueden ayudar en la práctica clínica:
• Preguntar (ask): identificar sistemáticamente a todos los fumadores en cualquier oportunidad.
• Valorar (assess): determinar el grado de adicción del paciente y su disponibilidad para abandonar el hábito.
• Aconsejar (advice): exhortar de forma inequívoca a todos los fumadores para que abandonen el tabaquismo.
• Asistir (assist): llegar a un acuerdo sobre la estrategia de abandono del tabaquismo que incluya asesoramiento sobre el comportamiento, el tratamiento de sustitución de nicotina y/o la intervención farmacológica.
• Establecer (arrange): una programa de visitas de seguimiento.
La ingesta de ácidos grasos saturados y los valores plasmáticos de colesterol presentan una relación dosis-respuesta fuerte y consistente, con la incidencia futura de ECV. La ingesta de sodio, especialmente en forma de cloruro sódico, aumenta la presión sanguínea y, con ello, el riesgo de hipertensión arterial (HTA), ictus, enfermedad coronaria e insuficiencia cardíaca. Por el contrario, la ingesta de ácidos grasos omega 3 reduce el riesgo de episodios mortales en pacientes con un IM previo. Más allá de los nutrientes, los patrones dietéticos que incluyen frutas y verduras, aceite de oliva y productos lácteos desnatados se asocian con una incidencia menor de ECV.
Aspectos prácticosLa dieta es una parte integral del tratamiento del RCV. Todos los individuos deberían ser informados sobre los hábitos alimentarios asociados con un menor RCV. Además, los pacientes con ECV establecida los individuos de riesgo alto deberían recibir consejo dietético profesional.
Aunque el consejo dietético debe establecerse de forma individual, teniendo en cuenta los FR presentes en cada individuo (dislipemia, HTA, diabetes mellitus y obesidad), con carácter general se establecen las recomendaciones siguientes:
• La dieta debe ser variada y la ingesta calórica adecuada para mantener el peso ideal.
• Debe fomentarse el consumo de productos vegetales frescos (legumbres, cereales integrales, frutas y verduras), pescado y aceite de oliva.
• Se aconseja reducir la ingesta de sal, y debe fomentarse el consumo de alimentos frescos en detrimento de los alimentos procesados, así como moderar el uso de sal para condimentar los alimentos.
• Se aconseja limitar la ingesta de grasa al 35% de la ingesta calórica total, siempre que haya un predominio claro de los ácidos grasos monoinsaturados, procedente del aceite de oliva, mantener un consumo lo más bajo posible de ácidos grasos saturados (< 7% de la ingesta calórica total), tratar de eliminar o reducir al mínimo la ingesta de grasas hidrogenadas, y estimular la ingesta de ácidos grasos esenciales, particularmente los omega 3, procedentes de pescado.
En nuestro medio, la dieta mediterránea constituye un patrón de alimentación saludable, considerado ideal para la prevención de las ECV. Se caracteriza por:
• Abundancia de productos frescos de origen vegetal (frutas, verduras, cereales, patatas, frutos secos, etc.).
• Limitación de productos ricos en azúcares refinados y carnes rojas.
• Presencia del aceite de oliva como principal fuente de grasa.
• Ingesta de queso, yogur, pollo y pescado en cantidades moderadas.
En las sociedades desarrolladas, la prevalencia de obesidad sigue aumentado con carácter epidémico, junto con la diabetes mellitus, al contrario que otros FR, como la HTA o el colesterol plasmático elevado, que en los últimos años se están controlando mejor.
La grasa, particularmente la intraabdominal (grasa visceral), es un órgano endocrino metabólicamente activo que induce hiperinsulinemia y resistencia a la insulina, dislipemia, HTA y un aumento de la secreción de ácidos grasos libres, mecanismos a través de los cuales aumenta el RCV21. Se ha demostrado que la distribución regional del tejido adiposo puede ser más importante que el peso corporal total para predecir la ECV22.
No hay una evidencia sólida acerca del índice que mejor predice el riesgo: el perímetro de la cintura (PC) puede predecir mejor que el IMC, pero también es más susceptible de errores de medición. La OMS23 y el panel de expertos del National Heart, Lung and Blood Institute (NHLBI)24 recomiendan usar el PC como un indicador adicional de RCV, dentro de cada categoría de IMC.
Aspectos prácticos: tratamiento del sobrepeso y la obesidadLa pérdida de peso mejora los FR relacionados con la obesidad; la PA mejora incluso antes de lograr el peso deseado. La reducción de la ingesta calórica total y la práctica regular de actividad física constituyen la piedra angular del control del peso. El ejercicio es posible que tenga efectos beneficiosos en el metabolismo de la grasa abdominal, incluso antes de que se produzca la pérdida de peso. La dieta baja en grasa se considera la aproximación estándar para perder peso. El alcohol es una fuente importante de calorías cuya reducción puede contribuir de forma sustancial al control del peso. El tratamiento cognitivo-conductual para inducir cambios en los estilos de vida es la base de cualquier tratamiento para la obesidad, ya que contribuye a perder más peso cuando se añade a los programas de dieta y ejercicio, y ayuda a mantener esta pérdida de peso. La contribución del tratamiento farmacológico para la obesidad es modesta y no hay evidencia que se traduzca en una reducción de episodios cardiovasculares.
Tratamiento del riesgo cardiovascular: peso corporal• El aumento del peso corporal está asociado a un aumento de la morbilidad y la mortalidad total y por ECV, mediado en parte por el aumento de la PA y el colesterol, la reducción del cHDL y el aumento de riesgo de diabetes mellitus.
• La reducción del peso está recomendada en los obesos (IMC≥30kg/m2) y debe considerarse en los casos de sobrepeso (IMC≥25 y <30kg/m2).
• Los varones con un PC de 94–102cm y las mujeres con un PC de 80–88cm deben ser aconsejados sobre la necesidad de no aumentar su peso.
• Se debe aconsejar perder peso a los varones con PC mayor de 102cm y las mujeres con más de 88cm.
• La restricción de la ingesta calórica total y el ejercicio físico regular son los elementos clave para el control del peso.
La ausencia de la práctica regular de actividad física contribuye al comienzo temprano y la progresión de la ECV. Mientras que cualquier incremento en el grado de actividad física tiene efectos positivos para la salud; un estilo de vida sedentario, como el prevalente en Europa, se asocia con un RCV mayor25. Además, a pesar del beneficio demostrado por los programas de rehabilitación cardíaca basados en el ejercicio físico26, en Europa, y muy particularmente en España, sólo una minoría de pacientes con ECV participan en este tipo de programas supervisados. La valoración de la actividad física es un elemento clave en la evaluación del RCV. En individuos de riesgo bajo, una entrevista breve acerca de los hábitos de actividad física puede ser suficiente.
Aspectos prácticosAl menos 30min/día de ejercicio de intensidad moderada es una pauta recomendable para reducir el RCV y mejorar la forma física. La elección de los hábitos de vida es una cuestión que atañe al individuo pero es responsabilidad de toda la sociedad crear un entorno social y medioambiental en el que las opciones saludables sean fáciles de elegir, y donde los niños tengan garantizado el acceso a la práctica de la actividad física diaria. La valoración, el consejo y el apoyo en el mantenimiento de la actividad física es una tarea fundamental de los profesionales de la salud implicados en la prevención cardiovascular.
Tratamiento del riesgo cardiovascular: actividad física• Se debe hacer hincapié en que los efectos positivos para la salud se producen con cualquier incremento en la actividad física; pequeñas cantidades de ejercicio tienen un efecto aditivo; en la vida diaria hay oportunidades para el ejercicio, por ejemplo, utilizando las escaleras en lugar del ascensor o caminando en el trayecto al trabajo.
• Se debe intentar encontrar actividades de ocio con las que se pueda disfrutar.
• Treinta minutos de ejercicio moderadamente intenso la mayoría de los días de la semana reducen el RCV y mejoran la forma física.
• Practicar ejercicio con la familia o los amigos mejora la motivación.
• Los beneficios añadidos incluyen sensación de bienestar, reducción del peso y una autoestima mayor.
• El apoyo continuado de los médicos y los profesionales de enfermería sobre la práctica de ejercicio ayuda a medio y largo plazo.
La PA elevada es un FR de enfermedad coronaria, ictus, insuficiencia cardíaca y otras ECV, y de insuficiencia renal, tanto en varones como en mujeres27. Adicionalmente, los valores de PA se correlacionan de forma inversa con la función cognitiva y la HTA se asocia con un incremento en la incidencia de demencia28.
El riesgo de enfermedad coronaria e ictus incrementa de forma lineal a partir de cifras de 115/75mmHg. Datos del Framingham Heart Study han mostrado que valores de PA de 130–139/85–89mmHg se asocian con un aumento de 2 veces del riesgo relativo de ECV, en comparación con aquéllos con valores de PA por debajo de 120/80mmHg29. La clasificación de la HTA ya utilizada en 2003 y ratificada en las guías de las European Society of Hypertension y de la European Society of Cardiology (ESH/ESC) 200730 se pueden observar en la tabla 1.
Tabla 1. Definición y clasificación de la presión arterial
| Categoría | Sístolica | Diastólica | |
| Óptima | <120 | y | <80 |
| Normal | 120–129 | y/o | 80–84 |
| Normal alta | 130–139 | y/o | 85–89 |
| Hipertensión de grado 1 | 140–159 | y/o | 90–99 |
| Hipertensión de grado 2 | 160–179 | y/o | 100–109 |
| Hipertensión de grado 3 | ≥180 | y/o | ≥110 |
| Hipertensión sistólica aislada | ≥140 | y | <90 |
La hipertensión sistólica aislada debe clasificarse (1, 2, 3) según los valores de presión arterial sistólica en los intervalos indicados, siempre que los valores diastólicos sean <90mmHg. Los grados 1, 2 y 3 corresponden a las clasificaciones de hipertensión leve, moderada y grave, respectivamente. Estos términos se han omitido para evitar la confusión con la cuantificación del riesgo cardiovascular total.
La decisión de iniciar el tratamiento farmacológico irá en función del RCV, a partir de los valores de PA, la afectación de órganos diana y la presencia o no de ECV o enfermedad renal30.
Aspectos prácticos del tratamientoLos consejos sobre cambios de estilo de vida deben utilizarse en todos los individuos una vez diagnosticada la HTA, mientras que el momento del inicio del tratamiento farmacológico será en función del RCV (tabla 2). Debe iniciarse de forma inmediata en la HTA de grado 3, así como en la HTA de grados 1–2 si el RCV es elevado. En la HTA de grados 1–2 con RCV moderado el tratamiento farmacológico puede posponerse durante un tiempo breve, suficiente para ver la respuesta a los cambios de estilo de vida, y añadir tratamiento farmacológico si no se alcanza un control adecuado de la PA. Este tiempo de espera puede ser algo mayor en los casos con HTA de grado 1 de riesgo bajo, siempre que se pueda realizar un control y un seguimiento de los pacientes30.
Tabla 2. Tratamiento de la presión arterial en función del riesgo cardiovascular
| SCORE Riesgo de ECV | Normal <130/85 | Normal alto 130–139/85–89 | Grado 1 140–149/90–99 | Grado 2 160–179/170–109 | Grado 3 ≥180/110 |
| Bajo<1% | Orientación estilo de vida | Orientación estilo de vida | Orientación estilo de vida | Medicación si persiste | Medicación |
| Moderado 1–4% | Orientación estilo de vida | Orientación estilo de vida | + Considerar medicación | Medicación si persiste | Medicación |
| Aumentado 5–9% | Orientación estilo de vida | + Considerar medicación | Medicación | Medicación | Medicación |
| Muy afectado ≥10% | Orientación estilo de vida | + Considerar medicación | Medicación | Medicación | Medicación |
En todos los casos hay que buscar y manejar todos los factores de riesgo. Aquellos con ECV establecida, diabetes o enfermedad renal tienen un riesgo notablemente más elevado, y es deseable una PA<130/80mmHg cuando sea factible. Para las demás personas, hay que evaluar el riesgo SCORE. Se debe tratar a quienes tengan lesión de un órgano diana como con “riesgo aumentado”.
ECV: enfermedad cardiovascular.
En los casos de valores de PA en el rango normal-alto (130–139/80–85mmHg), la decisión de tratamiento farmacológico dependerá mucho del RCV global. En casos de enfermedad cerebrovascular, enfermedad coronaria, diabetes mellitus o nefropatía, hay evidencia que justifica la recomendación de iniciar tratamiento antihipertensivo junto con cambios intensos de hábitos de vida31,32,33.
Cómo tratar1. Cambios en el estilo de vida
Reducción en la ingesta de sal<3,8g/día (ingesta de Na+<1,5g/día ∼65mmol/día); restricción en el consumo de alcohol: por debajo de 10–30g/día en varones y de 10–20g/día en mujeres, y actividad física de forma regular. También se recomienda aumentar el consumo de fruta y verdura: 4–5 raciones por día, así como reducir la ingesta de grasas saturadas y colesterol.
2. Tratamiento farmacológico
La evidencia actual derivada de múltiples ensayos clínicos confirma que el principal beneficio deriva fundamentalmente de la reducción de la PA y que los diuréticos tiazídicos, bloqueadores beta, antagonistas del calcio, inhibidores de la enzima de conversión de la angiotensina (IECA) y antagonistas de los receptores AT-1 de la angiotensina II (ARA-II) reducen de forma significativa la morbilidad y la mortalidad cardiovasculares. Por tanto, todos estos grupos farmacológicos están indicados para el inicio o el mantenimiento del tratamiento de la HTA, bien en monoterapia, bien en combinación. Los IECA y los ARA-II son particularmente efectivos en la reducción de la hipertrofia ventricular izquierda34 de la microalbuminuria y de la proteinuria, así como preservando la función renal y retrasando su evolución a la insuficiencia renal terminal, y en la reducción de recurrencias vasculares tras ictus o AIT31,32,33.
La mayoría de los pacientes necesitará más de un fármaco para el control adecuado de la PA, con la excepción de la HTA de grado 1 no complicada y RCV bajo. El tratamiento combinado con diuréticos y bloqueadores beta aumenta el riesgo de diabetes mellitus de inicio nuevo35, por lo que debería evitarse o utilizarse con precaución en individuos con múltiples FR metabólicos, incluidos el síndrome metabólico y sus principales componentes. Con frecuencia se necesita un tratamiento combinado para controlar la PA. Los fármacos de elección son los que tienen una capacidad documentada para reducir la PA de forma efectiva durante ≥24h en una dosis/día. La simplificación del tratamiento mejora el cumplimiento36 y, además, el control efectivo de la PA las 24h tiene importancia pronóstica37.
El objetivo primordial del tratamiento antihipertensivo es conseguir la máxima reducción a largo plazo del RCV, con la reducción consiguiente de la morbilidad y la mortalidad cardiovascular y renal. Para ello, se deben controlar todos los FR modificables, siendo el valor de PA a alcanzar<140/90mmHg en general. En pacientes con diabetes mellitus, el objetivo debe ser<130/80mmHg, siendo también un objetivo adecuado en pacientes con ECV establecida.
La HTA está lejos de ser óptimamente controlada en los pacientes individuales y en la comunidad. En España, sólo una tercera parte de los pacientes alcanza criterios de buen control38, lo que tiene un impacto adicional en la calidad de vida39. Por tanto, mejorar el cumplimiento y aumentar el control de la PA en la población representa uno de los retos más importantes para reducir la carga demográfica de las ECV.
Lípidos plasmáticosAntecedentes científicosHay pruebas inequívocas sobre la relación de causalidad entre colesterol elevado e incidencia de ECV, así como de su reducción al disminuir el colesterol plasmático. Un descenso de 39mg/dl (1mmol/l) de cLDL consigue una reducción del 20% de la enfermedad coronaria40. El descenso de cHDL está fuertemente relacionado con un incremento del RCV, aunque los ensayos clínicos aún no permiten establecer un objetivo de control predeterminado. La existencia de una hipertrigliceridemia debe indicar la búsqueda de otros FR relacionados con el denominado síndrome metabólico.
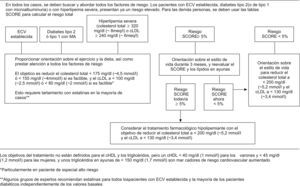
Objetivos y tratamientoEn la figura 6 se esquematiza el tratamiento y los objetivos en los lípidos plasmáticos en función del RCV. En general, el colesterol total debe ser ≤200mg/l (5,2mmol/l) y el cLDL ≤130mg/dl (3,4mmol/l). No hay objetivos tan definidos para la reducción de cHDL o triglicéridos, pero una concentración de lipoproteínas de alta densidad (HDL) <40mg/dl (<1mmol/l) en varones o <45mg/dl (<1,2mmol/l) en mujeres y unos triglicéridos >150mg/dl (>1,7mmol/l) indican un RCV aumentado.
Figura 6. Tratamiento de los lípidos en función del riesgo cardiovascular: cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; ECV: enfermedad cardiovascular.
En pacientes con RCV muy alto, especialmente aquéllos con manifestaciones clínicas de ECV arteriosclerótica o diabetes mellitus, los objetivos de tratamiento se fijan en: colesterol total<175mg/dl (4,5mmol/l) y lipoproteínas de baja densidad (LDL)<100mg/dl (2,5mmol/l) y, si fuera factible, un colesterol total<155mg/dl (<4mmol/l) y un LDL<80mg/dl (<2mmol/l).
Las personas asintomáticas de riesgo alto de desarrollar una ECV (riesgo de muerte cardiovascular ≥5%) y con unos valores de colesterol total y LDL superiores a 200mg/dl (5,2mmol/l) o 130mg/dl (3,4mmol/l) requieren tratamiento intensivo para modificar los hábitos de vida, particularmente consejo dietético y de actividad física. Si se consigue reducir el RCV y el colesterol, debería plantearse un seguimiento anual. Si, por el contrario, los valores de colesterol y RCV permanecen altos, debería considerarse el tratamiento farmacológico hipolipemiante. Los objetivos de control en las personas con ECV o diabetes consisten en reducir el colesterol total por debajo de 175mg/dl (4,5mmol/l) y el LDL por debajo de 100mg/dl (2,5mmol/l), con una opción de reducir aún más las cifras, colesterol total<155mg/dl (4mmol/l) o cLDL<80mg/dl (2mmol/l), si fuera factible, particularmente en pacientes de riesgo muy alto. Si estos objetivos no son posibles y siempre con la premisa de un enfoque multifactorial, el riesgo total puede reducirse haciendo un esfuerzo mayor para controlar los otros FR.
Nótese (figura 6) que la valoración del RCV no debe realizarse en pacientes con una elevación marcada del colesterol plasmático (≥320mg/dl ∼8mmol/l), a menudo relacionada con la existencia de una hipercolesterolemia familiar (HF) especialmente si ha existido una elevación del colesterol durante la infancia. Un colesterol total superior a 320mg/dl o un cLDL mayor de 240mg/dl sitúa al paciente dentro de la definición de RCV alto.
El RCV en pacientes diabéticos a lo largo de la vida puede ser tan alto como en individuos no diabéticos con una ECV previa, particularmente si tienen otros FR o microalbuminuria. Por lo tanto, el paciente diabético requiere una rápida e intensiva actuación preventiva, en la que se indiquen fármacos hipolipemiantes, aunque el riesgo sea moderado41.
Los pacientes con una enfermedad cerebrovascular aterosclerótica (ictus isquémico o accidente isquémico transitorio) o con enfermedad arterial periférica merecen la misma atención que los pacientes con cardiopatía isquémica. En todos los pacientes con un síndrome coronario agudo, el tratamiento hipolipemiante farmacológico debe iniciarse de forma temprana (durante el ingreso hospitalario) con el fin de optimizar los resultados clínicos42. Además, el tratamiento farmacológico debe combinarse con modificación intensa del los hábitos de vida ya desde la fase hospitalaria (p. ej., intervención en el tabaco y la dieta) que se reforzarán ampliamente después del alta.
Los agentes terapéuticos para reducir el colesterol comprenden las estatinas (inhibidores de la hidroximetilglutaril coenzima A reductasa), fibratos, secuestradores de ácidos biliares, ácido nicotínico e inhibidores selectivos de la absorción del colesterol (p. ej., ezetimiba). Las estatinas son los fármacos de primera elección, ya que han demostrado reducir los episodios cardiovasculares y la mortalidad, incluso a dosis más altas, evitan la progresión o incluso reducen la placa de ateroma43. Estos fármacos son fáciles de usar y en estudios clínicos amplios han demostrado un buen perfil de seguridad clínica40. La ezetimiba estaría indicada cuando no se alcanzan los objetivos de control con las estatinas. Los secuestradores de ácidos biliares reducen el cLDL, pero aumentan los triglicéridos. Los fibratos y el ácido nicotínico reducen los triglicéridos y aumentan el cHDL, mientras que los ácidos grasos omega 3 estarían indicados para el tratamiento de la hipertrigliceridemia.
El tratamiento combinado puede ser necesario en determinados pacientes seleccionados y vigilados de forma cuidadosa. La combinación de estatinas con fibratos aumenta moderadamente el riesgo de miopatía y rabdomiólisis, aunque esto no es motivo para desestimar esta combinación terapéutica cuando está indicada.
Diabetes mellitusSe ha demostrado que se puede prevenir o retrasar la progresión a la diabetes mellitus mediante la intervención con medidas higiénico-dietéticas (dieta y ejercicio físico) en individuos que presentan una intolerancia a la glucosa44. El efecto de estas medidas es manifiesto y duradero, incluso tras intervenciones limitadas en el tiempo.
En pacientes con diabetes mellitus tipo 1 y tipo 2, hay evidencia derivada de ensayos clínicos aleatorizados que demuestra que el buen control metabólico previene las complicaciones microvasculares. También hay razones suficientes para afirmar que la consecución de un buen control de la glucemia puede prevenir episodios cardiovasculares en ambos tipos de diabetes mellitus44. En la diabetes mellitus tipo 1, el control de la glucemia exige un adecuado tratamiento insulínico individualizado y consejo dietético profesional. En la diabetes mellitus tipo 2, el consejo dietético, la reducción de peso y la actividad física deben ser el primer paso del tratamiento, seguido de tratamiento farmacológico (hipoglucemiantes orales, e insulina si es necesario) dirigido a la consecución de un buen control de la glucemia. Los objetivos terapéuticos recomendados para la diabetes mellitus tipo 2 se basan en la glucemia y en la HbA1C (tabla 3). Recientemente, se ha documentado en sendos estudios que llevar la HbA1C a valores inferiores a 7% (p. ej., 6–6,5%) no ofrece beneficios clínicos adicionales y se acompaña de un riesgo mayor de efectos adversos potencialmente graves y de mortalidad45,46. Los objetivos para el control de la PA y los lípidos son en general más exigentes en pacientes con diabetes mellitus.
Tabla 3. Objetivos terapéuticos en los pacientes con diabetes mellitus tipo 2
| Unidades | Objetivo | |
| HbA1c (DCCT estandarizado) | HbA1c (%) | ≤7% |
| Glucosa plasmática | Ayunas/preprandial mg/dl (mmol/l) | <110 (6) si es factible |
| Posprandial | <35 (7,5) si es factible | |
| Presión arterial | mmHg | ≤130/80 |
| Colesterol total | mg/dl (mmol/l) | <175 (4,5) |
| mg/dl (mmol/l) | <155 (4,0) si es factible | |
| Colesterol LDL | mg/dl (mmol/l) | <100 (2,5) |
| mg/dl (mmol/l) | <80 (2,0) si es factible |
cLDL: colesterol unido a lipoproteínas de baja densidad. HbA1c: hemoglobina glucosilada. También se debe considerar como objetivo terapéutico los triglicéridos<150mg/dl.
Entre las distintas definiciones de síndrome metabólico, la definición original del National Cholesterol Education Program-Adult Treatment Panel III (NCEP-ATP III) y su revisión recomendada por la American Heart Association (AHA) y el NHLBI (tabla 4), y la definición del Panel de Consenso de la Federación Internacional de Diabetes (IDF) (tabla 5) se han desarrollado para uso clínico. La definición original del NCEP-ATP III es más robusta en la predicción del riesgo de ECV, con un valor predictor positivo más alto que la definición revisada del NCEP-ATP III y la de la IDF47.
Tabla 4. Definiciones, original y revisada, del síndrome metabólico según NCEP-ATP III (US National Colesterol Education Program)
|
cLDL: colesterol unido a lipoproteínas de baja densidad; PA: presión arterial.
a La versión revisada recomendada por la American Heart Association/National Heart, Lung and Blood Institute utiliza valores de corte más bajos para la alteración de la glucemia en ayunas.
Tabla 5. Definición del síndrome metabólico según la Federación Internacional de Diabetes (IDF)
|
cLDL: colesterol unido a lipoproteínas de baja densidad; PA: presión arterial.
Los pacientes con síndrome metabólico tienen habitualmente un RCV alto. Los hábitos de vida tienen una influencia fuerte en todos los componentes del síndrome metabólico, por lo que en el tratamiento de éste se debe hacer especial énfasis en su modificación, particularmente en la reducción del peso y el aumento de la actividad física, con un seguimiento profesional cercano. En caso de PA alta, dislipemia e hiperglucemia (en el rango de diabetes mellitus) puede ser necesario añadir tratamiento farmacológico adicional, tal como se recomienda en esta guía.
Factores psicosocialesAntecedentesHay una evidencia creciente de que los factores psicosociales contribuyen al riesgo de cardiopatía isquémico (CI) de forma independiente48. No sólo aumentan el riesgo de presentar un episodio coronario (primero o recurrente) y ensombrece el pronóstico de la CI, sino que también pueden dificultar la adherencia al tratamiento y los cambios de estilos de vida, así como las actuaciones de promoción de la salud y en el bienestar de los pacientes y de las poblaciones.
Factores psicosociales que influyen en el RCV y el pronóstico• Nivel socioeconómico bajo, nivel educativo bajo.
• Aislamiento social (personas que viven solas), falta de ayuda y soporte social.
• Estrés laboral, familiar o social.
• Emociones negativas: depresión, ansiedad y hostilidad.
Los FR psicosociales no suelen encontrarse aislados, sino que tienden a agregarse en el mismo individuo o grupo. Como en el caso de los hábitos de vida inadecuados, las personas con FR psicosociales suelen presentar trastornos fisiopatológicos subyacentes, inflamatorios, autonómicos o endocrinos, involucrados en el desarrollo de la ECV.
Hay intervenciones terapéuticas y preventivas que contrarrestan los factores psicosociales y favorecen estilos de vida y conductas saludables47. Algunas de ellas han demostrado un efecto beneficioso en los FR48, con mejoría de los resultados clínicos, sobre todo en varones de raza blanca. Los tratamientos de grupo conductuales pueden ser útiles en mujeres con CI.
Aspectos prácticos: tratamiento de los factores psicosociales en la práctica clínica
• Se deben valorar los FR psicosociales de forma sistemática mediante entrevista clínica o cuestionarios estandarizados, así como promover una relación constructiva con el paciente.
• Los pacientes con nivel socioeconómico bajo requieren un esfuerzo preventivo especial.
• En los pacientes de riesgo alto o con ECV establecida y FR psicosociales, se debe recomendar una intervención multimodal, incluidos consejos individuales o grupales.
• Deben ser remitidos a un especialista en caso necesario. Si hay depresión, deberá tratarse con psicoterapia y/o fármacos, preferiblemente inhibidores selectivos de la recaptación de la serotonina, de acuerdo con las guías clínicas establecidas.
Estos FR se incluirán dentro de los llamados factores emergentes, y muchos están investigándose activamente en estudios clínicos y epidemiológicos. Muchos de ellos se relacionan con la regulación de la función plaquetaria, coagulación, fibrinólisis, función endotelial e inflamación. Tienen una utilidad potencial como predictores de ECV a largo plazo, y además hay una relación estrecha entre algunos marcadores inflamatorios con la obesidad y la diabetes mellitus, lo que refuerza el interés de su estudio.
Hay fuertes evidencias de estudios anatomopatológicos49 y epidemiólogicos50 que establecen una relación estrecha entre marcadores séricos de inflamación activa y de hemostasia con el desarrollo de IM fatal y no fatal. En una serie amplia de casos, se estableció que el primer IM o primer ictus ocurren más frecuentemente tras una infección respiratoria o urinaria reciente, con un riesgo relativo en los primeros 3 días de 5 y 3,2, respectivamente51. Se ha establecido asociación entre marcadores de inflamación y el desarrollo de diabetes mellitus tipo 2 y de la interleucina (IL) 6 (una citocina proinflamatoria) con la insuficiencia cardíaca. Algunos estudios han mostrado que la predicción del riesgo de CI y de CI e ictus se puede mejorar con la adición de algunos de estos nuevos factores a los modelos de riesgo que incluyen los FR habituales52.
Sin embargo, aún parece prematura la inclusión de la PCR y otros nuevos FR en la práctica clínica diaria. Los criterios para añadir un nuevo factor a la práctica del cálculo del RCV deben incluir: capacidad para predecir a corto, medio y largo, disponer de una medición estandarizada, conocer la variabilidad y ser capaz de mejorar la predicción lograda con los otros factores. Se han realizado varios metaanálisis para estimar el valor predictivo de la PCR53 y del fibrinógeno54, entre otros, hasta ahora sin resultados contundentes. Además, se ha puesto de manifiesto que en ambos casos pueden estar modificados por otras variables no medibles, así como estar sujetos a una “causalidad inversa”: la enfermedad preclínica produce aumento de la PCR y de otros biomarcadores.
Factores genéticosHistoria familiarLa historia familiar de CI temprana en familiares de 1.er grado (en varones<55 años, en mujeres<65 años) supone un riesgo relativo de 1,5–1,7, independientemente de otros FR55. El riesgo relativo aumenta con una historia familiar positiva en familiares de 1.er grado (padres, hermanos o hijos), en familiares de 2.o grado (abuelos, nietos, tíos), o de 3.er grado (primos), según aumenta el número de familiares afectados de CI y cuanto antes ocurra la CI en los familiares.
Se debe estudiar a los familiares de 1.er grado de los individuos con CI temprana. Se recomendarán cambios de estilos de vida y tratamiento de los FR en los afectados.
Dislipemias familiares graves y enfermedad coronariaHay muchas formas hereditarias raras asociadas con aumento del RCV. Veremos sólo las tres más comunes.
Hipercolesterolemia familiarAntecedentes científicosSe estima una prevalencia de 1/500 en la población general. Se caracteriza por hipercolesterolemia con cLDL elevado, xantomas, CI prematura y una herencia autosómica dominante. La aparición de angina, síndromes coronarios agudos o muerte ocurre en los varones afectados entre los 30 y los 50 años y en las mujeres entre los 50 y 70 años56. Los que fuman son hipertensos o tienen otros FR tienen un riesgo particularmente alto. Hay varios métodos para el diagnóstico clínico de la HF, pero el método de referencia es la combinación de factores clínicos y bioquímicos y la detección de cambios en el ácido desoxirribonucleico (ADN), test genético de alta utilidad clínica. La HF está causada por una mutación del gen del receptor de las LDL (LDLR). Hasta ahora se conocen más de 700 mutaciones en todo el mundo (véase http://www.ucl.ac.uk/fh ), aunque la variabilidad dentro de un país suele ser mucho menor. Hay técnicas estandarizadas para detectar los defectos genéticos (MLPA)57,58 de realización sencilla. Actualmente, hay técnicas de diagnóstico genético habituales disponibles que permiten el diagnóstico del defecto genético hasta en el 80–90% de los pacientes59,60. Están disponibles en distintos países europeos, si bien cada país debería tener su propio programa de acuerdo a sus mutaciones más frecuentes.
Aspectos prácticosLos pacientes con HF deben tratarse de forma intensiva con estatinas desde edades tempranas, además de los consejos sobre hábitos fuertemente recomendados y controlados. Debe realizarse el estudio diagnóstico de los familiares (“chequeo en cascada”) para detectar a los afectados. La valoración fenotípica, idealmente complementada con el estudio genotípico (evaluación del ADN) optimizará los resultados diagnósticos y terapéuticos.
Hiperlipemia familiar combinadaAntecedentes científicosEs la hiperlipemia grave más frecuente, con una prevalencia aproximada de 1/100 en la población. Es más poligénica y multifactorial que la HF. Se ha encontrado en Finlandia un gen determinante de hiperlipemia familiar combinada (HFC) relativamente frecuente que afecta al USF-1, un controlador importante de la homeostasis lipídica y glucídica59.
Aspectos prácticosLos pacientes con HFC deben tratarse con tratamiento hipolipemiante y recomendaciones sobre estilos de vida por su elevado RCV. Hay poca experiencia para recomendar una evaluación en cascada a los familiares directos, aunque probablemente sea beneficioso un estudio bioquímico (lípidos plasmáticos).
Síndromes de deficiencia familiar de lipoproteínas de alta densidadAntecedentes científicosEstá bien establecida la relación inversa e independiente del cHDL y el riesgo de episodios coronarios en estudios clínicos y epidemiológicos. Un cHDL bajo<35mg/dl (< 0,9mmol/l) es un FR adicional en los diferentes algoritmos de estimación del riesgo60,61. Se puede asumir que los individuos con cHDL inferior al percentil P5 tienen una deficiencia monogénica de las HDL62.
Aspectos prácticosSe deben descartar causas secundarias en pacientes con cHDL bajo o muy bajo. Se deben realizar estudios familiares para documentar un fenotipo de transmisión vertical. Se deben tratar con decisión los otros FR, incluidos aquellos modificables con un impacto mayor en el cHDL (tabaco, sedentarismo, sobrepeso-obesidad), ya que no hay un tratamiento farmacológico específico para elevar los valores de cHDL.
Métodos de imagen para detectar individuos asintomáticos con riesgo cardiovascular elevadoAntecedentes científicosLa detección de individuos asintomáticos con enfermedad subclínica, y que por tanto presentan un riesgo alto de ECV, debe ser un objetivo prioritario en cualquier programa de prevención. Tradicionalmente, las técnicas de imagen, como ergometría, ecocardiografía o pruebas cardíacas isotópicas, se han utilizado como pruebas diagnósticas, no como una herramienta de cribado poblacional. Tampoco las técnicas de imagen más recientes, como la resonancia magnética o la TC multicorte (MS-TC), con un potencial diagnóstico importante aún por desarrollar en gran medida, son apropiadas para el cribado. Las calcificaciones coronarias (presencia de calcio en la íntima) se encuentran en las arterias que presentan aterosclerosis y no en coronarias sanas, aunque su ausencia no descarta totalmente la existencia de enfermedad vascular, ni es un indicador de estabilidad o no de la placa. La cantidad de calcificaciones se correlaciona con la carga de placa coronaria total. Un nuevo desarrollo de la TC, la MS-TC, permite la visualización de los vasos coronarios con una buena definición en la mayoría de los pacientes, con un elevado valor predictivo negativo (∼98%)63 para descartar la enfermedad coronaria, lo que le sitúa en una buena posición como técnica de cribado en poblaciones de riesgo alto. Sin embargo, aún no se han definido con precisión los subgrupos que pueden beneficiarse de esta técnica más que prometedora.
La enfermedad vascular aterosclerótica es, por definición, difusa y generalizada. Por tanto, la detección de lesiones en territorios distintos del coronario, más accesibles a la exploración (carótida, arterias de las extremidades inferiores), parece razonable en individuos de riesgo. La detección y la caracterización mediante ultrasonidos de lesiones carotídeas es un predictor importante de ulteriores episodios isquémicos cerebrales, con un particular riesgo alto para las lesiones carotídeas ecotransparentes.
Un índice tobillo-brazo (ITB)<0,9 refleja una estenosis ≥50% entre la aorta y las arterias distales de las piernas. Un ITB<0,9 se considera un signo fiable de enfermedad vascular periférica (y, por tanto, de ECV en general) por su elevada sensibilidad y especificidad. Un ITB patológico puede encontrarse entre el 12 y el 27% de individuos asintomáticos > 55 años no seleccionados.
Hay una buena correlación entre lesiones arteriales retinianas y la carga de placa coronaria total64. La oftalmoscopia directa podría ser una alternativa no invasiva y barata para detectar a individuos de riesgo elevado, aunque su disponibilidad y variabilidad interobservador pueden limitarla.
Prevención de la enfermedad cardiovascular en la mujerAntecedentes científicosLa reducción de las muertes por ECV en los últimos años ha sido mayor en los varones que en las mujeres y, de hecho, la incidencia de ECV ha aumentado en éstas. En cifras absolutas, fallecen más mujeres que varones por ECV, aunque lo hacen a una edad más avanzada. El riesgo de ECV en mujeres se encuentra aplazado unos 10 años respecto al de los varones. La diabetes mellitus, una epidemia creciente, aumenta de forma considerable el riesgo de ECV fatal en mujeres.
En general, las mujeres están en desventaja en las distintas fases de la ECV. El tratamiento, particularmente el farmacológico, está dificultado, ya que a menudo las mujeres están poco representadas en los ensayos clínicos, y puede haber diferencias entre sexos en la respuesta terapéutica65. Por ejemplo, la aspirina reduce el riesgo de ictus en mujeres, pero no reduce el riesgo de infarto agudo de miocardio66. En las mujeres sin ECV el tratamiento hipolipemiante puede no afectar a la mortalidad. En mujeres con ECV conocida, las estatinas reducen la morbilidad y la mortalidad por CI, pero no han mostrado efecto en la mortalidad total40.
Aspectos prácticos1. Las políticas de salud deben abordar el reconocimiento insuficiente y la magnitud de las ECV en la mujer y reflejarlo en la publicidad y la educación, tanto de la población general, como de la profesión médica.
2. Se debe prestar atención especial a la evaluación del riesgo en la mujer.
3. Los principios de la valoración del riesgo total y del tratamientos son los mismos para ambos sexos, con particular énfasis en la evaluación de tabaquismo, sobrepeso, uso de anticonceptivos orales y tolerancia a la glucosa en mujeres.
4. La extrapolación de los resultados de los estudios clínicos con hipolipemiantes a mujeres jóvenes o de mediana edad sin otros FR puede conducir a un uso excesivo de fármacos.
5. El tratamiento hormonal sustitutivo no se relaciona con una reducción del RCV.
El deterioro renal se relaciona con el desarrollo de ECV y muerte. Ya existe aumento del riesgo en el momento en que aparece microalbuminuria. El riesgo aumenta a medida que la función renal se deteriora, y en fases avanzadas el riesgo de ECV es de hasta 20–30 veces el de la población general66. El desarrollo de la alteración renal se relaciona con otros FR, como la edad, la HTA, la dislipemia y el síndrome metabólico, que también son FRC67. Por lo tanto, las 2 enfermedades pueden desarrollarse en paralelo y contribuir mutuamente a su progresión68.
Aspectos prácticos: tratamientoLa tasa de filtración glomerular estimada (TFGe) y la microalbuminuria (30–300mg/24h) o macroalbuminuria (>300mg/24h) se usan para evaluar la fase de la alteración renal. Una TFGe<60ml/min define la insuficiencia renal e implica un riesgo significativo de ECV. La microalbuminuria a menudo acompaña a la TFGe reducida, y la combinación de las 2 tiene un efecto aditivo. Inicialmente hay que tratar de controlar los FR en pacientes con alteración renal. Los pacientes con alteración renal y cardiopatía isquémica y/o insuficiencia cardíaca a menudo no están tratados con toda la medicación posible y en ellos se debe prestar una atención especial para mejorar su supervivencia69.
Daño renal y riesgo cardiovascular• El riesgo de ECV aumenta de forma progresiva desde la microalbuminuria con TFG aparentemente preservadas hasta la enfermedad renal terminal.
• Estimar la TFG es relevante para la población general aparentemente sana y para los que tienen HTA, diabetes mellitus, edad avanzada, ECV e insuficiencia cardíaca.
• La insuficiencia renal se asocia a HTA, hiperlipemia, síndrome metabólico, ácido úrico y homocisteína elevados, así como anemia.
• Los pacientes con daño renal requieren un control especialmente intenso de los FR.
Tratamiento farmacológico preventivo en la enfermedad cardiovascular
Antecedentes científicosSe debe considerar la utilización de fármacos para la prevención de la ECV con los que se ha demostrado reducción de la morbilidad y la mortalidad en los estudios clínicos, independientemente de los fármacos usados de forma habitual para el tratamiento de HTA, dislipemia o diabetes mellitus. También se han denominado agentes “cardioprotectores” si bien su efecto beneficioso como es obvio, no se restringe al territorio coronario.
Antiagregantes plaquetariosEn pacientes con enfermedad aterosclerótica, los antiagregantes reducen la mortalidad por cualquier causa, la mortalidad cardiovascular, el IM no fatal y el ictus70. Se ha demostrado que la adición de clopidogrel a aspirina es beneficiosa en el contexto de los síndromes coronarios agudos, con o sin ascenso del segmento ST71,72. Sin embargo, en la ECV aterosclerótica crónica y estable, la combinación de aspirina y clopidogrel no ha proporcionado un beneficio significativo en reducción de IM, ictus o muerte cardiovascular, aunque sí ha aumentado el riesgo hemorrágico73. Tampoco se ha observado beneficio de la combinación respecto a la monoterapia en el ictus isquémico74.
En individuos asintomáticos sin ECV conocida, la aspirina en monoterapia ha reducido la incidencia de IM y la muerte de causa coronaria, pero ha aumentado los ictus hemorrágicos, así como las hemorragias gastrointestinales, de modo que sólo se obtiene un beneficio neto en individuos sanos a partir de cierto umbral de RCV75, ya que el riesgo de efectos adversos es constante para una misma dosis.
Bloqueadores betaLos metaanálisis han demostrado el beneficio de los bloqueadores beta adrenérgicos después de un IM, en cuanto a mortalidad por cualquier causa, reinfarto y muerte coronaria76. En pacientes con insuficiencia cardíaca crónica (ICC), se ha demostrado que el tratamiento con bloqueadores beta reduce la mortalidad y la morbilidad77.
Inhibidores de la enzima de conversión de angiotensina y antagonistas de los receptores de la angiotensina IIEn pacientes con insuficiencia cardíaca o con disfunción sistólica ventricular izquierda, se ha demostrado que los IECA reducen el riesgo de muerte y nuevos IM, así como la progresión hacia insuficiencia cardíaca establecida78. El tratamiento temprano con IECA también reduce el riesgo de muerte después de un IAM79. Los estudios que han evaluado el beneficio de los IECA en los pacientes con enfermedad coronaria estable sin disfunción ventricular izquierda han proporcionado resultados variables.
El estudio PROGRESS31 ha demostrado que la reducción de la PA con una combinación de IECA y diurético tiazídico disminuye de forma significativa los ictus y los episodios coronarios en pacientes con un ictus previo, así como un ARA-II en un contexto similar80. En el estudio HOPE, los IECA redujeron el riesgo de muerte e IM en pacientes diabéticos de más de 55 años de edad con un FR adicional y sin disfunción ventricular izquierda o HTA no controlada32. En un contexto clínico similar al HOPE, de forma similar a lo que previamente se había documentado en ensayos clínicos amplios y en metaanálisis81 en pacientes con disfunción ventricular post-IM y en insuficiencia cardíaca, el estudio ONTARGET82 ha demostrado que los ARA-II son clínicamente equivalentes a los IECA cuando se utilizan a una dosis adecuada en pacientes que presentaban predominantemente CI establecida sin disfunción ventricular o ICC conocida; la combinación de ambos, IECA y ARA-II, no ha mostrado un beneficio añadido y sí una tasa mayor de efectos adversos, como hipotensión, hiperpotasemia y deterioro renal.
AnticoagulaciónEstá indicada la anticoagulación en pacientes que han tenido un IM (en combinación con aspirina) y presentan riesgo alto embólico (trombo intraventricular, fibrilación auricular, etc.). La anticoagulación también está indicada en la prevención del ictus cardioembólico (véanse guías clínicas específicas83).
Aspectos prácticos del tratamiento farmacológicoTratamiento antiplaquetario: aspirinaIndicada en:
1. Todos los pacientes con ECV establecida (incluidos los diabéticos), a menos que haya contraindicación formal: se recomienda tratamiento de por vida con dosis bajas (75-150mg/día).
2. Individuos asintomáticos, cuando el riesgo de ECV a 10 años está muy aumentado y la PA esté bien controlada.
Indicado en:
1. Casos de alergia a la aspirina.
2. Además de la aspirina, en los síndromes coronarios agudos (durante al menos un mes y durante al menos 12 meses en caso de revascularización con implantación de stent recubierto y/o síndrome coronario agudo sin ascenso del segmento ST).
3. No se recomienda la combinación sistemática de aspirina y clopidogrel en la enfermedad aterosclerótica crónica y estable.
Indicados en:
1. Pacientes que han tenido un IM (incluidos los pacientes con diabetes mellitus tipo 2).
2. Pacientes con insuficiencia cardíaca.
3. Angina, para aliviar los síntomas de la isquemia miocárdica.
4. Como antihipertensivos (son preferibles otros antihipertensivos en los pacientes diabéticos).
Indicados en:
1. Tratamiento de la insuficiencia cardíaca o disfunción ventricular izquierda.
2. Diabéticos, para reducir la PA, y si hay nefropatía, en la diabetes mellitus tipo 1 (y posiblemente en la de tipo 2).
3. Como antihipertensivos.
4. Los ARA-II pueden utilizarse en pacientes con indicación de IECA que no los toleren, principalmente a causa de la tos o angioedema.
5. En general, no está indicada la asociación IECA/ARA-II, salvo situaciones especiales de nefropatía con proteinuria y en algunos casos de ICC.
Indicados para:
1. Como antihipertensivos.
2. Después de un IM cuando los bloqueadores beta están contraindicados, en ausencia de disfunción ventricular sistólica (antagonistas del calcio no dihidropiridínicos), especialmente si coexiste HTA o angina.
Indicados para:
1. Como antihipertensivos (no son de primera línea en pacientes con diabetes mellitus tipo 2 o que tienen riesgo alto de desarrollarla).
Indicada en:
1. Historia de tromboembolia.
2. Trombo ventricular izquierdo post-IM (6 meses al menos).
3. Fibrilación auricular persistente o paroxística (tabla 6).
Tabla 6. Indicaciones para el tratamiento antitrombótico en pacientes con fibrilación auricular
Categoría de riesgo Tratamiento recomendado Sin factores de riesgo Aspirina, 81–325mg diarios Un factor de riesgo moderado Aspirina, 81–325mg diarios o warfarina (INR, 2–3; objetivo, INR=2,5) Cualquier factor de riesgo elevado o más de 1 factor de riesgo moderado Warfarina (INR 2–3; objetivo, INR=2,5) a Factores de riesgo menos validados o más débiles Factores de riesgo moderados Factores de riesgo elevados Sexo femenino Edad ≥75 años Accidente cerebrovascular previo, ATI o embolia Edad 65–74 años Hipertensión Estenosis mitral Enfermedad arterial coronaria Insuficiencia cardiaca Válvula cardiaca protésica a Tirotoxicosis FEVI ≤35%; diabetes mellitus ATI: ataque isquémico transitorio; FEVI: fracción de eyección del ventrículo izquierdo; INR: razón normalizada internacional.
a Cuando sea válvula mecánica, el objetivo de la INR debe ser >2,5.
Considerar en:
a) IM anterior extenso.
b) Aneurisma ventricular izquierdo.
c) Taquiarritmias paroxísticas.
d) Insuficiencia cardíaca tras IM.
e) Otras fuentes de cardioembolia.
• Aspirina para prácticamente todos los pacientes con ECV establecida y personas con un riesgo SCORE igual o mayor al 10% una vez que se ha controlado la PA.
• Bloqueadores beta después de un IM, y en dosis cuidadosamente tituladas en pacientes con insuficiencia cardíaca.
• IECA en pacientes con disfunción ventricular izquierda y diabéticos con hipertensión o nefropatía.
• Anticoagulantes en pacientes con riesgo aumentado de episodios tromboembólicos, especialmente fibrilación auricular.
Los estudios EUROASPIRE I (1995–1996) II (2000–2001) y III (2005–2006)84,85, realizados para evaluar la implementación en la práctica real de las Guías Europeas de Prevención en sus ediciones previas, han puesto de manifiesto el control subóptimo de los FR en los pacientes con enfermedad coronaria establecida, a través de la alta prevalencia de los FR modificables, así como un uso insuficiente de tratamientos farmacológicos preventivos en estos pacientes, con amplias variaciones entre los distintos países de Europa. Se han obtenido resultados similares en el ámbito español en estudios basados en atención primaria, incluida enfermería86, así como para la enfermedad cerebrovascular en estudios recientes87. Por tanto, hay un control claramente insuficiente con un considerable potencial de mejora en los distintos países de Europa para elevar el estándar de la prevención cardiovascular, como sería deseable.
Disponer de revisiones sistemáticas y de guías clínicas facilita la información científica a los profesionales, pero aún así no es fácil mantenerse totalmente al día. Incluso aun cuando se conoce la evidencia científica, no suele aplicarse o se aplica tarde, debido a las múltiples inercias establecidas durante largo tiempo, sobre todo si el entorno no es favorable al cambio. Sin embargo, mejorar la aplicación de las guías en la práctica es factible y las estrategias para llevarlo a cabo deben formar parte de las propias guías como una parte esencial. Algunas acciones concretas en el ámbito europeo, con la participación de distintos países de nuestro entorno –basadas en intervenciones del equipo de salud, incluyendo un papel destacado de enfermería, en el paciente y familiares próximos, tanto desde el ámbito de atención primaria, como hospitalaria, en pacientes coronarios e individuos con RCV alto—, han demostrado ser capaces de mejorar los resultados en el control de FR y en ciertas modificaciones del estilo de vida88.
Barreras para la implementación de las guías de práctica clínicaEs esencial que las guías de práctica clínica estén en concordancia con las prioridades de los sistemas de salud, los valores éticos de los médicos y otros profesionales sanitarios.
La implementación de estas guías se debe basar en datos nacionales para ajustar la estratificación del RCV y deben enmarcarse entre las prioridades establecidas por las autoridades sanitarias y los organismos científicos y profesionales. Debe valorarse la carga de trabajo que debe asumir el sistema y los profesionales respecto a los resultados clínicos esperados. Los obstáculos para modificar la práctica clínica pueden proceder de distintos ámbitos de la organización de la atención sanitaria o de un entorno más amplio. Como primer paso es recomendable intentar identificar estas barreras y buscar posibles soluciones.
Relación médico-pacienteLas intervenciones preventivas tienen que basarse en un enfoque centrado en el paciente, en el que el médico comprenda sus problemas, prioridades y valores, y se respete su elección una vez bien informado y asesorado. Los objetivos deben establecerse de acuerdo con el paciente. Plantear objetivos inasequibles no es realista y puede conducir a la frustración.
Áreas de formaciónEs necesario formar a los médicos y a los profesionales de enfermería en la atención preventiva centrada en el paciente, con especial énfasis en:
• Los métodos centrados en el paciente y el proceso de consulta.
• La motivación para el cambio: cómo dar apoyo y reforzar la decisión del paciente para que adopte hábitos saludables.
• Cómo valorar el RCV y utilizar de forma adecuada las tablas de riesgo.
• Cómo transmitir la información sobre el riesgo y los posibles efectos de las intervenciones.
• Cómo definir y pactar los objetivos del tratamiento y realizar seguimiento.
1. A escala europea (internacional):
a) Publicación de las guías en revistas relevantes.
b) Presentación en conferencias o congresos internacionales organizados por las sociedades científicas.
c) Implicación en las políticas de la Unión Europea (p. ej., Declaración de Luxemburgo).
2. A escala nacional:
a) Debe haber un grupo experto, reconocido e integrado por las organizaciones profesionales y científicas involucradas en la prevención cardiovascular, coordinado con los grupos de trabajo de las sociedades europeas, que debe recibir el apoyo de las autoridades sanitarias nacionales y autonómicas. En este sentido, en España desde el año 2000 en que se constituyó, el CEIPC—comité interdisciplinario que representa en la actualidad a 14 sociedades científicas de las distintas especialidades incluidas las de salud pública y atención primaria—, así como representantes del Ministerio de Sanidad y Consumo, están desarrollando su trabajo.
b) El CEIPC tiene como misión prioritaria trasladar las recomendaciones europeas en prevención cardiovascular consensuadas entre las diferentes sociedades científicas y grupos de trabajo, adaptadas a los estándares de ámbito español, de forma estrechamente coordinada con las sociedades científicas a las que integra, así como con otros grupos españoles que estén implicados en la prevención: Programa de Actividades Preventivas y de Promoción de la Salud (PAPPS) de la semFYC ( www.papps.org ), iniciado en 1989, y, más recientemente, la Conferencia de Prevención y Promoción de la Salud89 en colaboración con el Ministerio de Sanidad y Consumo.
c) La implementación ulterior deben coordinarla las sociedades científicas y las entidades afines de ámbito estatal y autonómico, de acuerdo con las necesidades locales, y con la colaboración e implicación de las autoridades sanitarias (servicios de salud autonómicos, direcciones generales de Salud Pública, etc.).
Las estrategias de implementación deben incluir medidas combinadas:
1. Se debe implementar una propuesta sanitaria pública que ponga énfasis en el abandono del tabaquismo, una alimentación más saludable, fomentar y promover la actividad física en todas las edades, de modo que se apoye y complemente la estrategia de prevención desde el ámbito clínico.
2. Se debe dar una amplia difusión a las Guías de Prevención Cardiovascular, en la que se incluyan 2 aspectos clave:
a) Información sobre el paradigma de la evaluación global del RCV, niveles de intervención y objetivos del tratamiento.
b) Conocimiento de la población sobre acciones concretas para identificar y reducir el RCV, que permita su implicación activa.
3. En el ámbito de atención primaria, se debe desarrollar un programa de información y educación basado en estrategias eficaces: a) actividades acreditadas con participación interactiva; b) auditoría e informes de evaluación; c) amplia dispo-nibilidad en el entorno asistencial de versiones informatizadas amigables, y d) divulgación de algoritmos y recomendaciones sobre prevención y tratamiento simples, claras y breves (de una sola hoja, de bolsillo o desplegables).
• Guías de práctica clínica sencillas, claras y creíbles.
• Tiempo suficiente en la consulta.
• Políticas estatales útiles (estrategia de prevención definida, con recursos e incentivos para la prevención y promoción de la salud).
• Políticas educativas que promuevan el asesoramiento del paciente por profesionales, y que animen a las personas con riesgo bajo a permanecer así, evitando la medicalización.
La adaptación para España del IV Documento Conjunto de las Guías Europeas de Prevención Cardiovascular nos permite disponer de un único documento en prevención cardiovascular consensuado por 14 sociedades científicas que desempeñan un papel relevante en la prevención cardiovascular, con el respaldo del Instituto de Salud Carlos III y el Ministerio de Sanidad y Consumo.
La amplia difusión de las guías, así como el desarrollo de los programas destinados a favorecer su implantación y aplicación, son objetivos prioritarios del CEIPC, como uno de los medios para trasladar las recomendaciones establecidas a la práctica clínica diaria.
En las presentes guías, el foco de atención se ha desplazado hacia la prevención primaria, con un enfoque centrado en el paciente. Esto implica, por un lado, un protagonismo mayor de los profesionales de enfermería y medicina de atención primaria, y, por el otro, un papel más preponderante de las medidas basadas en las modificaciones de los estilos de vida, tanto para la población general (individuos de riesgo bajo y medio) como para los individuos de riesgo alto.
El objetivo de estas guías para la población general es conseguir un perfil de estilos de vida saludable y, para los individuos de riesgo alto, mejorar el control pobre existente actualmente de los distintos FR, especialmente en relación con la obesidad, el tabaco y la PA. Para lograrlo, es necesario formar a los médicos y los profesionales de enfermería en la atención preventiva centrada en el paciente y, en cualquier caso, recordar que los objetivos, para ser asequibles, deben establecerse de acuerdo con el paciente.
La valoración del RCV es una herramienta clave para orientar el tratamiento del paciente. Sin embargo, es difícil establecer el umbral a partir del cual debe iniciarse una intervención. Por ello, la valoración del RCV es una herramienta muy útil de ayuda en la toma de decisiones terapéuticas, pero que no puede sustituir al buen juicio clínico en esta tarea.
La implementación de estas guías debe incluirse entre las prioridades establecidas por las autoridades sanitarias y los organismos científicos y profesionales. Es imprescindible identificar las barreras para modificar la práctica clínica y buscar posibles soluciones. La implementación deben coordinarla las sociedades científicas, con grupos españoles que estén implicados en la prevención (PAPPS) y con las entidades afines de ámbito estatal, autonómico y local, bajo el paraguas de las autoridades sanitarias y teniendo en cuenta las características peculiares y las necesidades específicas de cada comunidad.
Agradecimientos
Al Prof. Ian Graham, presidente del IV Grupo de Trabajo, por su apoyo y aportaciones al CEIPC, y al Dr. Fernando Alfonso, editor de la Revista Española de Cardiología, por su colaboración y facilitarnos la versión traducida del documento resumido.
Recibido 20 Octubre 2008
Aceptado 28 Octubre 2008
Autor para correspondencia. jmlobos@telefonica.net