Introducción
La diabetes tipo 1 (DM1) es un proceso crónico que conlleva un enorme impacto social y sanitario. Su prevalencia en personas adultas se cifra en un 2-6%1-3 y es previsible un incremento significativo en los próximos años, como consecuencia del aumento de la esperanza de vida de la población, de los hábitos de vida poco saludables y las crecientes tasas de obesidad4.
Efectuar un buen control de la diabetes retrasa la aparición de complicaciones y enfermedades secundarias, a la vez que mejora la calidad de vida1,5. El control de la enfermedad depende fundamentalmente de realizar un buen tratamiento, que se sostiene sobre tres pilares: dieta, ejercicio y administración de insulina1,6-7. Se trata de un régimen de vida que supone ciertas renuncias, especialmente duras para las personas jóvenes6,8 y del que, a corto plazo, no se aprecian grandes beneficios, lo que hace aún más difícil su seguimiento1,9. Ésta es una de las razones que hacen relativamente frecuente el incumplimiento terapéutico, uno de los problemas más importantes en enfermedades crónicas, que hace descender la eficacia, la efectividad y la eficiencia del tratamiento7. Cerca del 50% de las personas con diabetes no cumple adecuadamente su terapia7.
En la bibliografía especializada se apuntan diversos factores que influyen en el cumplimiento con el tratamiento: sociodemográficos, relacionados con la enfermedad, con la propia terapia y con la relación médico-paciente1,7. De todos ellos, la relación médico-paciente es el factor con un potencial predictivo más fuerte7. Numerosos estudios concluyen que la relación que los médicos establecen con sus pacientes es con frecuencia superficial y se centra en los aspectos más puramente fisiológicos y sistemáticos, sin tener en cuenta sus expectativas ni los aspectos psicosomáticos de la enfermedad y decidiendo unilateralmente, en función de sus conocimientos9-11. No obstante, se constata que este enfoque centrado en la enfermedad y en los intereses de las instituciones sanitarias ya no es válido y que, en estos momentos, es necesario centrar las actuaciones en las personas y no sólo en sus enfermedades, proporcionando una atención integral5,12-13. Los problemas de comunicación en la consulta constituyen una barrera al tratamiento efectivo de la diabetes10.
El objetivo de este artículo es conocer en profundidad cómo perciben las personas con DM1 la relación con sus médicos/as y valorar su influencia en el afrontamiento de la enfermedad y en su implicación en el tratamiento.
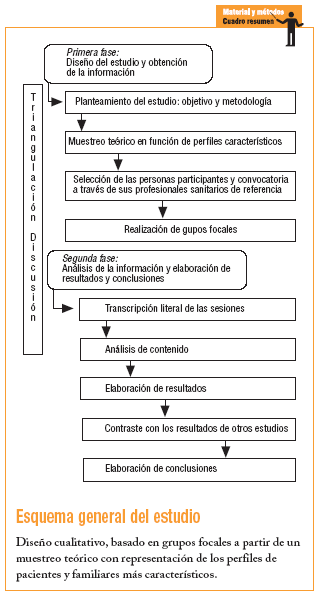
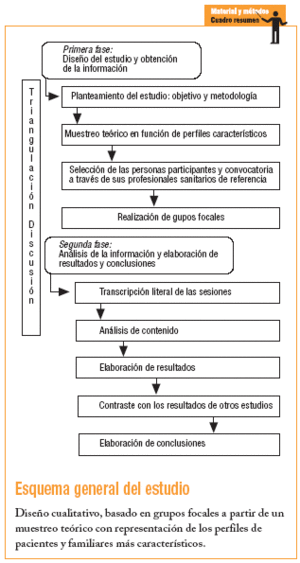
Para ello se decidió emplear una metodología cualitativa centrada en la técnica del grupo focal, que permite profundizar en las experiencias y los constructos de las personas enmarcándolas en su contexto social y, en este caso, sanitario, a través de la interacción entre los miembros del grupo14-15.
Participantes y método
Diseño
Diseño cualitativo basado en grupos focales. Se efectuaron 2 grupos focales en 2 zonas distintas de Andalucía, en las ciudades de Granada y Sevilla. En los 2 grupos participaron personas de perfiles similares, buscando la saturación del discurso. En cada grupo participaron jóvenes con diabetes y padres de otros jóvenes con la misma enfermedad, sin relación de parentesco entre sí. Esta estrategia perseguía que las opiniones de unos y otros suscitasen argumentos y percepciones similares a los de la vida familiar, pero en un contexto de libertad, ya que los participantes no se conocían entre sí. Ambos grupos fueron moderados por la misma persona (perfil investigador, ajena a los centros sanitarios). Se confeccionó una guía de temas y preguntas para conducir el grupo (tabla 1). Las sesiones se grabaron y se transcribieron literalmente.
Si bien una de las limitaciones de los grupos focales es que pueden inhibir a alguna de las personas participantes de expresar libremente su opinión15, también pueden tener el efecto inverso y propiciar dicha expresión al amparo del grupo, lo que ayuda a las personas a definir su propia opinión al argumentarla y, como dice Kitzinger «llegando a donde otros métodos no llegan»14. En este caso, la interacción grupal funcionó de esta manera. La heterogeneidad de las personas convocadas en cada grupo no fue obstáculo para su desarrollo sino, al contrario, transcurrieron en un ambiente grato bajo un clima de confianza. Los grupos se efectuaron en lugares asociados con el contexto sanitario; no obstante, esto no inhibió a las personas participantes de emitir opiniones críticas.
Muestra y participantes
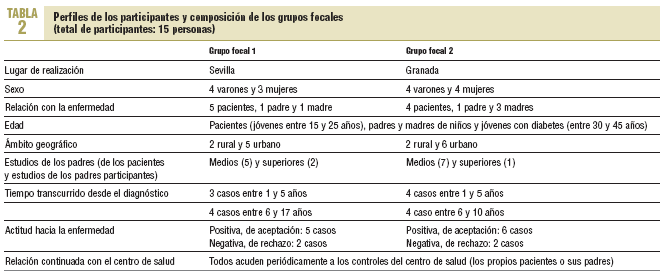
Se seleccionó a personas con DM1 y a padres de niños diabéticos través de un muestreo teórico15,16. En la muestra están representados los perfiles más característicos de estos pacientes en cuanto a edad, tiempo de vivencia con la diabetes, relación continuada con el centro de salud (acuden periódicamente a los controles establecidos) y actitud frente a la enfermedad (positiva y de aceptación: desean tener los conocimientos y las habilidades necesarias para poder autocontrolarse; negativa y de rechazo: delegan en sus padres el control de la enfermedad). Estos perfiles se elaboraron a partir de la bibliografía consultada y de la experiencia de los profesionales que les tratan. Además, se buscó la heterogeneidad en cuanto a otras variables como el lugar de residencia, el nivel de estudios y la ocupación. En todos los casos, los participantes recibían atención en centros de salud, acudían allí regularmente a los controles y de forma periódica a la consulta de los endocrinólogos, según lo indicado en el proceso asistencial (tabla 2). Se convocó a las personas participantes a partir de un listado de candidatos, que se ajustaban a los perfiles deseados, propuesto por sus médicos y enfermeras. Se les explicó el objetivo de las reuniones y se les garantizó la confidencialidad.
Análisis
La información se analizó mediante un análisis de contenido, siguiendo los siguientes pasos:
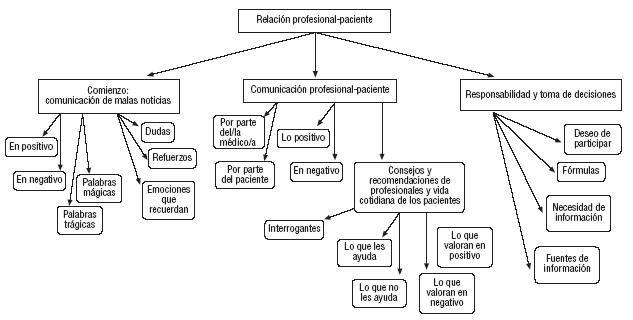
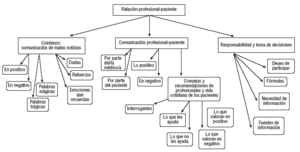
Elaboración de un árbol de códigos (tabla 3 y fig. 1).
FIGURA 1. Categorías de análisis o árbol de código.
Lectura de las transcripciones y asignación de códigos a fragmentos de texto.
Análisis y relación de la información contenida en cada código.
Descripción de los resultados.
Paralelamente a todo el proceso de recogida y análisis de los datos, el equipo investigador desarrolló un proceso de triangulación, discusión y contraste de los resultados, lo que aumenta la fiabilidad del estudio; asimismo, la moderadora de los grupos trabajaba también en el análisis de la información, lo que garantizaba que las interpretaciones fueran lo más fieles posible al sentido original. El contraste de nuestros resultados con la bibliografía disponible también constituye una prueba de validez y rigor, y el grado de consistencia es muy elevado, como se verá en la discusión de los resultados.
Resultados
La comunicación de malas noticias: «es diabetes»
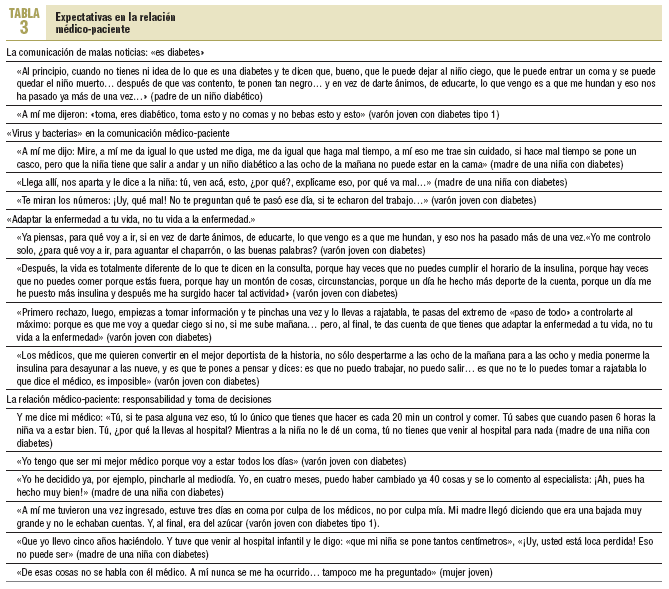
En la experiencia de las personas entrevistadas, la comunicación del diagnóstico resulta determinante sobre la manera de afrontar la enfermedad y vivir con ella. En muchos casos se produjo de forma brusca, se señaló su condición de «incurable» y se informó de las consecuencias negativas de un mal control. En la mayoría de los casos, la diabetes se diagnosticó en atención primaria. Los pacientes relatan que preguntaron poco en esa consulta y que las dudas les vinieron después. Los médicos les proporcionaron mucha información, pero reconocen que estaban «bloqueados». Las emociones que recuerdan de ese primer encuentro son: miedo, negación, dudas sobre un posible error y desánimo. En ambos grupos, los padres recuerdan la comunicación de la «noticia» de forma más negativa y aseguran que les costó superar su impacto. Los jóvenes dicen que sus padres se «asustaron más».
También se recogen algunas experiencias positivas sobre la comunicación del diagnóstico. En estos casos, dicen los pacientes que sus médicos insistieron en que podrían hacer una «vida normal» y en que el tratamiento era «fácil». Les preguntaron por sus dudas y sentimientos ante la noticia y les informaron de que en las siguientes visitas les irían explicando más sobre la enfermedad. La información que más recuerdan es la que se apoyó en dibujos o gráficos.
«Virus y bacterias» en la comunicación médico-paciente
En las visitas de control y seguimiento, los pacientes describen que la atención médica se centra en la revisión de los datos del autocontrol y que es habitual «la reprimenda» si los resultados no son buenos. Esto parece más evidente en la relación con los endocrinos y en la consulta de enfermería de los centros de salud. Según relatan los pacientes, la entrevista clínica se centra en los resultados de los controles y en el «interrogatorio» al paciente para descubrir «qué ha hecho mal». Los pacientes consideran «muy difícil hacerlo todo bien». Estas opiniones son más intensas en las personas de ambos grupos con actitudes negativas o de rechazo hacia la enfermedad. Pocos pacientes recuerdan que sus médicos o enfermeras les refuercen positivamente. Cuando acuden a la revisión tienen la sensación de que «les van a descubrir». Esto fomenta actitudes «infantiles», tanto en los pacientes como en sus cuidadores: «ocultan» información o mienten al profesional para buscar la aprobación y eludir las «regañinas». La comunicación se vuelve parcial, centrada sólo en lo que «el médico quiere oír», sin compartir con los profesionales sus sentimientos, sus miedos o sus inquietudes ni comentar las estrategias que desarrollan para adaptar el tratamiento a sus vidas, los «trucos» que utilizan para llevar una vida lo más «normalizada» posible o cómo han aprendido a sortear las limitaciones que les impone su enfermedad. La mayoría de los jóvenes entrevistados, sobre todo los de actitud más negativa hacia su enfermedad, afirman no sentir comprensión en los profesionales. En general, tanto los jóvenes como los padres entrevistados son más críticos con las habilidades de comunicación y la capacidad de empatizar de los endocrinos que con las de los médicos de familia. Sobre las enfermeras y la consulta de enfermería de los centros de salud, se expresan pocas opiniones.
«Adaptar la enfermedad a tu vida, no tu vida a la enfermedad»
Algunos jóvenes entrevistados manifiestan que han dejado de acudir al centro de salud y que prefieren controlarse la enfermedad por sí mismos. «Utilizan» a sus madres u otros familiares para que ejerzan una función de mediadores con el sistema sanitario. Las emociones que describen estas personas en relación con el tratamiento varían entre la rebeldía, el inconformismo, la invulnerabilidad y la ansiedad. Son quienes hemos caracterizado como de actitud negativa.
Los entrevistados aseguran que, para vivir con la diabetes y mantener unas relaciones sociales y una cotidianidad «normalizadas», han de dejar de vivir para el tratamiento y para su enfermedad y aprender a flexibilizar sus exigencias, y señalan la incompatibilidad, en muchas ocasiones, entre las recomendaciones de sus médicos y sus circunstancias vitales. Aprenden a autorregularse el tratamiento en función de sus actividades por el método de ensayo y error.
Ante estas opiniones, los padres reconocen que sus hijos también pasan por períodos de rechazo al tratamiento. Expresan que se ven impotentes para convencerles de lo contrario. Desearían que el sistema sanitario les proporcionarse ayuda en este tema y que se incluyese la atención psicológica en la cartera de servicios.
Muchos entrevistados expresaron durante la técnica de grupo focal que, con frecuencia, sentían preocupación y ansiedad ante estos interrogantes: «¿qué trabajos no podré realizar?», «¿me discriminarán?», «¿será más difícil encontrar pareja?», «¿podré tener hijos sanos?» ,«¿heredarán mis hijos la diabetes?»...
La relación médico-paciente: responsabilidad y toma
de decisiones
Al controlarse cada día, estas personas se hacen «expertas» en su propia diabetes. Aprenden a conocerla, a actuar ante las crisis y toman decisiones sobre cambios en el tratamiento. Aseguran que sus médicos y enfermeras fomentan esa asunción de responsabilidades en su autocuidado y tratamiento.
Sin embargo, se sienten poco partícipes en las decisiones sobre su salud y muchos desearían hacerlo. La mayoría de los entrevistados dice que sus médicos no les piden opinión, no reconocen su «expertise» y que, una vez escuchados, el profesional decide «lo mejor para él». La mayoría de los jóvenes entrevistados desearía poder intercambiar información con su médico (p. ej., información que encuentran en Internet), decidir conjuntamente su plan de vida e incluso compartir hipotéticos riesgos ligados con las decisiones. En el caso de los padres, sus actitudes se orientan más hacia un modelo de participación menos activo, aunque siempre de decisiones informadas.
Todos se consideran bien informados. La principal fuente de información es el médico de familia, seguido del endocrino, los amigos y familiares, los medios de comunicación, los libros o enciclopedias e Internet.
Discusión
La metodología cualitativa permite un acercamiento holístico a la cotidianidad de las personas participantes, con lo que se obtiene información rica acerca de sus intenciones, experiencias y opiniones13,15,17-19, aspectos a los que difícilmente se puede llegar a través de metodologías cuantitativas17,20. Esta metodología permite explorar, describir y comprender la perspectiva, la vivencia y las emociones de los actores de la realidad que investigamos15,21 e identificar conclusiones que, si bien no son generalizables probabilísticamente, sí lo son desde un punto de vista lógico16,22. Asimismo, la metodología cualitativa, al utilizar intervenciones poco o nada estructuradas, no condiciona sus propios resultados18. De hecho, la reacción emocional y la angustia con que algunas personas nos hablaron de su diabetes, así como sus problemas de comunicación con sus profesionales, constituyeron una cierta «sorpresa».
Este estudio se ha centrado en las personas con DM1 para garantizar que los participantes en los grupos compartieran la misma enfermedad. Esta estrategia, recomendada en los diseños de investigación cualitativos14, pretende que, al hablar sobre temas comunes, los discursos grupales profundicen en las vivencias de los participantes.
El número de grupos realizado, 2, permitió alcanzar un grado muy alto de saturación de la información, que fue redundante en ambos grupos para todas las dimensiones del estudio. La distinta localización geográfica de los grupos (Granada y Sevilla) pretendía obtener experiencias variadas sobre la atención sanitaria recibida. Sin embargo, hay que señalar que la oferta de servicios descrita por los participantes fue muy similar.
La presencia de jóvenes y de padres de otros jóvenes en el mismo grupo no inhibió la participación de ninguno de los convocados, que se expresaron con espontaneidad e interés en ambos grupos focales.
La vivencia de la diabetes y de su tratamiento y sus complicaciones resulta una experiencia dura y, en muchos casos, supone un fuerte shock emocional y una fuente de estrés1,5,8,13 que influirá en el curso de la enfermedad12. No obstante, el grado de aceptación y las expectativas que se generen sobre su futuro dependerán en gran medida del estilo de afrontamiento y comunicación de los profesionales sanitarios. Los resultados de este estudio muestran que un estilo frío, directivo y carente de empatía tiene consecuencias negativas para la evolución de los pacientes. La pregunta que surge es: ¿cómo podemos intervenir y mejorar dichas interacciones? La respuesta está en las necesidades expresadas por los pacientes y en la investigación disponible. Algunas claves que deben ser incluidas en la atención a pacientes con DM1 son:
1. Hay que cuidar la relación. En este y otros estudios se constata que los pacientes con DM1 demandan una relación más cercana con sus profesionales9,12,13. Mejorar la relación médico-paciente mejora el cumplimiento terapéutico7 y la forma de asumir y afrontar el trastorno23, y es uno de los elementos más determinantes de la satisfacción de los pacientes24. Es importante que los profesionales muestren interés por la situación, el proceso y la evolución del paciente, y una actitud abierta y no enjuiciadora de las actitudes, conductas y necesidades7,19, que les escuchen sin prisas2,9,13 y que aprendan a flexibilizar los tratamientos en función de las circunstancias y las preferencias individuales.
2. Hay que apoyar. Los profesionales deben conocer el impacto psicológico que supone asumir un serio problema de salud13 y ofrecer soporte emocional a lo largo de todo el proceso1,8,12,25. Para ello, dos claves esenciales: hay que conocer el estado emocional y las circunstancias de los pacientes y sus familiares12,26, conocer a las personas, no sólo la enfermedad, y hay que desarrollar la capacidad de empatizar con los pacientes y ponerla en práctica. Se trata de hacer el ejercicio de comprender los sentimientos y situaciones de los pacientes y mostrarles esa comprensión5,13,19.
3. Hay que comunicar de forma efectiva. La forma de comunicar el diagnóstico y otras informaciones influye en la respuesta13. Si se provoca una reacción emocional, como la ansiedad, al transmitir el mensaje se pueden lograr efectos contraproducentes, como el bloqueo o la negación. La comunicación de las noticias hay que prepararla y considerar que uno de sus objetivos será tranquilizar y aliviar13. Los mensajes deben provocar una reacción atencional e ir siempre acompañados por recomendaciones percibidas como eficaces y por alternativas, procurando no repetir siempre los mismos mensajes y adaptando el discurso en función de las características de quién lo recibe27. Por ejemplo, cuando se comunica el diagnóstico es esencial prestar apoyo emocional y mostrar una actitud empática5,9,13. Hay que transmitirlo de la forma más alentadora posible, sin adelantar en los primeros momentos todas las consecuencias adversas de la enfermedad y permitiendo la expresión de sentimientos y el desahogo emocional5. La información hay que proporcionarla de forma paulatina, en pequeñas dosis y solicitando feedback para asegurar el grado de comprensión13,26, utilizando un lenguaje comprensible19 y facilitando en todo momento la expresión de dudas y preguntas13,25.
4. Hay que motivar. La información y el conocimiento de la gravedad de un trastorno no son suficientes para promover el cumplimiento terapéutico en una enfermedad crónica5; además la persona ha de creer y percibir que el seguimiento de ese tratamiento le reportará beneficios1. En este trastorno, que supone un régimen terapéutico tan condicionante para las pacientes haciéndoles sentir «diferentes», «especiales» y «esclavos» de su rutina, es especialmente necesario motivarles para lograr un buen cumplimiento terapéutico. Por otra parte, si un paciente enfrenta una enfermedad con una actitud optimista y una fuerte creencia en su autoeficacia, es más probable que obtenga una mejor calidad de vida23,28.
5. Hay que entrenar. La educación diabetológica es fundamental para potenciar el cumplimiento con el tratamiento1 y debe estar ligada a todo el proceso asistencial11, ya sea presencialmente o por teléfono u otros medios4,29. No se trata sólo de entrenar en habilidades y conocimientos, sino de enseñar a minimizar el daño de conductas no favorables13, de ayudar a los pacientes a aceptar su DM1, de potenciar una actitud crítica y responsable, y de lograr la mayor autonomía y participación de los pacientes11.
6. Hay que compartir responsabilidades. Sólo se puede lograr un buen cumplimiento terapéutico si el paciente participa activamente en su proceso y se implica continuamente en la toma de decisiones30. Hay estudios que demuestran que un estilo de afrontamiento activo covaría con una mejor regulación de la glucosa en sangre23. Pero no es suficiente con informar al paciente de lo que debe hacer; es importante comprender que la responsabilidad en el éxito del tratamiento es compartida. Interacción e intercambio son dos palabras clave. Hay que llegar a pactos consensuados7,9 en los que se definan los problemas, las posibles soluciones y las decisiones más acertadas con objetivos claros7.
Mejorar los cuidados de salud y sus resultados, promover la participación de los pacientes en sus propios procesos de salud y mantener una comunicación de calidad con los pacientes no sólo mejora el cumplimiento del tratamiento y su efectividad y eficiencia10, sino que aumenta la satisfacción de los pacientes25,30,31. Y el aumento de la satisfacción, asimismo, incrementa el cumplimiento del tratamiento24.
Conclusiones
El futuro de las consultas sanitarias pasa por el «empoderamiento» de los pacientes y por la colaboración y el intercambio entre médicos y pacientes10. Tanto el sistema sanitario como cada uno de sus profesionales deben asumir la necesidad de tratar a las personas de una forma integral, cuidando especialmente dos aspectos clave de la atención, el trato y la comunicación, que inciden directamente en la eficacia de los tratamientos y en su cumplimiento terapéutico.
Éste es un estudio descriptivo y exploratorio que nos ha permitido acercarnos a una parte de la realidad frecuentemente ignorada por los servicios sanitarios, la experiencia y percepción cualitativa de sus usuarios. Podemos generalizar sus conclusiones, tanto por la validez y el rigor de la investigación como por la coincidencia de nuestros resultados con los de otros estudios. No obstante, considerando lo limitado de nuestra muestra, sería interesante realizar un estudio más amplio en esta línea, así como indagar mediante una metodología cualitativa en la percepción de los profesionales sanitarios sobre su comunicación y su relación con sus pacientes y sus problemas para afrontarla. Una primera y consecuente implicación práctica del estudio es la necesidad de formación en comunicación y salud de una parte de los profesionales sanitarios.