Evaluar el impacto del diagnóstico del trastorno depresivo mayor (TDM) en consultas médicas no psiquiátricas de pacientes y familiares, comparado con pacientes y familiares sin este diagnóstico en atención primaria.
DiseñoEstudio observacional de cohorte retrospectiva.
EmplazamientoCentro de Salud Familiar San Alberto Hurtado, Santiago-Chile.
ParticipantesPacientes con el diagnóstico de TDM durante el año 2008 fueron pareados con 2 personas sanas por sexo, edad y nivel educacional. Se siguieron 206 pacientes con 310 familiares y 412 controles con 588 familiares.
Mediciones principalesSe evaluaron los motivos de consulta durante un año posterior al diagnóstico del TDM en los pacientes y sus familiares, comparándose con los controles y sus familiares. Para el análisis estadístico se utilizó prueba U de Mann-Whitney, considerando diferencias significativas valores p ≤ 0,05.
ResultadosEl riesgo relativo de consultar por motivos no psiquiátricos en pacientes deprimidos fue de 1,43 (IC 95% 1,19-1,67), y de sus familiares 1,37 (IC 95% 1,16-1,58). Los motivos de consulta más frecuentes en pacientes fueron diagnósticos osteomusculares, respiratorios, neurológicos. Los familares consultaron por causas relacionadas con enfermedad osteomuscular, psiquiátrica y endocrina.
ConclusionesLos pacientes con TDM y sus familiares tienen una mayor tasa de consultas en atención primaria, por lo que un enfoque familiar en la atención de estos pacientes podría mejorar los resultados clínicos y contribuir a disminuir la carga asistencial en este nivel de atención.
To study the impact of non-psychiatric medical visits by patients with Major Depressive Disorder (MDD) and their family members, compared to healthy people and their relatives in Primary Care.
DesignRetrospective cohort observational study.
LocationSan Alberto Hurtado Primary Care Clinic, Santiago-Chile.
ParticipantsPatients diagnosed with MDD during 2008 were paired by gender, age, and educational level with 2 healthy controls. We followed-up 206 patients with 310 family members and 412 controls with 588 relatives.
Main measurementsDuring 1 year after the diagnosis, all health visits were assessed in patients and their family members and compared with healthy controls and their relatives. For statistical analysis we used U-Mann-Whitney, considering statistical significance with p values ≤0.05.
ResultsThe relative risk of making a non-psychiatric medical visit in depressed patients was 1.43 (95% CI: 1.19-1.67) and in their family members was 1.37 (95% CI: 1.16-1.58). The most frequent health complaints in patients were trauma, respiratory, and neurological problems. Family members visited physicians due trauma, psychiatric and endocrinological complaints.
ConclusionsThe patients with MDD and their family members have a higher rate of medical visits in Primary Care. A family-oriented treatment of these patients could improve clinical outcomes and reduce the patient overload in this setting.
Los trastornos depresivos son causa de gran morbilidad en todo el mundo. Según el informe de la Organización Mundial de la Salud publicado en 2008, los trastornos depresivos unipolares son la tercera causa de años perdidos por muerte prematura y discapacidad1. En la población chilena, los trastornos depresivos representan la segunda causa específica de carga de enfermedad2. Su prevalencia de acuerdo con la última Encuesta Nacional de Salud es de un 17,2%3, siendo mayor en personas consultantes, donde se encuentra hasta en un 30,3% de las mujeres atendidas en atención primaria4.
Tener un trastorno depresivo mayor (TDM) tiene múltiples consecuencias en las personas. Éstas presentan mayor número de consultas5, menor adhesión a las indicaciones6, peor control de enfermedades crónicas7,8, e incluso un aumento de la mortalidad9,10.
El impacto familiar que podría tener el hecho que un integrante de la familia tenga esta enfermedad es menos conocido. Se ha descrito una mayor prevalencia de hijos con problemas conductuales en padres con depresión mayor11, y que tienden a mejorar en la medida que ellos se recuperan12. Además, familiares de personas con depresión tienen una mayor tasa de enfermedades de salud mental que familiares sin esta condición13, y se ha relacionado con un peor estilo de funcionamiento familiar14. Sin embargo, se desconoce el impacto que podría tener globalmente en los familiares de estos enfermos, en condiciones fuera del ámbito de la salud mental. Este impacto familiar podría reflejar en el sistema de salud un aumento en las consultas y un mayor uso de fármacos, entre otros15,16.
Dado que la mayor parte de los pacientes con TDM reciben tratamiento en la atención primaria, es particularmente interesante conocer el impacto que genera esta condición sobre los demás miembros de la familia, atendidos también en las mismas consultas. Los objetivos de este trabajo fueron evaluar la frecuencia de consultas por motivos no psiquiátricos de pacientes con TDM y sus familiares, identificando los motivos de consulta que los diferencian de pacientes y sus familiares sin esta enfermedad en la atención primaria. La hipótesis es que las personas con TDM y sus familiares tienen una mayor tasa de consultas que personas sin este trastorno en su familia.
MétodosDiseño y emplazamiento. Se realizó un estudio observacional de cohorte retrospectiva en el Centro de Salud Familiar San Alberto Hurtado (CESFAM SAH), que se encuentra ubicado en la comuna de Puente Alto, situada en la capital de Chile. Atiende a una población aproximada de 25.000 personas de nivel socioeconómico bajo y medio-bajo. Los pacientes son principalmente jóvenes, siendo un 94% de las personas inscritas menores de 65 años. El centro forma parte de la Red Ambulatoria de Salud de la Pontificia Universidad Católica de Chile, donde se prestan servicios clínicos junto con docencia de pre y posgrado. En total atienden 18 médicos titulares y residentes de medicina familiar.
Población de estudio. Se seleccionaron como casos índices todas las personas mayores de 18 años diagnosticadas con un primer episodio depresivo mayor entre el 1 de enero y el 31 de diciembre de 2008. Se excluyeron las personas que tuvieran un trastorno depresivo, o que lo hubiesen tenido antes del período mencionado, y quienes no se encontraran inscritos con su grupo familiar. No se excluyeron pacientes con otra comorbilidad psiquiátrica.
Como grupo control, se seleccionaron aleatoriamente a 2 personas por cada caso que no hayan tenido el diagnóstico de un episodio depresivo mayor en su historia clínica actual o pasada. Los controles se parearon por sexo, grupo de edad (18-30, 31-50, mayor de 50 años), y nivel educacional (básica, media, superior). Cuando no se pudieron parear controles con las mismas características de los casos, se seleccionaron personas con características lo más similares a los casos.
Además se estudiaron todos los familiares inscritos mayores de 18 años de los casos índices y controles.
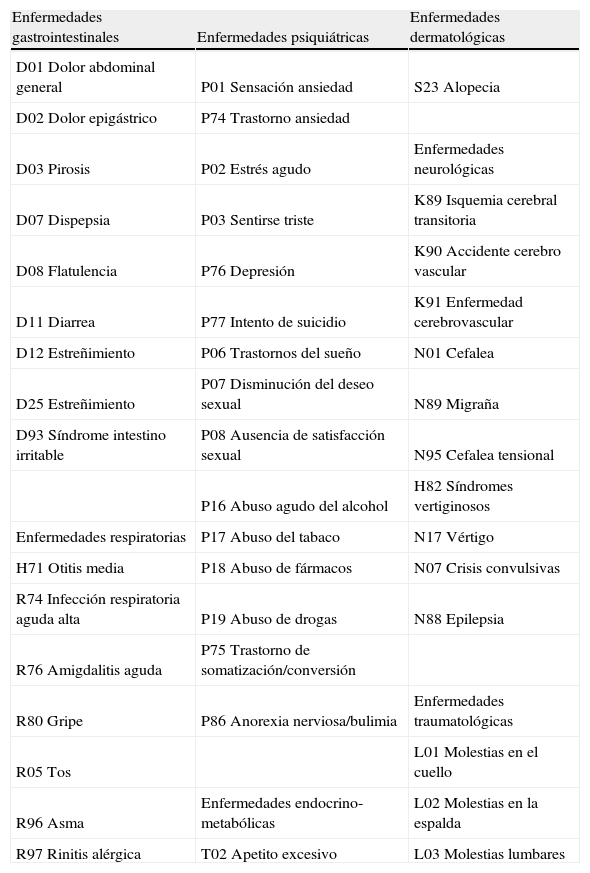
Procedimientos. Del registro clínico electrónico OMI AP®, se analizó la frecuencia de consultas por los diagnósticos de la Clasificación Internacional de Atención Primaria (CIAP) descritos en la tabla 1 durante un año desde la fecha del diagnóstico del TDM. En el grupo control, se evaluaron las consultas a partir de la misma fecha que la del caso índice a la cual fueron pareados, incluidas las consultas por razones psiquiátricas en los familiares.
Diagnósticos clínicos estudiados de acuerdo con la Clasificación Internacional de Atención Primaria (CIAP)
| Enfermedades gastrointestinales | Enfermedades psiquiátricas | Enfermedades dermatológicas |
| D01 Dolor abdominal general | P01 Sensación ansiedad | S23 Alopecia |
| D02 Dolor epigástrico | P74 Trastorno ansiedad | |
| D03 Pirosis | P02 Estrés agudo | Enfermedades neurológicas |
| D07 Dispepsia | P03 Sentirse triste | K89 Isquemia cerebral transitoria |
| D08 Flatulencia | P76 Depresión | K90 Accidente cerebro vascular |
| D11 Diarrea | P77 Intento de suicidio | K91 Enfermedad cerebrovascular |
| D12 Estreñimiento | P06 Trastornos del sueño | N01 Cefalea |
| D25 Estreñimiento | P07 Disminución del deseo sexual | N89 Migraña |
| D93 Síndrome intestino irritable | P08 Ausencia de satisfacción sexual | N95 Cefalea tensional |
| P16 Abuso agudo del alcohol | H82 Síndromes vertiginosos | |
| Enfermedades respiratorias | P17 Abuso del tabaco | N17 Vértigo |
| H71 Otitis media | P18 Abuso de fármacos | N07 Crisis convulsivas |
| R74 Infección respiratoria aguda alta | P19 Abuso de drogas | N88 Epilepsia |
| R76 Amigdalitis aguda | P75 Trastorno de somatización/conversión | |
| R80 Gripe | P86 Anorexia nerviosa/bulimia | Enfermedades traumatológicas |
| R05 Tos | L01 Molestias en el cuello | |
| R96 Asma | Enfermedades endocrino-metabólicas | L02 Molestias en la espalda |
| R97 Rinitis alérgica | T02 Apetito excesivo | L03 Molestias lumbares |
El estudio fue revisado y aprobado por el Comité de Ética en Investigación de la Escuela de Medicina de la Pontificia Universidad Católica de Chile (Proyecton.° 10-030).
Mediciones principales. Como resultado primario se consideró el número de consultas de pacientes y familiares. Como medición secundaria se evaluaron los motivos por los cuales se realizaron las visitas médicas.
Análisis estadístico. Los datos fueron analizados con el programa SPSS v.16.1. Para evaluar la semejanza entre los grupos estudiados se utilizó la prueba de la t de Student no pareada para las variables continuas y la prueba de la chi cuadrado para variables categóricas.
Para comparar el número de consultas entre la cohorte de pacientes y familiares con diagnóstico de TDM y las personas y familiares control se utilizó estadística no paramétrica ya que la distribución de las consultas no tuvo una distribución normal. De este modo, se utilizó la prueba U de Mann-Whitney, considerándose diferencias significativas valores p≤0,05.
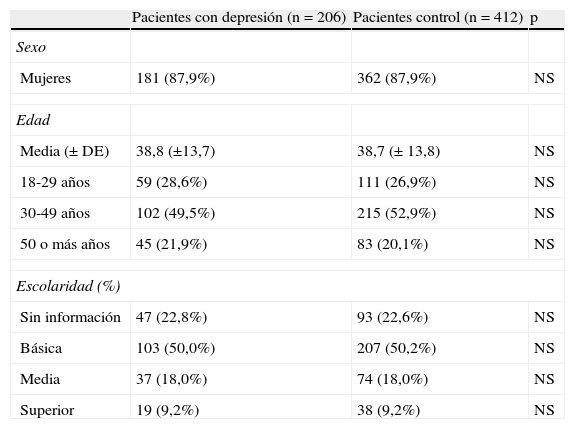
ResultadosLa incidencia de TDM del año 2008 en mayores de 18 años del CESFAM SAH fue de 2,6% (n=421). De estos, 311 personas se encontraban registradas con su grupo familiar y 149 habían presentado un episodio depresivo mayor previamente. Así, la muestra final quedó conformada por 206 casos y 412 controles. La descripción sociodemográfica de los pacientes y sus controles se resume en la tabla 2. La mayoría fueron mujeres menores de 50 años con escolaridad básica. Los pacientes excluidos fueron similares a los pacientes estudiados en cuanto a género (mujeres 88,0%, p=0,818), pero de mayor edad 47,3 (16,2) años, p<0,001).
Características socio-demográficas de pacientes con TDM y sus controles
| Pacientes con depresión (n=206) | Pacientes control (n=412) | p | |
| Sexo | |||
| Mujeres | 181 (87,9%) | 362 (87,9%) | NS |
| Edad | |||
| Media (± DE) | 38,8 (±13,7) | 38,7 (± 13,8) | NS |
| 18-29 años | 59 (28,6%) | 111 (26,9%) | NS |
| 30-49 años | 102 (49,5%) | 215 (52,9%) | NS |
| 50 o más años | 45 (21,9%) | 83 (20,1%) | NS |
| Escolaridad (%) | |||
| Sin información | 47 (22,8%) | 93 (22,6%) | NS |
| Básica | 103 (50,0%) | 207 (50,2%) | NS |
| Media | 37 (18,0%) | 74 (18,0%) | NS |
| Superior | 19 (9,2%) | 38 (9,2%) | NS |
Los pacientes tuvieron un promedio de 4,04 (1,41) familiares y los controles 4,02 (1,41) (p=0,904). De estos, eran mayores de 18 años y se encontraron inscritos en el CESFAM SAH en promedio 1,50 (DS 0,81) por cada caso (n=310) y 1,47 (DS 0,75) por cada control (n=588, p=0,395). Los datos sociodemográficos de los familiares de los casos y controles se presentan en la tabla 3.
Características sociodemográficas de familiares de pacientes con trastorno depresivo mayor y sus controles
| Familiares depresión (n=310) | Familiares control (n=588) | p | |
| Sexo | |||
| Mujeres | 139 (44,8%) | 260 (44,2%) | NS |
| Edad | |||
| Media (± DE) | 36,1 (± 15,7) | 35 (± 15,3) | NS |
| 18-29 años | 126 (40,6%) | 246 (41,8%) | NS |
| 30-49 años | 116 (37,4%) | 234 (39,8%) | NS |
| 50 o más años | 68 (21,9%) | 108 (18,3%) | NS |
| Escolaridad (%) | |||
| Sin información | 116 (37,4%) | 180 (30,6%) | 0,044 |
| Básica | 131(42,2%) | 272 (46,3%) | NS |
| Media | 39 (12,6%) | 90 (15,3%) | NS |
| Superior | 24 (7,7%) | 46 (7,8%) | NS |
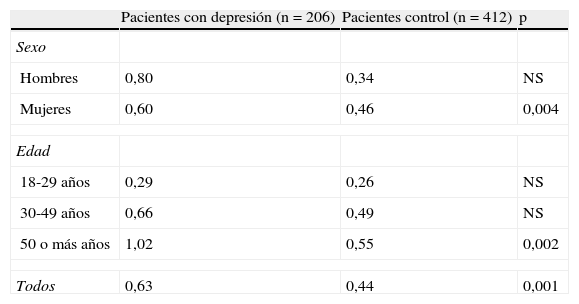
El promedio anual de consultas por causas no psiquiátricas de los pacientes fue de 0,63±1,18 (n=129), comparado con 0,44±1,31 consultas de la población control (n=183, p=0,001). El riesgo relativo de consultar por causas no psiquiátricas durante el año siguiente teniendo TDM comparado con no tenerlo fue de 1,43 (IC 95%: 1,19-1,67), representando un exceso de 75 consultas anuales. Estas diferencias fueron significativas en mujeres (p=0,004) y en los mayores de 50 años (p=0,002). Los resultados de los pacientes según sexo y grupo de edad se resumen en la tabla 4. Al analizar por género, la diferencia por grupos etarios solo se mantuvo en mujeres mayores de 50 años (p=0,003), y no fue significativa en hombres.
Consultas anuales por causas no psiquiátricas de pacientes con trastorno depresivo mayor y sus controles
| Pacientes con depresión (n=206) | Pacientes control (n=412) | p | |
| Sexo | |||
| Hombres | 0,80 | 0,34 | NS |
| Mujeres | 0,60 | 0,46 | 0,004 |
| Edad | |||
| 18-29 años | 0,29 | 0,26 | NS |
| 30-49 años | 0,66 | 0,49 | NS |
| 50 o más años | 1,02 | 0,55 | 0,002 |
| Todos | 0,63 | 0,44 | 0,001 |
Los familiares de los pacientes deprimidos presentaron 0,59±1,04 consultas anuales por persona (n=183), comparado con 0,43±1,08 consultas en los familiares control (n=253, p=0,005). El riesgo relativo de que un familiar consulte durante el año siguiente de que a un integrante de su familia le diagnostiquen un TDM comparado con no tenerlo fue de un 1,37 (IC 95%: 1,16-1,58), representando un exceso de 113 consultas anuales.
La diferencia de los promedios de consulta fueron significativos en los familiares de pacientes de sexo femenino (p=0,014) y entre 18 y 29 años de edad (p=0,033). Los resultados de los números de consultas en familiares por sexo y grupo etario se resumen en la tabla 5. Al analizar según género, solo se detectaron diferencias significativas en las consultas de familiares de pacientes de sexo femenino entre 30-49 años (p=0,038), no siendo las diferencias detectadas significativas para los otros grupos etarios de mujeres ni para hombres.
Consultas anuales de familiares de pacientes con trastorno depresivo mayor y sus controles, según sexo y edad de los casos índice
| Familiares con depresión (n=310) | Familiares control (n=588) | p | |
| Sexo | |||
| Hombres | 0,53 | 0,41 | NS |
| Mujeres | 0,80 | 0,48 | 0,014 |
| Edad (años) | |||
| 18-29 años | 0,60 | 0,35 | 0,033 |
| 30-49 años | 0,65 | 0,29 | NS |
| 50 o más años | 0,77 | 0,93 | NS |
| Todos | 0,65 | 0,44 | 0,005 |
Los pacientes con TDM presentaron significativamente un mayor número de consultas que las personas control por enfermedades osteomusculares (p=0,045), hipertensión arterial (p=0,003), asma (p=0,001), tos (p=0,005) y epilepsia (p=0,045). Por otra parte, los familiares de los pacientes con depresión presentaron número significativamente mayor de consultas por enfermedad osteomuscular (p=0,014), hipotiroidismo (p=0,014) y trastornos asociados con estrés (p=0,014) en comparación con los familiares de los controles sin depresión.
DiscusiónEstudios previos han mostrado una mayor prevalencia de síntomas conductuales, ansiosos y anímicos en hijos y cuidadores de pacientes deprimidos11,17, sin embargo, no encontramos trabajos que evaluaran el impacto del diagnóstico de depresión en enfermedades no psiquiátricas de familiares.
En este estudio los pacientes con TDM presentan un 43% más de consultas después de un año del diagnóstico que las personas sanas pareadas por sexo, edad y nivel educacional. Este aumento en las consultas se reflejó principalmente en mujeres, y en personas mayores de 50 años. Los familiares de los pacientes con TDM presentaron un 37% más de consultas que los familiares de personas sanas, siendo más importantes en los familiares de pacientes de sexo femenino entre 30 y 49 años. La magnitud de este hallazgo corresponde a una diferencia de 188 consultas anuales en los pacientes con TDM y sus familiares comparados con personas sin esta enfermedad. Si se extrapolan estos resultados al total de pacientes diagnosticados exclusivamente durante el año 2008, 384 consultas adicionales serían atribuibles a que un integrante de la familia tenga esta condición. Si se realiza el mismo ejercicio para la prevalencia de TDM detectada en el estudio de Ruiz et al.4 se podrían relacionar hasta 4.621 consultas a este diagnóstico para una población de 24.000 usuarios, pudiendo explicar hasta un 19,3% de las consultas anuales de un centro de salud, considerando una media de 2 consultas anuales por persona. Asimismo, los pacientes presentaron un mayor número de consultas por enfermedades que han sido relacionadas previamente con la presencia de un TDM18–21. Es destacable el mayor número de consultas por hipertensión arterial, sin embargo, por el diseño del estudio no fue posible detectar si esos pacientes presentaban un control distinto que el de los hipertensos sin TDM.
Respecto a las consultas de los familiares, el mayor número de consultas por problemas osteomusculares y síntomas relacionados con el estrés refleja el impacto potencial en la vida de las personas al tener un familiar con TDM. Estos hallazgos han sido identificados en estudios previos17. Por la baja tasa de consultas de los pacientes y familiares, y el reducido número de casos y controles, pudiera ser que existiesen diferencias en otros motivos de consulta que este estudio no haya tenido el poder suficiente para detectar, por lo que se deberían realizar estudios con un mayor tamaño muestral para poder evaluar el verdadero impacto en los motivos de consulta relacionados con esta enfermedad.
Algunas limitaciones metodológicas que restringen la generalización de los resultados de este estudio tienen que ver con el diseño utilizado, la selección de los pacientes y la medición de los resultados de interés. Una limitación importante es el registro del máximo de covariables que afecten tanto a la variable independiente (TDM) como a la dependiente (tasa de consulta) para el caso del paciente, como para la presencia de un familiar con TDM sobre la tasa de consulta para el caso de los familiares. En este sentido, y dado que este trabajo es un estudio de cohorte retrospectiva que utilizó los datos de los registros clínicos electrónicos, no hubo acceso a medir algunas variables críticas, como situación laboral, estado civil, presencia de enfermedades crónicas, severidad del cuadro base (TDM), comorbilidad psiquiátrica, indicaciones médicas, variables familiares u otras. Sin embargo, la dirección del efecto encontrado (aumento de la tasa de consulta por enfermedades no psiquiátricas en pacientes y familiares) es coincidente con lo sugerido por la literatura médica y la evidencia disponible hasta el momento5,13, lo cual sugiere que pese a las limitaciones, los hallazgos son consistentes.
Hay múltiples mecanismos por los cuales el diagnóstico de TDM podría relacionarse con un aumento de las consultas de tipo individual. Los pacientes deprimidos tienen el nivel de cortisol plasmático elevado, lo que genera una elevación de la presión arterial, disminución de la respuesta inmunitaria y descompensación de enfermedades crónicas22, todas relacionadas con los motivos de consulta de los pacientes.
Asimismo, a nivel familiar, los distintos integrantes comparten estilos de vivencia y respuesta emocional frente a los eventos estresantes, y pueden desarrollar mecanismos familiares de adaptación o desadaptación ante las adversidades, que pudieran repercutir en la salud física y/o mental23, explicando un mayor número de consultas. Hay escasos estudios que evalúen la fisiopatología subyacente, pero se ha observado que familias donde uno de sus integrantes tiene un TDM presentan un peor nivel de funcionamiento familiar14, peores hábitos de salud24,25, peores conductas de autocuidado (adhesión a medicamentos, cumplimiento de citaciones a controles)26, y peor ajuste biológico27,28, contribuyendo en forma independiente a generar una peor salud, lo que podría provocar un aumento en las consultas de las personas.
Dado que la definición de casos se realizó en función de los pacientes en que se abrió el diagnóstico de TDM en el registro clínico electrónico (P76 de la Clasificación CIAP), sin revisar que estos cumplieran criterios diagnósticos de la American Academy of Psychiatrics (DSM-IV) o la Organización Mundial de la Salud (CIE-10), es muy probable que haya mala clasificación diferencial que tienda a reducir la diferencia entre aquellos con TDM y aquellos que no29, y también existe la posibilidad de que los controles definidos como sanos sean portadores de un TDM no identificado, que por la naturaleza de este estudio no es conocer, lo que también tendería a reducir la diferencia entre ambos grupos comparados.
A pesar de que ambas cohortes eran similares al inicio del seguimiento, solo se estudiaron 206 de los 421 casos diagnosticados el año 2008 (48,9%), siendo los pacientes excluidos similares en género, pero de mayor edad. A pesar de esto, los pacientes mayores fueron justamente quienes presentaron un mayor número de consultas en comparación con las personas controles de su misma edad, por lo que los resultados nuevamente pudieran haber subestimado el impacto real del TDM en el número de consultas médicas.
Una limitación relacionada con la forma de recoger la información tiene que ver con la forma de registro de las atenciones clínicas. Dado que el centro de salud en el cual se ejecutó el estudio utiliza registro clínico electrónico, con frecuencia los médicos incluyen toda la información clínica en una misma carpeta diagnóstica, sin registrar correctamente los múltiples motivos de consulta de los pacientes. Esta situación tendería a subestimar el efecto de las consultas médicas en los pacientes con depresión ya que pudiera ser que haya consultas no psiquiátricas registradas en las carpetas electrónicas de registro de depresión.
A pesar de las limitaciones metodológicas, de selección y de recogida de información, que tienden a subestimar los hallazgos de este estudio, los resultados refuerzan la necesidad de tener un enfoque familiar en la práctica clínica frente a los pacientes con diagnóstico de TDM. Este modo de atención, junto con brindar una mejor calidad de atención30, podría reducir el número de asistencias de salud, contribuyendo al bienestar de la población y al adecuado uso de recursos. Sin embargo, se requieren más estudios para precisar la magnitud de esta relación y controlar mejor las fuentes de error posible, lo que plantea desafíos para la práctica clínica y la investigación en la atención primaria.
FinanciaciónEsta investigación fue financiada con fondos del Departamento de Medicina Familiar de la Pontificia Universidad Católica de Chile.
Puntos clave
- •
El diagnóstico de un trastorno depresivo mayor (TDM) tiene consecuencias en la salud física y mental de los pacientes.
- •
El diagnóstico de un TDM en un familiar tiene consecuencias en la salud mental de sus familiares, principalmente cuando son cuidadores directos.
- •
Evalúa el impacto del diagnóstico de un TDM en consultas médicas por motivos no psiquiátricos en pacientes y sus familiares.
- •
Identifica motivos de consulta de pacientes y familiares relacionados con el diagnóstico de TDM en la misma persona o su familiar.
- •
Permite estimar la carga de servicios médicos asociada al diagnóstico de TDM en centros de atención primaria.
Los autores declaran no tener ningún conflicto de intereses.
Agradecemos a la Unidad de Gestión de Información de los Centros de Salud Ancora UC, especialmente a Andrés Espinoza, por la entrega de los datos necesarios para realizar esta investigación.
Parte de estos resultados fueron presentados en el XXXII Congreso Chileno de Medicina Interna en Viña del Mar, obteniendo el 3.er lugar como investigación original.