El modelo «Point of Care Ultrasound» es una forma de hacer ecografía clínica rápida con un fin: responder a una cuestión clínica de forma inmediata. No es hacer ecografía de modo sistemático como la que hacen los radiólogos, ni pretende sustituirla. Es útil en alguna forma de cribado (aneurisma de aorta abdominal) y es de especial interés en procedimientos ecoguiados (infiltraciones articulares).
Permite adecuar las derivaciones, minimizando la incertidumbre y descartando determinadas enfermedades por su elevada precisión diagnóstica. Pero puede llevarnos al sobrediágnostico si las exploraciones que realizamos son no limitadas a los órganos sobre los que está fundamentada nuestra sospecha clínica.
La ecografía es una herramienta más del proceso diagnóstico, pero que debe ser limitada en su utilización a determinadas situaciones clínicas. Su uso en la detección precoz de enfermedades prevalentes en Atención Primaria deberá ser convenientemente evaluado.Y, por otra parte, con gran evidencia de alta precisión diagnóstica en un gran elenco de entidades patológicas.
Point-of-Care Ultrasound is a method of performing a rapid clinical ultrasound, with the aim of responding to a clinical question immediately. This is not an ultrasound performed systematically as the radiologists do, nor does it pretend to replace it. It is useful in some kind of screening (abdominal aortic aneurysm) and is of special interest in ultrasound-guided procedures (joint infiltration by injection).
It allows to adapt the derivations, minimising the uncertainty, ruling out certain pathologies due to its high diagnostic precision. It can also lead to overdiagnosis, if the examinations carried out are not limited to the organs on which our clinical suspicion is based.
Ultrasound is one tool more in the diagnostic process, but its use must be limited to certain clinical situations. Its use in early detection of prevalent diseases in Primary Care should be properly evaluated. On the other hand with more evidence of a high diagnostic accuracy in a large list of pathological conditions.
Desde el año 2009, cuando se inició el proyecto de implantación de la ecografía en Atención Primaria en la Comunidad de Madrid, muchos médicos de familia hemos incorporado el uso de la ecografía como técnica diagnóstica en nuestro quehacer diario. Este uso es cada vez más frecuente, llegando en el año 2016 a la realización de 31.269 ecografías desde el ámbito de la Atención Primaria. De este total solamente se deriva a los servicios de radiología un 11,9% y se remite a atención especializada un 13,74% (fuente: Espacio de Ecografía de la intranet Salud@SERMAS). La ecografía en manos de médicos de familia formados mejora el abordaje de enfermedades frecuentes y adecúa la derivación al segundo nivel asistencial, dotando al médico de Atención Primaria de una capacidad resolutiva inimaginable hace unos años. El Servicio Madrileño de Salud, en el que trabajamos, ofrece un modelo formativo que conlleva hasta 100 h de instrucción en ecografía a cada médico participante y que ha conseguido que año tras año y cada vez más médicos de familia realicen más ecografías. Además, hay experiencia internacional de reducción del número de derivaciones a atención especializada, tanto de pruebas ecográficas como de interconsultas1. En España disponemos de estudios que establecen una buena correlación en la interpretación ecográfica entre el médico de familia y el especialista hospitalario, con concordancias de hasta el 93% (IC del 95%: 87-99%)2,3, al igual que con radiólogos, con índices kappa de 0,89 (IC del 0,95: 0,82-0,98), alcanzándose una sensibilidad superior al 75% y una especificidad superior al 90%4.
Además de estos resultados, la ecografía en Atención Primaria supone una fuente constante de motivación para el médico de familia, que se enfrenta a una técnica novedosa con aplicaciones múltiples para su desarrollo profesional, y un motivo de reconocimiento de sus pacientes. Dicho reconocimiento es compartido, también, por residentes y estudiantes de medicina, por lo que la labor formativa del médico de familia se ve impulsada de manera exponencial y valorada por parte de los discentes. Como ejemplo del interés que suscita la ecografía, se puede resaltar que las jornadas de ecografía organizadas por la Gerencia de Atención Primaria de la Comunidad de Madrid, realizadas con periodicidad anual, cuentan con una capacidad de convocatoria no superada por ninguna otra de las realizadas en el ámbito de la Atención Primaria madrileña.
Que la ecografía ya está presente en el día a día del médico de familia es una realidad y no un futurible. Con ella el médico de familia gana en autonomía y capacidad resolutiva utilizando un procedimiento seguro, al tratarse de una técnica de imagen no ionizante.
Por más que la versatilidad de la técnica propicie nuevas aplicaciones, su utilización debe realizarse con prudencia evitando su uso en situaciones no contrastadas5 o en poblaciones indiscriminadas. Su uso en la detección precoz de enfermedades prevalentes en Atención Primaria debe ser convenientemente evaluado antes de su implementación. El tiempo es un recurso preciadísimo para el médico de Atención Primaria, que no puede ser malgastado en la realización de pruebas no indicadas ni en el seguimiento de incidentalomas o de «patologías inexistentes»6 (tabla 1).
Elenco de escenarios y localizaciones clínicas donde se usa la ecografía
| Pulmonar |
| Piel y tejidos blandos |
| Ecocardiografía |
| Región cervical anterior-tiroides |
| Abdominal Vesícula biliar Riñones Vejiga urinaria Aorta abdominal-grandes vasos Bazo Ascitis-líquido libre intraperitoneal Dolor abdominal |
| Obstetricia-primer trimestre-exclusión del embarazo extrauterino |
| Escroto-testicular |
| Ecografía vascular. Arterial y venoso. Acceso a víias venosas periféricas |
| Articular musculoesquelética |
| Adenopatías |
| Ocular: desprendimiento retina. hipertensión intracraneal |
Sabemos que el cociente de probabilidades (CP) no depende de la prevalencia de la enfermedad, pero su utilidad sí depende de la probabilidad pretest, ya que si esta es insignificante, por mucho que el valor del CP indique una alta probabilidad diagnóstica, su trascendencia en el proceso diagnóstico será poco relevante. Como conclusión a lo expuesto se puede decir que las pruebas diagnósticas deben solicitarse ante una sospecha clínica razonable y en la selección de las mismas se deben priorizar aquellas con un CP más apropiado en función de que nuestra intención sea confirmar o descartar una enfermedad. No en todos los procedimientos diagnósticos existe el cálculo de su CP, aunque cada vez más, tanto en pruebas diagnósticas como en signos exploratorios, se exige la determinación del CP que avale su utilidad7-10. Por otra parte, la indicación de ecografía en población asintomática, como estrategia de cribado (poblacional u oportunístico) para la detección precoz de enfermedades concretas, debe ser convenientemente evaluada para garantizar que dicho cribado produce beneficios, evitando sobrediagnósticos iatrogénicos y seguimientos ineficientes.
De lo expuesto se deduce que la utilización indiscriminada de pruebas diagnósticas sin una sospecha clínica o una justificación concreta lejos de aminorar la incertidumbre en la que se desarrolla la labor del médico de familia, la acrecienta. Sobre esta cuestión nos prevenía ya hace años el padre de la llamada «medicina basada en la evidencia», el doctor Sackett, quien alertaba de que el 5% de las personas sanas tratadas mediante un test de laboratorio daría un resultado falsamente patológico. Esta cifra puede elevarse al 23% si se somete a 5 test y hasta un 64% si se realizan 2011.
En el compromiso ético que el médico de familia tiene con los pacientes a los que atiende y la sociedad a la que sirve debe primar el principio de no maleficiencia sobre el de beneficencia, principios no siempre respetados con la aplicación de tecnologías diagnósticas y terapéuticas indiscriminadas que tanta iatrogenia provocan. De igual modo, sacrificamos el principio de autonomía con el falso etiquetado de enfermedades, al favorecer, con el sobrediagnóstico, la aparición de individuos vulnerables y dependientes, forzados a seguimientos innecesarios de enfermedades que no presentan. Y de vulneración al principio de justicia hablamos cuando dedicamos tiempos y recursos a actuaciones innecesarias en detrimento de otras de mayor impacto en salud.
No disponemos de grandes estudios de precisión diagnóstica de la ecografía en Atención Primaria, si bien hay algunos estudios al respecto en el ámbito internacional que se reflejan en una revisión de los mismos en la que por ejemplo la evaluación del aneurisma de aorta abdominal no precisa de una gran instrucción en ecografía para alcanzar tasas de sensibilidad y especificidad cercanas al 100%. En el ámbito de la ecocardiografía se alcanzan tasas aceptables de precisión diagnóstica (sensibilidad 78% y especificidad 83%) para la determinación de la función ventricular, después de solo 8 h de formación. También se ha estudiado la precisión del médico de familia en el dolor abdominal y pélvico, llegando a encontrar hallazgos significativos (sin precisar si esos hallazgos eran la causa del dolor) que no se detectaban en la exploración física convencional hasta en un 22%12.
La aplicación de la ecografía como técnica de cribado en población asintomática tan solo es recomendada en el cribado del aneurisma de la aorta en varones con antecedentes de tabaquismo, entre 65 y 75 años. En el caso de aneurisma de la aorta abdominal, la concordancia entre médico de familia y radiólogo fue absoluta (índice kappa de 1) en un estudio realizado en el ámbito de la Atención Primaria13. La elevada mortalidad de esta patología, en caso de rotura (entre el 50 y el 80%), la convierte en una actividad recomendable, con un grado de recomendación B para la USPSTF. Aquí, la selección de los pacientes sería aquellos que tienen factores de riesgo, siendo los principales el tabaquismo (OR 13,72; IC del 95%: 6,12-30,78), la hipertensión arterial (OR 1,54; IC del 95%: 1,03-2,30) y la hipercolesterolemia (OR 2,11; IC del 95%: 1,23-3,64)14, con más prevalencia en hombres. Recientemente, hay datos de cribado de aneurisma aórtico en población de Barcelona en hombres mayores de 60 años, con una prevalencia del 2,49%. De los 1.010 pacientes tratados mediante cribado, se detectaron 14 pacientes (entre 66 y 86 años) con aneurisma, de los que se confirmó el diagnóstico en 1115.
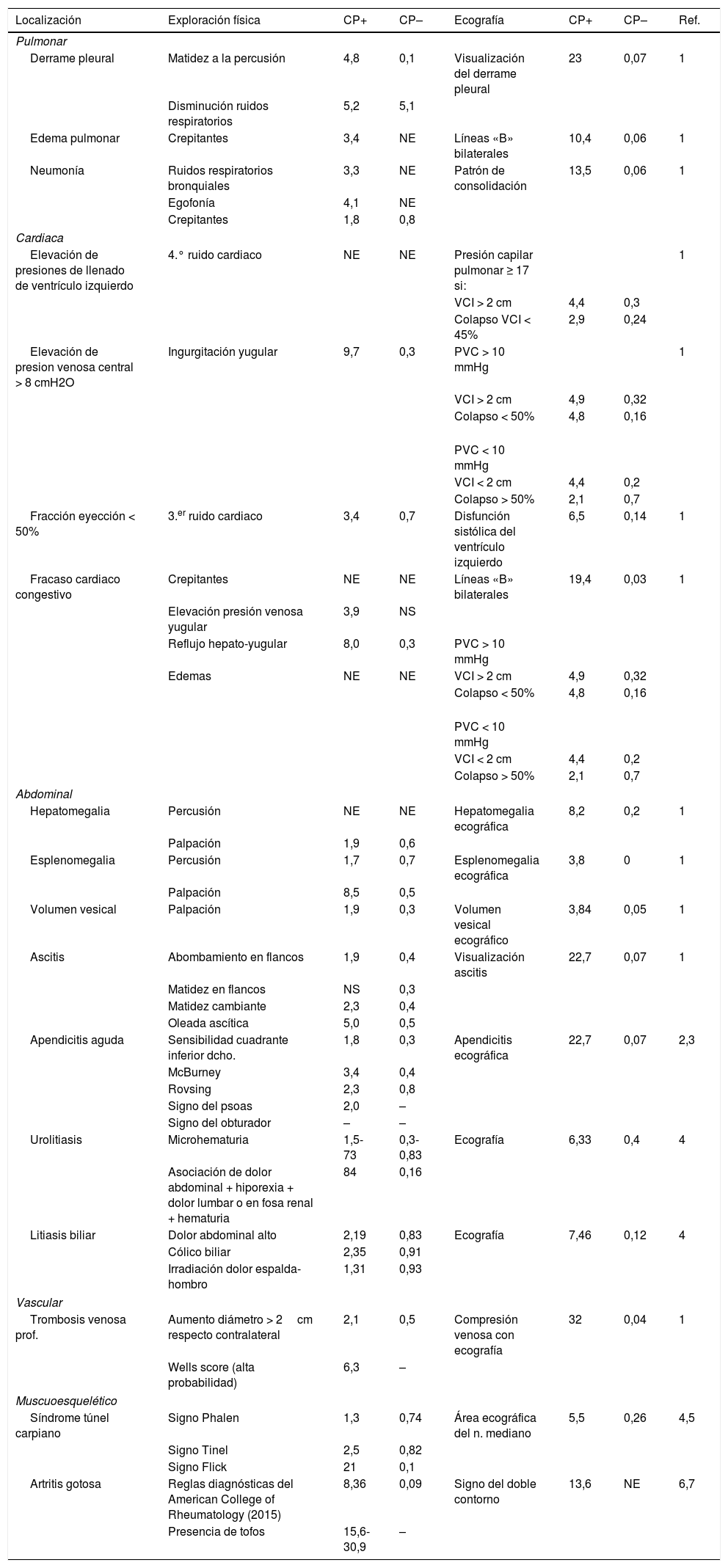
Puesto que los cocientes de probabilidades no son dependientes de la prevalencia y es el ítem que más se valora en el ámbito de la exploración física basada en la evidencia y de las pruebas diagnósticas, deben tenerse en cuenta los estudios de que disponemos fuera del ámbito de la Atención Primaria (tabla 2).
Precisión diagnóstica de la ecografía frente a la exploración física en diferentes situaciones clínicas
| Localización | Exploración física | CP+ | CP– | Ecografía | CP+ | CP– | Ref. |
|---|---|---|---|---|---|---|---|
| Pulmonar | |||||||
| Derrame pleural | Matidez a la percusión | 4,8 | 0,1 | Visualización del derrame pleural | 23 | 0,07 | 1 |
| Disminución ruidos respiratorios | 5,2 | 5,1 | |||||
| Edema pulmonar | Crepitantes | 3,4 | NE | Líneas «B» bilaterales | 10,4 | 0,06 | 1 |
| Neumonía | Ruidos respiratorios bronquiales | 3,3 | NE | Patrón de consolidación | 13,5 | 0,06 | 1 |
| Egofonía | 4,1 | NE | |||||
| Crepitantes | 1,8 | 0,8 | |||||
| Cardiaca | |||||||
| Elevación de presiones de llenado de ventrículo izquierdo | 4.° ruido cardiaco | NE | NE | Presión capilar pulmonar ≥ 17 si: | 1 | ||
| VCI > 2 cm | 4,4 | 0,3 | |||||
| Colapso VCI < 45% | 2,9 | 0,24 | |||||
| Elevación de presion venosa central > 8 cmH2O | Ingurgitación yugular | 9,7 | 0,3 | PVC > 10 mmHg | 1 | ||
| VCI > 2 cm | 4,9 | 0,32 | |||||
| Colapso < 50% | 4,8 | 0,16 | |||||
| PVC < 10 mmHg | |||||||
| VCI < 2 cm | 4,4 | 0,2 | |||||
| Colapso > 50% | 2,1 | 0,7 | |||||
| Fracción eyección < 50% | 3.er ruido cardiaco | 3,4 | 0,7 | Disfunción sistólica del ventrículo izquierdo | 6,5 | 0,14 | 1 |
| Fracaso cardiaco congestivo | Crepitantes | NE | NE | Líneas «B» bilaterales | 19,4 | 0,03 | 1 |
| Elevación presión venosa yugular | 3,9 | NS | |||||
| Reflujo hepato-yugular | 8,0 | 0,3 | PVC > 10 mmHg | ||||
| Edemas | NE | NE | VCI > 2 cm | 4,9 | 0,32 | ||
| Colapso < 50% | 4,8 | 0,16 | |||||
| PVC < 10 mmHg | |||||||
| VCI < 2 cm | 4,4 | 0,2 | |||||
| Colapso > 50% | 2,1 | 0,7 | |||||
| Abdominal | |||||||
| Hepatomegalia | Percusión | NE | NE | Hepatomegalia ecográfica | 8,2 | 0,2 | 1 |
| Palpación | 1,9 | 0,6 | |||||
| Esplenomegalia | Percusión | 1,7 | 0,7 | Esplenomegalia ecográfica | 3,8 | 0 | 1 |
| Palpación | 8,5 | 0,5 | |||||
| Volumen vesical | Palpación | 1,9 | 0,3 | Volumen vesical ecográfico | 3,84 | 0,05 | 1 |
| Ascitis | Abombamiento en flancos | 1,9 | 0,4 | Visualización ascitis | 22,7 | 0,07 | 1 |
| Matidez en flancos | NS | 0,3 | |||||
| Matidez cambiante | 2,3 | 0,4 | |||||
| Oleada ascítica | 5,0 | 0,5 | |||||
| Apendicitis aguda | Sensibilidad cuadrante inferior dcho. | 1,8 | 0,3 | Apendicitis ecográfica | 22,7 | 0,07 | 2,3 |
| McBurney | 3,4 | 0,4 | |||||
| Rovsing | 2,3 | 0,8 | |||||
| Signo del psoas | 2,0 | – | |||||
| Signo del obturador | – | – | |||||
| Urolitiasis | Microhematuria | 1,5-73 | 0,3-0,83 | Ecografía | 6,33 | 0,4 | 4 |
| Asociación de dolor abdominal + hiporexia + dolor lumbar o en fosa renal + hematuria | 84 | 0,16 | |||||
| Litiasis biliar | Dolor abdominal alto | 2,19 | 0,83 | Ecografía | 7,46 | 0,12 | 4 |
| Cólico biliar | 2,35 | 0,91 | |||||
| Irradiación dolor espalda-hombro | 1,31 | 0,93 | |||||
| Vascular | |||||||
| Trombosis venosa prof. | Aumento diámetro > 2cm respecto contralateral | 2,1 | 0,5 | Compresión venosa con ecografía | 32 | 0,04 | 1 |
| Wells score (alta probabilidad) | 6,3 | – | |||||
| Muscuoesquelético | |||||||
| Síndrome túnel carpiano | Signo Phalen | 1,3 | 0,74 | Área ecográfica del n. mediano | 5,5 | 0,26 | 4,5 |
| Signo Tinel | 2,5 | 0,82 | |||||
| Signo Flick | 21 | 0,1 | |||||
| Artritis gotosa | Reglas diagnósticas del American College of Rheumatology (2015) | 8,36 | 0,09 | Signo del doble contorno | 13,6 | NE | 6,7 |
| Presencia de tofos | 15,6-30,9 | – | |||||
CP+: cociente de probabilidades positivo; CP–: cociente de probabilidades negativo NE: no especificado; PVC: presión venosa central; VCI: vena cava inferior.
Tomado de: Bhagra et al.30; McGee8; González de Dios J, Ochoa Sangrador C. Rendimiento de la ecografía abdominal en el diagnóstico de apendicitis aguda. La importancia del cociente de probabilidades. An Pediatr (Barc). 2003;59: 601-605; Fábregas Escurriola M, Soler Torroja M. Cuarderno del Médico de Familia. AMF 2014;10:541-634; Sanchez Barrancos IM. Escenarios clínicos de la ecografía en Medicina Familiar. Grupo de Trabajo de Ecografía de la SEMFYC. SEMFYC. 2016; Westerfield KL, Mounsey A, Nashelsky J. How do clinical prediction rules compare with joint fluid analysis in diagnosing gout? JFPonline.com 2016;65:835-847; Sivera F, Andrès M, Falzon L, van der Heigde DM, Carmona L. Diagnostic value of clinical laboratory, and imaging findings in patients with a clinical suspicion of gout: A systematic review. J Rheumatol 2014;92 Supl:3-8.
Algunos autores hablan de que la ecografía es el nuevo fonendoscopio que nos permite escuchar los sonidos que produce el organismo. El sonido a través de la ecografía, nos permite «ver» las diferentes estructuras del cuerpo humano y observar una anatomía viva. Pero de igual modo, nos puede llevar a intervenciones en «cascada» al realizar ecografía abdominal de cribado en individuo «asintomático»16.
Ni tiene sentido el cribado poblacional en individuos asintomáticos en la mayoría de los procesos en los que se utiliza la ecografía, ni tiene sentido el «cribado individual multiórganos» a un individuo que consulta por cólico nefrítico y le realizamos exploración completa abdominal. La ecografía practicada por clínicos difiere de la realizada por los servicios centrales de radiodiagnóstico. En el aprendizaje de la ecografía hemos incorporado la sistemática de los radiólogos de plantear la exploración en función de la «proximidad anatómica» y no de la sospecha clínica. Esto tiene el mismo sentido que plantear las especialidades médicas en función de la contigüidad de órganos y aparatos (como los antiguos especialistas en pulmón y corazón) y no según un constructo semiológico/fisiopatológico de cada órgano y aparato (tabla 3).
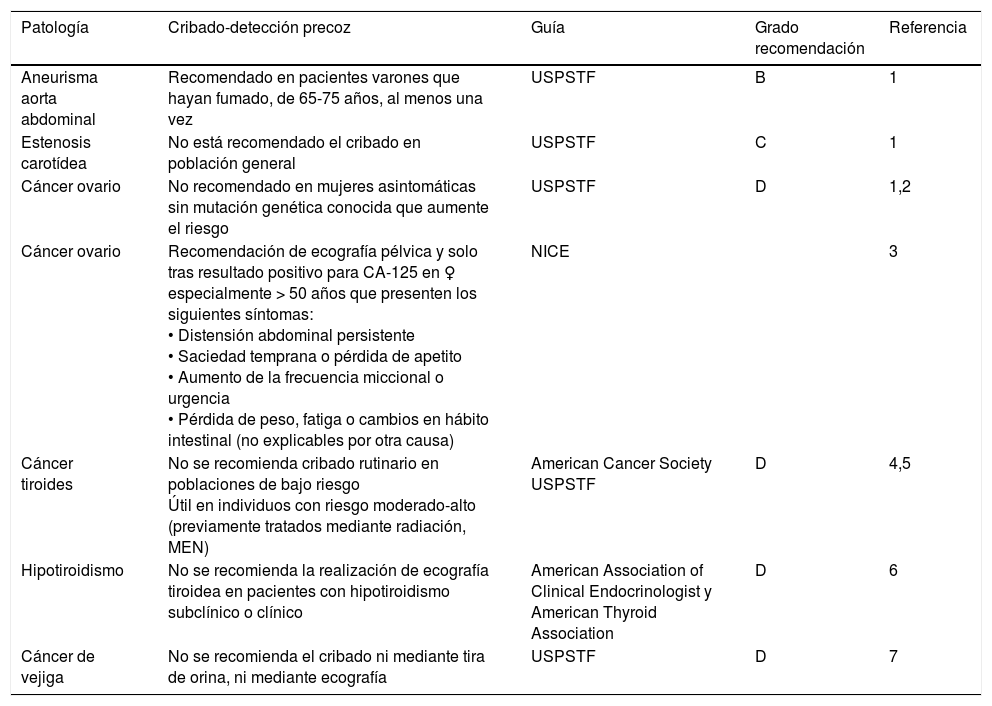
Recomendaciones sobre detección precoz con ecografía
| Patología | Cribado-detección precoz | Guía | Grado recomendación | Referencia |
|---|---|---|---|---|
| Aneurisma aorta abdominal | Recomendado en pacientes varones que hayan fumado, de 65-75 años, al menos una vez | USPSTF | B | 1 |
| Estenosis carotídea | No está recomendado el cribado en población general | USPSTF | C | 1 |
| Cáncer ovario | No recomendado en mujeres asintomáticas sin mutación genética conocida que aumente el riesgo | USPSTF | D | 1,2 |
| Cáncer ovario | Recomendación de ecografía pélvica y solo tras resultado positivo para CA-125 en ♀ especialmente > 50 años que presenten los siguientes síntomas: • Distensión abdominal persistente • Saciedad temprana o pérdida de apetito • Aumento de la frecuencia miccional o urgencia • Pérdida de peso, fatiga o cambios en hábito intestinal (no explicables por otra causa) | NICE | 3 | |
| Cáncer tiroides | No se recomienda cribado rutinario en poblaciones de bajo riesgo Útil en individuos con riesgo moderado-alto (previamente tratados mediante radiación, MEN) | American Cancer Society USPSTF | D | 4,5 |
| Hipotiroidismo | No se recomienda la realización de ecografía tiroidea en pacientes con hipotiroidismo subclínico o clínico | American Association of Clinical Endocrinologist y American Thyroid Association | D | 6 |
| Cáncer de vejiga | No se recomienda el cribado ni mediante tira de orina, ni mediante ecografía | USPSTF | D | 7 |
Fuente: The guide to clinical preventive services. Recomendation of the U.S. Preventive Service Task Force. AHQR. 2014. Disponible en: www.uspreventiveservicestaskforce.org. Screening for ovarian cancer: USPSTF reaffirmation recommendation statement. Ann Intern Med. 2012;157(12):900-904; NICE. National Institute For Health and Care Excellence. Disponible en: https://www.nice.org.uk/guidance. US Preventive Services Task Force et al.23. American Cancer Society. Disponible en: https://www.cancer.org/cancer/ovarian-cancer/detection-diagnosis-staging/detection.html. Garber JR, Cobin RH, Gharib H, Hennessey JV, Klein I, Mechanick JI, et al. Clinical practice guidelines for hypothyroidism in adults: cosponsored by the American Association of Clinical Endocrinologists and the American Thyroid Association. Endocr Pract. 2012;18(6):988-1028. Moyer VA. U.S. Preventive Services Task Force. Screening for bladder cancer: U.S. Preventive Services Task Force recomendation statement. Ann Intern Med 2011;155(4):246-251.
Desde hace unos años se ha ido introduciendo en diferentes especialidades médicas y quirúrgicas, así como en servicios de urgencias, el modelo de ecografía Point of Care Ultrasound (POCUS), entendida esta como una ecografía realizada e interpretada por el médico clínico junto al paciente y en tiempo real. Se pretende que los hallazgos ecográficos se correlacionen directamente con los signos y los síntomas que presenta el sujeto explorado en ese momento, y permite su uso en una amplia gama de especialidades17. Ese es el camino que permite al clínico disminuir su incertidumbre y utilizar juiciosamente las técnicas exploratorias disponibles.
Se trata de una exploración ecográfica, generalmente breve, que tiene como objetivo dar respuesta a una duda diagnóstica concreta o guiar un procedimiento invasivo. Permite obtener la información clínica de forma inmediata y facilita el seguimiento de determinadas entidades, como es el caso de la resolución de un proceso neumónico18.
Este modelo de ecografía realizada por clínicos facilita la rentabilización de la ecografía con periodos formativos no excesivamente largos. En un reciente estudio, evalúan la precisión diagnóstica de 90 médicos de familia, 30 internistas y 15 especialistas en digestivo, en diferentes procesos de urgencias, como ascitis, derrame pleural y pericárdico, litiasis urinaria y biliar, masa abdominal y aneurisma aórtico. Los profesionales que intervinieron en el estudio no tenían formación ecográfica previa, recibiendo un curso teórico de 3 h y una rotación hospitalaria de una semana. Fueron analizados 1.962 episodios acaecidos en año y medio de seguimiento, con una precisión diagnóstica del 89%, una sensibilidad del 91%, una especificidad del 83%, un CP+ de 5,4 y un CP– de 0,11. De los 1.962 episodios analizados, solo hubo un 5% de falsos negativos, sin ninguna complicación grave en esos episodios, evitándose la realización de 1.000 pruebas complementarias19.
La ecocardiografía puede constituir una valiosa herramienta, complementaria al electrocardiograma, en el paciente hipertenso, como demuestra un estudio de concordancia entre médicos de familia y cardiólogos20, realizado en un centro de salud. De los 393 pacientes hipertensos analizados, tan solo estaban diagnosticados de HVI por criterios electrocardiográficos el 7% de los hipertensos (similar a otros estudios). Gracias a la ecografía se diagnosticaron 179 pacientes (46%), de los cuales tan solo el 12% estaba diagnosticado por criterios electrocardiográficos. En relación con el cardiólogo, tan solo se dejaron sin diagnosticar 19 HVI ligeras y una significativa. No hubo falsos positivos. Se encontró dilatación de la aurícula izquierda en el 23% de los pacientes y también un 23% de esclerosis valvular aórtica (que en muchos casos puede precipitar en una estenosis aórtica). Solo 6 de los 228 hallazgos significativos no fueron diagnosticados por el médico de familia. La concordancia entre médicos de familia y cardiólogos fue muy buena para la HVI, dilatación de la aurícula izquierda y aorta ascendente, la esclerosis y la insuficiencia aórtica (índice kappa de 0,83), y fue buena para la calcificación e insuficiencia mitral (K > 0,71). La sensibilidad fue superior al 80% para todos los diagnósticos y la especificidad, superior al 95%.
SobrediagnósticoLa ecografía, hoy por hoy, se utiliza en Atención Primaria porque disponemos de ella en los centros de salud y porque desde hace unos años hemos realizado un gran esfuerzo formativo en su utilización. Es segura y nos libera de incertidumbre si la sabemos aplicar. El modelo expuesto POCUS aminora, que no evita, el tan temido sobrediagnóstico, al aplicar la ecografía en función del síntoma a un lugar determinado.
El sobrediagnóstico, entendido como el diagnóstico de una enfermedad que no ocasionará síntomas a lo largo de la vida de una persona, es una realidad cada vez más palmaria en el entorno sanitario. No solo no aporta beneficio alguno, sino que puede producir perjuicios derivados del sobretratamiento y los gastos de diferente índole21,22. Un ejemplo claro de sobrediagnóstico por la utilización de la ecografía lo constituye el cáncer tiroideo. El cáncer de tiroides en los últimos 10 años ha incrementado su incidencia en un 4,5% (más rápidamente que ningún otro cáncer), sin el consiguiente cambio en la morbimortalidad, tras las campañas de cribado poblacional: una supervivencia a los 5 años en torno al 98%. Es por ello por lo que la US Preventive Services Task Force se muestra contraria al cribado del cáncer de tiroides en población general23. En países como Korea, donde se realiza cribado de cáncer de tiroides, las cifras de incidencia en el año 2013 se multiplicaron por 15 con respecto al año 1993, sin modificarse las ratios de mortalidad24. Las campañas en Norteamérica del tipo «check to neck» solo produjeron iatrogenia y alarmismo con mensajes como «si te encuentras bien, puede ser la antesala de tu muerte» o «la confianza mata»25. La epidemia de nódulos tiroideos ha llegado a tal límite que la indicación de estudio de los mismos ya no es en función del tamaño (> 1cm) sino en función de una clasificación TI-RADS, como estrategia razonable ante la proliferación desmedida de nódulos sospechosos. Existen diferentes clasificaciones, pero todas tienen en común que la indicación de estudio citológico no solo depende del tamaño del nódulo, sino de las características ecográficas del mismo: si tiene características de benignidad se exige un tamaño mayor (en torno a 2,5-3cm) para justificar la PAAF. En este sentido, la indicación de la ecografía tiroidea debiera producirse ante la aparición de un nódulo tiroideo único o un bocio multinodular palpables26 y no como cribado poblacional o en pacientes con hipotiroidismo.
El sobrediagnóstico de nódulos tiroideos favorece que muchos de ellos acaben en el quirófano, con los efectos secundarios que de ello se desprende y sin que existan datos convincentes de mejoría en la supervivencia y sí efectos secundarios por la cirugía (afectación del recurrente laríngeo, hipoparatiroidismo, de 2 a 6 por cada 100 cirugías) o de la radiación con yodo (afectación de las glándulas salivares con sequedad de boca en el 2,3 al 21% de las intervenciones, así como tumores secundarios a la radiación en un 12-13 exceso de cánceres por 10.000 personas año)27,28.
Creemos, por tanto, que no debemos buscar con la exploración ecográfica más que las respuestas a preguntas clínicas que nos formulemos (tabla 4). Pensamos que el modelo POCUS puede ser una opción, ya que focaliza las exploraciones ecográficas sobre el problema clínico que nos ocupa. Habrá situaciones clínicas que nos obligarán a hacer exploraciones sistemáticas completas, pero pensamos que no se deben hacer de rutina. En sus recomendaciones no hacer, la Sociedad de Endocrinología en la estrategia «Choosing wisely» preconiza 5 intervenciones que no habría que realizar, incluyendo entre las no recomendables el estudio ecográfico en todo paciente en el que se detecte alteración de la función tiroidea29.
Ejemplos de preguntas clínicas concretas con respuesta ecográfica de carácter inmediato
| Mujer de 80 años que regresó hace 2 días de visitar a una hija que trabaja en Dubai. Presenta dolor y tumefacción en el miembro inferior derecho: ¿presenta TVP?: ecografía vascular para descartar trombosis venosa profunda |
| Mujer de 52 años que presenta dolor en el hombro derecho, que empeora con la abducción. ¿Síndrome de atrapamiento subacromial?: ecografía de hombro-maniobra de atrapamiento subacromial |
| Mujer de 39 años que ha realizado una limpieza exhaustiva del suelo de un desván con bayeta durante todo el fin de semana pasado. Presenta dolor en el codo derecho a nivel del epicóndilo y dolor contrarresistencia a la supinación. ¿Codo del tenista?: eco: Doppler continuo |
| Estudiante de 16 años que, tras mononucleosis infecciosa, quiere retornar a la práctica deportiva. ¿Hay esplenomegalia?: ecografía del bazo: medición y seguimiento |
| Administrativo del centro de salud de 42 años que presenta entumecimiento y hormigueo en la mano izquierda. Empeora escribiendo en el ordenador. Dolores nocturnos ocasionles. Maniobras de Tinel y Phalen no son concluyentes. ¿Tiene un síndrome del túnel carpiano? Ecografía del área del nervio mediano en el carpo |
| Varón de 57 años, con HTA mal controlada de 10años de evolución. ¿tiene lesión de órgano diana? Ecocardiograma: corte paraesternal eje largo: descartar hipertrofia de ventrículo izquierdo |
| Varón de 65 años con sintomatología prostática y un IPSS de 15. Realiza tratamiento con tamsulosina, con mejoría parcial de su IPSS. Nos planteamos indicación de inhibidores de la 5-alfa-reductasa. Ecografía: con próstata de 40 cc. Ante dicha hipertrofia prostática y un PSA de 3, añadimos dicha medicación evitando la derivación a urología |
| Paciente de 45 años con discreta elevación de transaminasas y de fosfatasa alcalina. Bilirrubina normal. Ecografia hepática, sin lesiones ocupantes de espacio. Conductos biliares intra y extrahepáticos normales. Signos de esteatosis hepática. Completamos estudio hepático con determinación de serología y evitamos derivación a digestivo |
| Varón de 61 años que consulta por nicturia, IPSS 11. Estudio analítico normal. ¿Debemos derivarlo al urólogo? Ecografía: residuo posmiccional 180ml. Procede ser remitido al urólogo |
Hay que considerar la POCUS como una modalidad diagnóstica segura y que está evolucionando rápidamente. Hay un interés creciente por su uso en la mayoría de las especialidades médicas. Permite reducir el diagnóstico diferencial que se establece tras la anamnesis y la exploración física. Reduce la incertidumbre y adecúa el manejo ulterior del paciente. La realización de la técnica es prácticamente inocua y aumenta la satisfacción. La ecografía usada por un médico clínico con experiencia, realizada en tiempo real, ayuda a la toma de decisiones30. Su precisión diagnóstica comparada con la exploración física tradicional es muy elevada y la integración de sus resultados junto con los hallazgos clínicos nos permite llegar a diagnósticos certeros.
¿Por qué, a pesar de su alto rendimiento, existe un alto porcentaje de profesionales que, una vez iniciada su formación ecográfica, no la culminan, abandonando la práctica de la misma? Se apunta como causa de su abandono la formación deficiente y la falta de capacitación18, aunque sin duda alguna influye de manera determinante la escasa colaboración de los servicios de radiodiagnóstico, que lejos de apoyar la iniciativa la consideran intrusiva. La ecografía es una técnica dependiente del operador que exige un alto grado de cualificación y un periodo de aprendizaje estructurado. Quizás si su uso se simplifica, focalizando las exploraciones, simplificando su realización con el cambio de paradigma que propone POCUS, poco a poco más profesionales se irán enganchando. No se trata de hacer un cribado de cualquier anomalía anatómica que se produzca en el abdomen, sino de valorar aspectos muy concretos, como si tiene piedras en la vesícula o si este paciente con crisis renoureteral tiene hidronefrosis o no. Se trata de enmarcar la ecografía en el mismo rango que la exploración neurológica o el electrocardiograma: herramientas válidas que utiliza el clínico para llegar a un diagnóstico sin intentar rivalizar con neurólogos, cardiólogos o radiólogos. En este marco de actuación, la ecografía potencia enormemente la autonomía de los médicos de familia18, y no es de extrañar el enorme interés que suscita entre los médicos residentes de Medicina Familiar y Comunitaria, que ven revalorizada su especialidad y al tutor que la practica. La introducción de programas formativos en ecografía, para residentes de medicina de familia, con enfoques clínicos como los planteados por POCUS, posibilitará tener médicos de familia resolutivos en escenarios clínicos de diferente índole, y eficientes para el sistema31. A nuestro entender, debe enfatizarse que adquieran formación ecográfica desde el inicio de la residencia, supervisada por tutores formados y con experiencia, que garanticen una técnica adecuada. En Madrid, y desde hace varios años ya, todos los MIR de medicina de familia reciben un curso de ecografía abdominal básica, organizado por la Gerencia de Atención Primaria, e impartido por los Grupos de Trabajo en Ecografía de las sociedades científicas de Atención Primaria. Los autores de este trabajo participamos habitualmente de algunas de las ediciones de estos cursos como docentes y percibimos el interés de los futuros médicos de familia por la ecografía. Estos cursos son muy bien valorados por los MIR en las evaluaciones de los mismos. Si el modelo POCUS se introduce en guías y protocolos clínicos como una técnica exploratoria que ofrece al clínico una alta probabilidad diagnóstica, será entonces preceptivo realizarla por parte del médico de familia para diagnosticar o descartar una determinada enfermedad ante un escenario clínico concreto. Y conforme vaya introduciéndose en las facultades y en los programas de residencia, tal y como está ocurriendo ya en otros países, los médicos, definitivamente, integraremos la ecografía como parte indispensable de nuestro arte clínico.
Conflicto de interesesLos autores no declaran conflicto de intereses.