Introducción
En la última Encuesta Nacional de Salud realizada en el año 20011, el 34,4% de la población española afirma que fuma. El tabaco es el principal causante de la morbimortalidad prematura en los países desarrollados y provoca el 87% de los cánceres de pulmón y el 93% de los casos de enfermedad pulmonar obstructiva crónica (EPOC)2. El abandono de este hábito es una prioridad para las políticas sanitarias de numerosos países3,4. Se sabe que el 1-2% de la población deja de fumar por sí misma5, pero diversas intervenciones para dejar de fumar llevadas a cabo por los profesionales sanitarios (PS) durante las consultas sistemáticas que realizan los fumadores pueden incrementar este porcentaje (abandono logrado de hasta el 5-10% de fumadores/año)6,7. Sin embargo, y a pesar de la función ejemplificadora que el médico tiene sobre los pacientes8, sólo un tercio de los fumadores recibe consejo para dejar de fumar (CF)9. El personal de enfermería desempeña también un papel fundamental en la detección del tabaquismo y la promoción de su cese10.
Hay numerosos consensos, programas de optimización y guías de práctica clínica que hacen referencia a la eficacia del CF mediante la utilización de diferentes técnicas: intervención básica (consejo breve, claro, sistematizado y personalizado); empleo de las 5 A (anticipate, ask, advise, assist, arrange, es decir, anticipar, preguntar, aconsejar, ayudar y ofrecer seguimiento); consejo y seguimiento telefónico; trabajo con grupos de fumadores; asistencia a través de Internet; consejos por escrito y material de ayuda en la consulta, y apoyo farmacológico3,7,11-14. Se sabe que hay diferencias en el sexo (las mujeres proporcionan más consejo que los varones), la especialidad (aconsejan más los médicos generales o los internistas que los pediatras), la edad, la situación geográfica (se ofrece más consejo en el ámbito urbano que en el rural) y el propio estado del profesional con respecto al consumo de tabaco, que influyen en la motivación para proporcionar el CF12. También hay que considerar la formación del profesional sanitario (mayor y mejor motivación en los profesionales mejor formados)15.
A estas conclusiones se ha llegado a raíz de diversos estudios realizados fundamentalmente en otros países12,14,16,17. En España hay algún estudio al respecto18, aunque con escasa participación (55,7%), lo que hace que sus resultados deban contemplarse con precaución.
El presente estudio pretende conocer la situación actual en nuestro medio acerca de las actitudes y los factores que influyen en los PS a la hora de ofrecer el CF a los fumadores, así como valorar sus creencias, los métodos utilizados para su abordaje y las barreras percibidas para su implantación. Como objetivo secundario se valorarán las diferencias de estas variables según el sexo, el estamento y el consumo actual de tabaco de los PS.
Material y métodos
Sujetos
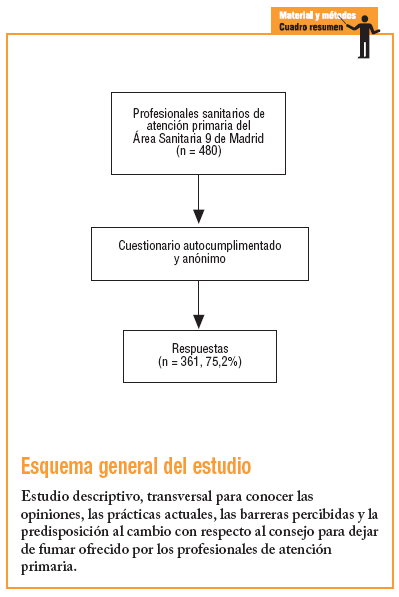
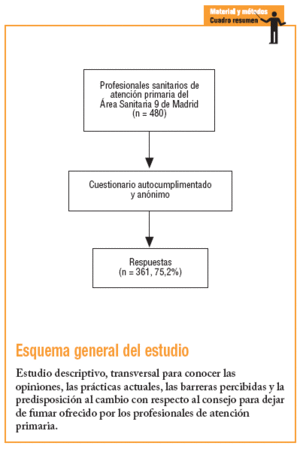
Se realizó un estudio transversal entre los meses de mayo y junio del 2004. La población de estudio incluía a los 480 PS (174 médicos de familia, 53 residentes de medicina de familia de primero, segundo y tercer año de residencia, 60 pediatras y 193 enfermeros) de los 17 centros de salud, todos urbanos excepto uno de características semiurbanas, que componen el Área Sanitaria 9 de Madrid.
Los PS fueron invitados a participar a través de una carta informativa dirigida a los directores de los equipos de atención primaria (EAP), en la que el grupo investigador explicaba el objetivo del estudio. Posteriormente se concertaba una visita para solicitar la colaboración voluntaria de los PS en cada centro de salud.
Variables
Se administró un cuestionario autocumplimentado y anónimo, elaborado por el grupo investigador, para el que se utilizó la revisión bibliográfica12,14,16-18. Antes de su administración a los participantes se realizó un estudio piloto. El cuestionario se completa en menos de 10 min y consta de las siguientes variables:
Sociodemográficas: edad y sexo.
El profesional y la consulta: número de tarjetas sanitarias individuales (a los residentes se les asignó el cupo de su tutor/a), media de pacientes/día atendidos por el PS en la última semana, estamento (médico, residente de medicina familiar y comunitaria, enfermero, pediatra), tipo de contrato (titular, interino, suplente, residente de familia) y años de experiencia profesional.
Actitudes frente al tabaco: formación académica en CF, estado personal actual en relación con el consumo de tabaco, frecuencia con que se interroga sobre el consumo de tabaco a los pacientes en la «consulta sistemática» y cuando consultan por enfermedades relacionadas con el tabaquismo, y tiempo empleado en proporcionar el CF durante el último mes.
Creencias de los profesionales en la efectividad de su CF. Se interrogó sobre los conocimientos, la necesidad de formación, el papel de modelo social, la ayuda de las guías o el material escrito en las consultas, y el tipo y eficacia del CF. Se midieron en una escala de Likert de 4 puntos: desde 4 (muy de acuerdo) a 1 (nada de acuerdo).
Utilización por parte de los PS de alguna de las estrategias recomendadas en las guías y consensos sobre el CF y que han demostrado su utilidad, como dar consejo personalizado y por escrito, utilizar sistemas de identificación, negociar con los fumadores y ofrecer ayuda y seguimiento para el abandono del tabaco, y recomendar tratamientos farmacológicos, como la terapia sustitutiva de nicotina (TSN) o el bupropión en los pacientes con alta dependencia a la nicotina (puntuación > 6 en el test de Fagerstrom). Se miden en una escala de 3 puntos: 3: sí, siempre o casi siempre, 2: sí, sólo en ocasiones concretas, 1: no, rara vez o nunca.
Barreras percibidas por los PS a la hora de dar CF a sus pacientes. Se miden en una escala de 4 puntos: 4 (muy importante), 3 (alguna vez es importante), 2 (poco importante), 1 (no tiene importancia). Se distribuyen en 3 bloques: a) barreras que el PS percibe en él mismo y que le influyen cuando va a dar el CF a los pacientes, como son la falta de formación y/o experiencia, olvido, pensar que es poco útil y agradecido o considerar que, al dar el CF, la relación médico-enfermero/paciente puede verse deteriorada; b) barreras que el PS percibe en los pacientes a la hora de darles el CF y que le influyen para darlo sistemáticamente: percepción de baja motivación, de que no entienden que es importante para ellos o que no escuchan u olvidan fácilmente el consejo; c) barreras estructurales, como la falta de tiempo, no obtener recompensa o no considerar eficaz el CF.
Predisposición al cambio, al comparar el CF que se oferta actualmente con el que se podría dar en un futuro, si se dispusiera de más tiempo, más recompensa, más formación o más material de apoyo. Se miden en una escala: 3: sí, siempre o casi siempre, 2: sí, sólo en ocasiones concretas, 1: no, rara vez o nunca.
Los cuestionarios fueron entregados a los PS participantes, de forma individual en la sesión concertada o a través de los directores del EAP, quienes los distribuían posteriormente a cada uno de ellos. En la primera modalidad, los cuestionarios contestados de manera voluntaria se recogían al final de la sesión. En la segunda se remitían, a través del correo interno del Área, a los centros de trabajo del grupo de investigadores.
Análisis
El análisis estadístico se realizó con el paquete estadístico SPSS. Se realizaron técnicas de estadística descriptiva. Se calcularon los intervalos de confianza (IC) del 95% de las frecuencias de las respuestas. Estas frecuencias se compararon según el sexo, el estamento y el consumo de tabaco del profesional mediante la prueba de la *2.
Resultados
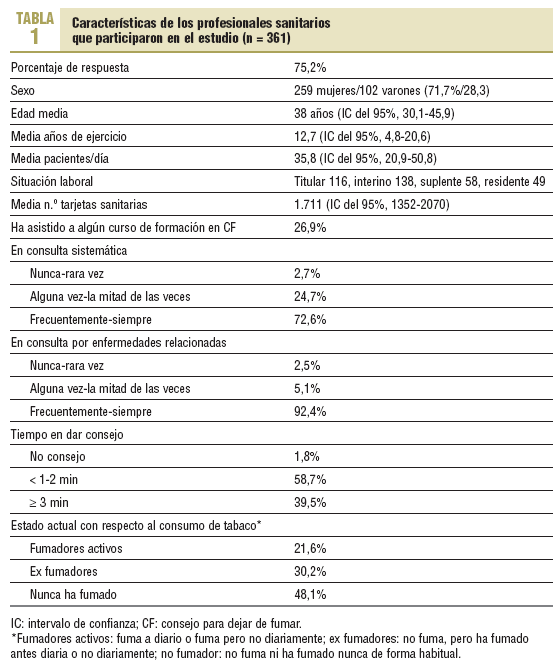
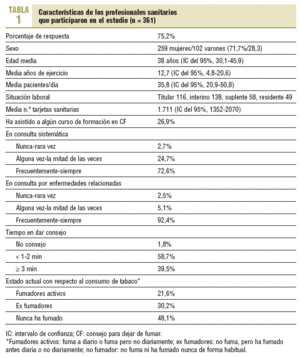
Respondieron 361 PS (75,2%), de los cuales el 71,7% era mujer. El porcentaje de respuesta fue del 94,2% para los médicos, del 61,1% para los enfermeros, del 51,6% para los pediatras y del 88% para los residentes. Las principales características de los PS se exponen en la tabla 1.
El 72,6% de los PS refiere interrogar sobre el consumo de tabaco siempre o con frecuencia en la consulta sistemática. Esta proporción se incrementa notablemente (92,4%) cuando se trata de pacientes con enfermedades relacionadas con el tabaquismo. El 89,1% de los encuestados opina que el consejo es más efectivo en este último supuesto. No se han encontrado diferencias respecto al sexo, la asistencia previa a algún curso, el consumo propio de tabaco o el tipo profesional, aunque los pediatras sólo preguntan en el 60% de los casos frente a los médicos de familia, que lo hacen en el 98%. Las mujeres preguntan con mayor frecuencia por el consumo en la consulta sistemática (el 75,6% lo hace con frecuencia o siempre, frente al 65,3% de los varones), aunque estas diferencias no son estadísticamente significativas.
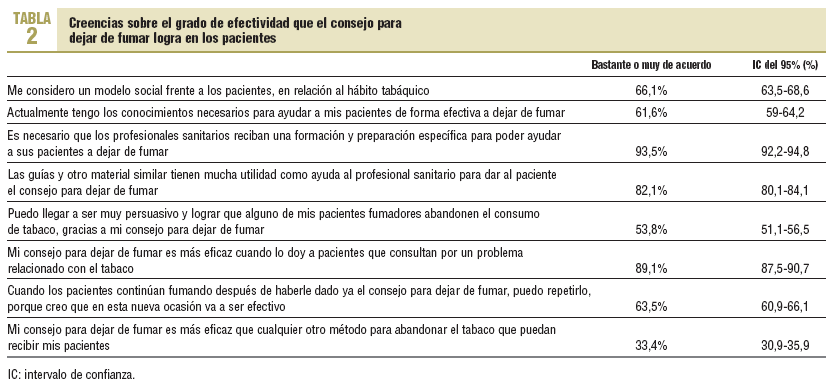
Los resultados del resto de las creencias y las estrategias empleadas por los PS (tablas 2 y 3) no muestran diferencias significativas según el sexo, el consumo de tabaco o el tipo de profesional. Sin embargo, destaca que el 62% de los pediatras y el 44,7% de los residentes consideran que no tienen actualmente los conocimientos necesarios para dar CF, frente al 30% de los médicos y el 40% de los enfermeros.
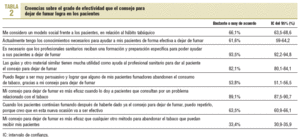
Algo más de la mitad de los encuestados (53,8%) se considera persuasivo a la hora de dar CF, sin diferencias significativas entre los distintos grupos sanitarios, ni entre los profesionales fumadores y los no fumadores. El 93,5% considera necesario recibir una formación específica para poder ayudar a sus pacientes a dejar de fumar y el 82,1% considera útiles las guías y otros materiales similares para dar CF. Destaca que el 74,7% de los no fumadores está bastante o muy de acuerdo con ser considerados un modelo social respecto al consumo de tabaco, frente al 60% de los fumadores. Cuando se emplean fármacos para la deshabituación tabáquica, el 83,2% emplea bupropión y el 89,5% utiliza TSN.
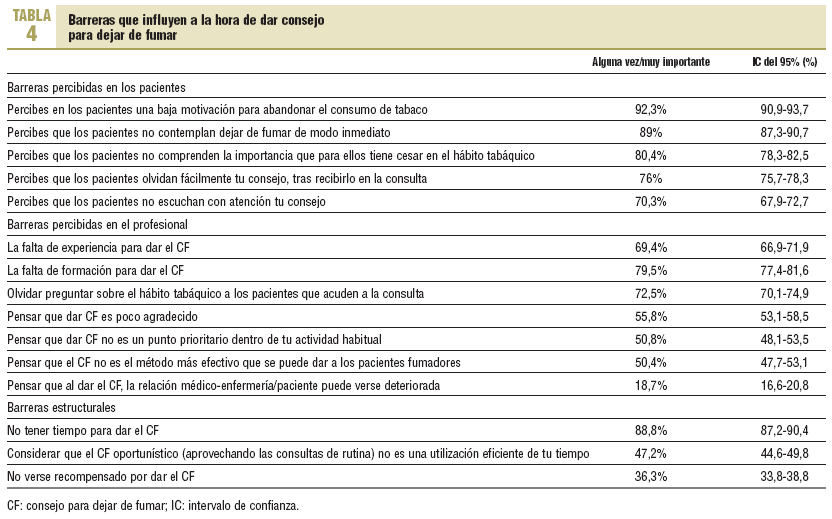
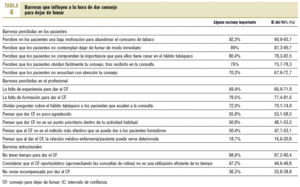
Las principales barreras para dar CF referidas por los PS son la percepción en los pacientes de baja motivación o que no contemplan dejar de fumar de manera inmediata, la falta de formación en dar CF y la escasez de tiempo para proporcionarlo (tabla 4). La mayoría (el 81,3%) no cree que, al dar CF, la relación médico-enfermera/paciente pueda verse deteriorada.
No hay diferencias significativas en la percepción de las barreras con respecto al sexo o al tipo de profesional. El 63% de los encuestados no ve como barrera el no ser recompensado y, además, el 60,2% cree que si obtuviera recompensa, ésta no le motivaría más para dar CF.
De los PS que consideran la falta de formación, la falta de material en las consultas o la falta de tiempo como las barreras más importantes para dar el CF, el 94,1, el 92,1 y el 96,9% estarían dispuestos a ofertar más CF si dispusieran de más formación, de más material o de más tiempo para darlo, respectivamente (tabla 5).
Discusión
Como en todas las encuestas en las que se solicita la participación voluntaria, cabe considerar que los PS que han contestado a nuestro cuestionario han sido los más colaboradores, los más formados y los que ofrecen más CF; sin embargo, el porcentaje de respuestas alcanzado en nuestro estudio es superior al de otros trabajos16,17, lo que nos permite tener un mayor margen de confianza en los resultados obtenidos. Esta mayor participación puede deberse a que nuestra población ha sido más joven que en otros estudios16,17 y, aunque se pueda argumentar que los residentes, con edades más jóvenes, hayan podido influir en estos resultados, otros trabajos también han contado con su participación12 y en nuestro caso sólo suponen el 13% del total de PS. Desconocemos si el dato de que sólo el 32,1% tiene plaza en propiedad ha podido influir de alguna forma en la mayor participación.
El 81% de los enfermeros del Área 9 es mujer. A pesar de ello, y aunque no hay diferencias a la hora de dar CF entre médicos y enfermeros, hay un 32% de menor participación entre estos últimos (el 94,3% de médicos frente al 61,7% de enfermeros), datos ya reflejados en otras publicaciones10.
En nuestro estudio contestó el 88,7% de los residentes, porcentaje similar al de otros trabajos14. Del total de pediatras, sólo participó el 51,6% que, además, se consideró menos preparado y persuasivo a la hora de dar CF respecto a otros grupos de profesionales, datos ya recogidos en la bibliografía19,20. Una posible explicación es que el CF no está suficientemente introducido en la actividad habitual de los pediatras y que no han adoptado todavía un papel activo frente al tabaquismo en la infancia21, a pesar de que entre los adolescentes españoles escolarizados el 24% es fumador (el 13% diario y el 10,3% ocasional) y que de los niños que acuden a las consultas de neumología y alergia pediátricas, entre el 47 y el 75% es fumador pasivo en el hogar.
A diferencia de otros estudios, en los que los médicos de atención primaria ofertaban CF a los fumadores sólo en el 67% de los casos, nuestros PS dan dicho consejo en el 97,2% , cifras similares a las que ofrecen los neumólogos (99%)22. Nuestra población proporciona más consejo personalizado a los fumadores que consultan por problemas relacionados (97,2%), ofrece más seguimiento tras el intento (85,8%) y da más consejos escritos (63,5%) que en el estudio de Young et al (92, 54 y 31% respectivamente). Estas diferencias pueden estar en relación con la mayor edad (45 frente a 38 años) o el menor porcentaje de mujeres (el 31 frente al 71,7%) de los participantes del estudio australiano17. En nuestro trabajo, el 66,1% se considera modelo social para los pacientes en cuanto al hábito tabáquico, cifra alejada del 90% recogida en otro estudio23. Esta diferencia podría ser explicada por el hecho de que, en este estudio, los datos correspondieron exclusivamente a médicos y, aunque en otros trabajos también se destaca el papel de las enfermeras en el control del tabaquismo10, los médicos son considerados más influyentes a la hora de impartir educación sanitaria. Durante los últimos años se ha producido una disminución de la prevalencia del hábito tabáquico entre los PS. En nuestro caso, el 21,6% de los PS es fumador activo, datos bastante optimistas si se comparan con otras estadísticas (entre el 21 y el 47% es fumador, con mayor prevalencia de tabaquismo entre las enfermeras y menor entre los residentes), aunque todavía lejos de otros países, como el Reino Unido o Finlandia, donde menos del 10% de los médicos fuma habitualmente1,23-25. A pesar de estos datos, a la hora de proporcionar CF no parece influir el hecho de que el PS sea o no fumador; lo más importante es el CF en sí mismo, como se destaca también en otros casos23,26.
Con respecto a la actividad asistencial, a pesar de que el tiempo empleado no excede de 2 min en el 58,7% de los casos, se pregunta con frecuencia o siempre en la consulta sistemática en el 72,6%, porcentaje que se incrementa hasta el 92,4% si el paciente consulta por enfermedades relacionadas con el tabaquismo; estos datos concordantes con otros trabajos17,27. Este mayor porcentaje de preguntas en el segundo caso puede ser explicado por el hecho de que acudir a la consulta por síntomas relacionados con el consumo de tabaco facilita el diálogo con los fumadores28. Con respecto al empleo de las medidas farmacológicas para reforzar el CF, los porcentajes de utilización de bupropión o TSN son similares a los de otros trabajos17. En algún estudio, la falta de reembolso de la TSN por parte del sistema sanitario se ha evidenciado como una barrera para dar el CF29, y en los estudios donde sí se financiaba se producía una mayor demanda de los pacientes para dejar de fumar, con lo que también aumentaban las oportunidades para proporcionar CF y abordar su cese12.
La formación es una herramienta actualmente infrautilizada en el control y la prevención del tabaquismo, y se ha constatado una insuficiente formación de pregrado en las facultades de medicina10. En nuestro caso, sólo un 26,1% ha asistido a algún curso sobre CF y el 93,5% cree necesaria una formación y una preparación específica de posgrado para ayudar a sus pacientes a dejar de fumar, como ocurre en otros estudios10,30.
La percepción de barreras a la hora de dar CF influye en la apropiada realización de esta actividad. Las principales barreras en nuestro estudio, equiparables a las de otros trabajos, han sido la receptividad de los pacientes ante el CF, o la pérdida de interés del paciente, junto con la falta de tiem-
po 12,14,16,17,31. El tiempo está íntimamente ligado con la presión asistencial. La media de 35,8 pacientes/día y 1.711 tarjetas sanitarias en nuestra población, aunque es un dato aportado de forma subjetiva por los encuestados y hace referencia a una semana concreta, es un parámetro de carga asistencial importante. Y, aunque se consigue dar el CF, el tiempo empleado en ésta (el 58,7% de los PS sólo da consejo breve) es menor del que se podría emplear con cupos y demandas menores (consejo sistematizado y personalizado).
El hecho de no recibir recompensa no se ve como barrera; lo mismo sucede en otros estudios, donde sólo el 20% constató como barrera la pérdida de reembolso financiero por parte de los servicios públicos14,17. Además, hay una buena predisposición al cambio, como se constata en el hecho de que, aunque sólo el 26% ha asistido a algún curso, el 94,1% estaría dispuesto a aumentar su formación y el 96,9% de los PS estaría dispuesto a ofertar más CF si dispusiera de más tiempo para darlo.
En conclusión, a pesar de la carga asistencial, los PS emplean estrategias que han demostrado su utilidad para disminuir el consumo de tabaco12,14,32,33. Sin embargo, aprovechando la buena predisposición al cambio que hay en los PS, se constata la necesidad de aumentar el tiempo en la consulta, así como la formación en CF, mediante cursos sobre tabaquismo de pregrado y posgrado10,22. También es necesario plantear estrategias para que dejen de tener percepciones negativas en los pacientes, cuando dan el CF17.
Quizá con la nueva conciencia que, en el ámbito institucional, se vislumbra con el Plan Nacional de Prevención y Control del Tabaquismo 2003-2007 pueda favorecerse el impulso de alguna de estas medidas. Esperemos que este deseo se acerque lo más posible a la realidad.
Agradecimientos
A todos los profesionales sanitarios del Área 9 de Madrid que han participado voluntariamente y han facilitado la realización de este estudio.