Introducción
En el contexto de la relación médico-paciente el tema del manejo de pacientes de «trato difícil» (PD) es frecuente motivo de conversación entre médicos de atención primaria (AP), provoca sentimientos diversos, a menudo una gran tensión emocional y puede contribuir al temido desgaste profesional. De estas conversaciones se deduce que el malestar es compartido y, al contrario de lo que sucede para patologías concretas, en especial orgánicas, no parece que dispongamos de estrategias o habilidades comunes para enfrentarnos a este tipo de pacientes y mejorar nuestra relación con ellos.
Existen diversos estudios que abordan la relación con PD: la mayoría describe sus características1-5, los sentimientos que más comúnmente producen2,6,7 o estrategias para manejarlos2,5-9; otros proponen un modelo para clasificarlos6 y pocos hacen referencia a su prevalencia o al porcentaje de visitas que generan5,10-13. En nuestro ámbito destacan el trabajo de Blay Pueyo14, que define al paciente problema, lo tipifica y propone estrategias de actuación para mejorar su manejo, y el estudio de Sanz-Carrillo et al15 sobre las reacciones del profesional ante pacientes somatizadores, aparte de obras como la de Borrell16, de carácter más genérico. Sin embargo, no conocemos estudios que aborden las opiniones de un equipo de médicos sobre los PD desde una perspectiva cualitativa, o que describan su prevalencia y su perfil.
Los objetivos del presente estudio son identificar a los PD atendidos por un equipo de AP, describir su perfil y analizar las opiniones que generan en los médicos que los atienden diariamente.
Participantes y métodos
Emplazamiento
El estudio se ha llevado a cabo en el Área Básica de Salud urbana de Santa Eulàlia Sud (L'Hospitalet de Llobregat, Barcelona), de 23.000 habitantes, con una plantilla de 9 médicos de familia (MF) y tres pediatras.
Muestra y participantes
Participaron en el estudio 6 MF. Se excluyeron los dos médicos interinos y el último médico en tomar cargo de su plaza, pues se consideró que no habrían adquirido aún un conocimiento suficiente de sus pacientes.
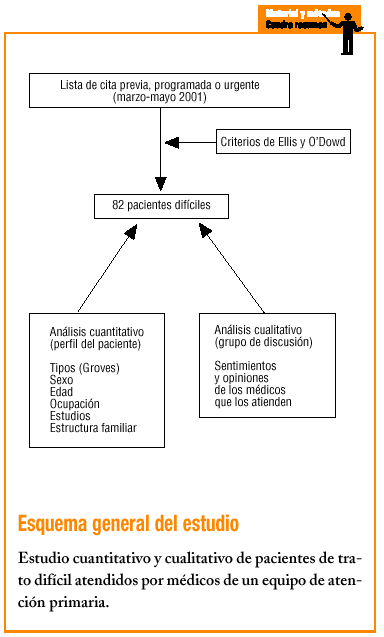
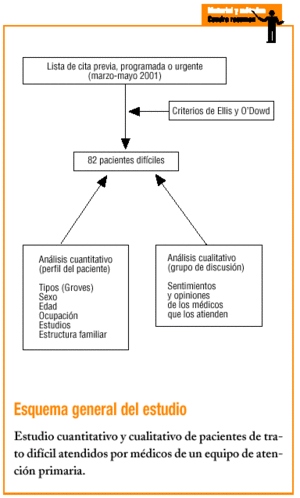
Durante el período marzo-mayo de 2001 se seleccionaron y clasificaron los PD. Se consensuaron previamente los criterios de inclusión entre los médicos participantes: se escogieron los criterios de Ellis (pacientes que provocan sensación de nudo en el estómago al leer su nombre en el listado del día)7 y de O'Dowd (pacientes capaces de producir malestar en quienes los atienden)17, de fácil comprensión y óptima aplicabilidad.
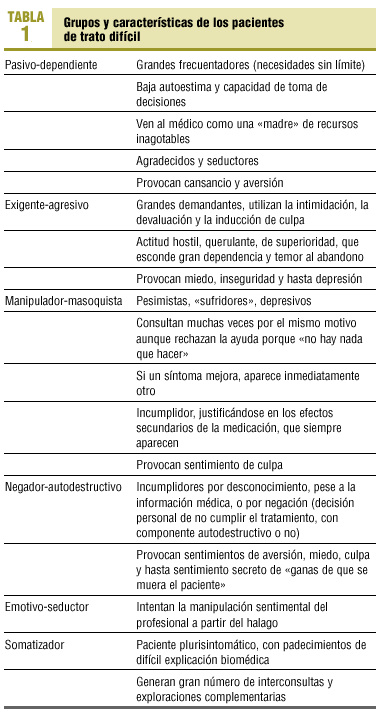
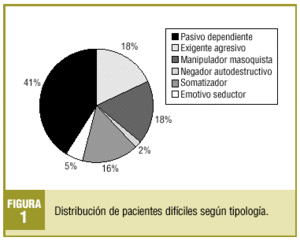
Diariamente se escogió, del listado de cita previa, programada o urgente, a todos aquellos pacientes que se ajustaban a los criterios señalados. Las variables del estudio son: PD visitados, número de visitas realizadas por PD, edad, sexo, clasificación según tipo, estructura familiar, nivel de estudios, ocupación y comorbilidad (patología médica o psiquiátrica asociada). Se utilizó la clasificación de Groves6, que agrupa a los pacientes de trato difícil en las categorías pasivo-dependiente, exigente-agresivo, manipulador-masoquista y autodestructivo, y se añadieron las categorías de emotivo-seductor y somatizador según propuesta de Blay Pueyo14 (tabla 1).
Grupo de discusión
Además, se realizó un estudio cualitativo para conocer las opiniones y vivencias que generan estos pacientes en los médicos que los atienden. Se escogió, por su facilidad de aplicación y su adecuación a los objetivos del estudio, la metodología del grupo focal o de discusión (GD), una técnica de análisis o investigación cualitativa que consiste en una conversación planeada guiada por un moderador a partir de un guión no demasiado rígido y utilizando preguntas abiertas18-22. Participaron en el GD los 9 médicos del centro: se incluyó a los tres médicos que no habían participado en la fase previa de selección de pacientes ya que, si bien su incorporación reciente al equipo podía influir en su elección, no ocurría lo mismo en cuanto a poder ofrecer su opinión acerca de aquéllos. Moderó el GD el técnico de salud del centro.
Se marcó un guión sobre el que se vertebraría la discusión, que contemplaba las siguientes cuestiones: magnitud cuantitativa y cualitativa (impacto emocional) del problema, sentimientos generados, estrategias de manejo, percepción acerca de las habilidades de manejo y de necesidades de formación al respecto. El GD se realizó en horario laboral, tuvo una duración de 1 h y la conversación fue grabada para el posterior análisis de los datos, que llevaron a cabo el moderador y uno de los participantes y para el que se tuvieron en cuenta las opiniones más coincidentes y más enfatizadas, aunque transcribimos también opiniones que consideramos de interés.
Resultados y discusión
Características de los pacientes de trato difícil
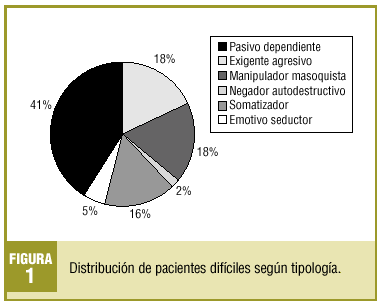
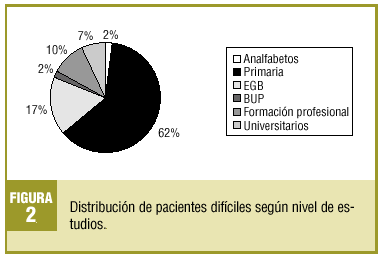
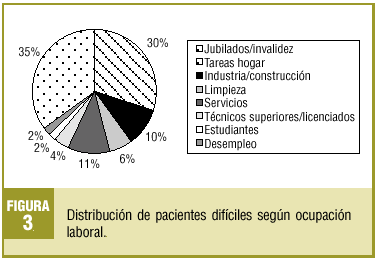
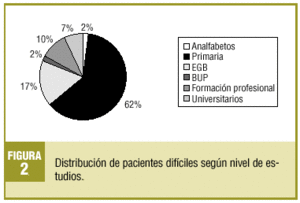
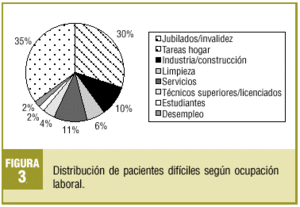
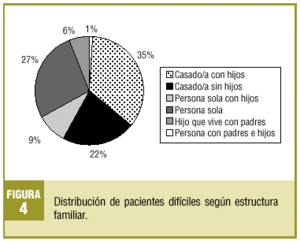
Se escogió a 82 pacientes (promedio por médico: 13,6), que representan una prevalencia del 0,7% y que generaron un 2,3% de las consultas totales en el período de estudio. El 67,1% eran mujeres y el 32,9%, varones, con una edad media de 57,8 años (DE, 15,2). El perfil del paciente encontrado es el de una mujer pasiva-dependiente (41%), con estudios primarios (62%), jubilada (35%), casada y con hijos (35%), con dos o más patologías médicas (74,4%) y al menos una psiquiátrica en un 40,2%.
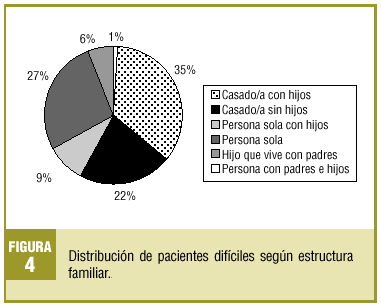
En las figuras 1-4 se presenta la distribución de los pacientes según la clasificación en grupos de Groves, nivel de estudios, ocupación laboral y estructura familiar, respectivamente.
Existen pocos estudios que evalúen la prevalencia y frecuentación de PD en AP. Mathers et al23 describen un promedio de 6 PD por cada médico participante en su estudio, con una amplia variabilidad entre ellos que va desde 1 hasta 50 (menos del 1 a más del 3% del cupo). Nuestro promedio es pues superior y se asemeja al descrito por Schwenk et al12. Encontramos una menor variabilidad entre médicos (de 12 a 19 pacientes seleccionados) y coincidimos con Mathers et al en que todos los participantes encuentran algún PD. Nos llama la atención la alta prevalencia hallada por Hahn et al11, cercana al 15%. En su estudio la lista de pacientes se elaboró a partir de un cuestionario al que respondían los médicos participantes y que pudo evitar sesgos de memoria a la hora de escoger a los pacientes. Creemos que el hecho de que los médicos participantes en nuestro estudio lleven más de 5 años en su puesto de trabajo, con el mismo cupo de pacientes, contribuye a estabilizar el número de PD, bien por mecanismos de adaptación mutuos o por posibles cambios de médico.
En cuanto a la frecuentación nos llaman la atención estudios con un 15%10, un 20%5 y hasta un 30%13 de visitas de PD. El primero contempla únicamente primeras visitas, introduciendo por tanto un sesgo importante al ser el primer contacto médico-paciente más difícil. Por otra parte, el estudio de Hahn et al5 se realizó en ámbito hospitalario. La frecuentación del 2,32% representa en nuestro caso, con un promedio de 30 visitas al día por médico, la visita de un PD cada dos días, o 14 encuentros difíciles al mes. Consideramos pues que, aunque nuestra prevalencia sea baja en comparación con la hallada por otros autores, no ocurre lo mismo con la frecuencia de visitas difíciles, sobre todo teniendo en cuenta el impacto que suponen. En cuanto a las características asociadas a los PD, coincidimos con otros muchos estudios en señalar al sexo femenino como predominante1,4,7,17 y en asociar a estos pacientes una gran complejidad médica (problemas físicos o psicológicos)3-5,10,11,17,24-27. Mientras que John et al4 no encuentran diferencias en composición familiar, nosotros, como O'Dowd17, hallamos un claro predominio de pacientes casados. Por otra parte, este autor encuentra un nivel de ocupación laboral superior al nuestro (67 frente al 25%).
Magnitud del problema
Todos los miembros del grupo consideran, de manera congruente con los resultados encontrados, que el volumen de PD que atienden no es grande. Sin embargo, el trato con ellos les supone un gran desgaste psicológico o emocional. Se trata, pues, de un problema cualitativo más que cuantitativo. Todos los médicos tienen PD, pero les sorprende que en un principio, al proponerse el estudio, pensaron que tendrían muchos más. Coincidimos con O'Dowd17 en que, posiblemente a causa de la escasez de datos de cuantificación en la bibliografía, existe la percepción de que el problema es mayor de lo que en realidad es. Quizá la explicación a este hecho viene dada por un fenómeno de progresiva adaptación mutua a lo largo del tiempo: «... con el tiempo los quiero», «... creo que se llega a una entente entre los dos».
Sentimientos que generan estos pacientes
La mayoría de los sentimientos descritos por James y Groves6 aparecen en boca de los participantes, aunque con matices: los más comúnmente aludidos fueron la irritabilidad («... me pongo nervioso/a», «... me acelero», «... sin querer veo que les hablo más alto de lo normal») y la frustración, que aparecen ante cualquiera de los grupos de PD. La mayoría está de acuerdo en que los pacientes hiperfrecuentadores, representados especialmente por el grupo de pasivo-dependientes, son fácilmente percibidos como difíciles («... son como una lapa», «... se enganchan a todos»), y esta gran dependencia puede generar un sentimiento de cansancio casi desproporcionado («... el día que vienen te dejan hecho polvo») y también de inseguridad («a pesar de tus años de experiencia puede que te lleguen incluso a producir inseguridad al no solucionarles el problema»). Esto para muchos es importante, ya que llega un punto en el cual se recurre a la derivación a otros profesionales para «... diluir tu responsabilidad». Si bien durante la discusión no se alude de manera directa al término de aversión descrito por James y Groves para el trato con pacientes pasivo-dependientes, esta tendencia a la derivación podría entenderse como una consecuencia de la misma. En el caso de los pacientes manipuladores-masoquistas, no se alude al término de culpa sugerido por James y Groves, sino más bien a un sentimiento de impotencia al no poder satisfacer sus problemas.
Cabe destacar que, si bien se podría considerar que a medida que pasan los años en la consulta la experiencia permite tener más habilidades para manejar estas situaciones y a estos pacientes, los médicos continúan expresando el malestar que les producen: «... lo sigo pasando mal», «... creía que lo tenía superado pero todavía me descolocan algunos pacientes». En este sentido la bibliografía es contradictoria: mientras que Jackson y Kroenke10 no encuentran diferencias en el número de PD en función de los años de ejercicio cuando describen predictores en los médicos que los atienden, Crutcher y Bass13 refieren que los médicos más experimentados tienen menos encuentros problemáticos.
Estrategias que se adoptan ante estos pacientes
Cada profesional expuso alguna estrategia propia, adquirida durante los años de ejercicio: la derivación se utiliza a menudo, pero es percibida como una estrategia de resultados pobres, destinada más a acallar al paciente o la inquietud generada en el médico que a solucionar sus problemas de fondo.
Otra estrategia fue intentar conocer las razones profundas del paciente. En determinados momentos el profesional hace acopio de valor y trata de profundizar en las causas o en las claves de la particular actitud del paciente con preguntas del tipo: «¿Cómo es que cada vez que viene en estos años nunca me dedica una sonrisa?», o «¿cómo es que nada de lo que le hago le sirve?», o bien abordando a una persona de su entorno próximo que pueda ayudarle a comprender al paciente («... intento hablar con algún familiar y preguntarle cómo es normalmente»). Creemos que este tipo de abordaje, propuesto y evaluado por otros autores3-5,17 como intervención de mejora, es difícil en el marco de unas consultas masificadas.
La negociación, el pacto, se considera una estrategia necesaria y útil en el manejo del PD y suele servir para llegar a una aproximación («... mire, es la última vez que le hago las recetas de la farmacia; la próxima vez no se las haré»; «... yo le haré esta receta, pero antes déjeme que le explique por qué creo que no se las tendría que hacer»).
Otra estrategia consiste en intentar acotar el motivo de la consulta: «Con algunos pacientes, sobre todo los pasivo-dependientes, podrías estar todo el día hablando y no se cansarían, ya que continuamente necesitan que les soluciones sus problemas. En este grupo es muy importante poder «cortarlos», acotar el motivo de la visita y, en caso de necesidad, citarlos para una entrevista fuera del horario de cita previa para poder hablar con ellos más tranquilamente (pero incluso así consumen el tiempo de la visita programada y no se marcharían)». Es también importante hacer saber a los pacientes que «... eres el médico de 2.000 pacientes y no de uno solo». Es una manera de, como apuntan James y Groves6, intentar poner límites a la dependencia.
En pocas ocasiones se utiliza la «interconsulta» con los compañeros de equipo, al menos de una manera programada o en sesión, sino que más bien se comenta de forma personal, habitualmente en el pasillo, alguna situación vivida, y en estos casos «nos sirve para desfogarnos». Sin embargo, los participantes coinciden en que poder hablar de los pacientes puede ser una herramienta válida, sobre todo cuando por algún motivo el paciente se cambia de médico: «... si con el anterior médico la relación ha sido mala, puede ser normal que conmigo también lo sea». En estos casos se podría preparar una estrategia preventiva.
Necesidad de formación para poder afrontar la visita con estos pacientes
La mayoría opina que la formación específica en el campo de la relación médico-paciente es muy escasa. Casi todos han realizado un curso básico de entrevista clínica sin haber profundizado después en sus contenidos. De esta manera cada profesional adopta estrategias o maniobras que ha ido aprendiendo de forma autodidacta: «aprendes de tus errores». Recordemos en este punto que en el estudio de Mathers et al23 el menor entrenamiento en habilidades de comunicación y el déficit de formación en el posgrado se asociaron a un mayor número de pacientes percibidos como difíciles. También otros autores2,10 coinciden en señalar la formación específica como una herramienta para mejorar el manejo del PD. Por este motivo se considera muy necesaria una formación continuada en temas de relación médico-paciente que dote al profesional de habilidades para poder desbloquear situaciones difíciles.
Conclusiones
El perfil del PD en nuestro entorno es similar al descrito en la bibliografía, pero su prevalencia y frecuentación son inferiores a las esperadas. A pesar de ello, el equipo de médicos que atienden a estos pacientes expresa las dificultades que implica su trato, el desgaste emocional que provoca y el déficit de habilidades para hacerles frente. Es esencial la formación específica en estrategias para mejorar esta relación. Así, como propone Ellis7, podremos acompañar a nuestros pacientes y, aunque no curarlos, ayudarlos en la resolución de sus conflictos y al mismo tiempo, como apunta Powers8, disminuir nuestro nivel de frustración y el peligro de burnout.
Por último, creemos que nuestro estudio debe ser ampliado desde otro punto de vista: como apunta Jewell2, basándose en Balint, ¿qué parte del problema es atribuible al médico? Sin duda, el conocimiento de los factores asociados al médico y que, según algunos autores10,23, pueden ser considerados predictores de «encuentros difíciles» ha de contribuir a la mejora de la relación médico-paciente en situaciones adversas.
Agradecimientos
Al Dr. Ferran Flor, técnico de salud de nuestro centro, por haber aceptado el papel de moderador del grupo de discusión y por la lectura y revisión del trabajo y a los Dres. J. Monedero, D. Rivero, J.A. Hernández, F. Millet, D. Riera y M.ª M. Forés, por su participación en el trabajo.