La esteatosis hepática no alcohólica (EHNA) es la causa más frecuente de elevación de transaminasas en el adulto.
ObjetivosDeterminar la prevalencia de EHNA en pacientes con hipertransaminasemia mantenida, y conocer el grado de adecuación del diagnóstico registrado en Atención Primaria (AP).
Material y métodos1) Estudio descriptivo transversal con muestra aleatoria de pacientes con elevación de la enzima alanina aminotransferasa (ALT) mantenida (ALT > 32 durante ≥ 6 meses), descartadas otras causas de hepatopatía, siguiendo criterios clínicos, analíticos y ecográficos en AP, y 2) descriptivo transversal sobre todos los casos con diagnóstico de EHNA registrado (K76 - CIE10) con análisis de adecuación diagnóstica según criterios estándar.
ResultadosSe analizaron 290 pacientes: 76 fueron diagnosticados de EHNA (26,1%), 44 mujeres (57,9%). El análisis multivariado ajustado por edad y sexo mostró asociación entre EHNA y sexo masculino (OR: 0,5; IC 95%: 0,3-0,9), diabetes mellitus (DM) (OR: 2,42; IC 95%: 1,2-4,9) e hipertensión arterial (HTA) (OR: 3,07; IC 95%: 1,6-5,6). De los 209 con registro diagnóstico de EHNA: 51 (24,4%) cumplían criterios de EHNA. El resto carecían de registros suficientes. Destacan: 53,1% carecían de hipertransaminasemia mantenida; 48% de serologías víricas; 11% de ecografía abdominal compatible y 53,1% de registro del consumo de alcohol.
ConclusionesLa EHNA severa es frecuente entre los pacientes con hipertransaminasemia mantenida. La DM y la HTA incrementan significativamente el riesgo de EHNA. El diagnóstico de EHNA se registra sin considerar todos los criterios de EHNA y se hace mayoritariamente por ecografía. Se deberían unificar criterios diagnósticos en el registro de la EHNA.
Nonalcoholic fatty liver disease (NAFLD) is the most common cause of elevated transaminases in adults.
AimDetermine the prevalence of NASH in patients with sustained hypertransaminasemia, and Know the adequacy of the registered in Primary Care (AP) diagnosis.
Material and methods1) Cross-sectional study with a random sample of patients with elevated alanine aminotransferase (ALT) held (ALT> 32 for ≥6 months), ruling out other causes of liver disease, according to clinical, laboratory and ultrasound scan criteria in AP and 2) cross-sectional description of all cases diagnosed with NASH recorded (K76 - ICD10) with diagnostic adequacy analysis according to standard criteria.
Results290 patients were analyzed: 76 were diagnosed as NASH (26.1%), 44 women (57.9%). Multivariate analysis adjusted for age and sex showed no association between NASH and male gender (OR: 0.5; CI95%: 0.3-0.9), diabetes mellitus (DM) (OR: 2.42; CI95%: 1.2-4.9) and hypertension blood pressure (HBP) (OR: 3.07; CI 95% 1.6-5.6). Of the 209 diagnosed with NASH record: 51 (24.4%) met the criteria for NASH. The rest had insufficient records. Highlights: 53.1% lacked sustained hypertransaminasemia; 48% of viral serology; 11% supported and 53.1% abdominal ultrasound registration of alcohol.
ConclusionsSevere NASH is frequent among patients with sustained hypertransaminasemia. The DM and hypertension significantly increase the risk of NASH. The diagnosis of NASH is recorded without considering all criteria and mainly NASH made by ultrasonography. They should unify diagnostic criteria in the register of NASH.
La esteatosis hepática no alcohólica (EHNA) generalmente se diagnostica en pacientes asintomáticos1,2. Acostumbra a asociarse al descubrimiento ocasional de una alteración de los enzimas hepáticos seguido de una ecografía compatible (aumento de la ecogenicidad hepática en comparación a estructuras vecinas como la vesícula biliar o el riñón), de acuerdo con los criterios establecidos por la American Gastroenterology Association3. Se considera un hígado como graso cuando existe más del 30% de grasa en cada lóbulo hepático. La biopsia constituye el diagnóstico de certeza. No obstante, la biopsia hepática es un procedimiento invasivo cuyos resultados no influyen en el tratamiento4. Por esto, la ecografía ofrece una alternativa razonablemente precisa, aunque no puede ser utilizada para definir la historia natural del hígado graso debido a su incapacidad para evaluar la inflamación y la fibrosis. Sin embargo, la ecografía abdominal solo detecta el hígado graso cuando hay más de un 33% de hígado afectado5.
La EHNA es la causa más frecuente de hepatopatía crónica en todo el mundo1. Se caracteriza por la acumulación de vacuolas de grasa en el citoplasma de los hepatocitos y suele ser una lesión leve2. Desde 1980 se describe en pacientes sin consumo excesivo de alcohol y se ha observado su asociación con otras lesiones hepáticas de tipo necroinflamatorio, además de grados variables de fibrosis que no pueden diferenciarse de las asociadas al alcohol y que también pueden progresar a cirrosis. Además, se han descrito casos de carcinoma hepatocelular en pacientes con EHNA con o sin cirrosis6–9.
La EHNA está estrechamente relacionada con la obesidad y la resistencia a la insulina y, por tanto, asociada al síndrome metabólico (SM)9,10, siendo la obesidad el principal factor asociado11–14. La ingesta calórica, a expensas de un elevado consumo de ácidos grasos saturados y fructosa, comporta el aumento del tejido adiposo visceral donde se llegan a producir citoquinas proinflamatorias. Tanto el tejido adiposo visceral como el hígado graso conllevan una hiperinsulinemia y una resistencia a la insulina. También ocurre una alteración en el metabolismo de los ácidos grasos que contribuye a la lesión hepática por un mecanismo de lipotoxicidad. Además, las personas que tienen sobrepeso y/o obesidad son más propensas a desarrollar formas más severas de la enfermedad11,12.
En ausencia de una definición estándar, se considera como hígado graso simple no alcohólico cuando coexisten criterios ecográficos con enzimas hepáticas dentro de la normalidad y como esteatohepatitis no alcohólica cuando coexisten criterios ecográficos con aumento de los niveles de las enzimas hepáticas, en ausencia de anticuerpos contra la hepatitis B y la hepatitis C y sin evidencia de sobrecarga de hierro15,16. Se trata, por tanto, de una entidad que no requiere de medios técnicos complicados para su diagnóstico, que presenta, además, unos factores de riesgo modificables y que es, por tanto, susceptible de ser manejada en atención primaria (AP).
La asociación de niveles elevados de transaminasas y triglicéridos son los marcadores más fiables de la esteatosis. En un estudio se concluyó que la prevalencia de la elevación de las transaminasas en la población estadounidense era del 7,9%17,18. En el 69% de los individuos la elevación de las transaminasas se consideró como no explicable17,18 por el consumo de alcohol, hepatitis viral o hemocromatosis8, pero sí se podía asociar a todos aquellos factores relacionados con la EHNA. Tanto en los hombres como en las mujeres la elevación de las transaminasas sin explicación se asoció significativamente con un mayor índice de masa corporal (IMC), mayor perímetro abdominal, hipertrigliceridemia, aumento de insulina en ayunas, una reducción del colesterol tipo lipoproteína de alta densidad (HDL), diabetes mellitus (DM) tipo II e hipertensión arterial (HTA)19.
En la literatura médica existen numerosos estudios que analizan la prevalencia de EHNA y factores asociados a la misma20–24 en población general, pero hay escasa evidencia de su prevalencia en pacientes con hipertransaminasemia, es decir, con necrosis celular y, por tanto, probablemente con mayor riesgo de enfermedad progresiva hepática.
Los objetivos de este estudio son 1) determinar la prevalencia de EHNA en pacientes con hipertransaminasemia mantenida y 2) analizar el grado de adecuación del diagnóstico de EHNA, en la práctica habitual de AP a través de su diagnóstico registrado en las historias clínicas informatizadas.
Material y métodosDiseñoPara el primer objetivo se diseñó un estudio descriptivo transversal con una muestra aleatoria entre los 2.285 casos de personas con elevación de la enzima alanina aminotransferasa (ALT) mantenida (ALT>32 durante 6 meses). El estudio se realizó en 2 centros de atención primaria (CAP) en Barcelona ciudad, que atienden una población de 49.000 personas.
Para el segundo objetivo se diseñó un estudio retrospectivo con toda la población de pacientes con diagnóstico de esteatosis hepática (EH) en la población de uno de los CAP en junio de 2010. Esta clasificación es la adoptada en la historia clínica informatizada o estación clínica de atención primaria (ECAP) que es la utilizada por el Institut Català de la Salut que atiende al 80% de la AP pública en Cataluña.
Criterios de inclusiónEn el primer estudio se incluyeron sujetos entre 18-75 años de edad con hipertransaminasemia mantenida en al menos 2 determinaciones analíticas durante 6 meses según los criterios del laboratorio de referencia (ALT>32) y que dieron su consentimiento informado para participar.
En el segundo estudio se incluyeron los 209 pacientes con diagnóstico registrado de EHNA (código K76 de la clasificación internacional CIE10) de uno de los 2 equipos de AP. Se consideró adecuado el diagnóstico de EHNA cuando existía el registro del diagnóstico y los siguientes criterios (criterios positivos): aumento sostenido de ALT>32, IMC >25kg/m2, ecografía hepática compatible y ausencia de cualquier otra etiología (criterios negativos: consumo de alcohol >21 unidades básicas estándar de alcohol (UBA) semanal en hombres y >14 en mujeres, serologías víricas positivas para hepatitis B o C, hepatitis autoinmune, cirrosis biliar primaria, hemocromatosis, patología tiroidea, enfermedad celíaca o enfermedad de Wilson).
Criterios de exclusiónSe excluyeron para el primer estudio los pacientes que presentaban enfermedades incapacitantes o deterioro cognitivo, institucionalizados o sin domicilio fijo y los que no prestaron su consentimiento informado por escrito.
MétodoEl laboratorio de referencia suministró al equipo investigador, de forma bimensual, los listados de análisis de pacientes con hipertransaminasemia, desde junio de 2010 hasta septiembre de 2011. La muestra necesaria se completó por selección aleatorizada simple (tablas de números aleatorios) de pacientes con ALT >32 al menos en 2 determinaciones en ≥6 meses en pacientes de ambos sexos entre 18-75 años. Se revisaron las historias clínicas y los pacientes se citaron telefónicamente, se firmó el consentimiento informado y se realizó la anamnesis y exploración física. Se realizó analítica completa en caso necesario para descartar el resto de hepatopatías. En todos los casos se evaluaron los factores asociados a SM según los criterios de ATP III16. Se practicó una ecografía excepto a los que la tenían realizada desde julio de 2008 hasta septiembre de 2011 y que confirmaba hígado brillante.
Se consideraron como casos de EHNA aquellos en que se constató hipertransaminasemia mantenida, IMC>25, ecografía compatible y ausencia de otras hepatopatías definidas. De esta manera se llegó a un diagnóstico clínico, aunque sin la confirmación histológica que solo es posible mediante biopsia hepática.
Los resultados se comunicaron personalmente. Una vez confirmado el diagnóstico se procedió al cálculo de la prevalencia de EHNA en la población de estudio.
Para el segundo estudio se revisaron las historias clínicas que tenían registrado el diagnóstico de EHNA en el ECAP y se verificó la adecuación del diagnóstico.
El protocolo del proyecto fue aprobado por el CEIC del IDIAP Jordi Gol i Gurina.
VariablesPara el primer estudio se recogieron: variables sociodemográficas: edad, sexo, nivel de estudios, ocupación y lugar de nacimiento extraídas de la entrevista personal; diagnóstico codificado K76 (CIE10); comorbilidades extraídas del ECAP: obesidad/sobrepeso, DM, HTA, dislipemia (DL), consumo de alcohol y antecedentes de hepatopatía; factores asociados a SM según los criterios del Adult Treatment Panel III16; datos antropométricos recogidos durante la primera visita: peso, talla, IMC y tensión arterial (TA); ecografía abdominal de acuerdo con los informes específicos; determinaciones analíticas: glucemia, hemoglobina glicosilada, perfil lipídico (colesterol total, HDL, lipoproteína de baja densidad [LDL] y triglicéridos), perfil hepático (ALT y aspartato aminotransferasa [AST]), serologías víricas (antígeno de superficie VHB y anticuerpos VHC), perfil autoinmune (autoanticuerpos antinucleares [ANA], antimitocondriales [AMA] y antimúsculo liso [SMA]), perfil para descartar hemocromatosis (transferrina, ferritina y saturación de transferrina), patología tiroidea (T4 y TSH), celiaquía (anticuerpos antitransglutaminasa) y la enfermedad de Wilson (ceruloplasmina). Diagnóstico de EHNA según criterio estándar3.
Para el segundo estudio, a partir del listado de las historias clínicas con el código K76, de forma retrospectiva, se verificó si su médico de familia había registrado el consumo de alcohol, el IMC, la presencia de factores asociados a SM, las serologías víricas, la ecografía abdominal y la existencia de una elevación de ALT y si esta era mantenida.
Cálculo de la muestraPara el primer estudio se calculó un tamaño muestral necesario, aceptando un riesgo alfa del 0,95 y una precisión de±0,05 unidades, de 323 casos para una prevalencia poblacional estimada del 30% y una proporción estimada de reposiciones necesarias del 14%, de acuerdo con la herramienta GRANMO (http://www.imim.cat/ofertadeserveis/software-public/granmo/).
Análisis estadísticoLas variables cuantitativas se expresaron como media±desviación estándar y las cualitativas mediante frecuencias.
Para la comparación de variables cuantitativas se utilizó la t de Student y las correspondientes pruebas no paramétricas, en caso de incumplir las condiciones de aplicación, y para las variables cualitativas la prueba de Chi-cuadrado. Se realizó un análisis multivariado con el diagnóstico de EHNA como variable dependiente y las variables relevantes que hubieran mostrado asociación en el análisis bivariado como independientes.
La misma estrategia se aplicó para evaluar al grado de adecuación del diagnóstico de la EHNA por parte de los médicos de AP y los factores asociados.
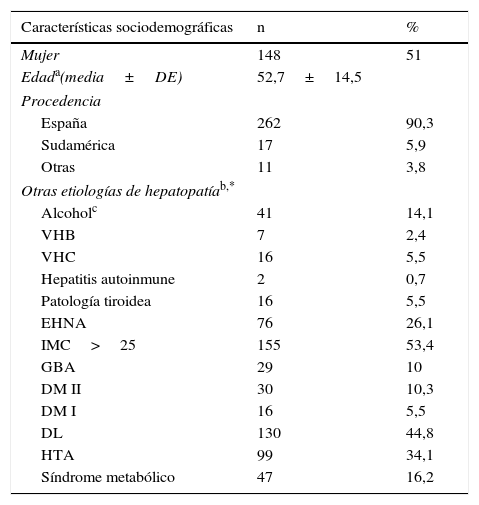
ResultadosDe 2.285 análisis enviados por el laboratorio, se seleccionaron de forma aleatoria 323 pacientes. Treinta y tres (10,2%) pacientes no entraron en el estudio por diferentes causas: no dieron su consentimiento, tenían enfermedades incapacitantes, no pudieron localizarse o no acudieron a las citas programadas. La muestra final fue de 290 pacientes con hipertransaminasemia mantenida (ALT >32). La tabla 1 muestra las principales características de los sujetos incluidos.
Características de los sujetos del análisis de prevalencia de EHNA en pacientes con hipertransaminasemia mantenida (n=290)
| Características sociodemográficas | n | % |
|---|---|---|
| Mujer | 148 | 51 |
| Edada(media±DE) | 52,7±14,5 | |
| Procedencia | ||
| España | 262 | 90,3 |
| Sudamérica | 17 | 5,9 |
| Otras | 11 | 3,8 |
| Otras etiologías de hepatopatíab,* | ||
| Alcoholc | 41 | 14,1 |
| VHB | 7 | 2,4 |
| VHC | 16 | 5,5 |
| Hepatitis autoinmune | 2 | 0,7 |
| Patología tiroidea | 16 | 5,5 |
| EHNA | 76 | 26,1 |
| IMC>25 | 155 | 53,4 |
| GBA | 29 | 10 |
| DM II | 30 | 10,3 |
| DM I | 16 | 5,5 |
| DL | 130 | 44,8 |
| HTA | 99 | 34,1 |
| Síndrome metabólico | 47 | 16,2 |
Consumo de alcohol>21 UBA/semana, en hombres y 14 UBA/semana, en mujeres.
DL: dislipemia; DM I: diabetes mellitus tipo I; DM II: diabetes mellitus tipo II; EHNA: esteatosis hepática no alcohólica; GBA: glucemia basal alterada; HTA: hipertensión arterial; IMC: índice de masa corporal; VHB: virus hepatitis B; VHC: virus hepatitis C.
Setenta y seis pacientes (26,1%) cumplían criterios diagnósticos de EHNA, de los que 32 (42,1%) eran hombres y 44 (57,9%) mujeres, con una edad media de 56±11,8 y de 51,6±15,1 años, respectivamente.
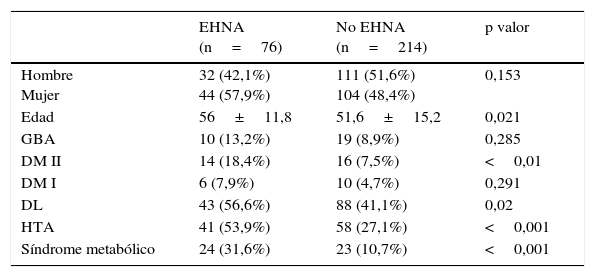
La tabla 2 muestra los resultados del análisis bivariado. Al comparar los pacientes con y sin diagnóstico de EHNA, presentan diferencias significativas la edad (a mayor edad más presencia de EHNA) y la DM, la DL y la HTA entre los factores relacionados con el SM.
Comparación de las características de los sujetos con y sin diagnóstico de EHNA en pacientes con hipertransaminasemia mantenida (n=290)
| EHNA (n=76) | No EHNA (n=214) | p valor | |
|---|---|---|---|
| Hombre Mujer | 32 (42,1%) 44 (57,9%) | 111 (51,6%) 104 (48,4%) | 0,153 |
| Edad | 56±11,8 | 51,6±15,2 | 0,021 |
| GBA | 10 (13,2%) | 19 (8,9%) | 0,285 |
| DM II | 14 (18,4%) | 16 (7,5%) | <0,01 |
| DM I | 6 (7,9%) | 10 (4,7%) | 0,291 |
| DL | 43 (56,6%) | 88 (41,1%) | 0,02 |
| HTA | 41 (53,9%) | 58 (27,1%) | <0,001 |
| Síndrome metabólico | 24 (31,6%) | 23 (10,7%) | <0,001 |
DL: dislipemia; DM I: diabetes mellitus tipo I; DM II: diabetes mellitus tipo II; EHNA: esteatosis hepática no alcohólica; GBA: glucemia basal alterada; HTA: hipertensión arterial.
Edad en años, expresada en media±DE.
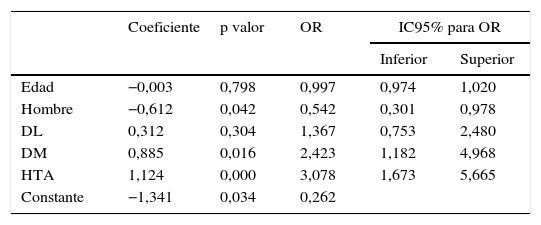
La tabla 3 contiene los resultados del análisis multivariado, ajustado por edad y sexo, y muestra una asociación estadísticamente significativa entre EHNA e HTA (incrementa 3 veces el riesgo de EHNA) y DM (incrementa el riesgo de EHNA en 2,4 veces).
Factores asociados con la presencia de EHNA. Resultados del análisis de regresión logística en pacientes con hipertransaminasemia mantenida (n=290)
| Coeficiente | p valor | OR | IC95% para OR | ||
|---|---|---|---|---|---|
| Inferior | Superior | ||||
| Edad | −0,003 | 0,798 | 0,997 | 0,974 | 1,020 |
| Hombre | −0,612 | 0,042 | 0,542 | 0,301 | 0,978 |
| DL | 0,312 | 0,304 | 1,367 | 0,753 | 2,480 |
| DM | 0,885 | 0,016 | 2,423 | 1,182 | 4,968 |
| HTA | 1,124 | 0,000 | 3,078 | 1,673 | 5,665 |
| Constante | −1,341 | 0,034 | 0,262 | ||
DL: dislipemia; DM: diabetes mellitus; HTA: hipertensión arterial; OR: odds ratio.
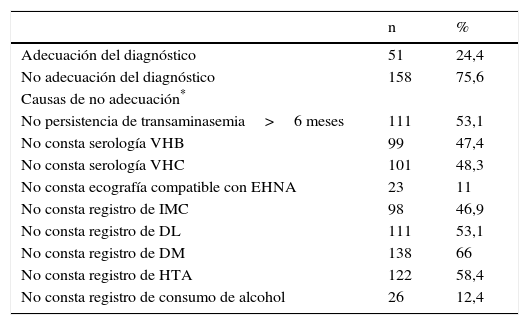
Respecto al segundo estudio, de un total de 209 pacientes con diagnóstico codificado de EHNA en la ECAP, se consideró correcto el diagnóstico en 51 de ellos (24,4%). En la tabla 4 se recogen los motivos por los que no se consideró adecuado en los 158 restantes.
Causas de no adecuación del diagnóstico registrado de EHNA (n=209)
| n | % | |
|---|---|---|
| Adecuación del diagnóstico | 51 | 24,4 |
| No adecuación del diagnóstico | 158 | 75,6 |
| Causas de no adecuación* | ||
| No persistencia de transaminasemia>6 meses | 111 | 53,1 |
| No consta serología VHB | 99 | 47,4 |
| No consta serología VHC | 101 | 48,3 |
| No consta ecografía compatible con EHNA | 23 | 11 |
| No consta registro de IMC | 98 | 46,9 |
| No consta registro de DL | 111 | 53,1 |
| No consta registro de DM | 138 | 66 |
| No consta registro de HTA | 122 | 58,4 |
| No consta registro de consumo de alcohol | 26 | 12,4 |
DL: dislipemia; DM: diabetes mellitus; EHNA: esteatosis hepática no alcohólica; HTA: hipertensión arterial; IMC: índice de masa corporal; VHB: virus hepatitis B; VHC: virus hepatitis C.
El presente estudio presenta algunas limitaciones. Entre las primeras destaca el hecho de que parte de una población que presenta una hipertransaminasemia mantenida de al menos 6 meses de evolución y que, por tanto, no es un estudio destinado a conocer la prevalencia de EHNA en una población general, sino en una que ya ha manifestado algún signo de enfermedad hepática. También hay que considerar que la población femenina con sobrepeso o población con alteraciones hepáticas tendrá más probabilidad en entrar en el estudio aunque se trate de una muestra aleatorizada entre los casos con hipertransaminasemia. A su vez, puede ocurrir que la prevalencia de esteatosis, de cualquier grado, en pacientes con hipertransaminasemia mantenida sea mayor. No obstante, el diseño del presente estudio incluyó unos criterios de inclusión estrictos que solo permitía la inclusión de aquellos individuos con esteatohepatitis no alcohólica severa que probablemente son los que tienen más riesgo de evolucionar a formar más graves de hepatopatía.
La hipertransaminasemia es uno de los problemas de alteración de la bioquímica hepática más frecuentes con que se encuentra el médico de familia1,6–13 y la EHNA debería considerarse como una de las causas más frecuentes de elevación de la transaminasas. En el presente estudio, al igual que se ha reportado en diversas publicaciones9–13, se constató la asociación de EH con SM y, evidentemente, con las variables que conforman dicho síndrome y concretamente el peso que tienen la DM, y la HTA para desarrollar esteatosis hepática.
La media de edad de los pacientes con EHNA es mayor que entre los que no la tienen. Acorde también con lo descrito en la literatura3, se sabe que es la población con una edad media superior a los 45 años la que presenta más factores de riesgo de SM9. En nuestro estudio encontramos una mayor proporción de mujeres con EHNA respecto a los hombres, cuando la bibliografía apunta lo contrario20,22. Este dato podría deberse a que, en nuestro medio, posiblemente las mujeres acuden más al médico, se hacen más revisiones y están más preocupadas por su peso25,26.
El diagnóstico se ha basado en criterios clínicos, analíticos y ecográficos, aceptados internacionalmente como válidos3–5, pero sin una prueba de certeza, como sería la biopsia hepática, que por motivos éticos no estaría justificada. Probablemente esta sea una de las razones, quizás la más importante, en la baja tasa de adecuación del diagnóstico de EHNA en las historias del ECAP en los 2 centros de AP estudiados. La ausencia de una prueba de certeza y la variabilidad en los criterios clínicos diagnósticos explicarían en gran parte que solo un 24,4% de los diagnósticos de EHNA estuvieran bien documentados.
Entre los resultados del estudio destaca que en una proporción elevada no constaran en las historias clínicas datos relevantes para la confirmación del diagnóstico como son la persistencia de ALT elevadas, el consumo de alcohol, las serologías virales, la ecografía abdominal y que no hubiera tampoco registro de factores de riesgo que se asocian a esta patología como la obesidad-sobrepeso, diabetes, DL, e HTA, enfermedades con más morbimortalidad que la propia EHNA. El diagnóstico de EHNA se realiza mediante criterios clínicos y ecográficos (criterios positivos) y tras haber descartado otras causas de hepatopatía crónica (criterios negativos) y, por tanto, deberían constar todos antes de codificar este diagnóstico en el ECAP. Seguramente esto es así por la dificultad que entraña no disponer de una prueba fehaciente que asegure el diagnóstico de certeza y muchas veces se realiza el diagnóstico, y se registra en el ECAP, solo con un resultado de ecografía compatible.
En conclusión, la EHNA es una causa muy frecuente de hipertransaminasemia mantenida y asintomática, donde uno de cada 4 pacientes con elevación mantenida de transaminasas tiene una esteatosis. La EHNA es un problema de salud que puede ser atendido totalmente en AP ya que no requiere para su diagnóstico de exploraciones sofisticadas. Por otra parte, este diagnóstico se asocia a patologías que causan más morbimortalidad que la propia EHNA y que el médico de AP conoce y trata habitualmente y entre las que se encuentran la obesidad, la HTA, la DL y la diabetes. Son necesarias acciones divulgativas para unificar los criterios diagnósticos y conseguir mejorar el registro informático de este diagnóstico en las historias clínicas de AP.
- •
La EHNA es la causa más frecuente de hepatopatía crónica en todo el mundo.
- •
La EHNA está estrechamente relacionada con la obesidad y la resistencia a la insulina y, por tanto, asociada al SM.
- •
Hay escasa evidencia de su prevalencia en pacientes con hipertransaminasemia.
- •
La EHNA severa es frecuente entre los pacientes con hipertransaminasemia mantenida.
- •
La edad y los factores relacionados con el síndrome metabólico (diabetes mellitus, dislipemia, hipertensión arterial) presentan una clara asociación con la EHNA.
- •
La EHNA es un problema de salud que debe ser atendido desde la Atención Primaria.
- •
El diagnóstico registrado en las historias clínicas electrónicas debe ser revisado.
Los autores declaran no tener ningún conflicto de intereses.
Queremos expresar nuestro agradecimiento al Dr. Javier Santos Vicente, digestólogo del Hospital Vall d’Hebron de Barcelona, y a Francisco Orfila Pernas, técnico de salud del Ámbito de Atención Primaria de Barcelona Ciudad, por las estimulantes discusiones que mantuvimos sobre los aspectos clínicos, diagnósticos y sobre el análisis estadístico, así como sus sugerencias a todos los niveles que han ayudado a mejorar el trabajo.