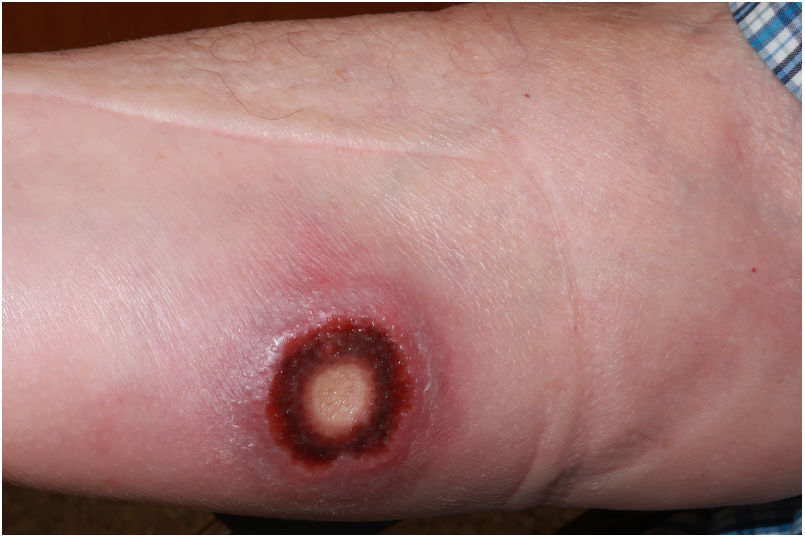
Presentamos el caso de un varón de 82años sin antecedentes de interés. Presentaba una úlcera en antebrazo derecho de un mes de evolución, sin respuesta a tratamiento antibioterápico con amoxicilina/clavulánico y curas locales. Ligeramente dolorosa, no asociaba fiebre u otra sintomatología. El paciente no había realizado viajes al extranjero ni había estado en contacto con animales. La exploración física mostraba una úlcera de 4cm de diámetro, indurada, de bordes sobreelevados, con fondo serohemático, componente fibrinoide en el centro y ligero halo inflamatorio perilesional (fig. 1). No tenía adenopatías locorregionales ni trayectos linfangíticos. Se realizó biopsia incisional del borde, enviando material a microbiología y a anatomía patológica.
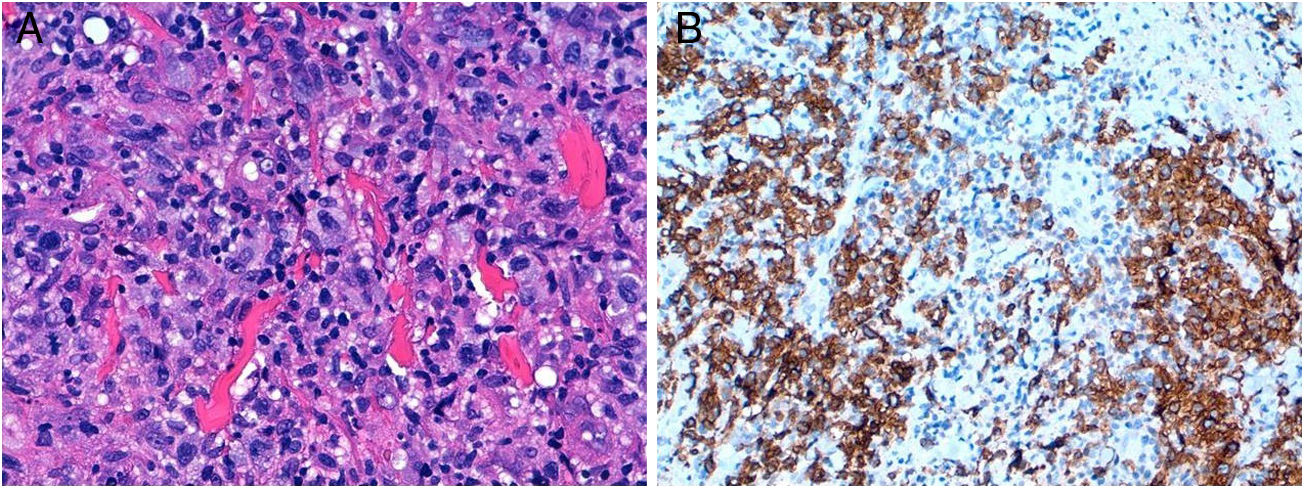
Histológicamente se observa celularidad linfoide atípica dermo-hipodérmica de núcleo grande vesiculoso, hipercromático y nucléolo prominente (fig. 2A). Inmunohistoquímica: marcadoresT positivos (CD3, CD4, CD8, CD7), con predominio de CD4; marcadoresB negativos (CD20 y CD79), marcadores NK/citotóxico negativos (CD56, Grancima, Perforina, Tia). CD30+ (fig. 2B). ALK y EMA negativos. Los cultivos para aerobios, anaerobios, micobacterias y hongos resultaron negativos. El hemograma, la LDH y la beta-2 microglobulinemia fueron normales. Se realizó un estudio de extensión con TAC Body e inmunofenotipo en sangre que no mostró alteraciones. Dados los hallazgos clínicos, los patológicos y las pruebas complementarias se llegó al diagnóstico de linfoma anaplásico de células grandes CD30+ cutáneo primario. Al mes, el tamaño permanecía estable pero con mayor componente necrótico. Se realizó entonces cirugía escisional, mostrando regresión completa del infiltrado tumoral. No ha presentado recurrencias locales ni nuevas lesiones a los 12meses de seguimiento.
A) Hematoxilina-eosina (40×): destaca la presencia de células grandes pleomórficas de núcleo grande, nucléolo prominente y citoplasma eosinófilo, correspondientes con células linfoides atípicas. B)La práctica totalidad de las células linfoides son positivas para la tinción inmunohistoquímica CD30.
El linfoma anaplásico de células grandes (LACG) forma parte de los trastornos linfoproliferativosT CD30+. Es el segundo grupo más común de linfomas cutáneosT, por detrás de la micosis fungoide (MF)/síndrome de Sèzary (SS). Este grupo incluye la papulosis linfomatoide (PL) y el LACG. Ambos grupos comparten varias características histológicas e inmunofenotípicas, por lo que la correlación clinicopatológica es fundamental para diferenciar ambas entidades1. La MF puede evolucionar hacia linfoma CD30; la presencia concomitante de más de 5 manchas o placas, la edad mayor de 60años y la no resolución espontánea orientan hacia MF2. El linfomaT CD30+ sistémico con afectación cutánea se suele acompañar de la sintomatología propia de un linfoma sistémico (síndrome general, síntomasB, adenopatías…); se debe realizar siempre estudio de extensión para descartarlo3.
Una vez excluido un proceso sistémico debemos diferenciar entre PL y LACG cutáneo primario (LACGcp). Ambos procesos pueden ser indistinguibles histológicamente. La presencia de múltiples nódulos agrupados con tendencia hacia la curación espontánea nos orienta hacia PL. No obstante, existen casos dudosos o indeterminados, ya que hasta un 44% de los LACGcp remiten espontáneamente4.
El estudio histológico del LACG suele mostrar un infiltrado dérmico nodular compuesto de células grandes pleomórficas con un núcleo grande irregular y citoplasma eosinofílico abundante. El antígeno CD30 se expresa en más del 75% de las células. Pueden expresar tanto CD4 como CD8 y es frecuente la pérdida de algún marcador de célula panT (CD2, CD3, CD5). Al contrario que en los LACG sistémicos, los marcadores ALK y EMA suelen ser negativos4.
El tratamiento consiste en cirugía/radioterapia en lesiones únicas, con tasas de respuesta del 95%. La recurrencia local ocurre en el 40% de los casos y no se asocia a peor pronóstico. En los casos de afectación multifocal se utilizan metotrexato, bexaroteno, talidomida o quimioterapia tipo CHOP, con recurrencias del 62%4. El anticuerpo monoclonal anti CD30 brentuximab logra respuestas del 67%, con un buen perfil de seguridad5. La supervivencia relacionada con la enfermedad supera el 85%.
Este caso manifiesta la importancia del estudio histológico de las úlceras cutáneas de etiología no aclarada.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses en la elaboración de este artículo.