c) concordancia interradiólogos-índice kappa (*). Resultados. La prevalencia de neumonía en toda la muestra fue del 22,9% (IC del 95%, 18,5-27,3); en los niños de 5 años de edad o menores fue del 20,4% (IC del 95%, 15,6-25,2), y en los mayores de 5 años, del 31,3% (IC del 95%, 21,1-41,4). Los signos estudiados sólo tuvieron alguna utilidad para confirmar el diagnóstico en mayores de
5 años: el cociente de probabilidad positivo fue de 3,52 (IC del 95%, 1,28-9,69) y los radiólogos coincidieron en el diagnóstico en el 93,1% de las radiografías de tórax (* = 0,8; IC del 95%, 0,77-0,83). Conclusiones. En este estudio no se constató la presencia de un subconjunto de signos clínicos que aseguren de forma inequívoca el diagnóstico de neumonía en niños.
Las infecciones del tracto respiratorio inferior son un diagnóstico frecuente en las consultas de pediatría de atención primaria (AP). La incidencia de neumonía infantil adquirida en la comunidad (NAC) se ha estimado en un 4-6% pacientes-año en nuestro medio1. En niños menores de 2 años es difícil realizar un diagnóstico diferencial adecuado entre la presencia de una bronquiolitis y una NAC, ya que ambas comparten características clinicorradiológicas parecidas2. Existen pocos trabajos que estudien la utilidad de la clínica para realizar un correcto diagnóstico de NAC en población pediátrica, y la mayoría se ha efectuado en países en vías de desarrollo, con unas condiciones socioeconómicas y sanitarias muy diferentes de las de nuestro medio3-8. En países desarrollados los estudios se han realizado en el ámbito hospitalario, en servicios de urgencias pediátricas8. No existen trabajos que evalúen, en países desarrollados, la utilidad diagnóstica (UD) de la exploración física como factor predictor de la existencia de NAC infantil en AP. La mayoría de los trabajos analizan la UD de signos y síntomas de forma aislada, sin evaluar la utilidad de la combinación de dos o más hallazgos clínicos8. La identificación de un conjunto de signos clínicos que pueda predecir o descartar la presencia de esta enfermedad sería útil, ya que contribuiría a un uso más racional de la radiografía de tórax (RT) y del tratamiento antibiótico.
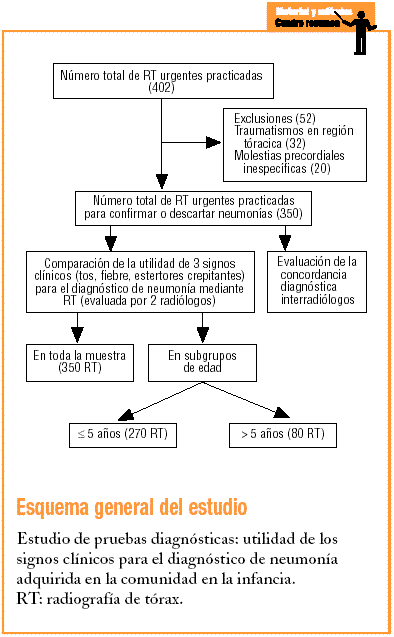
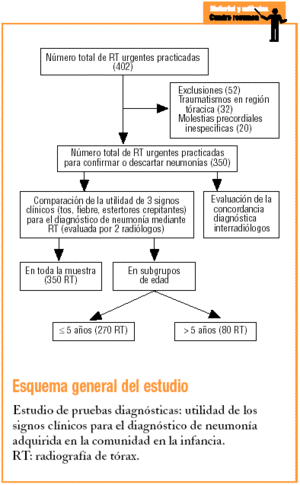
El objetivo principal de este estudio es determinar la UD de todas las posibles combinaciones de tres signos clínicos prevalentes (fiebre, tos y estertores crepitantes en la auscultación pulmonar) para realizar un diagnóstico correcto de NAC en la infancia, en comparación con el resultado de la prueba diagnóstica de referencia (RT). El objetivo secundario es evaluar la concordancia en el diagnóstico radiológico, valorada por dos radiólogos de forma independiente.
Material y métodos
Diseño
Estudio de pruebas diagnósticas9-11 en el que se compara la UD de tres signos clínicos (fiebre, tos, estertores crepitantes en la auscultación pulmonar) con el resultado de la RT (estándar de referencia) evaluada por dos radiólogos diferentes de forma independiente.
Criterios de selección
Criterios de inclusión. Se seleccionó a todos los pacientes de edades comprendidas entre 0 y 15 años con historia clínica (HCAP) abierta en nuestro centro de AP (Área Básica de Salud Girona-4) a los que se les efectuó una RT urgente entre el 1 de enero de 1996 y el 30 de junio de 1999 por presentar sintomatología respiratoria aguda sospechosa de NAC.
Criterios de exclusión. Se excluyó a los pacientes a los que se les pidió RT con carácter urgente para el estudio de patología no infecciosa y a los que se les pidió una RT con carácter normal. El sistema informático SIAP (Sistema d'Informació a l'Atenció Primària) proporcionó el listado de todas las RT urgentes solicitadas para niños menores de 15 años por el personal médico de nuestro centro durante el período de estudio.
El tamaño muestral final vino definido por el período especifi-cado para realizar el estudio y por los criterios de selección establecidos. La fecha de inicio del estudio se corresponde con la puesta en funcionamiento del programa informático SIAP, que permitió la recuperación de todas las peticiones radiológicas.
Variables de estudio
Se recogieron las siguientes variables:
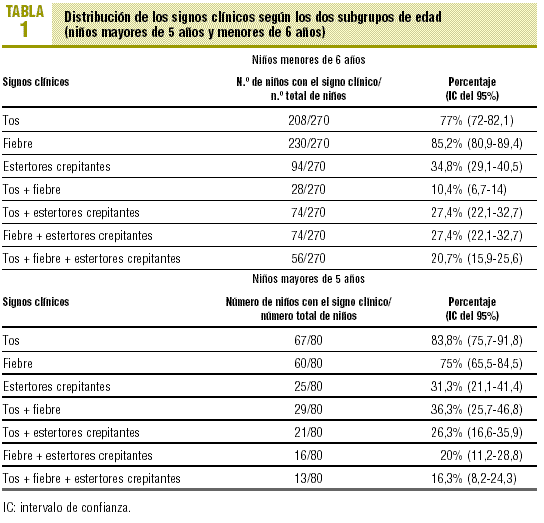
Por parte de los médicos del centro de atención primaria. Para la realización de este trabajo se comprobó qué signos o síntomas se registraron sistemáticamente en la HCAP y/o en el volante de petición radiológica mediante revisión retrospectiva de estos documentos. Se incluyeron en el análisis sólo aquellos signos cuya presencia o ausencia se constató explícitamente en todas las HCAP y volantes de petición radiológica. Los tres signos clínicos seleccionados fueron: febrícula-fiebre, tos y presencia de estertores crepitantes.
Por parte de los radiólogos. Todas las RT fueron evaluadas por dos radiólogos que estaban al corriente del objetivo del estudio pero desconocían los datos clínicos individuales de cada paciente (sólo se les entregaron las RT, sin ningún informe oral o escrito adicional que orientara el diagnóstico de cada niño). Los radiólogos emitieron un informe sobre las RT de forma independiente, desconociendo cada uno de ellos el diagnóstico del otro. Las discrepancias se resolvieron por consenso. Las RT se catalogaron como normales o anormales según se comprobara la presencia o ausencia de condensación-infiltración parenquimatosa pulmonar compatible con NAC.
Medición de los resultados y análisis estadístico
Se calculó la prevalencia de NAC. Se valoró la UD de todas las posibles combinaciones de los signos clínicos seleccionados. Se determinaron los cocientes de probabilidad positivo y negativo y sus intervalos de confianza (IC) del 95%12-14. La concordancia diagnóstica entre los dos radiólogos se midió mediante el índice kappa y su IC del 95%.
Resultados
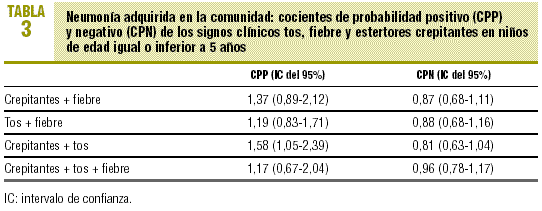
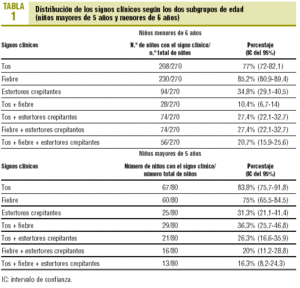
Se pidieron 402 RT urgentes, de las que se excluyeron 52. Treinta y dos se pidieron por traumatismos torácicos y 20 por molestias precordiales inespecíficas (dolor torácico referido como «pinchazo»). Las RT realizadas para confirmar o descartar la presencia de NAC fueron 350, de las cuales 280 (77,1%) pertenecían a niños de edad igual o inferior a 5 años y 70 (22,9%) a niños de entre 6 y 15 años. El diagnóstico de NAC se confirmó radiológicamente en el 22,9% de los casos (IC del 95%, 18,5-27,3). Cincuenta y cinco NAC (20,4%; IC del 95%, 15,6-25,2) se diagnosticaron en niños de 5 años de edad o menores y 25 (31,3%; IC del 95%, 21,1-41,4) en mayores de 5 años. La distribución de cada signo clínico o combinación de ellos se expone en la tabla 1. Los cocientes de probabilidad positivo y negativo para toda la muestra y por subgrupos de edad se detallan en las tablas 2-4. Existió concordancia diagnóstica entre los radiólogos en el 93,1% de las RT. El índice kappa fue de 0,8 (IC del 95%, 0,77-0,83).
Discusión
El presente estudio tiene como limitación fundamental su carácter retrospectivo en la recogida de los signos clínicos. Esto imposibilitó evaluar la UD de otros signos y síntomas distintos de los considerados (fiebre, tos y estertores crepitantes), por existir un infrarregistro de los mismos en las HCAP. Sin embargo, la presencia de los tres signos estudiados se recogió exhaustivamente, tanto en las HCAP como en los volantes de petición de RT, lo que permitió evaluar su utilidad. Además, estos tres signos han demostrado ser también los más prevalentes en algunas series prospectivas de casos de NAC infantil en AP15 en nuestro medio.
Una aportación importante de este trabajo es que ofrece por primera vez una estimación fiable de la prevalencia de NAC infantil en nuestro medio entre los pacientes que acuden a las consultas de AP por presentar una sintomatología compatible con esta enfermedad. En estudios realizados en servicios de urgencia pediátricos de EE.UU. la prevalencia osciló entre el 7,3 y el 19%16-19. En servicios de urgencia pediátricos de México fue superior (32%)20. En países en vías de desarrollo se situó entre un 17 y un 30% en pacientes ambulatorios6,21-23. La prevalencia de NAC en nuestro medio (22,9%; IC del 95%, 18,5-27,3) se sitúa en un nivel intermedio respecto a las referidas, y aumenta con la edad del paciente. Esto puede deberse a la menor especificidad de la clínica en niños menores, ya que su sintomatología se confunde con la de otros procesos de las vías respiratorias bajas2. En estos niños es frecuente que, ante unos signos clínicos compatibles con NAC, la RT no confirme el diagnóstico24.
Otra aportación de este estudio es que valora la UD de la combinación de varios signos clínicos. Hasta la fecha, sólo dos estudios habían realizado un análisis similar16,17.
No se ha podido constatar la existencia de un conjunto de signos que pueda considerarse «patognomónico» para confirmar o descartar la NAC en la población infantil, y esto es más manifiesto en los niños de menor edad. La realización de un análisis por subgrupos de edad tiene sentido clínico, ya que tanto la exploración física como la etiología suelen variar al aumentar la edad del niño25. La asociación de estertores crepitantes, tos y fiebre resultó ser de alguna utilidad para ayudar a confirmar el diagnóstico (cociente de probabilidad positivo: 3,52; IC del 95%, 1,28-9,69) en el subgrupo de pacientes mayores de 5 años, seguida de la combinación de crepitantes y fiebre (cociente de probabilidad positivo: 2,83; IC del 95%, 1,19-6,73) en el mismo grupo etario. No existió ninguna combinación de signos que permitiera descartar la existencia de NAC con un amplio margen de seguridad en los dos grupos de edad (tablas 3 y 4). En países en vías de desarrollo el signo clínico que demostró poseer mayor valor para predecir la existencia de NAC fue la taquipnea8. Su presencia no se valoró en este trabajo por existir un infrarregistro de la misma. Una revisión sistemática detectó que, en países desarrollados similares al nuestro, se precisa más de un signo clínico para aumentar la probabilidad de padecer NAC8. Este dato es coincidente con los resultados del presente estudio en el grupo de mayores de 5 años de edad.
La concordancia diagnóstica entre los radiólogos fue elevada: coincidieron en el 93,1% de las RT (índice kappa: 0,8). No existen trabajos que evalúen la concordancia diagnóstica de la RT para el diagnóstico de NAC infantil en AP en las condiciones habituales de la práctica clínica diaria. Los estudios publicados sobre este tema son de emplazamiento hospitalario, en niños ingresados ya diagnosticados de infección del tracto respiratorio inferior26. Por tanto, sus resultados no son comparables, ya que el índice kappa depende de la prevalencia de la enfermedad27, con toda probabilidad más elevada en el medio hospitalario que en AP. La concordancia diagnóstica interradiólogos en el presente trabajo puede considerarse excelente28.
En conclusión, no ha sido posible detectar ninguna combinación de los signos clínicos estudiados que pueda ser útil para confirmar o descartar la existencia de NAC en el conjunto de la muestra estudiada. En niños mayores de 5 años la clínica orienta mejor el diagnóstico de NAC pero no lo asegura, siendo aconsejable realizar una RT si se desea confirmar. La opción alternativa, propuesta en las guías de práctica clínica basadas en la evidencia más recientes, es no practicar una RT ante todo niño con sintomatología clínica compatible con NAC leve29, ya que su realización no ha demostrado mejorar el resultado clínico final30. Esto tiene la ventaja de que se realizaría un número menor de exploraciones radiológicas, pero el inconveniente de que posiblemente recibirían tratamiento antibiótico muchos niños que no lo precisarían.
Es necesaria la realización de estudios prospectivos en AP, con la potencia estadística adecuada, que permitan valorar la utilidad diagnóstica de un espectro de signos y síntomas más amplio que los considerados aquí para determinar si la suma y/o combinación de nuevas variables clínicas contribuye a mejorar el valor diagnóstico de la anamnesis y exploración física como predictores de la presencia de NAC infantil en nuestro medio.