El análisis detallado de los planes de atención a la cronicidad desarrollados por los servicios regionales de salud pone de manifiesto un sorprendente nivel de uniformidad en su diseño y despliegue, a pesar de las diferencias existentes entre dichos servicios. La revisión de la literatura sobre los modelos teóricos que lo sustentan y los instrumentos que lo desarrollan no aporta evidencias concluyentes que permitan afirmar que los modelos de atención a pacientes crónicos alcanzan mejores resultados que modelos de atención alternativos. A pesar de que todos los planes de atención a la cronicidad incluyen sistemas de evaluación de los mismos, no se han publicado hasta la fecha estudios rigurosos sobre su efecto.
Dado que, por el contrario, sí existen pruebas sólidas y reiteradas de que modelos con una Atención Primaria fuerte obtienen mejores resultados, cabe preguntarse sobre la necesidad de buscar modelos alternativos, cuando las metas propuestas probablemente podrían alcanzarse de fortalecer realmente la Atención Primaria.
The detailed analysis of the chronic care plans developed by the Spanish regional health services show a surprising level of uniformity in their design and deployment, despite differences between these services. The reviews about theoretical models that support it and tools they develop does not provide conclusive evidence to support the chronic care models achieve better results than another alternatives of care.
Although the whole Spanish chronic care plans includes assessment proposals no rigorous studies on their effect have been published to date.
Given that, on the contrary, there is a strong and repeated evidence that health systems with Primary Care high performance obtains better outcomes, it is necessary to ask about the need to look for alternative models, when the proposed goals could be reached strengthen Primary Care.
Desde hace una década vienen implantándose programas de atención a la cronicidad en la práctica totalidad de los servicios de salud del estado. Estas iniciativas se consolidaron en España en 2011 en la llamada «Declaración de Sevilla»1, respaldada por los servicios de salud de todas las comunidades autónomas, el Ministerio de Sanidad, Política Social e Igualdad, 16 sociedades científicas y el Foro Español de Pacientes, donde se proponía la realización de planes integrales en el marco de una estrategia nacional integrada. La revisión de los planes elaborados por los diferentes servicios sanitarios permite diferenciar 3 oleadas sucesivas, cuyas características se sintetizan en las tablas 1-3 (el acceso a los diferentes planes de cronicidad se ha realizado a través de la página web del Observatorio de Prácticas Innovadoras en el manejo de Enfermedades Crónicas Complejas de la Escuela Andaluza de Salud Pública. Solo se han incluido en las tablas de análisis aquellos servicios regionales con planes específicos de atención a la cronicidad, razón por la cual no aparecen Baleares, Galicia o Extremadura). Su análisis pone de manifiesto un sorprendente nivel de uniformidad en su diseño en servicios de salud con características muy diferentes, tanto en su orientación política como en su demografía y modelo organizativo. Los lineamientos comunes a todos ellos se sintetizan en la tabla 4.
Primera generación de programas de cronicidad (2006-2012)
| Característica | Aragón | Valencia | Euskadi | Andalucía | MSSSI | Cataluña |
|---|---|---|---|---|---|---|
| Nombre | Programas de atención a pacientes crónicos dependientes | Plan integral de atención sanitaria a las personas mayores y a los enfermos crónicos en la Comunitat Valenciana (2007-2011) Plan de atención a pacientes con enfermedades crónicas de la Comunidad Valenciana 2012 | Estrategia para afrontar el reto de la cronicidad en Euskadi | Plan Andaluz de Atención Integrada a Pacientes con Enfermedades Crónicas | Estrategia para el Abordaje de la Cronicidad en el Sistema Nacional de Salud | Programa de prevenció y atenció a la cronicitat |
| Año publicación | 2006 | 2007 y 2012 | 2010 | 2012 | 2012 | 2012 |
| Análisis de situación | + | + | + | + | + | + |
| Prevalencia al menos una enfermedad crónica | - | 60% | 41,5% (hombres), 46,3% (mujeres) | 45,6% en>16 años | 45% | 34,7% (15-64), 62,2% (>65 años) |
| Enfermedades priorizadas | Situaciones de dependencia | EPOC Asma lnsuficiencia cardiaca Cardiopatía isquémica Hipertensión arterial Diabetes mellitus | EPOC Asma Enfermedades cardiovasculares Diabetes mellitus Demencias Enfermedades osteoarticulares | - | - | - |
| Modelos de referencia teóricos | No explícito | KP | CCM/ICCC/KP/Kings Fund | No explícito | No explícito | CCM/ICCC/KP/KBS |
| Líneas estratégicas | - | Transformar la organización Implicar a los profesionales Implicar al ciudadano | Enfoque de salud poblacional estratificado Promoción y prevención de enfermedades crónicas Responsabilidad y autonomía del paciente Continuo asistencial Intervenciones eficientes adaptadas a las necesidades del paciente | Prevención y promoción de salud Autonomía y corresponsabilidad del paciente Modelo de atención integral e integrada Gestión poblacional Orientación a resultados Gestión del conocimiento | Promoción y prevención de las condiciones de salud y limitaciones en la actividad de carácter crónico Continuidad asistencial Reorientación de la atención sanitaria Equidad en salud e igualdad de trato Investigación e innovación | Procesos clínicos integrados Protección, promoción, prevención Autorresponsabilización, autocuidado Alternativas asistenciales en sistema integral Pacientes crónicos complejos Uso racional del medicamento |
| Propuesta de estratificación | No | Sí | Sí | Sí | Sí | Sí |
| Sistemas clasificación | - | CRG | ACG | ACG | - | GMA |
| AP como eje | No explícito | No explícito | No explícito | Explícito | Explícito | No explícito |
| Criterios de evaluación | Sí | Sí | Sí | Sí | No | No |
| Estrategia de implementación | No | No (no se incluye una estrategia explícita de implementación) | Sí | No | Sí | No |
| Evaluación publicada | No | No (no se ha publicado evaluación) | No | No | No | No |
ACG: Adjusted Clinical Group; AP: Atención Primaria; CCM: Chronic Care Model; CRG: Clinical Risk Group; EPOC: enfermedad pulmonar obstructiva crónica; GMA: Grup de morbiditat ajustat; ICCC: Innovative Care for Chronic Conditions; KBS: Kaiser Beacon Sites, Reino Unido; KP: pirámide de riesgo de Kaiser Permanente; MSSSI: Ministerio de Sanidad, Servicios Sociales e Igualdad.
Segunda generación de programas de cronicidad
| Madrid | Murcia | Navarra | Castilla y León | |
|---|---|---|---|---|
| Nombre | Estrategia de atención a las enfermedades crónicas de la Comunidad de Madrid | Estrategia para la atención de la cronicidad 2013-2015 | Estrategia navarra de atención integrada a pacientes crónicos y pluripatológicos | Estrategia de atención al paciente crónico en Castilla y León |
| Año publicación | 2013 | 2013 | 2013 | 2013 |
| Análisis de situación | Sí | No | Sí | Sí |
| Enfermedades | Diabetes mellitus EPOC, asma HTA Cardiopatía isquémica, insuficiencia cardiaca Obesidad Hipercolesterolemia Insuficiencia renal crónica | EPOC, asma Enfermedad cardiovascular y cerebrovascular Enfermedades osteomusculares Enfermedades mentales Diabetes Cáncer | Pacientes pluripatológicos Accidente cerebrovascular EPOC, asma Cardiopatía isquémica, insuficiencia cardiaca Demencia, párkinson Diabetes Insuficiencia hepática Insuficiencia renal Esquizofrenia, trastornos depresivos recurrentes | Insuficiencia cardiaca, arritmias, cardiopatía isquémica. Ictus Enfermedades neurodegenerativas y demencia Diabetes EPOC y asma Enfermedades inflamatorias crónicas, hepatopatías crónicas Artrosis, artritis, osteoporosis Psicosis, depresión mayor Enfermedad renal crónica |
| Modelos de referencia | CCM/ICCC/KP/Kings Fund | CCM/KP | CCM/ICCC/KP/ECCM/Modelo Cuidado Guiado | CCM/ICCC/KP |
| Líneas estratégicas | Estratificación de la población Desarrollo de roles profesionales Oferta de servicios específica para los distintos niveles de riesgo Rutas/procesos asistenciales integrados Desarrollo de herramientas informáticas Información, comunicación y educación de los pacientes y cuidadores Coordinación sociosanitaria Formación continuada Evaluación de la Estrategia y su impacto | Estratificación de la población Mejora de los sistemas de información Responsabilidad y autonomía del paciente Promoción y prevención Definición de competencias profesionales Eliminación de «bolsas de ineficiencia» Continuidad asistencial Atención farmacoterapéutica Integración sociosanitaria Investigación, innovación y evaluación continua | Estratificación de la población Continuidad e integralidad Planes operativos en perfiles de pacientes priorizados Adaptación del modelo organizativo Autocuidado; atención al cuidador Tecnologías y sistemas compartidos de información y comunicación Formación, investigación e innovación Modelo colaborativo para el gobierno y gestión del cambio | Integración asistencial Continuidad sociosanitaria Adaptación de la organización Autocuidado, responsabilidad y participación Promoción y prevención Tecnologías facilitadoras del cambio Formación e investigación |
| Estratificación poblacional | Sí | Sí | Sí | Sí |
| Sistema de clasificación | CRG/GMA | No explícito | Propio | CRG |
| AP como eje | Explícito | Explícito | Explícito | Explícito |
| Criterios de evaluación | Sí | No | Sí | Sí |
| Estrategia de implementación | Sí | No (no se incluye una estrategia explícita de implementación) | Sí | Sí |
| Evaluación publicada | No | No (no se ha publicado evaluación) | No | No |
| Colaboradores | Janssen-Cilag |
AP: Atención Primaria; CCM: Chronic Care Model; ECCM: Modelo de Atención a Crónicos Extendido; EPOC: enfermedad pulmonar obstructiva crónica; GMA: Grup de morbiditat ajustat; CRG: Clinical Risk Group; HTA: hipertensión arterial; ICCC: Innovative Care for Chronic Conditions; KP: pirámide de riesgo de Kaiser Permanente.
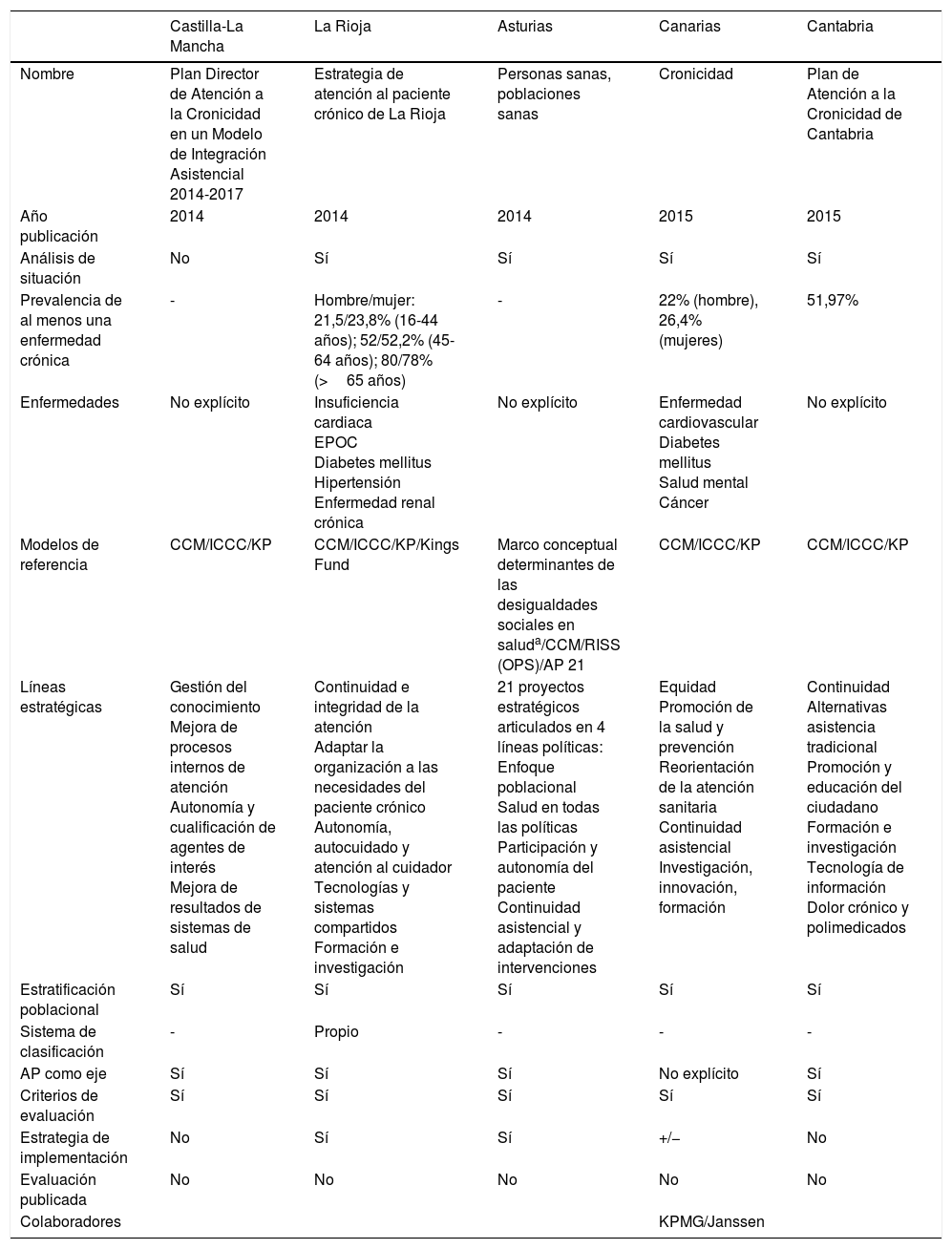
Tercera generación de programas de cronicidad
| Castilla-La Mancha | La Rioja | Asturias | Canarias | Cantabria | |
|---|---|---|---|---|---|
| Nombre | Plan Director de Atención a la Cronicidad en un Modelo de Integración Asistencial 2014-2017 | Estrategia de atención al paciente crónico de La Rioja | Personas sanas, poblaciones sanas | Cronicidad | Plan de Atención a la Cronicidad de Cantabria |
| Año publicación | 2014 | 2014 | 2014 | 2015 | 2015 |
| Análisis de situación | No | Sí | Sí | Sí | Sí |
| Prevalencia de al menos una enfermedad crónica | - | Hombre/mujer: 21,5/23,8% (16-44 años); 52/52,2% (45-64 años); 80/78% (>65 años) | - | 22% (hombre), 26,4% (mujeres) | 51,97% |
| Enfermedades | No explícito | Insuficiencia cardiaca EPOC Diabetes mellitus Hipertensión Enfermedad renal crónica | No explícito | Enfermedad cardiovascular Diabetes mellitus Salud mental Cáncer | No explícito |
| Modelos de referencia | CCM/ICCC/KP | CCM/ICCC/KP/Kings Fund | Marco conceptual determinantes de las desigualdades sociales en saluda/CCM/RISS (OPS)/AP 21 | CCM/ICCC/KP | CCM/ICCC/KP |
| Líneas estratégicas | Gestión del conocimiento Mejora de procesos internos de atención Autonomía y cualificación de agentes de interés Mejora de resultados de sistemas de salud | Continuidad e integridad de la atención Adaptar la organización a las necesidades del paciente crónico Autonomía, autocuidado y atención al cuidador Tecnologías y sistemas compartidos Formación e investigación | 21 proyectos estratégicos articulados en 4 líneas políticas: Enfoque poblacional Salud en todas las políticas Participación y autonomía del paciente Continuidad asistencial y adaptación de intervenciones | Equidad Promoción de la salud y prevención Reorientación de la atención sanitaria Continuidad asistencial Investigación, innovación, formación | Continuidad Alternativas asistencia tradicional Promoción y educación del ciudadano Formación e investigación Tecnología de información Dolor crónico y polimedicados |
| Estratificación poblacional | Sí | Sí | Sí | Sí | Sí |
| Sistema de clasificación | - | Propio | - | - | - |
| AP como eje | Sí | Sí | Sí | No explícito | Sí |
| Criterios de evaluación | Sí | Sí | Sí | Sí | Sí |
| Estrategia de implementación | No | Sí | Sí | +/− | No |
| Evaluación publicada | No | No | No | No | No |
| Colaboradores | KPMG/Janssen |
AP: Atención Primaria; CCM: Chronic Care Model; ICCC: Innovative Care for Chronic Conditions; KP: pirámide de riesgo de Kaiser Permanente; OPS: Organización Panamericana de la Salud; RISS: Red Integrada de Servicios Sanitarios.
Lineamientos fundamentales de los planes de atención a la cronicidad
| Ubicación del paciente en el centro del sistema, reorientando la asistencia hacia un modelo proactivo en lugar de reactivo, potenciando el empoderamiento de los/las pacientes, su autonomía y autocuidado |
| Abordaje de la atención con enfoque poblacional |
| Fomento de las actuaciones de prevención y promoción de la salud de las enfermedades crónicas priorizadas |
| Estratificación de la población en categorías susceptibles de intervenciones estandarizadas diferentes |
| Reorganización de la atención a través del desarrollo de diversas intervenciones orientadas a la continuidad, el fomento de las fórmulas de integración asistencial y el impulso de la coordinación entre diferentes agentes intersectoriales, especialmente en materia sociosanitaria |
| Desarrollo de herramientas orientadas a la gestión integral del paciente, entre las que destaca especialmente la implantación de la historia clínica electrónica única por paciente |
| Adecuación de los roles profesionales al nuevo modelo, lo que supone el fomento de nuevos perfiles profesionales (gestor/a de casos, enfermería de enlace, consultor hospitalario) |
| Reconocimiento teórico de que la Atención Primaria debe ser el eje sobre el que se centra la atención al paciente crónico |
La «epidemia» de cronicidad que afecta a los sistemas sanitarios de todo el mundo tiene causas bien definidas:
- •
El aumento de la esperanza de vida incrementa las probabilidades de que en algún momento se cumplan los criterios diagnósticos establecidos por la comunidad científica para las enfermedades crónicas más prevalentes.
- •
La reducción de los umbrales para el diagnóstico de dichas condiciones incrementa inevitablemente su prevalencia2.
- •
Las recomendaciones terapéuticas de estas condiciones implican tratar entidades asintomáticas con el fin de prevenir complicaciones potencialmente graves: la población diana mundial que precisaría tratamiento con estatinas en prevención primaria, de aplicarse las recomendaciones de la American College of Cardiology/American Heart Association, sería cercana a los 1.000 millones de personas, un negocio estimado en un billón de dólares solo hasta 20203.
- •
Buena parte de las enfermedades crónicas priorizadas están determinadas por hábitos en materia de alimentación y estilos de vida, cada vez más comunes en cualquier país del mundo.
La aplicación de estas 4 condiciones convierte a la práctica totalidad de la población adulta en portadora de al menos una enfermedad crónica4. Sin embargo, como señala Heath5, el problema no es que la enfermedad crónica produzca muertes (todo el mundo acaba por morir de una causa u otra), sino la mortalidad prematura y evitable, en la que sí hay que intensificar esfuerzos. Esta diferenciación por edad no se analiza habitualmente cuando se habla de enfermedades crónicas.
Las características de los nuevos modelosLos modelos orientados a la gestión de enfermedades crónicas, utilizados como referencia en la gran mayoría de los planes de atención a crónicos, son fundamentalmente de 2 tipos:
- 1.
Modelos sistémicos, centrados en la reorganización del sistema:
- a.
Chronic Care Model (CCM), desarrollado por el MacColl Center for Health Care Innovation.
- b.
Innovative Care for Chronic Conditions, definido por la Organización Mundial de la Salud sobre la base del anterior.
- 2.
Modelos poblacionales, centrados en el análisis y respuesta a las necesidades del conjunto de sujetos afectados por las enfermedades crónicas:
- a.
Pirámide de riesgo de Kaiser Permanente, orientada a la estratificación de los pacientes de acuerdo con su complejidad y necesidades de atención.
- b.
Modelo de estratificación de riesgo de la Kings Fund británica.
Proceden del sistema sanitario americano, sustancialmente diferente de los modelos sanitarios europeos, y surgen para dar respuesta a debilidades de su sistema, como la fragmentación de la atención en múltiples proveedores (públicos y privados) y las dificultades de prestar asistencia integral y longitudinal a sus usuarios6. Pero al margen de los malos resultados globales del modelo americano (el país de la OCDE con mayor porcentaje del PIB destinado a gasto en salud para alcanzar resultados en salud propios de países de bajos ingresos y con un alto porcentaje de población sin cobertura sanitaria), los resultados de modelos como el CCM o el Kaiser Permanente en Estados Unidos son difícilmente extrapolables a otros sistemas sanitarios de características sustancialmente diferentes (ausencia de validez externa).
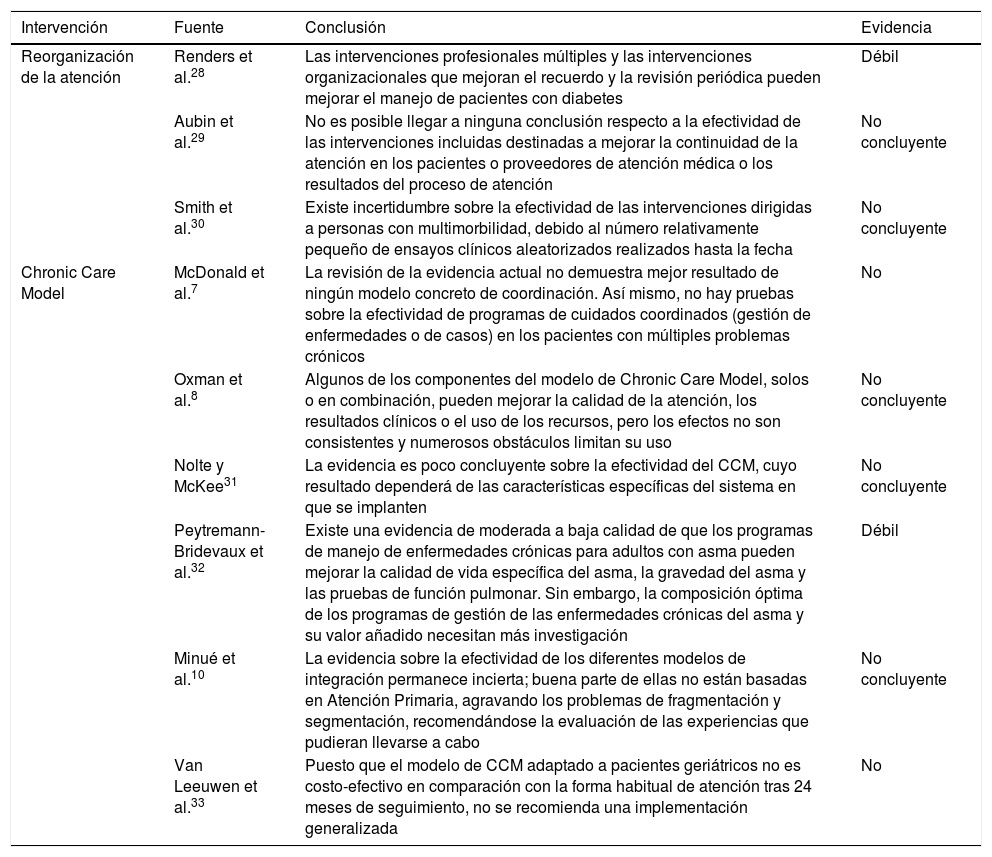
Las evidencias disponibles sobre los nuevos modelos de atención a crónicosHasta el momento la revisión de la evidencia científica no aporta pruebas concluyentes respecto a la efectividad de los modelos de organización citados en comparación con modelos previamente existentes (tabla 5). Para la realización de esta revisión se tomaron como punto de partida las revisiones de la literatura de McDonald et al.7 de 2007 y Oxman et al.8 de 2008, que resumen el estado de la cuestión hasta esa fecha. Uno de los autores realizó una revisión sistemática de la literatura por encargo de la Organización Mundial de la Salud en 20139, a la que se han agregado los resultados del análisis de las revisiones sistemáticas incluidas en el grupo de revisión Cochrane EPOC (Effective Practice and Organization of Care) hasta el momento actual. Finalmente, se revisó PubMed, buscando evaluaciones de los modelos, planes e instrumentos de atención a crónicos en España.
Revisión de la evidencia sobre los modelos de atención a la cronicidad y sus instrumentos
| Intervención | Fuente | Conclusión | Evidencia |
|---|---|---|---|
| Reorganización de la atención | Renders et al.28 | Las intervenciones profesionales múltiples y las intervenciones organizacionales que mejoran el recuerdo y la revisión periódica pueden mejorar el manejo de pacientes con diabetes | Débil |
| Aubin et al.29 | No es posible llegar a ninguna conclusión respecto a la efectividad de las intervenciones incluidas destinadas a mejorar la continuidad de la atención en los pacientes o proveedores de atención médica o los resultados del proceso de atención | No concluyente | |
| Smith et al.30 | Existe incertidumbre sobre la efectividad de las intervenciones dirigidas a personas con multimorbilidad, debido al número relativamente pequeño de ensayos clínicos aleatorizados realizados hasta la fecha | No concluyente | |
| Chronic Care Model | McDonald et al.7 | La revisión de la evidencia actual no demuestra mejor resultado de ningún modelo concreto de coordinación. Así mismo, no hay pruebas sobre la efectividad de programas de cuidados coordinados (gestión de enfermedades o de casos) en los pacientes con múltiples problemas crónicos | No |
| Oxman et al.8 | Algunos de los componentes del modelo de Chronic Care Model, solos o en combinación, pueden mejorar la calidad de la atención, los resultados clínicos o el uso de los recursos, pero los efectos no son consistentes y numerosos obstáculos limitan su uso | No concluyente | |
| Nolte y McKee31 | La evidencia es poco concluyente sobre la efectividad del CCM, cuyo resultado dependerá de las características específicas del sistema en que se implanten | No concluyente | |
| Peytremann-Bridevaux et al.32 | Existe una evidencia de moderada a baja calidad de que los programas de manejo de enfermedades crónicas para adultos con asma pueden mejorar la calidad de vida específica del asma, la gravedad del asma y las pruebas de función pulmonar. Sin embargo, la composición óptima de los programas de gestión de las enfermedades crónicas del asma y su valor añadido necesitan más investigación | Débil | |
| Minué et al.10 | La evidencia sobre la efectividad de los diferentes modelos de integración permanece incierta; buena parte de ellas no están basadas en Atención Primaria, agravando los problemas de fragmentación y segmentación, recomendándose la evaluación de las experiencias que pudieran llevarse a cabo | No concluyente | |
| Van Leeuwen et al.33 | Puesto que el modelo de CCM adaptado a pacientes geriátricos no es costo-efectivo en comparación con la forma habitual de atención tras 24 meses de seguimiento, no se recomienda una implementación generalizada | No |
| Intervención | Fuente | Conclusión | Evidencia |
|---|---|---|---|
| Modelo Kaiser Permanente | Feachem et al.34 | Kaiser Permanente (KP) en California alcanzaba mejores resultados en desempeño y gasto que el Sistema Nacional de Salud británico (NHS) (fundamentalmente en duración de la estancia media hospitalaria y acceso a determinados servicios especializados) a un coste ligeramente superior | Sí |
| Ham et al.35 | La utilización de cama hospitalaria era 3 veces y media mayor en el NHS que el KP-California para las 11 principales causas de ingreso. La razón de la mayor eficiencia de KP parecía deberse a una combinación de bajas tasas de admisión y una menor estancia media, consecuencia de una mayor integración de servicios, un manejo mucho más activo de pacientes, el uso del autocuidado y un mayor liderazgo clínico | Sí | |
| Frølich et al.36 | En comparación con el sistema de salud danés, KP tenía una población con más enfermedades documentadas y mayores costes de operaciones, empleando menos médicos y recursos como la cama hospitalaria. Las medidas de calidad observadas parecían mayores en KP. Sin embargo, comparaciones simples entre sistemas sanitarios pueden tener un valor limitado si no existe una información detallada sobre los mecanismos subyacentes o en relación con las estrategias de mejora extrapolables | Débil | |
| Gestión de casos (case management) | Peytremann-Bridevaux et al.32 | Existe una evidencia de moderada a baja calidad de que los programas de manejo de enfermedades crónicas para adultos con asma pueden mejorar la calidad de vida específica del asma, la gravedad del asma y las pruebas de función pulmonar. Sin embargo, la composición óptima de los programas de gestión de las enfermedades crónicas del asma y su valor añadido necesitan más investigación | Débil |
| Garcés y Ródenas37 | La comparación (no aleatorizada ni ciega) de un grupo de intervención (creación de un equipo de gestión de casos) con otro de control obtuvo como resultado un incremento en el uso combinado de recursos sanitarios y sociales, una disminución de las consultas médicas y una mayor satisfacción en los pacientes en el grupo de intervención | Sí | |
| Profesionales de enlace | Gillies et al.38 | Existe evidencia de que los dispositivos de enlace mejoran la salud mental hasta por 3 meses, así como la satisfacción y adherencia hasta durante 12 meses. Sin embargo, la calidad general de los ensayos fue baja, especialmente en lo que respecta al sesgo de rendimiento y desgaste, y puede haber resultado en una sobreestimación de la efectividad. Se necesitan más pruebas para determinar su eficacia | Débil |
| Atención domiciliaria | Young et al.39 | No hay suficientes datos publicados de alta calidad. Hubo algunos datos que evidencian que la atención basada en la comunidad puede estar asociada con la mejora de la calidad de vida y la función física en comparación con la atención institucional. Sin embargo, las alternativas comunitarias a la atención institucional pueden estar asociadas con un mayor riesgo de hospitalización | No concluyente |
| Ward et al.40 | No hay evidencia suficiente para comparar los efectos de la atención domiciliaria frente a la hospitalaria en relación con los resultados de rehabilitación de personas mayores | No | |
| Shepperd et al.41 | La evidencia incluida en esta revisión apoya el uso de programas de cuidados del final de la vida en el hogar para aumentar el número de personas que morirán en él, aunque el número de personas admitidas en el hospital mientras reciben cuidados de fin de vida debe ser controlado | Sí | |
| Shepperd et al.42 | Los programas de evitación del ingreso hospitalario mediante la atención en domicilio, con la opción de traslado al hospital, pueden proporcionar una alternativa efectiva a la atención hospitalaria para un grupo selecto de pacientes ancianos que requieren hospitalización. Sin embargo, la evidencia está limitada por los escasos ensayos controlados aleatorizados incluidos en la revisión | Débil | |
| Reordenación de servicios | Smith et al.43 | Esta revisión evidencia que la atención compartida mejora los resultados de la depresión y probablemente tiene efectos mixtos o limitados sobre otros resultados. Las deficiencias metodológicas, en particular la duración inadecuada del seguimiento, pueden explicar en parte estos efectos limitados. Los hallazgos de la revisión apoyan la creciente base de evidencia para la atención compartida en el manejo de la depresión, particularmente los modelos escalonados de cuidado compartido | Sí |
| Laurant et al.44 | Los hallazgos evidencian que las enfermeras debidamente capacitadas pueden producir una atención de tan alta calidad como los médicos de Atención Primaria y lograr buenos resultados de salud para los pacientes. Sin embargo, esta conclusión debe considerarse con cautela dado que solo un estudio fue impulsado para evaluar la equivalencia de la atención | Débil | |
| Planificación de altas e ingresos | Gonçalves-Bradley et al.45 | La planificación al alta adaptada al paciente individual probablemente provoque una pequeña reducción en la duración hospitalaria de la estancia. También puede producir una mayor satisfacción con la asistencia sanitaria para pacientes y profesionales, pero hay pocas pruebas de que reduzca los costos para el servicio de salud | Débil |
| Gonçalves-Bradley et al.46 | A pesar del creciente interés en el potencial de los servicios hospitalarios a domicilio de alta precoz como una alternativa menos costosa a la atención hospitalaria, esta revisión proporciona evidencia insuficiente de beneficio económico (a través de una reducción en la duración del hospital) | No concluyente | |
| Protocolos, GPC | Thomas et al.47 | Hay alguna evidencia de que la atención mediada por Guías de Práctica Clínica es eficaz para cambiar el proceso y los resultados de la atención proporcionada por las profesiones relacionadas con la medicina. Sin embargo, se necesita precaución en la generalización de los resultados a otras profesiones y entornos | Débil |
| Flodgren et al.48 | Las herramientas de implementación desarrolladas por los productores de guías reconocidos probablemente llevan a una mejor adherencia de los profesionales de la salud a las pautas en el manejo del dolor de espalda no específico y el orden de las pruebas de función tiroidea | Débil | |
| Procesos integrados/vías clínicas | Rotter et al.49 | Las vías clínicas se asocian con una reducción de las complicaciones intrahospitalarias y una mejor documentación, sin repercusiones negativas sobre la duración de la estancia y los costos hospitalarios | Débil |
| Tecnologías de la Información y Comunicación (TIC) | Gagnon et al.50 | Existen pruebas muy limitadas sobre intervenciones eficaces que promueven la adopción de las TIC por parte de los profesionales sanitarios. La eficacia de las intervenciones para promover la adopción de las TIC en los entornos sanitarios sigue siendo incierta y se necesitan ensayos más bien diseñados | No concluyente |
| Telemedicina (TM) | Flodgren et al.51 | Hay pruebas de que la TM puede mejorar el control glucémico de pacientes con diabetes. Su eficacia puede depender de diferentes factores, incluyendo aquellos relacionados con la población del estudio, la gravedad de la enfermedad y la trayectoria de la enfermedad de los participantes | Débil |
| Autocuidado | Martin et al.52 | Existe una falta de evidencia empírica para apoyar o refutar el uso de las tecnologías inteligentes domiciliarias dentro de la salud y el cuidado social | No |
| Paciente experto | Greenhalgh53 | Los programas de autogestión basados en el paciente experto siguen siendo la política preferida en la mayor parte de los países, pero las pruebas sobre su eficacia son débiles. Es el momento de ir más allá de ellos abordando modelos más holísticos que incluyan el contexto familiar social y político de las personas. Se necesitan más programas de cambio, en especial los que actúen sobre determinantes sociales de inequidades en salud | Débil |
| Integración asistencial | Dudley y Garner54 | Existen algunas pruebas de que la vinculación de servicios puede mejorar la utilización y los resultados de la prestación de asistencia sanitaria. Sin embargo, hasta la fecha no hay pruebas de que una forma más completa de integración mejore la prestación de los servicios de salud o el estado de salud | No concluyente |
En 2011 la revista Medical Care publicó 2 valoraciones contrapuestas sobre el modelo de atención a crónicos (CCM): por una parte, la del creador del modelo, Edward Wagner10, y por otra, la de Barbara Starfield11. Wagner reconocía que los modelos de CCM deben estar basados en las personas y prestados fundamentalmente por la Atención Primaria (AP), considerando que existían pruebas de que los servicios que implantan CCM obtienen mejores resultados. Starfield, basándose en las propias referencias de Wagner, afirmaba por el contrario que «no existen evidencias de beneficio en focalizar la organización del sistema sanitario en un tipo particular de enfermedades, incluidas las crónicas». En su opinión, el concepto de atención a enfermedades crónicas es antitético con el de AP, al focalizarlo en enfermedades y no en personas.
La necesidad de un cambio de modelo sanitarioSi el modelo sanitario actual no está dando la respuesta adecuada a una situación que afecta a la mayor parte de la población, sería necesario un replanteamiento radical del mismo. Sin embargo, los responsables políticos de este país presumen del buen funcionamiento del sistema sanitario, lo que coincide con el elevado nivel de satisfacción de la población con el mismo, al menos hasta el inicio de los recortes de financiación sanitaria derivados de la crisis económica (Barómetro Sanitario, 2007-2016).
Paradójicamente, el propio Ministerio de Sanidad, Servicios Sociales e Igualdad considera en su Estrategia que un cambio de esta envergadura es posible realizarlo sin coste añadido («la mejora de la organización en el Sistema Nacional de Salud para responder al reto de la cronicidad no implica necesariamente un aumento de recursos…»).
Cabría suponer que la sustitución por un nuevo modelo precisaría de la existencia de pruebas concluyentes respecto a la efectividad y eficiencia del mismo; algo que, como ya se ha señalado, aún no ha sido adecuadamente acreditado.
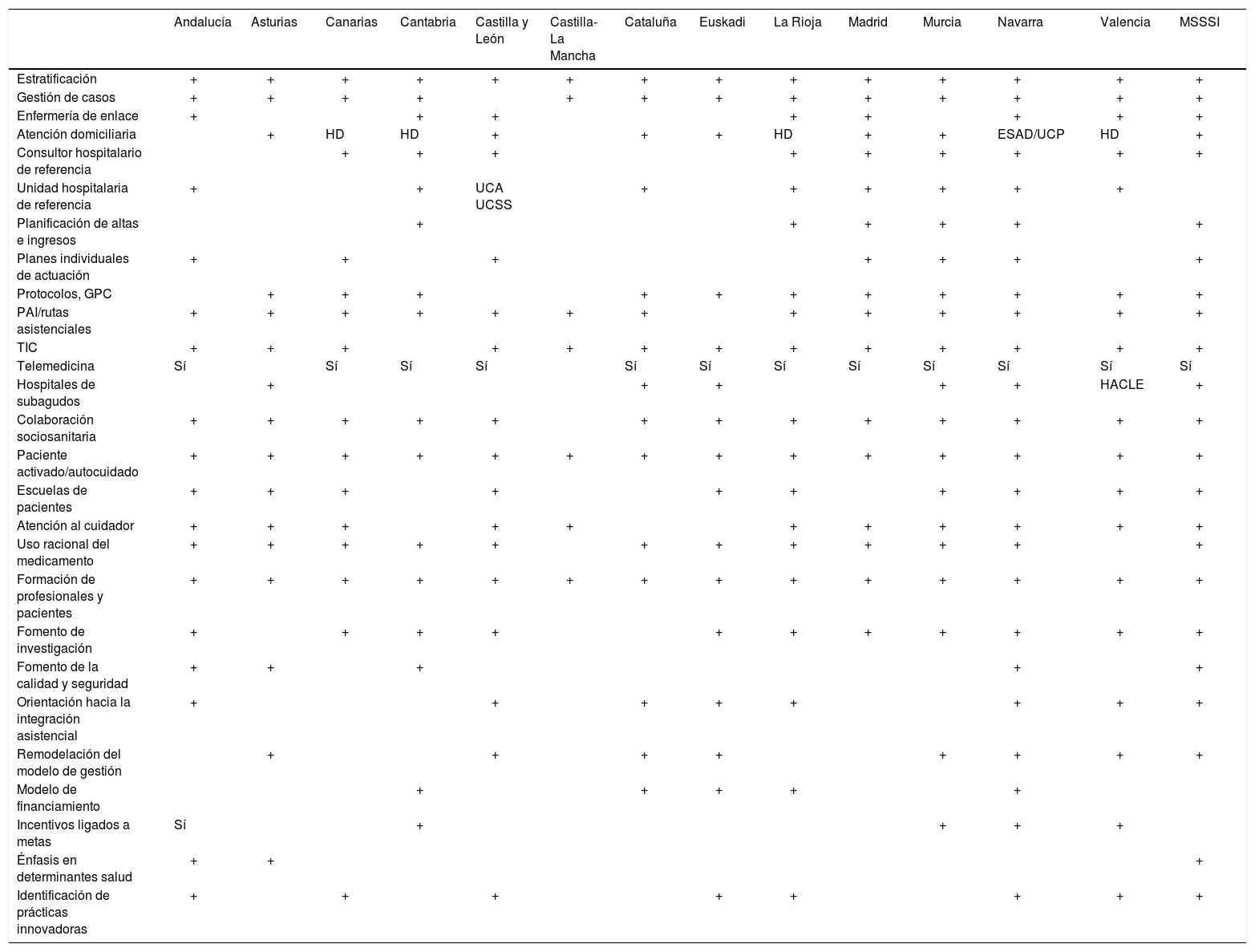
Una revisión detallada de los diferentes planes permite considerar que su desarrollo se fundamenta a menudo, más que en la aplicación estricta de un nuevo modelo de organización, en la utilización de diferentes herramientas e instrumentos (tabla 6). Como se indica en la tabla 5, su efectividad y eficiencia es variable y controvertida, pero en cualquier caso su aplicación podría ser perfectamente compatible con el modelo de organización actual, sin la asunción de cambios radicales que suponen inevitablemente un gasto añadido, cuyo coste de oportunidad no está contemplado.
Instrumentos, intervenciones y medidas
| Andalucía | Asturias | Canarias | Cantabria | Castilla y León | Castilla-La Mancha | Cataluña | Euskadi | La Rioja | Madrid | Murcia | Navarra | Valencia | MSSSI | |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Estratificación | + | + | + | + | + | + | + | + | + | + | + | + | + | + |
| Gestión de casos | + | + | + | + | + | + | + | + | + | + | + | + | + | |
| Enfermería de enlace | + | + | + | + | + | + | + | + | ||||||
| Atención domiciliaria | + | HD | HD | + | + | + | HD | + | + | ESAD/UCP | HD | + | ||
| Consultor hospitalario de referencia | + | + | + | + | + | + | + | + | + | |||||
| Unidad hospitalaria de referencia | + | + | UCA UCSS | + | + | + | + | + | + | |||||
| Planificación de altas e ingresos | + | + | + | + | + | + | ||||||||
| Planes individuales de actuación | + | + | + | + | + | + | + | |||||||
| Protocolos, GPC | + | + | + | + | + | + | + | + | + | + | + | |||
| PAI/rutas asistenciales | + | + | + | + | + | + | + | + | + | + | + | + | + | |
| TIC | + | + | + | + | + | + | + | + | + | + | + | + | + | |
| Telemedicina | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí | ||
| Hospitales de subagudos | + | + | + | + | + | HACLE | + | |||||||
| Colaboración sociosanitaria | + | + | + | + | + | + | + | + | + | + | + | + | + | |
| Paciente activado/autocuidado | + | + | + | + | + | + | + | + | + | + | + | + | + | + |
| Escuelas de pacientes | + | + | + | + | + | + | + | + | + | + | ||||
| Atención al cuidador | + | + | + | + | + | + | + | + | + | + | + | |||
| Uso racional del medicamento | + | + | + | + | + | + | + | + | + | + | + | + | ||
| Formación de profesionales y pacientes | + | + | + | + | + | + | + | + | + | + | + | + | + | + |
| Fomento de investigación | + | + | + | + | + | + | + | + | + | + | + | |||
| Fomento de la calidad y seguridad | + | + | + | + | + | |||||||||
| Orientación hacia la integración asistencial | + | + | + | + | + | + | + | + | ||||||
| Remodelación del modelo de gestión | + | + | + | + | + | + | + | + | ||||||
| Modelo de financiamiento | + | + | + | + | + | |||||||||
| Incentivos ligados a metas | Sí | + | + | + | + | |||||||||
| Énfasis en determinantes salud | + | + | + | |||||||||||
| Identificación de prácticas innovadoras | + | + | + | + | + | + | + | + |
ESAD: Equipos de Soporte de Atención Domiciliaria; GPC: Guías de Práctica Clínica; HACLE: Hospitales de Asistencia a Crónicos y Larga Estancia; HD: Hospitalización Domiciliaria; MSSSI: Ministerio de Sanidad, Servicios Sociales e Igualdad; PAI: Proceso Asistencial Integrado; TIC: Tecnologías de la Información y la Comunicación; UCA: Unidad de Continuidad Asistencial; UCP: Unidad de Cuidados Paliativos; UCSS: Unidad de Convalecencia Socio-Sanitaria.
Así mismo, si la AP debiera ser el eje sobre el que articular la atención a los pacientes con enfermedades crónicas (tal y como señalan la mayor parte de los planes), resulta paradójico que no se explore explícitamente el fortalecimiento de este nivel asistencial, observándose, por el contrario, un deterioro progresivo y notable de la misma en la década 2007-2017, manifestada de forma concreta en la evolución de la financiación destinada a este nivel.
La definición de la «enfermedad»El término «disease» conjuga 2 elementos: dis-ease, la ausencia de «facilidad» para la realización de una vida normal, la aparición de una disfunción. Tradicionalmente, lo que definía la enfermedad era la presencia de síntomas o signos; sin embargo, la búsqueda activa de alteraciones asintomáticas, apoyada en un desarrollo tecnológico muy relevante, amplía cada vez más el campo de las enfermedades al terreno de la simple alteración de parámetros, hoy bioquímicos y pronto genéticos (en 1982 podían ser detectadas lesiones hepáticas de hasta 20mm; en 2008, menores de 2mm)12.
Este proceso de definición de enfermedades se encuentra ampliamente influido por la industria farmacéutica, en cuyo proceso juegan un papel preponderante los profesionales participantes en los paneles que establecen diagnósticos, y cuyos conflictos de interés con la industria son notorios13; paradójicamente, la definición de enfermedades no está sujeta a los mismos niveles de escrutinio que se establecen en la aprobación de nuevos fármacos.
El hecho de que sean los parámetros y no los síntomas los que determinan la existencia de una enfermedad supone «la aparición de enormes reservorios de enfermedad no diagnosticada aún en las poblaciones humanas» (Kaplan9). Ser identificado como depositario de una enfermedad concreta suele significar la puesta en marcha de una cascada de intervenciones médicas, pero, sin embargo, muchos de estos tratamientos no contribuyen realmente a vivir más o mejor, puesto que no son más que intervenciones destinadas a reducir alteraciones de parámetros bioquímicos.
La metáfora dominante en el ejercicio de la medicina se construyó a partir de una secuencia de 2 intervenciones: el diagnóstico identifica el problema y el tratamiento lo resuelve. Este modelo de pensamiento, lineal, procedente de una concepción newtoniana del universo, centra la atención en los componentes del mismo y sus relaciones de causa y efecto. Como señala Kaplan, este reduccionismo fue propuesto precisamente como remedio ante la sobrecarga de información; pero no por ello se reducirá la complejidad del ser humano o del sistema sanitario.
¿Síntomas o enfermedades?La diferencia entre dolencia y enfermedad (illness versus diseases) se establece en la interacción ocurrida en la consulta: se entra en ella con la primera, y se sale con la segunda. Pero, sin embargo, casi un tercio de los síntomas con los que se acude a las consultas no tienen una explicación médica, y cerca de una cuarta parte acaban convirtiéndose en crónicos14.
Rosenberg15 alertaba sobre la forma en que las tablas nosológicas pueden cambiar la vida de hombres y mujeres, a pesar de que el médico sabe lo arbitrario que puede ser ese diagnóstico. Consideraba que «la medicina contemporánea y las burocracias sanitarias han convertido a las entidades llamadas enfermedades en actores socialmente reales, mediante las pruebas de laboratorio, los umbrales que definen la patología, los factores estadísticos de riesgo y otros artefactos procedentes de la Empresa Biomédica». De esta forma, la enfermedad, el diagnóstico concretado en un código, deviene en entidad que existe al margen de sus manifestaciones en hombres y mujeres únicos, susceptible por ello de ser categorizado, estandarizado y estratificado.
Este proceso de etiquetado aporta también ventajas para el paciente: el diagnóstico se ha convertido, en palabras de Rosenberg, en el «password» para acceder al sistema sanitario, lo que da carta de realidad al padecimiento que el sujeto sufre. Por ello no es extraño que las personas que no reciben etiqueta para su padecimiento presenten una mayor preocupación, un menor grado de cumplimiento de sus expectativas y un menor grado de satisfacción con la atención16.
Frente a este proceso de codificación, Starfield6 mantiene que la atención es mejor cuando reconoce los problemas de las personas más que sus diagnósticos, siendo el reto precisamente el ser capaz de identificarlos. En esa misma línea, Tinetti y Fried abogan por orientar el proceso de decisión clínica no a fijar diagnósticos, sino al logro de los objetivos individuales y la identificación y el tratamiento de todos los factores que intervienen, tanto biológicos como no biológicos17.
Qué es enfermedad crónicaBajo el paradigma mecanicista, la enfermedad se construye en código binario (Kaplan12): la enfermedad existe o no, es aguda o crónica. Sin embargo, las enfermedades son procesos, cuyo origen probablemente se remonte a mucho tiempo antes de ser diagnosticados, y en los que la existencia de la misma no supone necesariamente sufrir o morir a consecuencia de ella: algunos estudios ponen de manifiesto que cerca de la mitad de los hombres entre 70 y 80 años tienen cáncer de próstata18 y que más del 75% de los mayores de 65 años tienen placas de ateroma en sus carótidas (la prevalencia llega al 100%en el cáncer de tiroides, según hallazgos de autopsias19).
Sin embargo, las enfermedades crónicas no son entidades independientes, sino artificios establecidos para facilitar la decisión clínica: Starfield11 señala que «las enfermedades agudas y crónicas comparten etiologías comunes; las enfermedades crónicas tienen exacerbaciones agudas y hacen a las personas vulnerables a estas, así como la repetición de enfermedades agudas puede tener la apariencia de un trastorno crónico».
Además de ello, no conviene ignorar lo que puede significar para una persona ser etiquetado de una enfermedad de carácter crónico: Rabin et al.20 señalan que aquellas personas que conceptualizan como crónico o recidivante el cáncer que padecen reportan más ansiedad, depresión o preocupación que aquellos que la conciben como una enfermedad aguda (que surge, se trata y desaparece). Los modelos mentales se convierten así en poderosas guías de la elección de los pacientes.
A diferencia de lo anterior, contemplar la dolencia como la interrelación de diagnósticos (el enfoque característico de la AP) no solo permite reconocer en toda su importancia la multimorbilidad (cuya intensidad es la que determina realmente el consumo de recursos, y no el tipo o característica de la enfermedad), sino que además permite identificar las inequidades en salud entre grupos poblacionales, habida cuenta de que son los grupos más vulnerables los que tienen una mayor probabilidad de sufrir enfermedades múltiples11.
¿Qué tipos de enfermedades crónicas se priorizan?El programa de enfermedades no transmisibles de la Organización Mundial de la Salud (NCD Alliance) estaba apoyado por un grupo de soporte formado por las empresas farmacéuticas y de tecnología sanitaria más importantes del mundo (Heath5). Indudablemente, las enfermedades que se priorizan en los planes de «cronicidad» generan una elevada morbimortalidad, pero no son las únicas; sí comparten, en cambio, el hecho de que existen tratamientos farmacológicos para ellas.
Condiciones como la violencia o la pobreza generan no menos morbimortalidad, y sin embargo, no son priorizadas en ningún modelo de estas características (exceptuando algunos casos excepcionales, como Asturias). Si tomamos como ejemplo la pobreza, un 22,3% de la población española está en riesgo de ella, situación que afecta al 40% de la población infantil (el tercer país con la tasa más alta en esta población de Europa)21 y que también afecta ya al 13% de la población mayor de 65 años; mayor que las prevalencias de muchas de las enfermedades crónicas priorizadas22.
Aunque la pobreza no esté incluida en la Clasificación Internacional de Enfermedades, es poco discutible que genera un elevado sufrimiento a quienes la padecen e incrementa su mortalidad; de hecho, las enfermedades ocurren con más frecuencia y son más graves en las personas más desfavorecidas socialmente23, independiente del país o el continente. En esta misma dirección, los trabajos de Elisabeth Blackburn demuestran que un mayor nivel de estrés en la vida cotidiana acelera el acortamiento de los telómeros24, reduciendo la duración de la vida celular, estrés muy evidente en situaciones de pobreza, violencia o desarraigo.
ConclusiónAnte la ausencia de pruebas concluyentes sobre modelos de integración, McDonald recomendaba en su revisión que «los decisores políticos y gestores deberían ser cautos antes de invertir recursos significativos para implantar intervenciones sin evidencia demostrada de su valor, aunque parezca que tienen sentido». Es una sugerencia prudente que, sin embargo, no parece ser tenida en cuenta en el proceso de implementación de la atención a la cronicidad. En cualquier caso, dada la inevitable inversión en recursos públicos que supone, debería ser de obligado cumplimiento realizar una evaluación rigurosa de sus resultados. A pesar de que la mayor parte de los diferentes planes incluyen estrategias e indicadores de evaluación, no se ha publicado ninguna evaluación que permita conocer con claridad sus efectos en ningún servicio de salud español (la única evaluación realizada señala el cambio de cultura hacia la integración que ha supuesto y la propia progresión observada hacia el modelo ideado)25.
En su revisión de la iniciativa sobre enfermedades no trasmisibles de Naciones Unidas, De Maeseneer et al. concluían: «La NCD Alliance calcula que será necesario un compromiso anual de 9.000 millones de dólares por año para financiar intervenciones prioritarias. Nuestro consejo sería añadir otros 9.000 millones de dólares para fortalecer los servicios locales de Atención Primaria en los mismos países»26. Argumento relevante, porque a diferencia de los nuevos modelos de atención a la cronicidad, sí hay múltiples evidencias que demuestran mejores resultados de un sistema sanitario si se orienta hacia la AP27. El propio Wagner, en su debate con Starfield, reconocía que el CCM siempre fue planeado «como complemento de una AP excelente». Cabe preguntarse si un verdadero fortalecimiento de la AP no sería la mejor opción ante los desafíos sanitarios planteados, sin necesidad de recurrir a innovaciones externas sin evidencia de su efectividad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.