El trasplante aislado de páncreas (PTA) es una técnica en auge en los últimos años1, con 2 indicaciones básicas según la American Diabetes Association2. En primer lugar, pacientes en los que previamente se hizo un trasplante renopancreático, en los que el injerto pancreático ha fracasado. En segundo lugar, aquellos pacientes con diabetes lábil, es decir, con amplias variaciones en sus niveles de glucemia, a pesar de haber intentado múltiples pautas de insulina, que condicionan complicaciones agudas frecuentes y severas (hipoglucemia, cetoacidosis) y que resultan incapacitantes para la vida diaria.
A continuación presentaremos los casos de 3 pacientes con diabetes tipo 1 (DT1) que han sido tratados mediante trasplante aislado de páncreas en nuestro centro hasta la fecha.
Caso 1Mujer de 29 años, con DT1 desde los 4 años de edad. En tratamiento con multidosis de insulina (MDI) desde el diagnóstico y hasta los 28 años, cuando por mal control metabólico inició terapia con infusión subcutánea continua de insulina (ISCI), a pesar de lo cual persistía con hemoglobina glucosilada (HbA1c) 9-10%. Sin complicaciones crónicas conocidas, pero sí cetoacidosis diabéticas (CAD) e hipoglucemias frecuentes y graves. La paciente estaba en normopeso (índice de masa corporal [IMC] de 22kg/m2). La determinación de péptido-c libre fue de 0,14ng/mL.
En 2002, ingresó en nuestro centro, constatándose unas necesidades variables de insulina intravenosa (30-120 UI/día), con determinaciones inmunológicas (anticuerpos antiinsulina) y hormonales (insulinemia, eje hipotálamo-hipofisario), así como valoración psiquiátrica dentro de la normalidad. Finalmente se decidió realizar PTA, que se complicó con una trombosis que hizo necesaria la extracción del injerto a las 24 h postrasplante. Durante los 3 años siguientes, la paciente reinició el tratamiento con ISCI, con los mismos resultados previos y 34 ingresos hospitalarios por CAD o hipoglucemias graves. En 2005 se realizó un retrasplante pancreático aislado, en esta ocasión con trombosis de la arteria esplénica como complicación, que se consiguió resolver con trombectomía mecánica y anticoagulación.
Desde el retrasplante y hasta la fecha, la paciente ha mantenido HbA1c en torno al 5%, sin tratamiento con insulina (péptido-c libre 2,58ng/mL), y con test de tolerancia oral a la glucosa (TTOG) normal. La autoinmunidad (AI) pancreática postrasplante ha sido persistentemente negativa y tanto la función renal como el peso se han mantenido estables. En cuanto a complicaciones crónicas poscirugía, se detectó una retinopatía diabética (RD) no proliferativa leve 2 años después del primer trasplante, que evolucionó rápidamente a una RD proliferativa y se ha mantenido estable tras panfotocoagulación y después del segundo trasplante.
Caso 2Varón de 47 años, con DT1 de 15 años de evolución. Diagnosticado de hiperglucemia simple y normopeso (IMC de 22kg/m2), con AI positiva, a pesar de lo cual desde el inicio y durante 4 años recibió terapia con hipoglucemiantes orales, que posteriormente se cambió a MDI. Se intentó tratamiento con ISCI durante 3 meses por mal control (HbA1c habituales de 8,6-9%), que fue interrumpido por la falta de aceptación del paciente. Presentaba CAD e hipoglucemias muy frecuentes, algunas graves, así como neuropatía periférica como complicación crónica. La determinación de péptido-c libre fue de 0,10ng/mL.
En 2006 ingresó en nuestro hospital, sin objetivarse alteraciones clínicas que justificasen la inestabilidad del control glucémico. La introducción de monitorización continua de la glucosa intersticial asociada a la ISCI tampoco solventó los problemas del paciente por lo que se realizó PTA en el año 2008. Poscirugía, presentó un shock hemorrágico y una infección por citomegalovirus, resueltos con tratamiento médico.
Durante los primeros 4 años tras la intervención, el paciente permaneció normoglucémico sin tratamiento hipoglucemiante. Posteriormente, el progresivo ascenso de la HbA1c hasta 7% con un TTOG alterado sin motivo aparente (peso y tratamiento inmunosupresor sin cambios, AI persistentemente negativa, péptido-c libre de 1,41ng/mL), llevó al equipo médico a iniciar tratamiento con sitagliptina/metformina 50/1.000mg cada 24 h. Mediante dicho tratamiento, la HbA1c se ha mantenido alrededor del 5%. Como complicaciones crónicas, el paciente desarrolló una RD no proliferativa leve 3 años postrasplante, que se mantiene estable. Su neuropatía periférica mejoró clínica y electromiográficamente.
Caso 3Mujer de 39 años, con DT1 de 13 años de evolución, en tratamiento con ISCI desde los 35 años (previamente con MDI), a pesar de lo cual presentaba un mal control crónico, con HbA1c 9-10%. La paciente no sufría complicaciones crónicas, pero sí múltiples ingresos hospitalarios por CAD e hipoglucemias graves. La paciente carecía de reserva pancreática (péptido-c libre <0,16ng/mL) y su IMC era de 17,5kg/m2.
En 2014 ingresó en nuestro centro como posible candidata a PTA. Al igual que en los casos anteriores, se descartaron alteraciones clínicas responsables de la labilidad del control glucémico. Se inició terapia combinada de ISCI con monitorización continua de la glucosa intersticial, a pesar de lo cual persistieron las hipoglucemias graves, así que finalmente se llevó a cabo PTA meses después.
En el postrasplante inmediato, la paciente presentó una trombosis vascular que pudo resolverse con tratamiento médico.
Actualmente, la paciente mantiene AI pancreática negativa, HbA1c de 5,7% sin tratamiento hipoglucemiante (péptido-c libre de 2,77ng/mL), con un TTOG normal y normopeso (IMC de 19kg/m2). Durante los 6 meses de seguimiento postrasplante no se ha detectado la aparición de complicaciones secundarias a la diabetes.
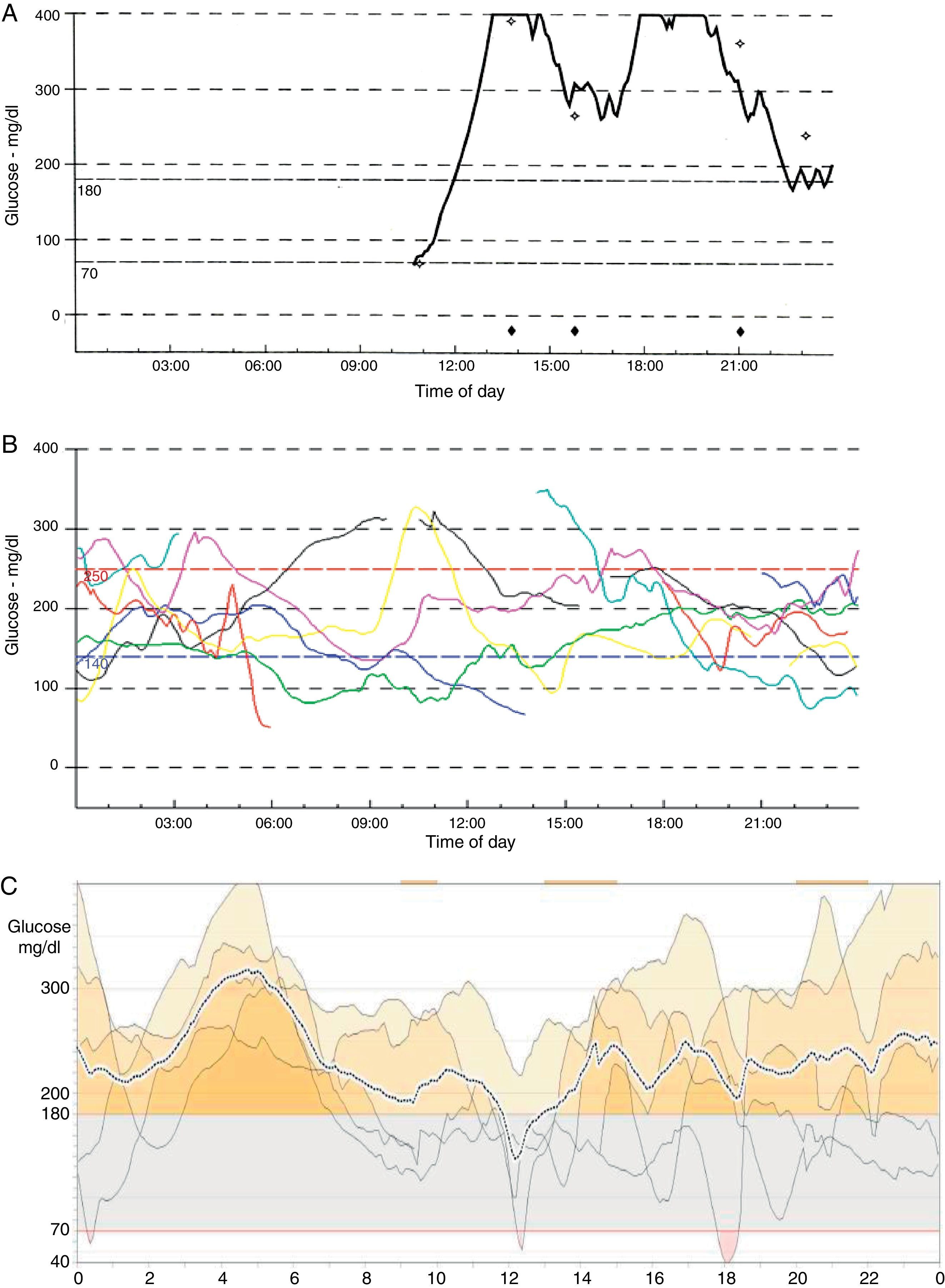
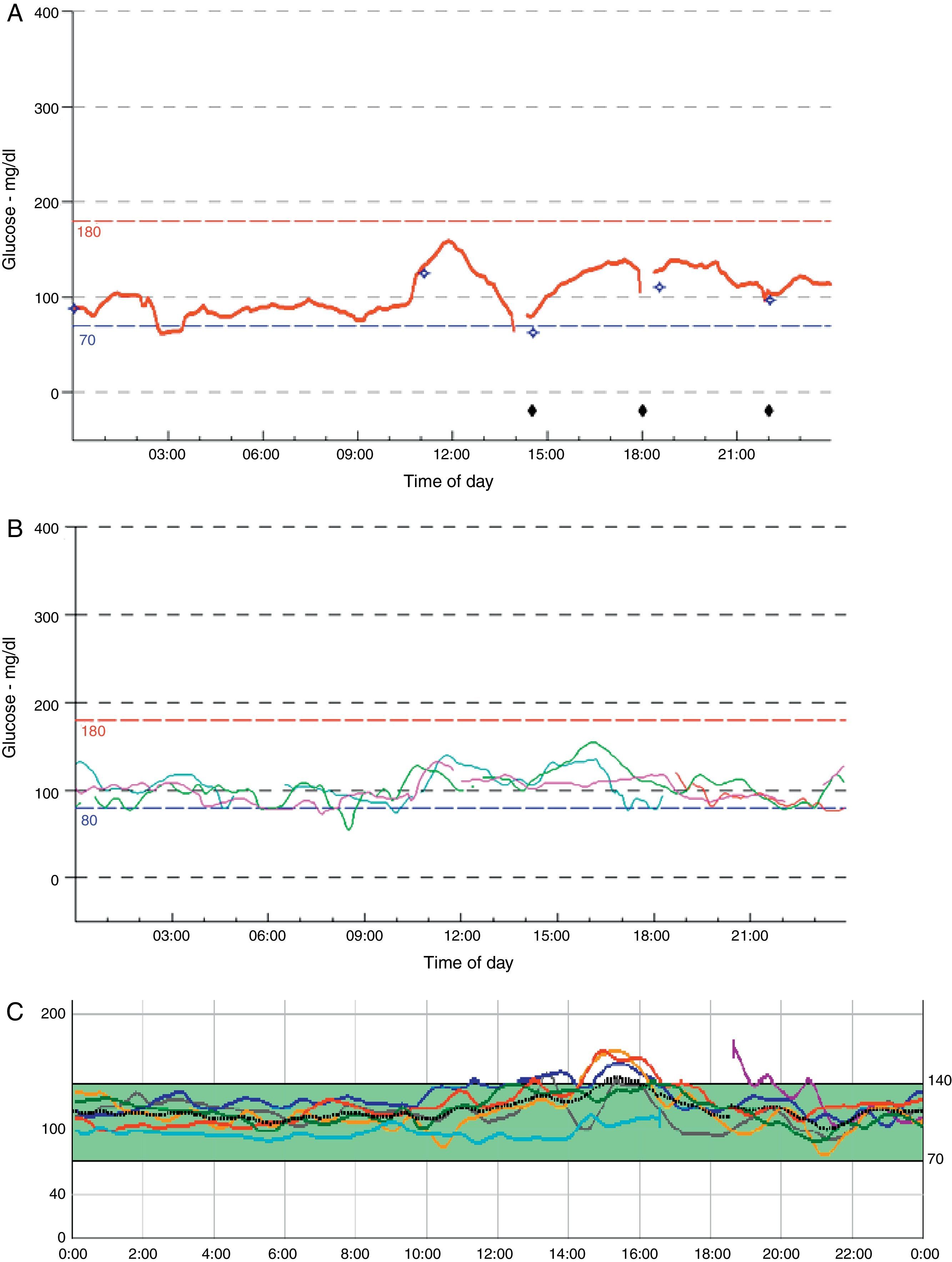
En las figuras 1 y 2 se pueden ver los registros de monitorización continua de glucosa (MCG) pretrasplante (fig. 1) y postrasplante (fig. 2) en los 3 pacientes presentados (a, b y c).
Los casos presentados tienen en común que padecen una DT1 de muy difícil manejo, con función renal normal, y una calidad de vida mermada con relación a complicaciones agudas graves y frecuentes. Y precisamente este es el escenario en el que la American Diabetes Association2 plantea la indicación del PTA, cada vez más habitual en la práctica clínica.
Los resultados en términos de supervivencia del paciente y del propio injerto pancreático han mejorado exponencialmente desde que se realizó el primer trasplante pancreático en 19663. Hoy en día la supervivencia del paciente a los 5 años es mayor del 90%, y del injerto de en torno al 60% a los 5 años4. Esto se debe, en gran parte, a la disminución en la tasa de complicaciones técnicas y a la mejora de los tratamientos inmunosupresores, con el consiguiente descenso de rechazos y de necesidad de retrasplante. No obstante, la incidencia de complicaciones continúa siendo considerable, constituyendo las causas más comunes del fallo precoz del injerto: la trombosis, con una incidencia según los estudios del 2,4%, la infección (0,4%) y la fuga de la anastomosis (0,4%)4. El rechazo es el principal responsable de la disfunción o pérdida del injerto tardía. En cuanto a la mortalidad en el PTA, los eventos cardiovasculares y cerebrovasculares son las causas más frecuentes.
Por todo ello es de capital importancia una apropiada selección de los receptores de PTA, siendo la edad y la presencia o no de comorbilidades y de complicaciones asociadas a la diabetes algunos de los factores más determinantes.
En nuestra opinión, el PTA es un tratamiento adecuado en casos extremos en que la inestabilidad en el control de la diabetes, a pesar de utilizarse todos los recursos terapéuticos disponibles en la actualidad, comporta un riesgo para la vida del enfermo, así como una calidad de vida inaceptable. Los 3 pacientes descritos son un claro ejemplo de lo comentado.
Otro tema a considerar es la influencia del PTA sobre las complicaciones crónicas de la diabetes a largo plazo. Algunos estudios indican que la neuropatía y las lesiones glomerulares de la nefropatía diabética mejorarían a largo plazo gracias a la normoglucemia mantenida5. Giannarelli et al.6 encuentran datos similares en cuanto a la RD, y Copelli et al.7, que el PTA induce una mejoría temprana en los factores de riesgo cardiovascular. Sin embargo, todos estos datos deben ser tomados con cautela, ya que existen resultados contradictorios. Además, en general son estudios con un tamaño muestral limitado, y la mayoría incluyen a pacientes tratados mediante trasplante renopancreático, con un seguimiento a corto plazo, por lo que se requiere una investigación más profunda del tema.
En cuanto al impacto económico, los costes directos e indirectos derivados de padecer una diabetes lábil, con numerosos ingresos en el contexto de sus complicaciones y la discapacidad laboral consecutiva, indican que una medida como el PTA podría ser coste-efectiva, si bien se requieren estudios que lo confirmen.
En conclusión, el PTA puede considerarse hoy en día una opción terapéutica en pacientes con DT1 lábil, con el objetivo de mejorar su pronóstico vital y su calidad de vida. Con supervivencias de los pacientes de casi el 100% y del injerto por encima del 94% al año4,8, los PTA son una alternativa razonable, si bien la seguridad a largo plazo en pacientes que requerirán inmunosupresión de por vida es un factor que tendremos que valorar adecuadamente para establecer la indicación.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.