El abordaje terapéutico del paciente que presenta un síndrome coronario agudo con elevación persistente del segmento ST (SCACEST) engloba la restauración urgente del flujo coronario mediante técnicas de reperfusión y una serie de medidas terapéuticas adyuvantes que han mostrado ser beneficiosas desde un punto de vista pronóstico1–3, que repasaremos sucintamente en las próximas líneas.
¿Cómo restaurar el flujo coronario?Se considera prioritaria la reperfusión —ya sea mecánica, ya farmacológica— en el SCACEST (o bloqueo de rama izquierda de nueva aparición) de menos de 12h de evolución (o si existen signos de isquemia en curso, incluso cuando se hayan superado dichas 12h). La elección entre una u otra estrategia pivota fundamentalmente sobre dos variables: el tiempo y los recursos disponibles.
La reperfusión mecánica se impone sobre la fibrinólisis cuando es posible acceder a un servicio que realice intervencionismo coronario percutáneo (ICP), siempre que el tiempo entre el primer contacto médico y la angioplastia primaria sea inferior a 120min. En caso contrario, está indicado administrar un agente fibrinolítico. Se deberá realizar angioplastia de rescate en aquellos pacientes en los que la fibrinólisis no haya sido efectiva.
¿Cuál es el tratamiento anticoagulante de elección?A la clásica utilización de heparina no fraccionada como coadyuvante, fármaco barato y con amplia experiencia, en los últimos años se han añadido nuevos fármacos anticoagulantes con propiedades y resultados prometedores (tabla 1).
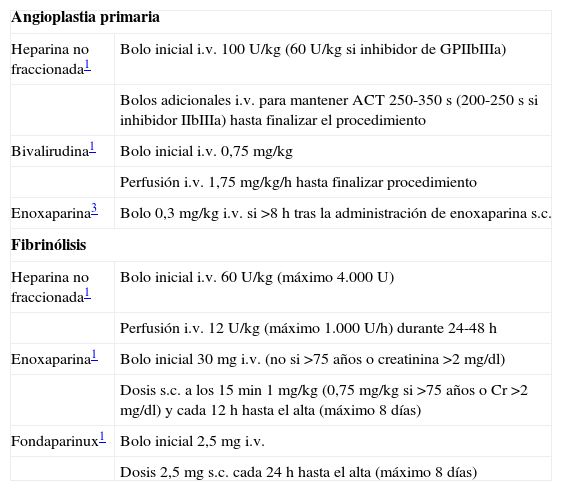
Tratamiento anticoagulante coadyuvante
| Angioplastia primaria | |
| Heparina no fraccionada1 | Bolo inicial i.v. 100 U/kg (60 U/kg si inhibidor de GPIIbIIIa) |
| Bolos adicionales i.v. para mantener ACT 250-350 s (200-250 s si inhibidor IIbIIIa) hasta finalizar el procedimiento | |
| Bivalirudina1 | Bolo inicial i.v. 0,75 mg/kg |
| Perfusión i.v. 1,75 mg/kg/h hasta finalizar procedimiento | |
| Enoxaparina3 | Bolo 0,3 mg/kg i.v. si >8 h tras la administración de enoxaparina s.c. |
| Fibrinólisis | |
| Heparina no fraccionada1 | Bolo inicial i.v. 60 U/kg (máximo 4.000 U) |
| Perfusión i.v. 12 U/kg (máximo 1.000 U/h) durante 24-48 h | |
| Enoxaparina1 | Bolo inicial 30mg i.v. (no si >75 años o creatinina >2 mg/dl) |
| Dosis s.c. a los 15min 1 mg/kg (0,75 mg/kg si >75 años o Cr >2 mg/dl) y cada 12 h hasta el alta (máximo 8 días) | |
| Fondaparinux1 | Bolo inicial 2,5mg i.v. |
| Dosis 2,5mg s.c. cada 24 h hasta el alta (máximo 8 días) | |
Tradicionalmente se ha considerado como el tratamiento anticoagulante estándar en la angioplastia primaria. La dosis inicial recomendada es de 100 U/kg (bolo intravenoso [i.v.]), o 60 U/kg en caso de administración concomitante de inhibidores de la glucoproteína IIb/IIIa (GPIIb/IIIa). Si es necesario, se administrarán bolos adicionales para mantener un tiempo de coagulación activada (ACT) de 250-300s (200-250s con inhibidores de la GPIIb/IIIa). En la fibrinólisis también se recomienda emplear HNF como tratamiento coadyuvante.
EnoxaparinaLas últimas Guías ESC1,2 todavía no consideran que exista suficiente evidencia para respaldar el uso de la enoxaparina en el SCACEST tratado mediante angioplastia primaria. Sin embargo, las Guías ACC/AHA3 establecen que, en los pacientes en los que se ha iniciado ya tratamiento anticoagulante con enoxaparina y van a ser sometidos a angioplastia primaria, debe continuarse el tratamiento anticoagulante con enoxaparina i.v. (0,3mg/kg) si previamente se ha administrado una dosis de enoxaparina subcutánea (entre 8-12h), mientras que si el intervalo desde la última dosis es inferior a 8h, no es necesario administrar una nueva dosis.
Recientemente se han presentado en el congreso ESC 2010 los resultados del ensayo aleatorizado ATOLL, que comparó enoxaparina i.v. (0,5mg/kg) con HNF en angioplastia primaria. En este estudio la enoxaparina no redujo la incidencia combinada de muerte, complicaciones del IAM, fallo de la intervención o hemorragia mayor a los 30 días, pero sí se observó un efecto beneficioso en el objetivo secundario del estudio (muerte, SCA recurrente o revascularización urgente, 5,1% vs 8,5% con HNF, p=0,04). La tasa de hemorragias mayores fue similar en ambos grupos.
En la fibrinólisis la enoxaparina constituye una alternativa a la HNF (tabla 2), administrando la primera dosis en bolo i.v. (en pacientes menores de 75 años), para continuar con dosis subcutáneas ajustadas al peso y a la función renal.
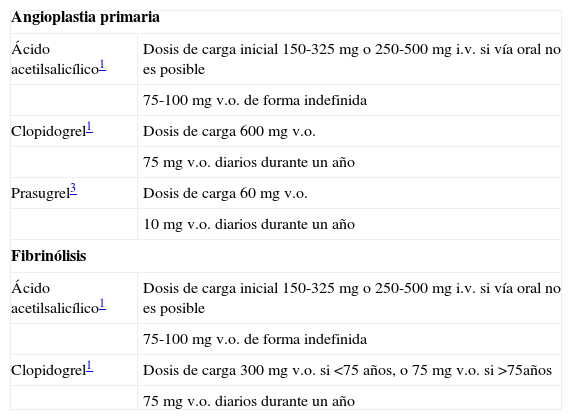
Tratamiento antiplaquetario coadyuvante
| Angioplastia primaria | |
| Ácido acetilsalicílico1 | Dosis de carga inicial 150-325mg o 250-500mg i.v. si vía oral no es posible |
| 75-100mg v.o. de forma indefinida | |
| Clopidogrel1 | Dosis de carga 600mg v.o. |
| 75mg v.o. diarios durante un año | |
| Prasugrel3 | Dosis de carga 60mg v.o. |
| 10mg v.o. diarios durante un año | |
| Fibrinólisis | |
| Ácido acetilsalicílico1 | Dosis de carga inicial 150-325mg o 250-500mg i.v. si vía oral no es posible |
| 75-100mg v.o. de forma indefinida | |
| Clopidogrel1 | Dosis de carga 300mg v.o. si <75 años, o 75mg v.o. si >75años |
| 75mg v.o. diarios durante un año | |
El ensayo HORIZONS-AMI comparó la bivalirudina, un inhibidor directo de la trombina, con HNF asociada a inhibidores de la GPIIb/IIIa en angioplastia primaria. Se observó un aumento significativo en la supervivencia libre de eventos a expensas de una reducción significativa de hemorragias mayores a los 30 días, con una tasa similar de eventos isquémicos mayores. Sin embargo, el grupo de la bivalirudina presentó un discreto aumento de trombosis precoz del stent en las primeras 24h (sin diferencias en tasa de trombosis a los 30 días ni de reinfarto ni de mortalidad). Tanto la AHA/ACC como la ESC avalan su administración en angioplastia primaria, especialmente en pacientes de alto riesgo hemorrágico. En cambio, no se recomienda la utilización de bivalirudina en la fibrinólisis.
FondaparinuxEl fondaparinux es un pentasacárido sintético que se une a la antitrombina inhibiendo el factor Xa. En el estudio OASIS-6 se comparó el fondaparinux con la HNF en el SCACEST. En el subgrupo de pacientes en los que se realizó angioplastia primaria, la incidencia de muerte o de infarto recurrente a los 30 días fue superior, aunque sin alcanzar la significatividad, en el grupo del fondaparinux. Esto, unido a mayor tasa de trombosis de catéter durante el ICP, ha llevado que no se recomiende su uso como anticoagulante único en la angioplastia primaria2.
Por otro lado, en el grupo de pacientes tratados con fibrinólisis en este mismo estudio, el fondaparinux se mostró más eficaz, con menos tasa de eventos hemorrágicos que la HNF.
¿Qué hay del tratamiento antiplaquetario en el 2011?La doble antiagregación con ácido acetilsalicílico (de forma indefinida) y conjuntamente con clopidogrel (de forma temporal) se considera actualmente el tratamiento antiplaquetario estándar en los pacientes que han sufrido un SCACEST (tabla 2).
Inhibidores de la glicoproteína IIb/IIIaLa mayoría de los datos disponibles a favor del uso de inhibidores de la GPIIb/IIIa en el SCACEST es previa a la generalización del uso combinado de aspirina y clopidogrel. El estudio BRAVE-3 comparó el uso de abciximab frente a placebo en 800 pacientes con SCACEST tratados previamente con 600mg de clopidogrel, sin encontrar diferencias significativas en el objetivo combinado de mortalidad, reinfarto, necesidad de revascularización urgente de la arteria responsable o accidente cerebrovascular a los 30 días, ni en el tamaño del infarto o la tasa de sangrado. En el mismo sentido concluyó el ensayo ON-TIME 2, que comparó tirofiban con placebo en pacientes con SCACEST sometidos a angioplastia primaria. Por tanto, la AHA/ACC3 y la ESC2 recogen en sus recomendaciones que es razonable la administración de un inhibidor de la GPIIb/IIIa (abciximab o eptifibatida) en la angioplastia primaria, particularmente en pacientes que no hayan recibido tratamiento antiplaquetario previo o en aquéllos con abundante material trombótico.
PrasugrelEs una tienopiridina bloqueante del receptor de ADP en las plaquetas con mayor potencia antiagregante, menor variabilidad interindividual y menor retraso en el inicio de acción que clopidogrel. El estudio TRITON TIMI-38 comparó aspirina y clopidogrel frente a aspirina y prasugrel en el síndrome coronario agudo sometido a ICP. En el subgrupo de SCACEST tratado con angioplastia primaria se observó una reducción de la tasa de eventos isquémicos frente al clopidogrel al primer mes y a los 14 meses, a costa de una mayor tasa de eventos hemorrágicos. En el análisis de subgrupos no se observó este beneficio en los pacientes mayores de 75 años o de peso inferior a 60kg y en los pacientes con historia de accidente cerebrovascular previo, en los que su uso era perjudicial. Las recientes guías ESC 2010 de revascularización2 ya recogen la indicación de prasugrel en el SCACEST, igual que las ACC/AHA, que lo proponen como alternativa al clopidogrel con una dosis de carga de 60mg en los pacientes tratados con angioplastia primaria, y posteriormente de 10mg de mantenimiento (en estudio la dosis de 5mg para personas mayores). No existen datos del uso de prasugrel asociado a fibrinólisis.
TicagrelorEs un antiagregante oral que inhibe de manera directa y reversible el receptor P2Y12 plaquetario. Con un inicio de acción rápida y una semivida de 12h, es capaz de inducir una inhibición de la agregación plaquetaria superior a la del clopidogrel. En el ensayo PLATO, el ticagrelor redujo de forma significativa la tasa de eventos isquémicos en comparación con el clopidogrel, inicialmente y al año de seguimiento en el síndrome coronario agudo, con o sin elevación del ST.
¿Cómo minimizar el no reflow?Se conoce como no reflow el compromiso del flujo miocárdico una vez abierta la arteria, en el que están implicados, entre otros, fenómenos inflamatorios, de microembolización distal, vasoespasmo y oclusión de la microcirculación4. Entre los fármacos empleados en esta situación, que ocurre aproximadamente en el 10% de los procedimientos de revascularización mediante angioplastia primaria, se han empleado vasodilatadores (nitroglicerina, nitroprusiato, adenosina o verapamilo), antiagregantes (abciximab), e incluso estatinas, con resultados prometedores, pero aún no validados en ensayos clínicos bien diseñados.
Por otro lado, para disminuir la embolización distal de partículas tras el ICP, se dispone de diversos dispositivos mecánicos, entre los que se encuentran los catéteres de aspiración y/o fragmentación de material trombótico. El estudio TAPAS incluyó 1.071 pacientes con SCACEST, tratados con angioplastia primaria, en los que se comparó la aspiración de trombo intracoronario con el procedimiento estándar. No hubo diferencias en los eventos clínicos al primer mes, pero se apreció mayor resolución del ST y mejor perfusión miocárdica en el grupo de aspiración trombótica, encontrando una correlación significativa entre esta última y la tasa de muerte y eventos cardiovasculares adversos a los 30 días. Así, la ESC3 recomienda la aspiración rutinaria de trombo en angioplastia primaria.
Los dispositivos de protección proximal o distal, así como los filtros distales, no han mostrado claros resultados favorables en los estudios realizados hasta la fecha en pacientes tratados con angioplastia primaria, pero puede plantearse su utilización en casos seleccionados, generalmente sobre injertos de vena safena.
¿Se puede prevenir el daño por reperfusión?Paradójicamente, la restauración del flujo coronario desencadena a nivel molecular una serie de mecanismos lesivos: la reoxigenación del miocardio implica energía en forma de ATP que sirve como soporte para acelerar procesos de apoptosis y necrosis celular, atenuando el efecto beneficioso de la reperfusión.
Se han publicado pequeñas series clínicas con resultados favorables (disminución del tamaño de infarto, resolución de ST, incremento de función sistólica), bien mediante la aplicación de ciclos repetidos de isquemia-reperfusión con balón durante la ACTP primaria, bien mediante la administración previa de fármacos (ciclosporina, péptido natriurético atrial, inhibidor de proteincinasa C), pero sin traducción significativa en la reducción de eventos clínicos5. Con este objetivo, se encuentra en marcha en España el ensayo METOCARD-CNIC, que estudia el posible efecto beneficioso de la administración precoz de metoprolol i.v. antes de la angioplastia primaria.
Asimismo, no debemos olvidar otros fármacos utilizados desde hace años en el SCACEST, como las estatinas, los betabloqueantes, los IECA, los ARA-2 y la eplerenona, en el caso de disfunción sistólica o insuficiencia cardiaca, que han demostrado reducir la mortalidad en el infarto.
ConclusionesEn el tratamiento del SCACEST, además de restablecer el flujo coronario de la arteria responsable del infarto lo antes posible, no debe olvidarse una correcta administración del tratamiento adyuvante dirigido a conseguir mejores resultados inmediatos en el procedimiento, tanto macro como microvasculares, a evitar complicaciones isquémicas y, en último término, a preservar y proteger el miocardio reperfundido; sin olvidar minimizar el riesgo hemorrágico del intervencionismo o la fibrinólisis en la medida de los posible.