La fibrilación auricular (FA) es una patología muy prevalente que motiva un elevado número de consultas en los servicios de cardiología. El objetivo de nuestro trabajo es describir las características clínicas de los pacientes que padecen FA atendidos en las consultas de cardiología, el tratamiento antiarrítmico y antitrombótico prescrito por los cardiólogos, y comparar los datos con las recomendaciones de las guías de práctica clínica europeas (GPCE) de FA de 2010.
Métodos. Analizamos a los pacientes atendidos en las consultas de cardiología de nuestro hospital durante 2 semanas consecutivas de septiembre de 2010. Se recogieron las características clínicas de los pacientes, el tipo de FA que presentaban, el tratamiento farmacológico, y se determinó el riesgo de embolia según diferentes criterios utilizados por las GPCE.
ResultadosDe los 759 pacientes atendidos, 160 (21%) presentaban o habían presentado una FA, y fueron incluidos en el registro. Treinta y dos pacientes (20%) era <65 años y 137 padecían FA no valvular. Existen diferencias entre hombres y mujeres en la prevalencia de dislipidemia (49,4 vs 31,6%, p=0,02), tabaquismo (14,8 vs 3,1%, p=0,01), valvulopatía (6,2 vs 22,8%, p=0,003), edad (p=0,05), arteriopatía periférica (37 vs 8,9%, p=0,0001), en el ritmo que presentaba el ECG (p=0,01) y en el tipo de FA (p=0,05) y en la edad de aparición de estas (p=0,002), pero no había diferencias en el tratamiento utilizado. Estaban anticoagulados 95 pacientes y se anticoagulaban un 64% con valor CHADS2 ≥2, mientras que solo un 50% con CHA2DS2VASc ≥2.
Conclusiones. En nuestras consultas uno de cada 5 pacientes con FA es un paciente joven, la indicación de ACO en los pacientes con FA se va a incrementar y el tratamiento anticoagulante realizado por los cardiólogos se adhiere al recomendado por las guías, pero siguen existiendo discrepancias significativas.
Atrial fibrillation (AF) is a prevalent condition that leads to a high number of consultations in clinical practice. The aim of our study is to describe the clinical characteristics of patients with AF treated in the cardiology clinic, to evaluate how cardiologists treat these patients and whether prevention of stroke performed in routine clinical practice is according to the antithrombotics criteria recommended by the 2010 European clinical practice guidelines (ECPG) in AF.
MethodsWe analysed all patients evaluated in the cardiology clinic for two consecutive weeks during September 2010. We collected the clinical characteristics of patients, the type of AF, drug treatment, and determined the risk of stroke according to different criteria used by the ECPG.
ResultsOf the 759 patients treated, 160 (21%) had AF, and were included in the registry. Thirty-two patients (20%) were <65 years and 137 suffered non-valvular AF. Sex differences were observed in prevalence of dyslipidaemia (49.4% vs 31.6%, P=.02), smoking (14.8% vs 3.1%, P=.01), valve disease (6.2% vs 22.8%, P=.003), age (P=.05), peripheral arterial disease (37% vs 8.9%, P=.0001), in the rhythm in the ECG (P=.01) and the type of AF (P=.05) and age of these (P=.002), but there were no differences in the treatment used. Ninety five patients were anticoagulated, but only 64% of patients with CHADS2 ≥2, and 50% with CHA2DS2VASc ≥2.
ConclusionsOne out of every 5 patients with AF evaluated in our clinics are under 65 years. The indication for anticoagulant treatment will probably increase in the next few years. The adherence to the recommendations for anticoagulation of the ECPG is good, but could be improved.
En septiembre de 2010 se publicaron las nuevas guías de práctica clínica europeas (GPCE) de fibrilación auricular (FA)1. Estas guías resaltan la relación entre diferentes factores de riesgo y la aparición de la FA, la necesidad de mejorar el manejo de la FA mediante control de ritmo o control de frecuencia individualizando cada caso, y también desarrollan recomendaciones para optimizar la prevención de las embolias con la utilización de fármacos antiagregantes o anticoagulantes. Entre las recomendaciones más novedosas está el uso de una estrategia de prevención de embolias utilizando una ampliación del denominado criterio CHADS2. Este término es un acrónimo que define el nivel de riesgo de embolia de los pacientes con FA y que se obtiene de la suma de un punto por cada uno de los factores de riesgo: insuficiencia cardíaca, hipertensión arterial, edad >75 años, diabetes mellitus y accidente vascular cerebral, al que se asignan 2 puntos. Por ello el criterio CHADS2 cuantifica el nivel de riesgo de fenómenos embólicos en una puntuación de 1 a 6. El nuevo criterio, denominado CHA2DS2VASc, recomienda ampliar la valoración de los factores de riesgo asignándole 2 puntos a la edad >75 años y un punto a los antecedentes de edad >65 y <75 años, enfermedad vascular y sexo femenino, por lo que este se cuantifica desde 1 a 92,3.
En anteriores trabajos diferentes autores han demostrado que existe una discordancia entre el tratamiento habitual de los pacientes con FA y las guías de práctica clínica, poniendo de manifiesto un menor uso de la anticoagulación (ACO) del recomendado por dichas guías y cómo no siempre se sigue un criterio acorde a estas4–6. Esta discordancia se ha comprobado respecto a las anteriores guías en enfermos hospitalizados y en los atendidos en consultas de atención primaria y en consultas de cardiología, pero aún no hay datos que muestren específicamente la actitud terapéutica de los cardiólogos ante pacientes ambulatorios con FA comparados con los nuevos criterios de ACO de las recientes GPCE4–7, y es sabido que la FA es uno de los primeros motivos de consulta en atención especializada.
El objetivo de nuestro trabajo es describir: 1) las características clínicas de los pacientes que padecen FA atendidos en las consultas de cardiología y conocer las diferencias entre ambos géneros en nuestro medio; 2) el tratamiento antiarrítmico utilizado por los cardiólogos en estos pacientes, y 3) el tratamiento profiláctico antitrombótico prescrito en la práctica clínica habitual y compararlo con las recomendaciones de las recientes GPCE.
Material y métodosAnalizamos a los pacientes atendidos en las 9 consultas de cardiología durante 2 semanas consecutivas del mes de septiembre de 2010, lo que equivale a 6 días de trabajo por cada una de las 9 consultas, ya que los cardiólogos las alternan con pruebas diagnósticas. En las consultas de nuestro hospital se atiende a un 31% de pacientes derivados desde atención primaria, el 40,1% son interconsultas realizadas por otros servicios hospitalarios, y solo el 28% corresponden a revisiones programadas por los propios cardiólogos.
Los pacientes fueron seleccionados, y su inclusión en el registró se realizó según las recomendaciones del comité ético de nuestro hospital. Para su inclusión en el registro solo se exigió padecer o haber padecido FA, independientemente del motivo de consulta. En todos los pacientes se consideró que habían padecido una FA cuando la presencia de dicha arritmia se documentaba en el registro electrocardiográfico realizado en la consulta a todos los pacientes, en el registro aportado por el paciente o en el informe hospitalario. Los criterios clínicos recogidos fueron la edad, el sexo, la historia de insuficiencia cardíaca, la presencia de diabetes mellitus, la hipertensión arterial, la embolia previa, la enfermedad vascular, la dislipidemia, la obesidad, el tabaquismo y la cardiopatía existente. Se consideró diabetes mellitus si presentaban cifras de glucemia basal superiores a 126mg/dl o realizaban tratamiento antidiabético; hipertensión arterial si realizaban tratamiento antihipertensivo o se comprobaban cifras superiores a 140/90 en al menos 3 días distintos en sus antecedentes; obesidad si tenían un IMC superior a 30; enfermedad vascular si tenían arteriopatía coronaria o periférica; dislipidemia si realizaban tratamiento hipolipemiante o presentaban cifras de colesterol basal superiores a 200mg/dl, y cardiopatía si presentaban coronariopatía, valvulopatía o miocardiopatía previa o se diagnosticaba en la consulta. Se documentó el ritmo electrocardiográfico existente en el momento de la consulta y se clasificó la FA según los patrones clínicos establecidos en las guías europeas. Se documentó la presencia de episodios previos de FA o de ingresos previos hospitalarios cuando se disponía del pertinente informe clínico que así lo confirmase. El tratamiento farmacológico que se recoge en el registro es el establecido por el cardiólogo, ya sea manteniendo el que el paciente viene realizando o modificándolo según su criterio.
Análisis estadísticoLas variables cuantitativas se expresan como media±desviación estándar, por ser su distribución normal, y se usó el test de T de Student para su análisis. Para las variables ordinales se usó la mediana (rango intercuartilico 25, 75) y la U de Mann Whitney para comparar entre grupos anticoagulados o no. Para comparar las variables cualitativas según el sexo o por tipo de FA se usó el test de χ2, o el test exacto de Fisher cuando fue necesario. Se consideró significativa una p<0,05. Los datos fueron analizados con V. 15.0 SPSS (SPSS, Chicago, Illinois).
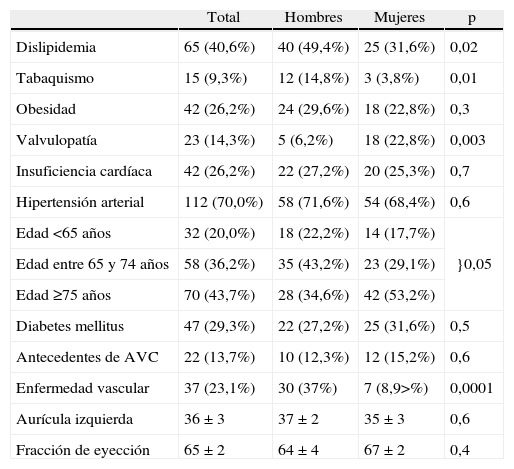
ResultadosCaracterísticas clínicasDe los 759 pacientes atendidos, 160 (21%) presentaban o habían presentado una FA, y fueron incluidos en el registro. De estos 160 pacientes, 79 eran mujeres (49,5%) y 81 hombres (50,5%). Tenían una edad media de 71±11 años, sin diferencias en la edad media entre ambos géneros: 71,4±12 frente a 70±10, p=0,4, aunque con diferencias entre los grupos de edad: p=0,05 (tabla 1). De los 160 pacientes, 32 (20%) eran menores de 65 años. Catorce pacientes padecían una valvulopatía mitral reumática y 9 eran portadores de prótesis valvular mecánica, mientras que 137 padecían FA no valvular. Sesenta y tres pacientes presentaban ritmo sinusal (RS) en la consulta y 97 estaban en FA. Existe diferencia entre ambos sexos en el ritmo que presentaban en consulta, pues mientras que entre las mujeres 38 (48,1%) estaban en RS y 41 (51,9%) en FA, en los hombres 25 (30,8%) estaban en RS y 56 (69,1%) estaban en FA (p=0,01). Existía un hemibloqueo anterior en 9 pacientes, bloqueo completo de rama izquierda en 6, bloqueo completo de rama derecha en 18 y bloqueo de rama derecha más hemibloqueo anterior en 4.
Características clínicas y ecocardiográficas según género
| Total | Hombres | Mujeres | p | |
| Dislipidemia | 65 (40,6%) | 40 (49,4%) | 25 (31,6%) | 0,02 |
| Tabaquismo | 15 (9,3%) | 12 (14,8%) | 3 (3,8%) | 0,01 |
| Obesidad | 42 (26,2%) | 24 (29,6%) | 18 (22,8%) | 0,3 |
| Valvulopatía | 23 (14,3%) | 5 (6,2%) | 18 (22,8%) | 0,003 |
| Insuficiencia cardíaca | 42 (26,2%) | 22 (27,2%) | 20 (25,3%) | 0,7 |
| Hipertensión arterial | 112 (70,0%) | 58 (71,6%) | 54 (68,4%) | 0,6 |
| Edad <65 años | 32 (20,0%) | 18 (22,2%) | 14 (17,7%) | }0,05 |
| Edad entre 65 y 74 años | 58 (36,2%) | 35 (43,2%) | 23 (29,1%) | |
| Edad ≥75 años | 70 (43,7%) | 28 (34,6%) | 42 (53,2%) | |
| Diabetes mellitus | 47 (29,3%) | 22 (27,2%) | 25 (31,6%) | 0,5 |
| Antecedentes de AVC | 22 (13,7%) | 10 (12,3%) | 12 (15,2%) | 0,6 |
| Enfermedad vascular | 37 (23,1%) | 30 (37%) | 7 (8,9>%) | 0,0001 |
| Aurícula izquierda | 36±3 | 37±2 | 35±3 | 0,6 |
| Fracción de eyección | 65±2 | 64±4 | 67±2 | 0,4 |
AVC: accidente vascular cerebral.
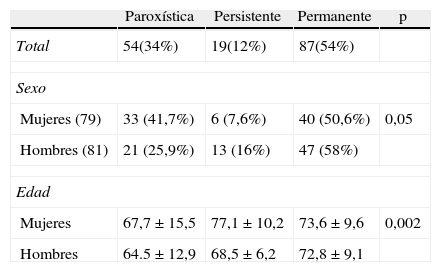
El tipo de FA que presentaban los 160 pacientes fue un primer episodio de FA en 38 pacientes, y en 122 no era primer episodio. La FA era paroxística en 54 pacientes (34%), persistente en 19 (12%) y permanente en 87 (54%). La FA persistente de larga duración solo se diagnosticó en uno de estos 19 pacientes. Encontramos diferencias significativas en el tipo de arritmia por género, ya que en ambos grupos era más frecuente la FA permanente, pero con diferencias entre géneros (p=0,05). También encontramos diferencias en la edad media de cada tipo de FA por género, ya que era mayor el grupo de FA persistente en las mujeres y el de la FA permanente en los hombres (p=0,002) (tabla 2). Setenta y cuatro pacientes habían tenido episodios previos de FA, y 44 de ellos habían tenido ingresos hospitalarios por dicha arritmia.
Edad y sexo en los diferentes tipos de fibrilación auricular
| Paroxística | Persistente | Permanente | p | |
| Total | 54(34%) | 19(12%) | 87(54%) | |
| Sexo | ||||
| Mujeres (79) | 33 (41,7%) | 6 (7,6%) | 40 (50,6%) | 0,05 |
| Hombres (81) | 21 (25,9%) | 13 (16%) | 47 (58%) | |
| Edad | ||||
| Mujeres | 67,7±15,5 | 77,1±10,2 | 73,6±9,6 | 0,002 |
| Hombres | 64.5±12,9 | 68,5±6,2 | 72,8±9,1 | |
Encontramos una elevada presencia de antecedentes clínicos de interés, con diferencias significativas entre ambos géneros (tabla 1). De los 37 pacientes que tenían antecedentes de enfermedad vascular, 30 padecían cardiopatía isquémica, 12 enfermedad vascular periférica y 7 placa aórtica compleja.
TratamientoEn los 87 pacientes que permanecían en FA crónica se utilizaba una estrategia de control de frecuencia, en 15 de ellos no se utilizaba ningún fármaco por no precisarlo, en 8 se utilizaba la digoxina aisladamente, en 28 se utilizaban betabloqueadores, en 7 se usaban antagonistas del calcio, en 29 se usaban betabloqueadores o antagonistas del calcio asociados a digoxina, y en 3 se usaba además amiodarona. En los 73 pacientes que padecían FA paroxística o persistente encontramos en la consulta un ritmo sinusal en 63 y FA en 10. En estos 73 pacientes, la estrategia de control de ritmo se siguió en 47 de ellos. Diez pacientes estaban tratados con procedimientos de ablación de venas pulmonares, 6 pacientes habían sido sometidos previamente y en 4 se indicó su realización. El uso de fármacos antiarrítmicos (FAA) se realizó en 37 pacientes: flecainida en 24 casos y amiodarona en 13. Además de estos FAA, en 45 pacientes se usaron fármacos para controlar la frecuencia: digoxina en 2 pacientes, betabloqueadores en 25, antagonistas del calcio en 5, antagonistas del calcio o betabloqueadores asociados a digoxina en 13. El sexo no influyó en el uso de los fármacos en ningún tipo de arritmia (p=0,6). La cardioversión eléctrica se indicó en solo 3 pacientes.
La estrategia de prevención de embolismos con antiagregantes o anticoagulantes se utilizó en 155 pacientes, y no se usó en 5 pacientes (2 por expreso deseo de los pacientes y 3 por hemorragia grave). En 60 pacientes se usó antiagregación con ácido acetilsalicílico, en 84 pacientes se usó ACO oral y en 11 se usaron ambos fármacos.
Los 95 (60%) pacientes que estaban bajo tratamiento con acenocumarol tenían un INR medio de 2,43±0,7 con un valor en mujeres y hombres de 2,5±0,6 frente a 2,2±0,7; p=0,16. De estos 95 pacientes que recibían acenocumarol, el 60% tenían un INR entre 2 y 3, mientras que el 26% de ellos tenían un INR<2 y 14% tenían un INR>3.
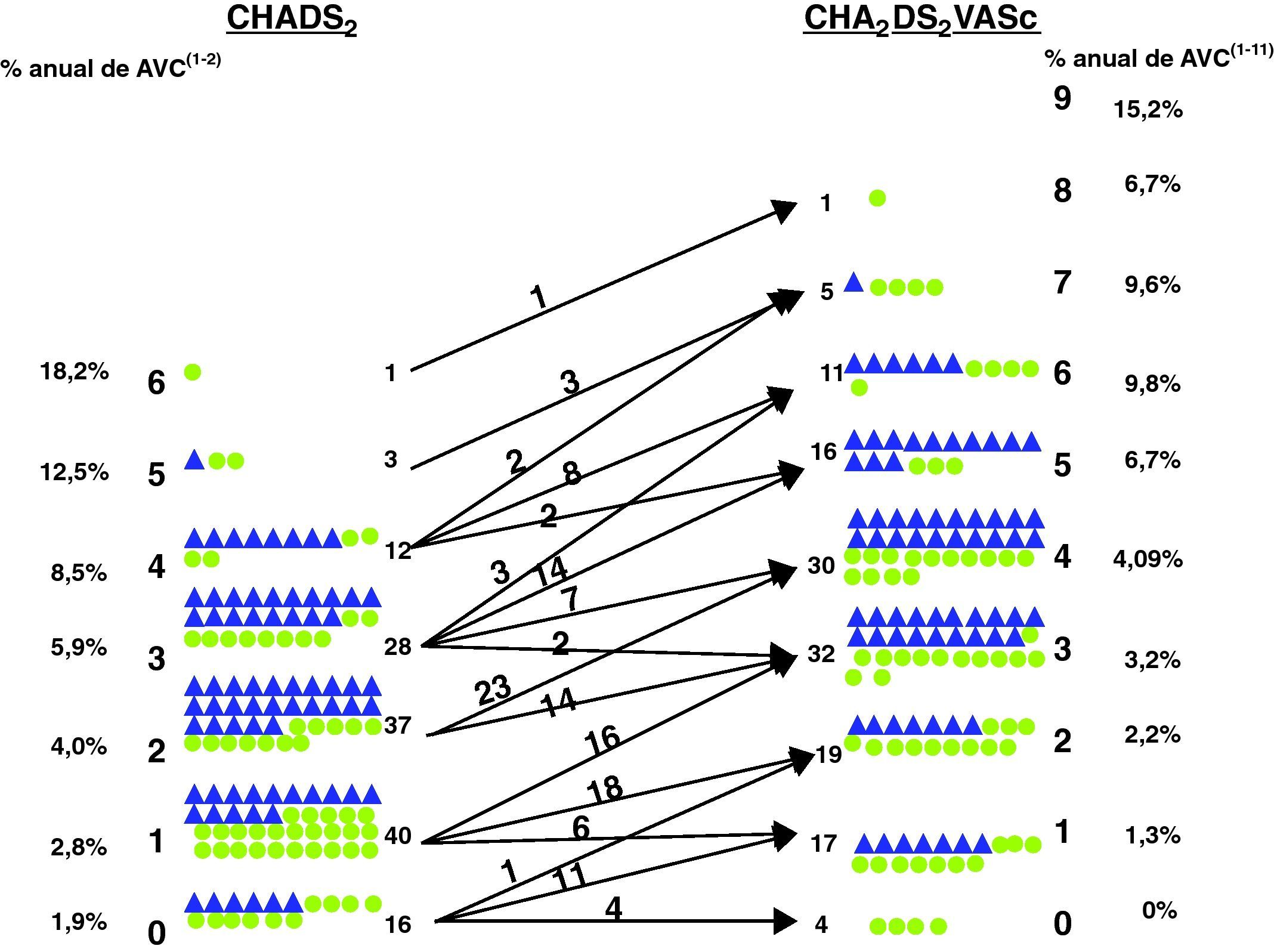
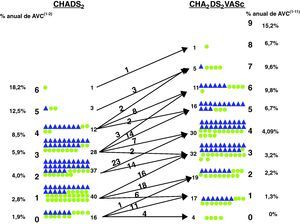
La mediana (rango intercuartílico) de CHADS2 y CHA2DS2VASc en los 137 que padecían FA no valvular mostró diferencias tanto globales: 1 (1, 3) frente a 3 (2, 5), p=0,03, como entre los pacientes que no fueron anticoagulados: 1 (1,3) vs 2 (1,3) y los que sí fueron anticoagulados: 3 (2, 4) vs 4 (3, 5) respectivamente; p=0,039. Tres de los pacientes que tenían valores elevados de los criterios de embolia (≥5 en CHADS2 y ≥7 en CHA2DS2VASc) padecían hemorragia digestiva, por lo que no estaban anticoagulados (figs. 1 y 2).
(
De los 56 pacientes con CHADS2 de 0-1, 35 (62,5%) pasan a tener un CHA2DS2VASc ≥2. Cuando correlacionamos el valor de los criterios CHADS2 o CHA2DS2VASc en cada uno de los 137 pacientes con FA no valvular con el uso de ACO, encontramos diferencias entre los pacientes anticoagulados y lo no anticoagulados. De los 81 pacientes con indicación de ACO por tener un valor CHADS2 ≥2, 52 (64%) estaban anticoagulados, mientras que también estaban anticoagulados 20 pacientes de los 56 que tenían CHADS2 <2. De los 119 pacientes con CHA2DS2VASc ≥2 que tenían indicado el uso de ACO, solo estaban anticoagulados 60 (50%), mientras que estaban anticoagulados 5 de los 18 que tenían un valor <2; es decir, había diferencias en el porcentaje de pacientes anticoagulados según se usara uno u otro criterio; p=0,039 (figs. 1 y 2).
DiscusiónTres aspectos se pueden destacar como los más relevantes de nuestro estudio: 1) existe una población joven con FA en nuestra población en estudio; 2) en la población con FA se va a incrementar la indicación de ACO, y 3) aunque se siguen las recomendaciones de las GPCE respecto de la ACO, existen discrepancias entre las indicaciones las guías y la «vida real».
La prevalencia de FA en nuestra población es similar a la descrita por otros autores4,7, y también la edad media, pero aunque la población de nuestra serie tiene una edad media de 71 años, uno de cada 5 pacientes era menor de 65 años. A pesar de no haber estudios poblacionales que avalen esto, en nuestro medio existe una elevada prevalencia de pacientes jóvenes en la población que consulta por FA, hecho ya sugerido por otros autores. Este hecho, sumado a las devastadores consecuencias de los fenómenos embólicos que aparecen en los pacientes con FA, debe reforzar la necesidad de optimizar el tratamiento de esta población4. No existen datos epidemiológicos en menores de 60 años, sin embargo se estima que el riesgo de presentar FA a lo largo de su vida en personas mayores de 55 años de edad es del 23,8% en varones y del 22,2% en mujeres5. Nuestra población muestra una distribución igual entre hombres y mujeres, similar a la del registro CARDIOTENS II; sin embargo, registros previos como el PREV-ICTUS, realizado en 7.108 sujetos de más de 60 años que acudían a las consultas de atención primaria y especializada, demostró una prevalencia mayor en varones que en mujeres (p=0,036)6,8. En nuestra serie, tal como ya ha sido descrito por otros autores, el tipo de FA más frecuente es la FA permanente y con una edad superior a los otros tipos de arritmia4,9.
El segundo hallazgo era hasta ahora una impresión de nuestro grupo, pero ha quedado demostrada en nuestra población y quizás sea el más relevante de nuestro estudio: se van a incrementar las indicaciones de ACO en la población con FA. Esto, desde nuestro punto de vista, tiene tres razones que se desprenden del análisis de nuestra población. Por un lado, al reclasificar a los pacientes mediante la escala CHA2DS2VASc se produce al alza un cambio en el número y, por consiguiente, una modificación en el perfil de riesgo que cada paciente tenía al utilizar la escala CHADS2: 3 (2,5) frente a 1 (1,3), p=0,03. Por otro lado, se aprecia que utilizando los criterios de riesgo, casi la totalidad de pacientes incrementan el valor numérico que tenían en CHADS2 al ser clasificados con el nuevo criterio CHA2DS2VASC, y esto en la mayoría de la población significa un aumento en el índice de riesgo embolígeno. Por último, según las recomendaciones de las GPCE, se produce un incremento en el número de indicaciones de ACO, al sugerir estas el uso «preferente» de ACO sobre el AAS en los pacientes con puntuación CHA2DS2VASc=1 y a recomendarlo desde una puntuación ≥2.
En cuanto al tratamiento farmacológico de la FA en nuestra serie, acorde con las GPCE, en los 87 pacientes en los que se seguía una estrategia de control de frecuencia se usaban betabloqueadores o antagonistas del calcio solos o asociados a digoxina, mientras que solo 3 pacientes precisaron amiodarona para controlar la frecuencia. La escasa indicación de cardioversión eléctrica se debe probablemente a la elevada demora de su realización, mientras que la elevada proporción de pacientes sometidos a ablación de venas pulmonares se debe a la elevada actividad de la unidad de arritmias de nuestro hospital.
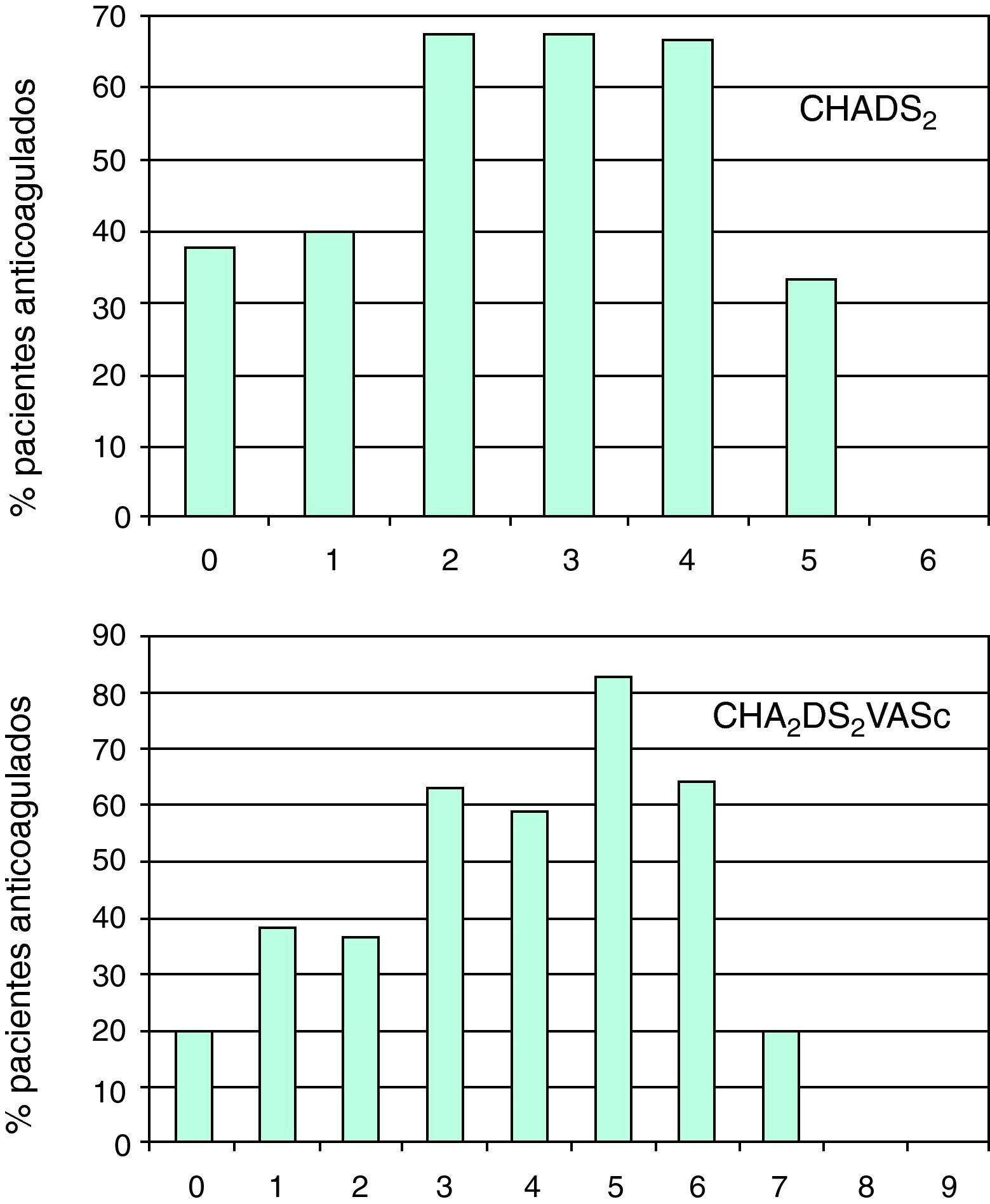
Algunas series ponen de manifiesto un bajo nivel de ACO en los pacientes con FA, e incluso en alguna serie de pacientes mayores de 65 años con insuficiencia cardíaca, en los que solo el 20% reciben este tratamiento10. Sin embargo, nuestra serie refleja que en nuestro medio el 64% de aquellos en los que está indicado utilizando los criterios CHADS2 reciben tratamiento con ACO, datos muy similares a los encontrados en el registro CARDIOTENS II6. Al introducir las guías del nuevo criterio CHA2DS2VASc, no es que quede en tela de juicio la utilidad del previo, pero sí expone la necesidad de validar la utilidad de este último en la práctica clínica diaria. En nuestra serie, utilizando CHADS2, 56 pacientes tendrían una puntuación <2 y, por tanto, serían estos en los que el uso de AAS podría estar indicado (fig. 1). Usando el CHA2DS2VASc, serían solo 21, lo que representa una tercera parte. Esto confirma lo expresado anteriormente sobre el hecho de que CHA2DS2VASc va a incrementar la indicación de ACO de una manera significativa. ¿Cuál es el riesgo de embolia de estos pacientes? En CHADS2, el valor 0 y 1 implica un riesgo de embolia del 1,9 y del 2,8%, respectivamente, mientras que en CHA2DS2VASc sería del 0 y del 1,3%2,11. Cuando vemos el riesgo del valor 0 en el estudio original, solo un paciente estaba dentro de esa clasificación, por lo que no es adecuado adjudicar un riesgo del 0% de embolia con tan poca evidencia1,3,11. Desde nuestra perspectiva, el uso de esta nueva clasificación va a abrir más la gradación del riesgo embolígeno en esta población, pero sobre todo en aquellos con un riesgo menor. En CHADS2, en los pacientes con puntuación ≥2 el riesgo de embolia sube al 4%, mientras que en CHA2DS2VASC el valor 3 tiene un 3,2%, y es el valor 4 el que tiene un riesgo de 4,09% de embolia, lo que equivaldría al valor 2 en el criterio CHADS2.
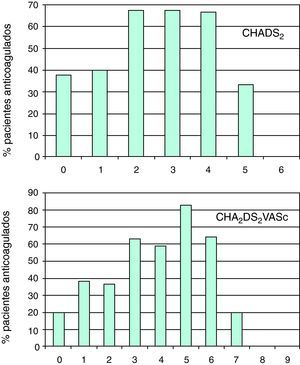
El tercer aspecto a destacar de nuestro análisis es que, aunque los cardiólogos indican el uso de ACO en la población con FA en un alto porcentaje de casos, su indicación no se ajusta plenamente a la recomendación de las GPCE. A pesar de que las guías de FA del año 2006 recomendaban la ACO en casos de CHADS2 ≥2, en la práctica clínica diaria es un hecho cierto que esto no se realiza en todos los pacientes. En nuestra serie, los pacientes con FA no valvular eran anticoagulados en un 37,5% con valor CHADS2 0, un 40% con valor 1, y se incrementaba a cifras superiores al 66% a partir del valor 2. Aunque son muy pocos pacientes los que tiene un valor igual o mayor a 5, y por ello no podemos extraer conclusiones, resulta interesante el hecho de que un número considerable de ellos tengan hemorragia que haga no recomendable el uso de ACO. En las GPCE se describe que el riesgo de hemorragia es mayor en los pacientes con elevado riesgo de embolia.
Si evaluamos los pacientes con FA no valvular que fueron anticoagulados según los criterios de CHA2DS2VASc, en el grupo de pacientes de valor 0 solo estaban el 20%, en el de valor 1 estaban el 38,5%, en el de valor 2, el 36,8%, y subiendo a cifras superiores al 65% a partir de este valor.
De nuestro registro se concluye que existe una elevada adherencia a las recomendaciones de las GPCE, pero esta es mejorable. Se realiza indicación de ACO a un porcentaje de pacientes del 59 al 82% cuando se tiene un riesgo embolígeno elevado. La indicación de ACO en pacientes con riesgo bajo (CHADS2 ≤1 y CHA2DS2VASc 0 o ≤1) fue elevada, ya que se acercaba al 40%, pero sin duda este dato es sustancialmente diferente del 57,2% descrito en el registro CARDIOTENS II6.
Por último, debemos resaltar que en nuestra serie el 60% de pacientes tenían el INR en rango terapéutico, y el 40% no lo estaba (26% estaba en rango subterapéutico y solo el 14% estaba en niveles superiores al terapéutico). Estas cifras, aunque siguen siendo subóptimas, presentan un mejor manejo de la ACO que lo referido por algunos autores, que informan que solo el 36,5% de los pacientes atendidos en un hospital y que padecían FA y recibían tratamiento anticoagulante estaban dentro de los niveles terapéuticos y un 63,5% fuera de rango (un 44,5% subterapéutico y el 18,9% supraterapéutico)12. Este hecho muestra la realidad clínica de la dificultad del manejo de los fármacos anticoagulantes de los que disponemos hasta ahora, lo que incrementa tanto el riesgo embolígeno como de hemorragia en estos pacientes y debe ser tenido en cuenta a la hora de tomar decisiones terapéuticas. Probablemente en aquellos pacientes en los que tengamos que decidir el uso de fármacos anticoagulantes y que presenten un riesgo embolígeno bajo o medio, el elevado riesgo derivado del muy difícil control del INR va a ser determinante a la hora de elegir entre los nuevos fármacos anticoagulantes y el acenocumarol o la warfarina13.
Limitaciones del estudioAl tratarse de un estudio descriptivo, tiene las limitaciones inherentes a este tipo de trabajos. La muestra de 160 pacientes se puede considerar pequeña comparada con los grandes registros, pero suficiente para demostrar el objetivo del estudio. El uso de la escala HAS-BLED para calcular el riesgo hemorrágico en la población hubiese mejorado el resultado de este trabajo.
ConclusionesEn nuestras consultas uno de cada 5 pacientes con FA es un paciente joven, la indicación de ACO en los pacientes con FA se va a incrementar y en la actualidad el tratamiento anticoagulante realizado por los cardiólogos se adhiere al recomendado por las guías, aunque siguen existiendo discrepancias significativas.
Conflicto de interesesNo existen conflictos de intereses por parte de ninguno de los autores.