El objetivo de nuestro trabajo es evaluar la influencia pronóstica de tres tipos de intervención extrahospitalaria (telefónica, domiciliaria y hospitalaria) frente al seguimiento habitual en pacientes con insuficiencia cardiaca (IC) y función sistólica deprimida. Cuando se comparó el grupo control frente al conjunto de grupos de intervención se obtuvo en estos últimos una reducción de la mortalidad global (38% vs 21%, RR=0,49, p=0,05) y de la mortalidad de origen cardiovascular (29% vs 15%, RR=0,4, p=0,04), pero no en los ingresos por IC ni del evento combinado de ingreso cardiovascular y/o muerte de cualquier causa. Por tanto, la aplicación de diferentes programas de intervención extrahospitalaria supondría, para el paciente con IC y disfunción sistólica, un beneficio en términos de reducción de la mortalidad global y cardiovascular, sin modificar la incidencia de reingresos hospitalarios por IC.
The aim of this study was to evaluate the prognostic influence of three types of outpatient intervention versus the usual follow-up in patients with heart failure (HF) and depressed systolic function. The intervention programs reduced mortality by all causes (38% vs 21%, RR=0.49, p=.05) and cardiovascular mortality (29% vs 15%, RR=0.4, p=.04) but not HF admission or combined endpoint of cardiovascular event and/or death from any cause. Thus, the application of different intervention programs in patients with HF and systolic dysfunction may reduce overall and cardiovascular mortality without affecting the incidence of hospital re-admissions for HF.
La insuficiencia cardiaca congestiva (ICC) es la causa más frecuente de ingreso hospitalario en nuestro país en personas mayores de 65 años, con unos costes derivados del tratamiento de esta enfermedad elevados1. Además, el pronóstico de la insuficiencia cardiaca (IC) no ha mejorado de forma sustancial en los últimos años. Por ello, se han desarrollado estrategias de asistencia a la ICC basadas en programas específicos de atención a estos pacientes (programas de intervención, disease management programs). Las características de estos programas son muy variables, pero todos se basan en la idea central de educación e información sobre lo que representa la ICC2.
En general, estos programas han demostrado mejoras en la morbimortalidad de estos pacientes3. Sin embargo, resultados negativos se han obtenido también al aplicar programas de intervención en IC. En este sentido, nuestro grupo no obtuvo diferencias pronósticas al aplicar diversos tipos de intervención sobre una población heterogénea de sujetos con IC4. Por otro lado, quedan aún algunos aspectos por resolver, como el papel que juegan los distintos tipos de intervención extrahospitalaria o su utilidad en los distintos subgrupos de pacientes, como aquellos con función sistólica deprimida.
Radica aquí el objetivo de nuestro trabajo: evaluar la influencia pronóstica de tres tipos de intervención extrahospitalaria frente al seguimiento habitual, en el subgrupo de pacientes con IC y función sistólica deprimida, analizando al subgrupo de paciente con disfunción ventricular izquierda del trabajo anteriormente mencionado4.
MétodosDiseño y población a estudioNuestro estudio es un ensayo clínico, aleatorizado, controlado, unicéntrico y cegado en la valoración de los objetivos considerados del estudio, a fin de comparar 3 tipos de programas de intervención en pacientes con IC y función sistólica deprimida respecto al seguimiento habitual que estos pacientes realizan. De entre los 208 pacientes enrolados en el estudio de Anguita et al4, se seleccionaron 115 pacientes con disfunción sistólica (fracción de eyección del ventrículo izquierdo [FEVI] por debajo del 45%, como punto de corte). El seguimiento medio fue de 10,8±3,2 meses. El comité ético hospitalario aprobó el protocolo de estudio, obteniéndose consentimiento informado de los pacientes reclutados. El diagnóstico de IC se estableció conforme a las recomendaciones de la Sociedad Europea de Cardiología2.
AleatorizaciónDurante la hospitalización los pacientes fueron aleatorizados mediante tabla de números aleatorios a 1 de los 3 grupos de intervención (seguimiento domiciliario, seguimiento telefónico y seguimiento intensivo hospitalario) o a seguimiento habitual (grupo control).
Programas de intervención- •
Seguimiento intensivo hospitalario. Consistente en un seguimiento hospitalario estrecho con visitas al cardiólogo a los 15, 45, 90 y 180 días del alta.
- •
Seguimiento telefónico. La intervención en este caso consiste en una llamada telefónica realizada a los 15 días del alta por una enfermera con experiencia en el manejo de pacientes con IC. Durante la misma, se discuten con el paciente cuestiones de relevancia, tales como la abstinencia a tóxicos, la realización de ejercicio físico, el reconocimiento de síntomas de alerta de descompensación, restricción de sodio, control de peso o adherencia al tratamiento farmacológico.
- •
Visita domiciliaria. Consistente en una valoración domiciliaria del paciente a los 15 días del alta por un cardiólogo.
- •
Seguimiento habitual. Los pacientes asignados al seguimiento habitual (grupo control) recibieron los cuidados rutinarios que en nuestra área se realizan a los pacientes ingresados por IC.
El objetivo primario planteado fue el combinado de mortalidad por cualquier causa e ingreso de causa cardiovascular. Los objetivos secundarios fueron el análisis de cada uno de los componentes del objetivo primario por separado, así como la mortalidad de origen cardiovascular y los ingresos por IC. También se incluyeron entre los objetivos secundarios del estudio, el número de ingresos por IC por paciente y la duración de los mismos, dada su influencia en los costes asociados a la IC. Por su interés pronóstico, recogimos también información acerca de la adherencia al tratamiento en el seguimiento.
Análisis estadísticoLos datos cuantitativos y cualitativos fueron resumidos usando la media y la desviación estándar por un lado y porcentajes por otro, respectivamente. Se estudió el ajuste a la distribución normal mediante los test de Kolmogorov-Smirnoff o Shapiro-Wilk. El test de la χ2 fue utilizado para la comparación de variables cualitativas, y la t de Student o la U de Mann-Whitney, para variables cuantitativas, paramétricas y no paramétricas, respectivamente (si más de dos grupos ANOVA o el test de Kruskal-Wallis). Todos los análisis fueron llevados de acuerdo al principio de intención de tratar. Se realizaron curvas de Kaplan-Meier, comparadas mediante el test de log-rank. Se calcularon hazard ratios (HR) con los intervalos de confianza (IC) al 95% con el uso de un modelo de Cox no ajustado. Como medidas del efecto se determinó la reducción relativa y absoluta del riesgo (RRR y RAR) y el número necesario de pacientes a tratar (NNT). El valor de p<0,05 fue considerado estadísticamente significativo. Todo el análisis estadístico se realizó con el programa SPSS® versión 15.
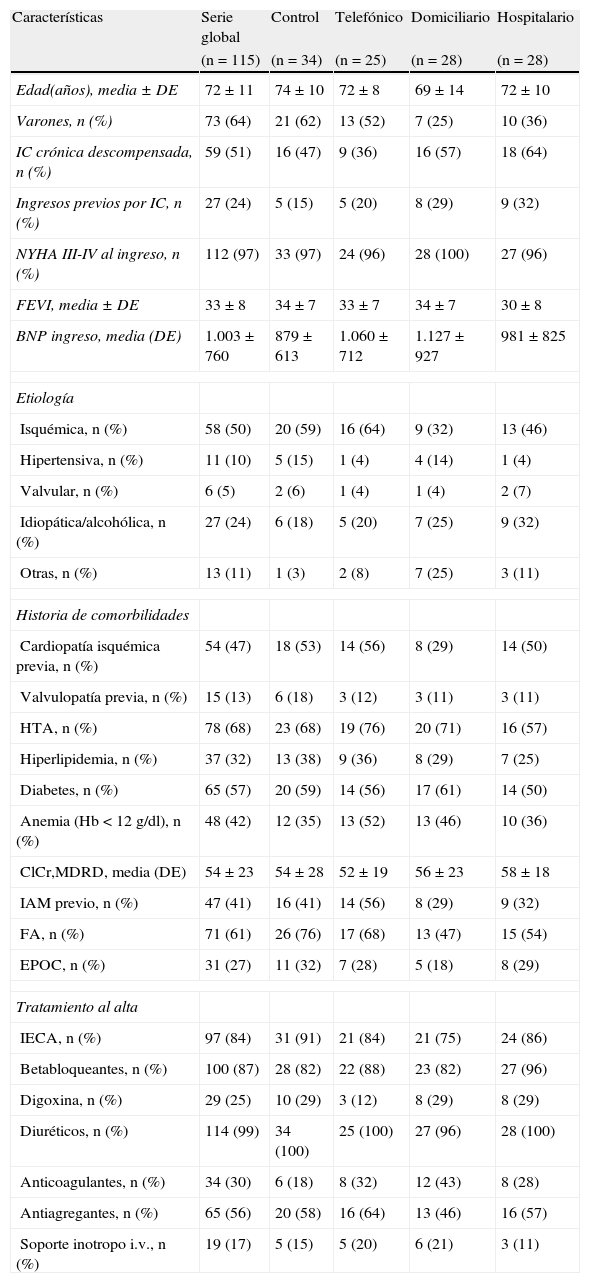
ResultadosCaracterísticas basalesUn total de 115 pacientes fueron incluidos en el estudio. Las características basales de los diferentes grupos fueron comparables, sin diferencias estadísticamente significativas entre ellos (tabla 1).
Características demográficas y clínicas del conjunto de pacientes y de los diferentes grupos de aleatorización
| Características | Serie global | Control | Telefónico | Domiciliario | Hospitalario |
| (n=115) | (n=34) | (n=25) | (n=28) | (n=28) | |
| Edad(años), media±DE | 72±11 | 74±10 | 72±8 | 69±14 | 72±10 |
| Varones, n (%) | 73 (64) | 21 (62) | 13 (52) | 7 (25) | 10 (36) |
| IC crónica descompensada, n (%) | 59 (51) | 16 (47) | 9 (36) | 16 (57) | 18 (64) |
| Ingresos previos por IC, n (%) | 27 (24) | 5 (15) | 5 (20) | 8 (29) | 9 (32) |
| NYHA III-IV al ingreso, n (%) | 112 (97) | 33 (97) | 24 (96) | 28 (100) | 27 (96) |
| FEVI, media±DE | 33±8 | 34±7 | 33±7 | 34±7 | 30±8 |
| BNP ingreso, media (DE) | 1.003±760 | 879±613 | 1.060±712 | 1.127±927 | 981±825 |
| Etiología | |||||
| Isquémica, n (%) | 58 (50) | 20 (59) | 16 (64) | 9 (32) | 13 (46) |
| Hipertensiva, n (%) | 11 (10) | 5 (15) | 1 (4) | 4 (14) | 1 (4) |
| Valvular, n (%) | 6 (5) | 2 (6) | 1 (4) | 1 (4) | 2 (7) |
| Idiopática/alcohólica, n (%) | 27 (24) | 6 (18) | 5 (20) | 7 (25) | 9 (32) |
| Otras, n (%) | 13 (11) | 1 (3) | 2 (8) | 7 (25) | 3 (11) |
| Historia de comorbilidades | |||||
| Cardiopatía isquémica previa, n (%) | 54 (47) | 18 (53) | 14 (56) | 8 (29) | 14 (50) |
| Valvulopatía previa, n (%) | 15 (13) | 6 (18) | 3 (12) | 3 (11) | 3 (11) |
| HTA, n (%) | 78 (68) | 23 (68) | 19 (76) | 20 (71) | 16 (57) |
| Hiperlipidemia, n (%) | 37 (32) | 13 (38) | 9 (36) | 8 (29) | 7 (25) |
| Diabetes, n (%) | 65 (57) | 20 (59) | 14 (56) | 17 (61) | 14 (50) |
| Anemia (Hb<12 g/dl), n (%) | 48 (42) | 12 (35) | 13 (52) | 13 (46) | 10 (36) |
| ClCr,MDRD, media (DE) | 54±23 | 54±28 | 52±19 | 56±23 | 58±18 |
| IAM previo, n (%) | 47 (41) | 16 (41) | 14 (56) | 8 (29) | 9 (32) |
| FA, n (%) | 71 (61) | 26 (76) | 17 (68) | 13 (47) | 15 (54) |
| EPOC, n (%) | 31 (27) | 11 (32) | 7 (28) | 5 (18) | 8 (29) |
| Tratamiento al alta | |||||
| IECA, n (%) | 97 (84) | 31 (91) | 21 (84) | 21 (75) | 24 (86) |
| Betabloqueantes, n (%) | 100 (87) | 28 (82) | 22 (88) | 23 (82) | 27 (96) |
| Digoxina, n (%) | 29 (25) | 10 (29) | 3 (12) | 8 (29) | 8 (29) |
| Diuréticos, n (%) | 114 (99) | 34 (100) | 25 (100) | 27 (96) | 28 (100) |
| Anticoagulantes, n (%) | 34 (30) | 6 (18) | 8 (32) | 12 (43) | 8 (28) |
| Antiagregantes, n (%) | 65 (56) | 20 (58) | 16 (64) | 13 (46) | 16 (57) |
| Soporte inotropo i.v., n (%) | 19 (17) | 5 (15) | 5 (20) | 6 (21) | 3 (11) |
DE: desviación estándar; HTA: hipertensión arterial; IAM: infarto agudo de miocardio; IC: insuficiencia cardiaca; NYHA: New York Heart Association; FEVI: fracción de eyección del ventrículo izquierdo; ClCr: aclaramiento de creatinina; MDRD: modificación de la dieta en la enfermedad renal (modification of diet in renal disease); EPOC: enfermedad pulmonar obstructiva crónica.
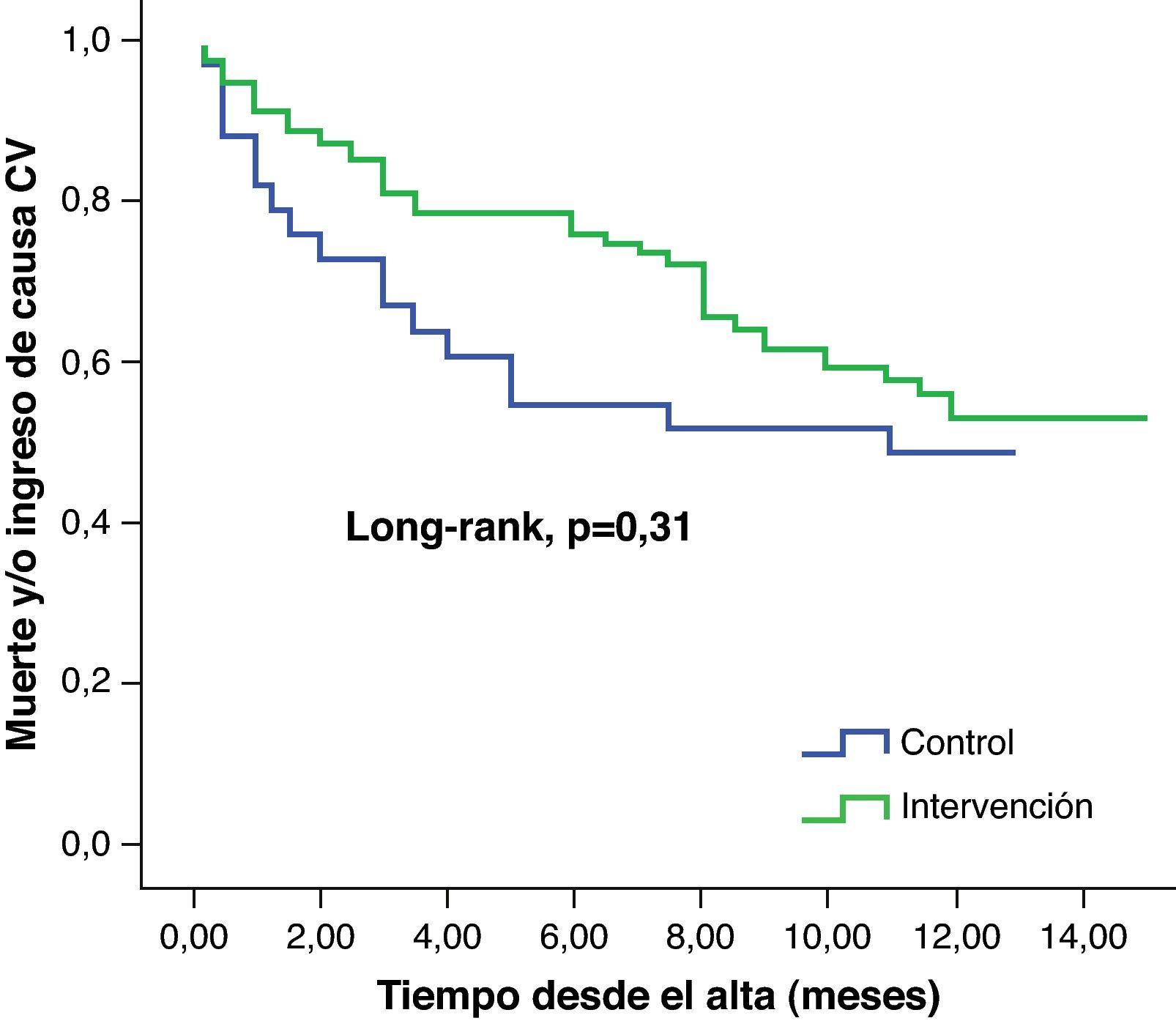
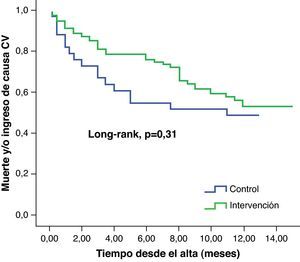
A la media de seguimiento de 10,8±3,2 meses, 55 de los 115 pacientes (48%) alcanzaron el objetivo primario (muerte u hospitalización de causa cardiovascular): 18 pacientes (53%) en el grupo control, 12 pacientes (48%) en el de seguimiento telefónico, 14 pacientes (50%) en el de domicilio y 11 pacientes (39%) en el grupo de seguimiento hospitalario intensivo, sin diferencias estadísticamente significativas entre grupos (p=0,75). Tampoco se encontraron diferencias pronósticas al analizar las curvas de supervivencia para este objetivo primario entre el grupo control frente a los tres grupos combinados de intervención, siendo del 46% en el grupo de intervención frente al 52% del control (HR=0,74; IC del 95%, 0,42-1,32; p=0,31; fig. 1).
Objetivos secundarios- •
Mortalidad. La mortalidad por todas las causas fue del 26% (30 pacientes). Entre los pacientes asignados a los diferentes grupos de intervención ésta fue del 25, del 18 y del 20% en el grupo de seguimiento hospitalario, domiciliario y telefónico, respectivamente; p=0,25. Sí se obtuvieron diferencias estadísticamente significativas al comparar la mortalidad del grupo control con la de las tres intervenciones en conjunto: 38% frente al 21%, HR=0,49; IC del 95%, 0,23-0,99; p=0,05; RRR=51%; RAR=16%; NNT=6. Resultados similares se obtuvieron al analizar la mortalidad de origen cardiovascular. Ésta ocurrió en un 19% de la serie, siendo del 29% en el grupo control y del 15% en el de intervención en su conjunto: HR=0,4; IC del 95%, 0,17-0,95; p=0,04; RRR=60%; RAR=16,4%; NNT=6.
- •
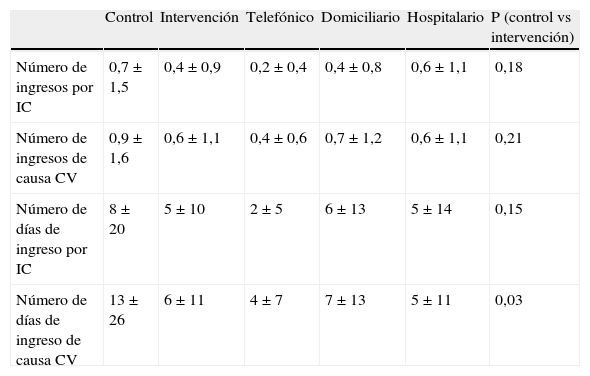
Hospitalizaciones. De todos los pacientes, el 54% (62) fueron hospitalizados al menos una vez a lo largo del seguimiento, siendo el 46% (29) de dichas hospitalizaciones debidas a IC. No se registraron diferencias entre los porcentajes de hospitalización por cualquier causa, por IC o de origen cardiovascular entre los diferentes grupos de aleatorización, con un 27% en el grupo control frente a un 25% en el grupo combinado de intervención. Sin embargo, la duración media de los ingresos de origen cardiovascular en los grupos de intervención fue sensiblemente inferior al del grupo control con una media de 13 días en el grupo control frente a 6 días en los grupos de intervención; p=0,03 (tabla 2).
Tabla 2.Valoración del número de ingresos y estancia hospitalaria al seguimiento entre los grupos control e intervención
Control Intervención Telefónico Domiciliario Hospitalario P (control vs intervención) Número de ingresos por IC 0,7±1,5 0,4±0,9 0,2±0,4 0,4±0,8 0,6±1,1 0,18 Número de ingresos de causa CV 0,9±1,6 0,6±1,1 0,4±0,6 0,7±1,2 0,6±1,1 0,21 Número de días de ingreso por IC 8±20 5±10 2±5 6±13 5±14 0,15 Número de días de ingreso de causa CV 13±26 6±11 4±7 7±13 5±11 0,03 IC: insuficiencia cardiaca; CV: cardiovascular.
- •
Adherencia al tratamiento. No se detectaron diferencias entre los diferentes grupos de aleatorización en lo que respecta al uso de beta-bloqueantes y/o IECA/ARAII a los 12 meses de seguimiento.
Durante el periodo de seguimiento no se produjeron reducciones significativas en la tasa de eventos para el objetivo principal del estudio (mortalidad e ingresos hospitalarios de origen cardiovascular) en los diferentes grupos de aleatorización. Tampoco se hallaron diferencias en términos de ingresos por IC, siendo éstos significativamente más prolongados en el grupo control. Sin embargo, y en lo que respecta a la mortalidad por cualquier causa, se observó una reducción significativa (del 17%) en los grupos de intervención frente al de seguimiento habitual. Similares resultados se obtuvieron al analizar la mortalidad de causa cardiovascular, un 14% mayor en el grupo control frente a las intervenciones combinadas. Los datos también fueron analizados en términos de tiempo al primer evento, con resultados similares a los ya descritos. Por tanto, este análisis sugeriría un efecto pronóstico favorable de las intervenciones en su conjunto, en términos de reducción de mortalidad, sin afectarse la tasa de reingresos. La reducción de mortalidad observada en nuestro trabajo es similar o incluso superior a la descrita en otros trabajos y comparable a la provocada por beta-bloqueantes, IECA o ARA II en pacientes con IC5, con un NNT de 6 pacientes para evitar 1 muerte. Este hecho tiene especial trascendencia en nuestro trabajo, habida cuenta del escaso coste de algunas de las intervenciones realizadas (visita domiciliaria o llamada telefónica aislada a los 15 días del alta).
Sin embargo, y hasta donde conocemos, nuestro trabajo es el único publicado hasta la actualidad en el que las intervenciones analizadas en su conjunto disminuirían la mortalidad sin reducir los ingresos (más cortos en el grupo de intervención). Este hecho, teniendo en cuenta las similares tasas de adherencia al tratamiento, podría parecer paradójico. Por contra, un mayor contacto con los servicios sanitarios podría haber contribuido a disminuir el umbral de ingreso de los pacientes aleatorizados a los grupos de intervención. De esta manera, el ingreso en estadios iniciales de su descompensación contribuiría no sólo a una mayor tendencia a ingresar en los grupos de intervención, sino también a la menor duración de la hospitalización en estos grupos, diluyendo el potencial beneficio en términos de reingreso de la intervención6.
LimitacionesLa agrupación realizada de los diferentes grupos de intervención supone una limitación al estudio. Dicha agrupación pretende, dada la ausencia de diferencias pronósticas entre los diferentes grupos de intervención, aumentar la potencia estadística del análisis a fin de poder establecer, con la precaución que dicha limitación supone, si la aplicación de una intervención (sin poder identificar qué tipo) redunda en un beneficio pronóstico respecto al seguimiento habitual. Por otro lado, el escaso tamaño muestral de cada uno de los grupos analizados (control, intervención domiciliaria, telefónica y hospitalaria) compromete la potencia del análisis para encontrar diferencias estadísticamente significativas entre las características basales de los mismos.
ConclusiónEn comparación al seguimiento habitual del paciente con IC y disfunción sistólica, la aplicación de diferentes programas de seguimiento extrahospitalario supondría un beneficio en términos de reducción de la mortalidad global y cardiovascular, sin modificar la incidencia de reingresos hospitalarios, más cortos en los grupos de intervención.