La insuficiencia cardiaca (IC) es una enfermedad crónica y la principal causa de morbimortalidad en el mundo occidental. Su prevalencia e incidencia aumentan con la edad: el 70% de los pacientes tienen más de 70años. El 50% de los pacientes son mujeres y tienen mayor presencia de función sistólica preservada. Estos pacientes, ancianos y con función sistólica preservada, tienen una mayor carga de comorbilidades que determinan la calidad de vida, el empleo de recursos y el pronóstico. Por ello no es solo importante su diagnóstico precoz, sino que es vital tratar cada comorbilidad apropiadamente para reducir su enorme impacto en la IC.
Heart failure is a chronic disease and the main cause of morbidity and mortality in the western world. Its prevalence and incidence increases with age, with 70% of patients being more than 70years-old. It is suffered equally by males and females, with the majority patients having preserved systolic function. These patients, elderly and with preserved systolic function, have a higher burden of comorbidities that have an effect on the quality of life, the use of resources, and the prognosis. Thus, not only is its early diagnosis important, but it is also vital to treat the comorbidity appropriately in order to reduce its enormous impact on the heart failure.
La insuficiencia cardiaca (IC) es una enfermedad crónica y la principal causa de morbimortalidad en el mundo occidental. Su prevalencia e incidencia aumentan con la edad: el 70% de los pacientes tienen más de 70años. El 50% de los pacientes son mujeres y tienen mayor presencia de función sistólica preservada.
Estos pacientes, ancianos y con función sistólica preservada, tienen una mayor carga de comorbilidades que determinan la calidad de vida, el empleo de recursos y el pronóstico1,2.
Por ello no es solo importante su diagnóstico precoz, sino que es vital tratar cada comorbilidad apropiadamente para reducir su enorme impacto en la IC.
ComorbilidadesLos pacientes con IC sufren múltiples comorbilidades3 (tabla 1), y su manejo juega un papel fundamental en la IC, ya que estas pueden4:
- 1.
Estar implicadas en el desarrollo de la IC.
- 2.
Contribuir a la progresión de la enfermedad.
- 3.
Estar asociadas a peor pronóstico.
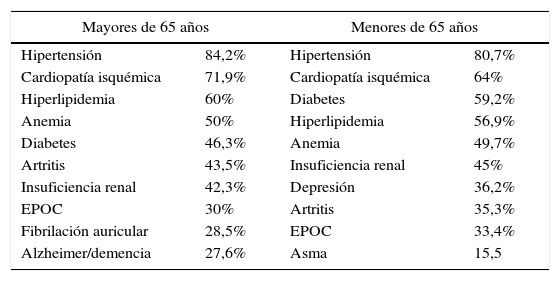
Comorbilidades más frecuentes
| Mayores de 65 años | Menores de 65 años | ||
|---|---|---|---|
| Hipertensión | 84,2% | Hipertensión | 80,7% |
| Cardiopatía isquémica | 71,9% | Cardiopatía isquémica | 64% |
| Hiperlipidemia | 60% | Diabetes | 59,2% |
| Anemia | 50% | Hiperlipidemia | 56,9% |
| Diabetes | 46,3% | Anemia | 49,7% |
| Artritis | 43,5% | Insuficiencia renal | 45% |
| Insuficiencia renal | 42,3% | Depresión | 36,2% |
| EPOC | 30% | Artritis | 35,3% |
| Fibrilación auricular | 28,5% | EPOC | 33,4% |
| Alzheimer/demencia | 27,6% | Asma | 15,5 |
Modificado de Yancy et al.3.
Por otra parte, pueden afectar al uso de fármacos indicados en IC. También las drogas usadas para el tratamiento de las comorbilidades pueden empeorar la IC, y las drogas usadas para las comorbilidades y la IC pueden interactuar y disminuir la adherencia al tratamiento5.
Cerca del 60% de los adultos con IC tienen 5 o más enfermedades crónicas asociadas, porcentaje que se incrementó dramáticamente en las dos últimas décadas. La influencia de estas comorbilidades, tanto por sí mismas como por su número, es importante para poder conocer la complejidad de la IC e identificar patrones que nos permitan encontrar subgrupos de pacientes más vulnerables y con peor pronóstico (fenotipo)6. Estos subgrupos se podrán beneficiar de estrategias de tratamiento específicas.
Las comorbilidades aumentan el riesgo de hospitalización, reingreso y muerte en pacientes con IC y prolongan su estancia hospitalaria. La mitad de los reingresos por IC son debidos a enfremedades asociadas. Sin embargo, los pacientes con mayor número de comorbilidades son menos estudiados que otros grupos.
La importancia de la comorbilidades en la IC queda fuera de toda cuestión2. El efecto deletéreo de la «carga» de comorbilidades en la alteración de la mecánica cardiaca puede explicar resultados adversos en pacientes que desarrollan IC aun en presencia de geometría normal del ventrículo izquierdo.
Es sorprendente que mientras que la mortalidad en IC con disfunción ventricular izquierda (ICS) ha disminuido en los últimos años, la IC con función sistólica preservada (ICD) permanece como un reto, y esto puede ser debido en parte al impacto de las comorbilidades, pero también a que es más común en ancianos con fragilidad y mujeres (ICD)7.
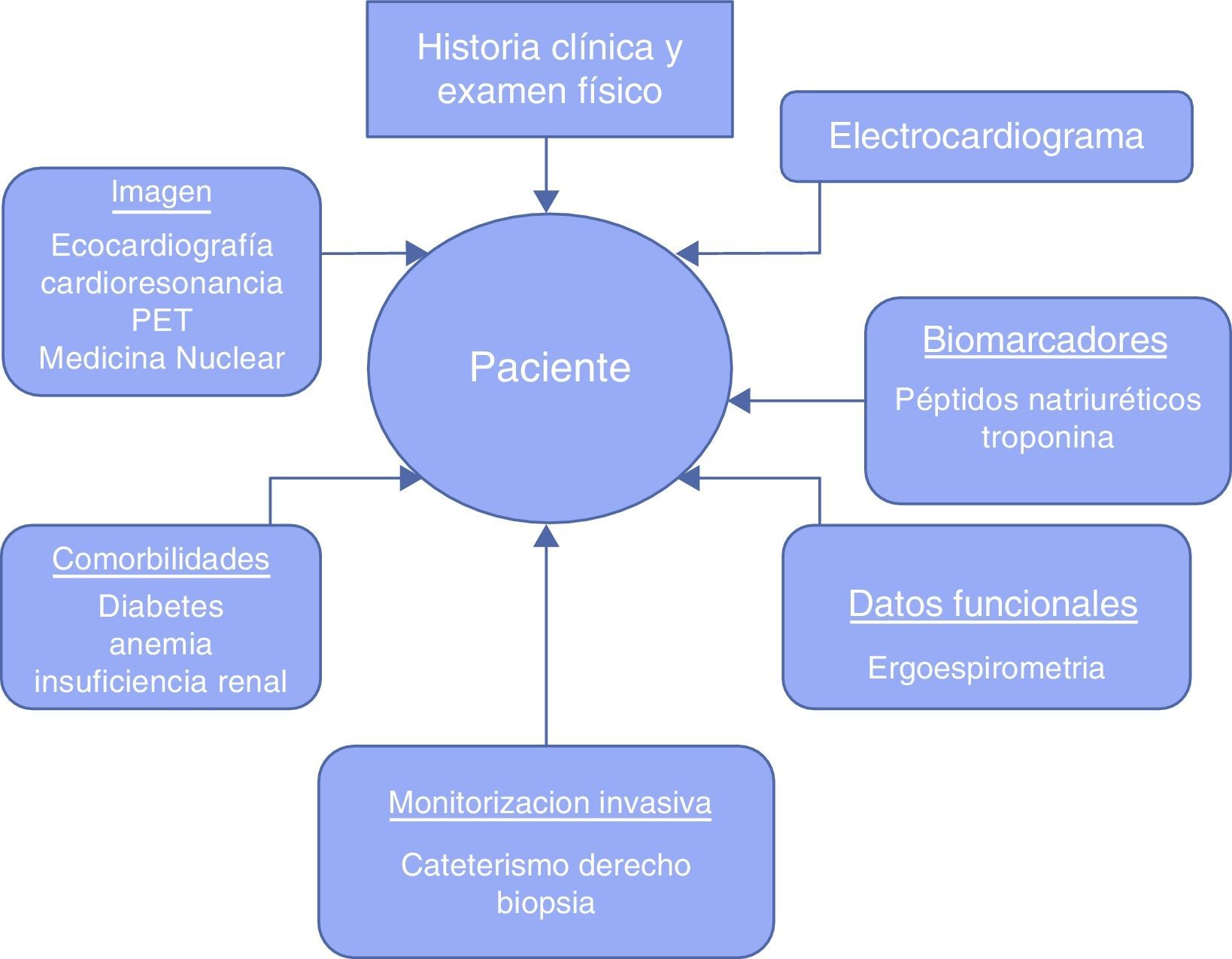
Así debemos considerar que la IC es un diagnóstico sindrómico y no específico, y que los pacientes con ICD son un cajón de sastre de fenotipos clínicos y de riesgos, más heterogéneos que los pacientes con ICS. Necesitamos más datos para definir todas las caras de la IC, y el acercamiento debe ser más complejo. La forma de establecer el fenotipo individual debe envolver un espectro de herramientas (fig. 1) para identificar diferentes situaciones6. Los ensayos terapéuticos deben establecer una conexión entre tratamientos, fenotipo y objetivos testados. Así, la teoría de «una talla para todos» en el tratamiento de la IC pierde sentido.
Definición fenotípica del paciente con insuficiencia cardiaca.
Modificado de Januzzi6.
El progreso en el tratamiento de la IC, sobre todo con ICD, requerirá nuevos conceptos para entender su patogénesis y que a la vez iluminen mecanismos alternativos y objetivos terapéuticos.
En la pasada década, la estructura miocárdica, la función del miocardiocito y la señalización intramiocárdica se identificaron como los mecanismos especialmente alterados en la ICD. Existe un hilo conductor común: la disfunción endotelial. Esta disfunción endotelial podría explicarse como consecuencia de las comorbilidades. No obstante, esto no es suficiente, ya que estas están presentes en la ICS, y en este caso no influyen en la fisiopatología fundamental de la enfermedad.
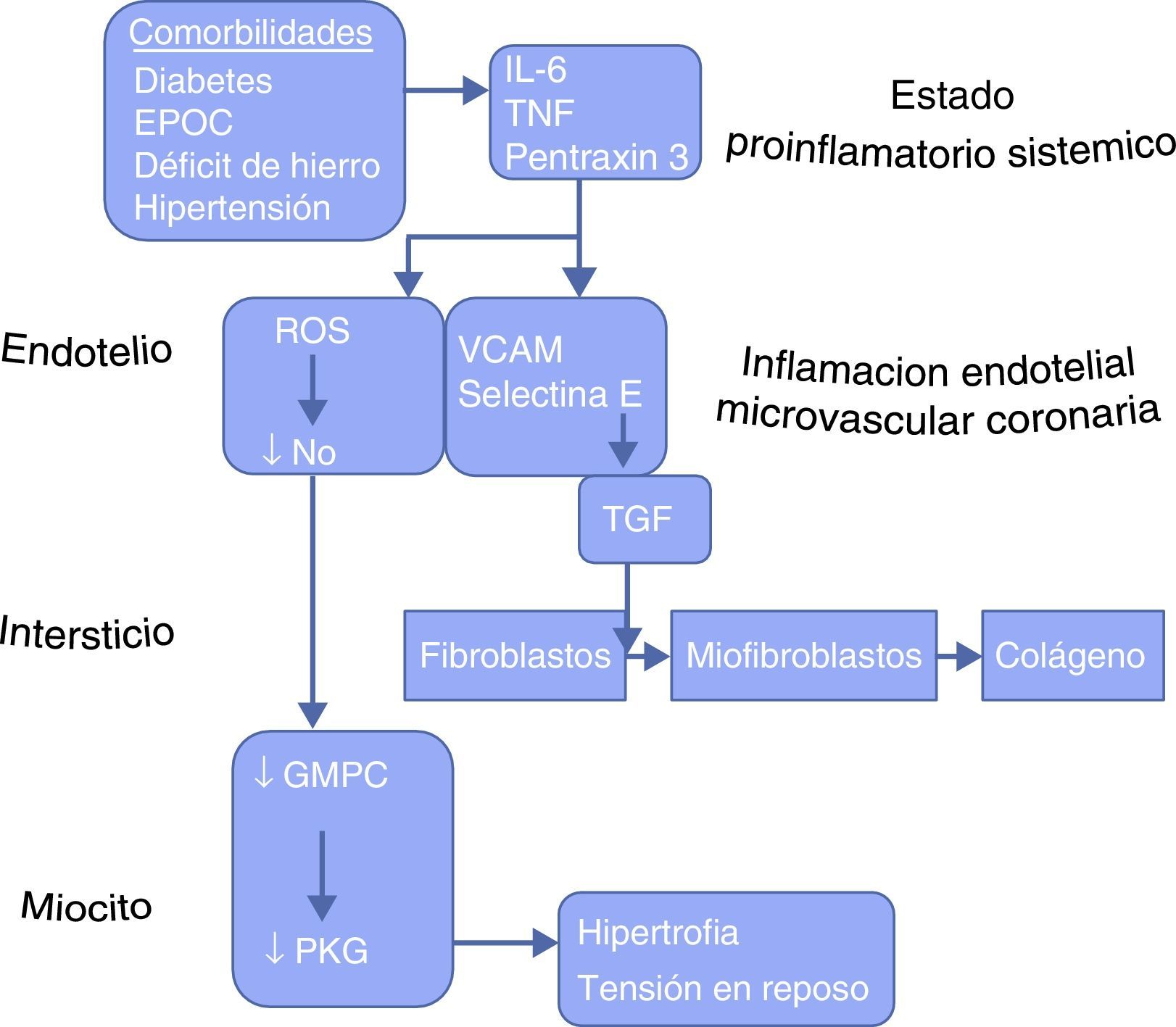
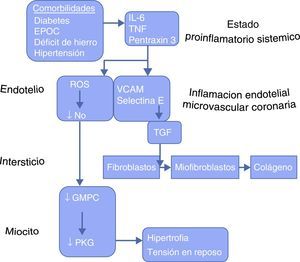
Emerge la teoría de la inflamación8: las comorbilidades «conspiran» para establecer un estado proinflamatorio sistémico, identificable por la elevación de biomarcadores plasmáticos, que promueve inflamación endotelial microvascular coronaria y que, a su vez, provoca la generación de reactive oxygen species (ROS); así se disminuye la biodisponibilidad del óxido nítrico por actuación de anión superóxido. Esta situación lleva a la disminución de la actividad del GMPc en el miocito adyacente y, consecuentemente, a la menor actividad de la proteincinasaG. Esto tiene 2 consecuencias fundamentales:
- 1.
Estímulo prohipertrófico (hipertrofia ventricular izquierda).
- 2.
Por medio de la hipofosforilacion de la titina, aumentar la tensión del miocito en reposo (rigidez).
De otro lado, por medio del aumento de la expresión de las moléculas de adhesión celular vascular (VCAM) y de la selectina se induce la activación y migración subendotelial de los leucocitos circulantes. Estos, estimulados por el factor de crecimiento tisular, se transforman en fibroblastos y miofibroblastos que depositan colágeno en el espacio intersticial (fibrosis).
Así tenemos todos los elementos del remodelado miocárdico a consecuencia de inflamación, y esta situación generada por las comorbilidades (fig. 2).
Las comorbilidades conducen a disfunción miocárdica y remodelado (comentado en el texto).
EPOC: enfermedad pulmonar obstructiva crónica; GMPC: guanosina monofosfato; IL-6: interleucina 6; PKG: proteincinasa G; ROS: reactive oxygen especies; TGF: factor de crecimiento tisular; TNF: factor de necrosis tumoral; VCAM: moléculas de adhesión celular vascular.Modificado de Paulus y Tschöpe8.
Paulus y Tschöpe8 introducen lo que denominan «Nuevo paradigma»: la inflamación microvascular coronaria en vez de la poscarga como estímulo de remodelado ventricular izquierdo: hipertrofia ventricular izquierda y disfunción diastólica. Lo atractivo de esta teoría es que surte de una posibilidad racional a la heterogeneidad clínica de la IC, incluyendo diversos fenotipos y perfil de comorbilidad entre hombres y mujeres. Así, se propone que las comorbilidades deben ser incluidas en el algoritmo diagnóstico de la IC.
AnemiaLa anemia es definida como la concentración de hemoglobina menor de 13g/dl en varones y de 12g/dl en mujeres. Común en la IC, es marcador independiente de peor pronóstico. Su presencia es debida a la compleja interacción de deficiencia de hierro, enfermedad renal y producción de citoquinas; también pueden contribuir el déficit de nutrientes y la pérdida hemática. Su tratamiento no está bien definido: se deben tratar las causas corregibles, y la administración de hierro intravenoso para corregir el déficit de hierro se ha mostrado beneficioso en pacientes con IC. La utilización de eritropoyetina no cuenta con evidencia clara, salvo en la coexistencia con insuficiencia renal (IR)5.
Déficit de hierroEl hierro juega un papel crucial para la captación y transporte del oxígeno (hemoglobina), su almacenamiento (mioglobina), metabolismo y producción de energía. También participa en la eritropoyesis. El déficit de hierro en la IC, con y sin anemia, está asociado con disminución de la capacidad funcional. FAIR-HF9 demostró la eficacia y seguridad de la administración intravenosa de hierro carboximaltosa en pacientes con IC. Se estableció el déficit de hierro (funcional o absoluto) con hemoglobina entre 9,5 y 13,5g/dl, a la concentración de ferritina <100ng/dl o entre 100 y 300ng/dl con saturación de transferrina <20%. Las Guías Europeas consideran este tratamiento para los pacientes con ICS5. No hay evidencias en los pacientes con ICD, y la seguridad a largo plazo con esta terapia es desconocida.
DiabetesLa relación entre diabetes mellitus (DM) e IC es algo más que la de enfermedades concomitantes o comorbilidad, ya que cada una incrementa el riesgo de padecer la otra y empeora el pronóstico.
La prevalencia de la DM en los pacientes con IC es del 42%, y la de IC en los pacientes diabéticos es del 22%. La DM incrementa el riesgo de padecer IC 2,4veces en hombres y 5veces en mujeres. Varios trastornos metabólicos y fisiológicos (disfunción autonómica, alteración de la microcirculación, etc.) pueden contribuir al desarrollo de miocardiopatía; en particular, el depósito intramiocárdico de grasa promueve la apoptosis de los miocardiocitos y ha sido asociado con disfunción y fallo cardiaco. Una vez que la IC está presente en pacientes diabéticos hay incremento de mortalidad de 10veces y la tasa de supervivencia a los 5años es del 12,5%, peor que la del cáncer de mama.
También los pacientes con IC tienen un riesgo aumentado de resistencia a la insulina y DM, relacionada con la activación neurohormonal. El 20% de los pacientes con IC desarrollan DM en un periodo de 3años.
Ambas están asociadas a la aparición de IR, lo cual ensombrece aún más el pronóstico y dificulta el tratamiento convencional de la IC. Con respecto al tratamiento de la DM, hay clara contraindicación del uso de las glitazonas5. La metformina está indicada, salvo en caso de disfunción renal o hepática, y también con mala clase funcional (iii-iv de la NYHA).
Con respecto a las sulfonilureas, glinidas e insulina, es menos probable que produzcan efectos indeseables. Análogos de GLP-1, inhibidores DPP-4 y acarbosa pueden ser usados en la mayoría de los pacientes, aunque la evidencia de esta última recomendación es débil.
Insuficiencia renal. Síndrome cardiorrenalEl síndrome cardiorrenal (SCR) ha sido definido como un trastorno fisiopatológico del corazón y los riñones debido a una disfunción aguda o crónica de un órgano que puede inducir disfunción del otro a través de complejas combinaciones de mecanismos de retroalimentación neurohormonal, inmunológica e inflamatoria.
Más del 40% de los pacientes con IC sufren IR ligera, y el 20%, IR moderada o severa. El descenso del 10ml en el filtrado glomerular produce un incremento del 7% en la mortalidad por IC.
Como características del SCR podemos definir: IR, resistencia a diuréticos, anemia, tendencia a hiperkaliemia y baja presión arterial.
En el manejo terapéutico de esta entidad es un reto:
- 1.
La utilización de IECA o ARAII. Pueden alterar la función renal y aumentan la kaliemia. Una práctica adecuada recomienda utilizarlos a pesar del ascenso en las cifras de creatinina en tanto que la función renal no esté firmemente deteriorada o se desarrolle hiperkaliemia.
- 2.
La resistencia a los diuréticos. Altas dosis de diuréticos pueden inducir o empeorar la IR. Cuando ocurre la asociación de sobrecarga de volumen, refractariedad a los diuréticos (+240mg/día de furosemida) y disfunción renal (definición de resistencia a los diuréticos), la utilización de perfusión continua intravenosa o la asociación de diuréticos de asa y tiazidas, y en algunos casos los agentes inotrópicos, pueden ser útiles. Nada claro está el beneficio del uso de los antagonistas de la vasopresina.
- 3.
La utilización vasodilatadores tipo nitroglicerina o rBNP (nesitirida) no ha demostrado mejoría sobre la terapia habitual, aunque a dosis bajas parecen ser protectores renales cuando no producen hipotensión.
- 4.
En algunos casos está indicada la ultrafiltración.
El 20-30% de los pacientes con IC padecen enfermedad pulmonar obstructiva crónica (EPOC), y la prevalencia de IC en EPOC es de más del 20%. Comparten mecanismos patogénicos, y ambas empeoran su pronóstico en combinación. Su asociación presenta retos terapéuticos; así, los beneficios de los BB en IC no se deben negar a los pacientes con EPOC; por otra parte, estatinas, IECA o ARAII pueden reducir la morbimortalidad en la EPOC. Se debe tener cuidado con los beta2-agonistas inhalados en presencia de IC. La ventilación no invasiva añadida al tratamiento habitual mejora los resultados en pacientes con insuficiencia respiratoria aguda hipercápnica o edema agudo de pulmón5.
Desorden respiratorio del sueñoLa prevalencia del desorden respiratorio del sueño se sitúa entre el 50 y el 80% de los pacientes con IC, y empeora su pronóstico y la morbimortalidad. Se asocia con un impacto negativo en la geometría y la función ventricular. A pesar de ello, habitualmente no se incluye en la rutina de evaluación de los pacientes de IC.
Se describen 2 tipos:
- 1.
Síndrome de apnea obstructiva (SAO): presente en el 35% de los pacientes con IC. Se asocia con hipoxia y disminución de la presión intratorácica.
- 2.
Síndrome de apnea central (SAC): 30-50% de pacientes con ICS y 18-30% en ICD. Se produce por la pérdida transitoria del impulso respiratorio central o el cese de la actividad muscular respiratoria y del flujo aéreo. Parece ser mediada por hiperventilación y alteraciones de PaCO2 secundaria a IC. Está relacionado con presencia de fibrilación auricular.
El tratamiento de SAO en IC está bien establecido con el empleo de ventilación no invasiva con presión positiva continua (CPAP). Esto no es tan efectivo en el tratamiento del SAC, y se recomienda ajustar el tratamiento médico de la IC y utilizar terapia avanzada en su caso (resincronización cardiaca), y si persiste, utilizar CPAP o servoventilación adaptativa. En investigación, estimulación transvenosa del nervio frénico5.
ObesidadEl aumento de masa corporal es un factor de riesgo para IC. La obesidad puede producir IC por hipertrofia, disfunción diastólica o sistólica. Además, la obesidad puede dificultar el diagnóstico de IC por presentar síntomas parecidos y menores valores de péptidos natriuréticos. Pero también mejora el pronóstico en pacientes con IC avanzada («obesidad paradójica»), lo que parece relacionado con mayor reserva metabólica ante el estado catabólico que causa caquexia en los estadios finales de la IC4,5.
ConclusiónLas comorbilidades no solo acompañan a la IC, sino que forman parte de ella e intervienen en su génesis, progresión y final. Por ello no es solo necesario su diagnóstico precoz, sino que es conveniente que estén incluidas en los algoritmos diagnósticos y terapéuticos de la IC, lo que implica un manejo multidisciplinar. Esto ayudará a identificar grupos de pacientes con distintos perfiles clínicos y objetivos terapéuticos para lograr mejorar el pronóstico de este síndrome.
Conflicto de interesesLos autores declaran que no existe conflicto de intereses.