El drenaje venoso pulmonar anómalo total (DVPAT) es una cardiopatía congénita poco frecuente caracterizada por la ausencia de conexión directa entre todas las venas pulmonares y la aurícula izquierda del corazón.
Puede presentarse como lesión principal aislada, objeto de esta revisión, o menos frecuentemente en el contexto de una heterotaxia.
La historia natural en corazones biventriculares sin reparación quirúrgica es muy pobre: mortalidad del 50% hasta el tercer mes de vida y supervivencia al año sin intervención terapéutica del 20%.
La mayoría de DVPAT se caracterizan por la existencia de un colector o saco venoso pulmonar retropericárdico, en el que confluyen las venas pulmonares de ambos pulmones, y que a su vez drena a través de otra vena denominada “vena vertical” en una vena sistémica tributaria de la aurícula derecha. Según el lugar a donde llegue la vena de drenaje se clasifican en supracardíacos, los más frecuentes, cardíacos, infracardíacos y formas mixtas, las más infrecuentes.
El debut clínico es variable en tiempo y sintomatología dependiendo si existe o no obstrucción al retorno venoso pulmonar a nivel de la vena vertical, restricción en comunicación interauricular asociada necesaria para la superviviencia o en ambas. La taquipnea es el síntoma más veces presente.
Su diagnóstico, confirmado mediante ecocardiografía es de por sí indicación de cirugía. El momento de realizarla así como el manejo preoperatorio para optimizar la situación clínica lo condicionará la presencia o no de clínica obstructiva.
Se revisan las distintas opciones técnicas para reparar las diferentes formas de drenaje venoso pulmonar anómalo total, sus resultados hospitalarios y en seguimiento tardío.
Se citan recomendaciones para el a veces complejo manejo postoperatorio y se revisa la literatura más reciente que aporta datos sobre el tratamiento y resultados de la complicación tardía más letal: la obstrucción anastomótica y/o de venas pulmonares.
The total anomalous pulmonary venous connection (TAPVC) is a rare congenital heart disease characterized by the absence of direct connection between the pulmonary veins and the left atrium.
It may occur as an isolated lesion main subject of this review, or less frequently in the context of heterotaxy.
Natural History in biventricular hearts without surgical repair is very poor: 50% mortality until the third month of life and survival without therapeutic intervention in one years old children about 20%.
TAPVC most is characterized by the existence of a retropericardic pulmonary venous collector, where the pulmonary veins of both lungs converge, and that in turn drained via the other vein called “vertical vein” in a systemic vein tributary right atrium. According to the place to get the draining vein, they are called supracardiac, the most common, cardiac, infracardiac and mixed forms, the rare ones.
Clinical presentation is variable in time and symptoms, depending whether there is obstruction to pulmonary venous return in the vertical vein, atrial septal defect restriction flow, or both. Tachypnea is the symptom more times present.
The diagnosis, confirmed by echocardiography is itself indication for surgery. The presence or absence of obstructive symptoms determines the time of surgical repair and the preoperative management to improve the clinical situation.
Technical options to repair the different forms of TAPVC and hospital and late follow-up results are reviewed.
Advice on postoperative management are cited the most recent literature that provides information about the treatment and results of the most lethal late complication: anastomotic obstruction and/or pulmonary veins obstruction.
El drenaje venoso pulmonar anómalo total (DVPAT) es una cardiopatía congénita caracterizada por la ausencia de conexión directa entre todas las venas pulmonares y la aurícula izquierda del corazón.
El retorno venoso pulmonar confluye entonces en la aurícula derecha o en alguna de sus venas tributarias.
La existencia de una comunicación interauricular (CIA) o de un foramen oval permeable que precargue la aurícula izquierda es imprescindible para asegurar la supervivencia posparto de estos pacientes.
Epidemiología e historia naturalLa frecuencia de presentación de la conexión venosa pulmonar anómala total es baja. Supone el 1-3% del total de cardiopatías congénitas en corazones con concordancia auriculoventricular y ventrículo-arterial.
La historia natural en corazones biventriculares sin reparación quirúrgica es muy pobre: mortalidad del 50% hasta el tercer mes de vida y solo sobreviven un 20% a la edad de un año sin intervención terapéutica1.
El DVPAT está muy ligado a la heterotaxia (ausencia de diferenciación de la línea media con asplenia o poliesplenia), especialmente a las de tipo derecho, donde cuando está presente es obstructivo en casi el 50% de los casos. La mayoría de estos pacientes seguirán la vía terapéutica del ventrículo único. Pero el DVPAT en situación de heterotaxia no es objeto de esta revisión.
Tipos de conexión venosa pulmonar anómala totalLa mayoría de los DVPAT se caracterizan por la existencia de un colector o saco venoso pulmonar retropericárdico, en el que confluyen las venas pulmonares de ambos pulmones y que, a su vez, drena a través de otra vena denominada «vena vertical» en una vena sistémica tributaria de la aurícula derecha.
El cuerpo de la aurícula izquierda es hipoplásico, con una orejuela de tamaño normal. El ventrículo izquierdo y la válvula mitral son morfológicamente normales o con grados de hipoplasia leves.
Según el lugar a donde llegue la vena de drenaje, se clasifican en supracardíacos (territorio dependiente de la vena cava superior), cardíacos (a la propia aurícula derecha o al seno coronario), infracardíacos, cuando la vena de desagüe atraviesa el diafragma y llega a la vena cava inferior o al territorio portal, y formas mixtas, las más infrecuentes cuando no todas las venas pulmonares confluyen en único colector y existen varias venas de drenaje a distintos niveles.
La forma más frecuente de DVPAT es el supracardíaco, el 45% del total, y dentro de estos el que drena en la vena innominada a través de una vena vertical izquierda que suele encontrarse en íntimo contacto con el nervio frénico de ese lado. Los drenajes a nivel cardíaco representan el 25% del total, el mismo porcentaje que los infracardíacos. Los drenajes mixtos completan el 5% restante.
Lesiones cardíacas asociadasLa lesión cardíaca más frecuentemente asociada es la persistencia del ductus, tanto más probable cuanto más precoz sea el momento de la intervención quirúrgica.
Se han descrito también en corazones biventriculares con concordancia auriculoventricular y ventrículo-arterial la presencia de una comunicación interventricular, situación Fallot e interrupción del arco aórtico asociados a un DVPAT.
Clínica y fisiopatologíaEl comienzo clínico es variable en el tiempo y la sintomatología.
La taquipnea es el síntoma más veces presente. La gravedad de esta, la diaforesis con las tomas, los vómitos y el shock en los casos críticos dependerán de la morfología y el grado de obstrucción, por lo que es necesario un alto índice de sospecha diagnóstica.
A pesar de ser una situación de mezcla total la cianosis, puede ser muy poco marcada por la presencia de flujos preferenciales (p. ej., un DVPAT infracardíaco en el que el retorno de vena cava inferior altamente oxigenado pasa preferencialmente por el foramen oval a la aurícula izquierda, sin que apenas haya cianosis y sí marcada taquipnea si es obstructivo) (fig. 1).
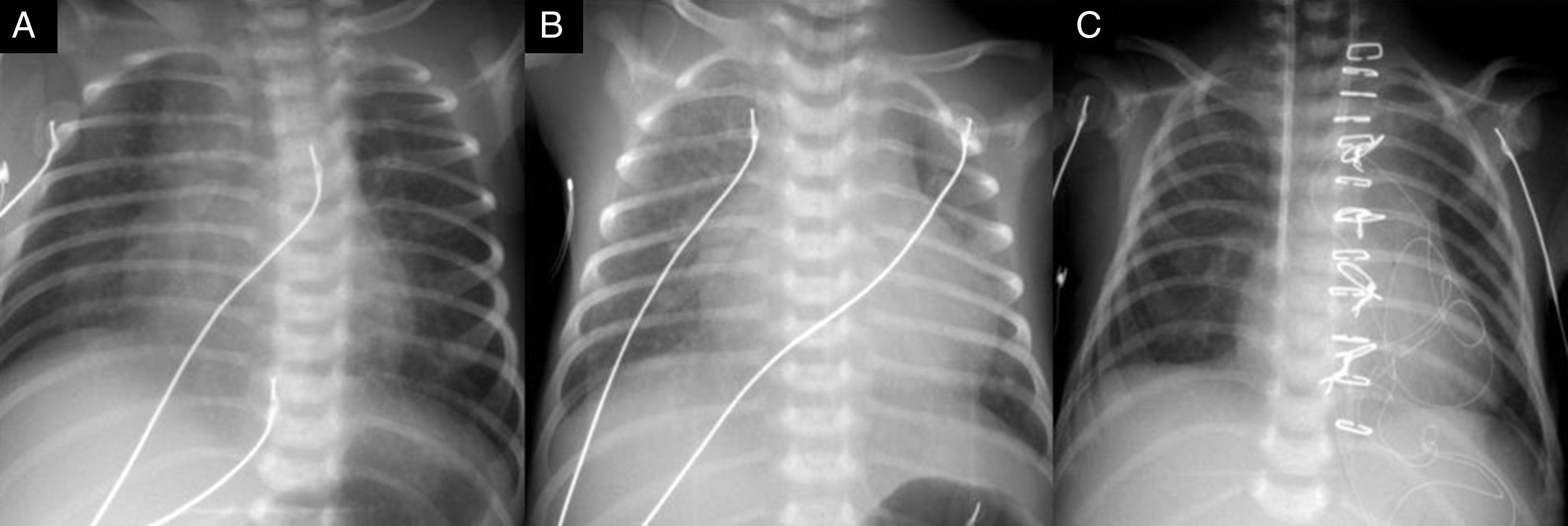
Evolución clínico-radiológica de un drenaje venoso pulmonar anómalo total (DVPAT) a seno coronario no obstructivo + ductus grande. A) Primera semana de vida. B) Segunda semana de vida. Cardiomegalia y plétora importantes al comenzar a disminuir las resistencias vasculares pulmonares. C) Radiografía postoperatoria, con la paciente ya extubada, habiendo mejorado la cardiomegalia y la plétora pulmonar.
Los hallazgos en la radiología simple de tórax son variables:
- –
Silueta cardíaca normal y signos de hipertensión pulmonar poscapilar (congestión) si la CIA es restrictiva o si hay obstrucción de la vena de drenaje del colector venoso pulmonar.
- –
Cardiomegalia y plétora pulmonar si la CIA es grande y no hay obstrucción de la vena vertical.
El porcentaje de obstrucción varía desde casi el 100% en el caso de DVPAT infracardíaco al 40-60% en los supracardíacos y al 20% en los cardíacos2.
Además, si coexiste persistencia ductal, según como sean las resistencias vasculares pulmonares, esta puede cortocircuitar derecha-izquierda para aliviar una hipertensión pulmonar suprasistémica (diferencia en la pulsioximetría de miembros superiores e inferiores) o aumentar una situación de hiperaflujo pulmonar cortocircuitando izquierda-derecha si la CIA es grande y no hay obstrucción de la vena de drenaje.
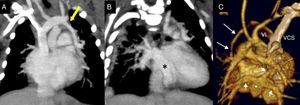
DiagnósticoSe realiza mediante ecocardiografía. Proporciona información sobre la tipología del drenaje (modo bidimensional), si es obstructivo por presencia de CIA restrictiva, compresión de la vena de drenaje del seno venoso pulmonar o por ambas situaciones (Doppler). La tomografía computarizada (TC) o el cateterismo raramente son necesarios, siendo el primero la prueba diagnóstica de elección si existen dudas sobre la situación de alguna vena pulmonar no visualizada en el ecocardiograma, o coexistencia de anomalías asociadas en el arco aórtico3 (fig. 2).
TC de un drenaje mixto. A) La flecha muestra la vena pulmonar superior izquierda drenando mediante una vena vertical en la vena innominada. B) El asterisco muestra el colector que recoge el resto de venas pulmonares. C) Reconstrucción 3D, visión posterior, sin la aorta torácica descendente. La vena pulmonar superior izquierda desagua en la vena innominada. Las otras 3 venas pulmonares, señaladas con flechas cortas, confluyen en un colector (asterisco) que desemboca en el seno coronario.
Drenajes anómalos no obstructivos, sin hipertensión pulmonar: habitualmente, este grupo de pacientes presenta escasa sintomatología y no suele requerir cuidados críticos prequirúrgicos.
Drenajes anómalos con hiperaflujo pulmonar: en relación con el descenso fisiológico y gradual de las resistencias vasculares pulmonares, estos pacientes irán desarrollando de forma progresiva signos de sobrecarga del ventrículo derecho, por lo que será necesario iniciar tratamiento anticongestivo con diuréticos y vasodilatadores sistémicos, y en algunos casos, soporte respiratorio, bien sea en forma de ventilación no invasiva o ventilación mecánica.
Drenajes anómalos con obstrucción severa: podemos considerar que el DVPAT con obstrucción grave es una urgencia quirúrgica, de forma que el manejo preoperatorio de estos pacientes está encaminado a conseguir la estabilización de la forma más rápida posible, que permita la intervención quirúrgica lo más precozmente posible, pero en una situación no crítica.
- –
Soporte respiratorio: intubación y ventilación mecánica, con idea de intentar disminuir el edema pulmonar. En aquellos recién nacidos que presenten cianosis e hipoxemia grave, se deben evitar las presiones positivas continuas muy elevadas, ya que contribuirán a disminuir aún más el flujo pulmonar y a empeorar la situación de hipoxemia. Se debe adecuar la fracción de oxígeno inspirado a las necesidades del paciente, teniendo en cuenta el papel del oxígeno (O2) como vasodilatador pulmonar, que puede contribuir a aumentar el edema.
- –
Mantener un adecuado nivel de analgesia y sedación, valorando incluso la necesidad de relajantes musculares, para disminuir en la medida de lo posible el consumo periférico de O2.
- –
Corrección de la acidosis metabólica.
- –
Soporte inotrópico, generalmente empleando catecolaminas, de forma que garanticemos un gasto cardíaco y una perfusión tisular adecuados.
- –
Optimización de la volemia: empleo cuidadoso de los diuréticos, ya que en situaciones de obstrucción grave, la presencia de un ventrículo derecho con menos compliancia puede hacer necesaria una mayor precarga para optimizar su función.
- –
Vasodilatadores pulmonares: óxido nítrico inhalado: no está recomendado su uso en el manejo preoperatorio del DVPAT con obstrucción severa, ya que puede dar lugar a un aumento del flujo pulmonar en pacientes que ya tienen establecido un edema pulmonar franco, con lo que este último empeorará.
- –
Perfusión de prostaglandina E1 (PGE1): propuesta hace años por algún grupo cardioquirúrgico4, su uso es controvertido. Podría emplearse en casos seleccionados de recién nacidos con bajo gasto sistémico, en los que la infusión de PGE1 puede favorecer una mayor perfusión sistémica a través del cortocircuito ductal. Sin embargo, este aumento del flujo sistémico se lleva a cabo a expensas de disminuir el flujo pulmonar en un paciente que de por sí tiene una hipoxemia severa.
- –
Auriculoseptostomía de Rashkind: empleadas por algunos grupos en casos que asocian CIA restrictiva.
- –
Finalmente, se puede contemplar extracorpórea prolongada con oxigenador (ECMO) de estabilización prequirúrgica en aquellos casos en los que fracasa el tratamiento conservador y tanto la hipoxemia como la acidosis metabólica son progresivas.
El diagnóstico de DVPAT es por sí mismo indicación de cirugía reparadora. El momento de realizarla lo condicionará la presencia o no de clínica obstructiva. Esta última situación se considera una urgencia quirúrgica. En neonatos críticos con obstrucción exclusivamente a nivel auricular, puede contemplarse la maniobra de Rashkind (auriculoseptostomía percutánea) y diferir la cirugía reparadora 24-48 h, una vez conseguida la estabilización clínica del paciente.
Técnicas quirúrgicasRecuerdo históricoLewis y Varco fueron los pioneros al conseguir reparar un DVPAT usando hipotermia moderada y oclusión de cavas, conseguida mediante enfriamiento superficial, en un enfermo de 5 años, en Estados Unidos, en 1956.
Ese mismo año, también en Minnesota, Burroughs y Kirklin realizan la primera reparación de un DVPAT usando circulación extracorpórea (CEC)5.
Principios generalesEl objetivo es la restauración anatómica de la cardiopatía y, en consecuencia, también la fisiología normal, volviendo a relacionar las venas pulmonares con la aurícula izquierda.
La cirugía se realiza mediante esternotomía media longitudinal, disección y exéresis de la glándula tímica, pericardiotomía, CEC con canulación aórtica y bicava, grado variable de hipotermia sistémica entre moderada y profunda, pinzado aórtico y parada, y protección miocárdica mediante solución cardiopléjica.
Opcionalmente, se puede usar una única cánula en la aurícula y parada circulatoria total en hipotermia profunda no superando los 30-45 min sin perfusión.
Se ha de ser especialmente cuidadoso para evitar la lesión del nervio frénico izquierdo que discurre junto a la vena de drenaje vertical izquierda en los supracardíacos que drenan a vena innominada, que como se ha señalado es la situación anatómica más frecuente.
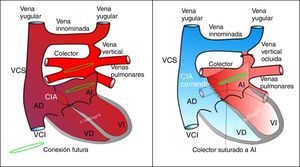
Técnica quirúrgica para los supra e infracardíacosIncisión en pericardio posterior identificando y disecando el colector venoso, las 4 venas pulmonares y la vena vertical de drenaje.
Según la relación entre el colector y la aurícula izquierda, se decide si el abordaje quirúrgico se hará desde el lado derecho del corazón, desde la izquierda del mismo, luxándolo hacia el cirujano o mediante incisión transeptal ampliando la CIA. Además, en los supracardíacos existe la posibilidad del abordaje superior (entre la vena cava superior y la aorta con transección o no de esta última para mejorar la exposición del campo quirúrgico).
Auriculotomía derecha paralela al surco auriculoventricular.
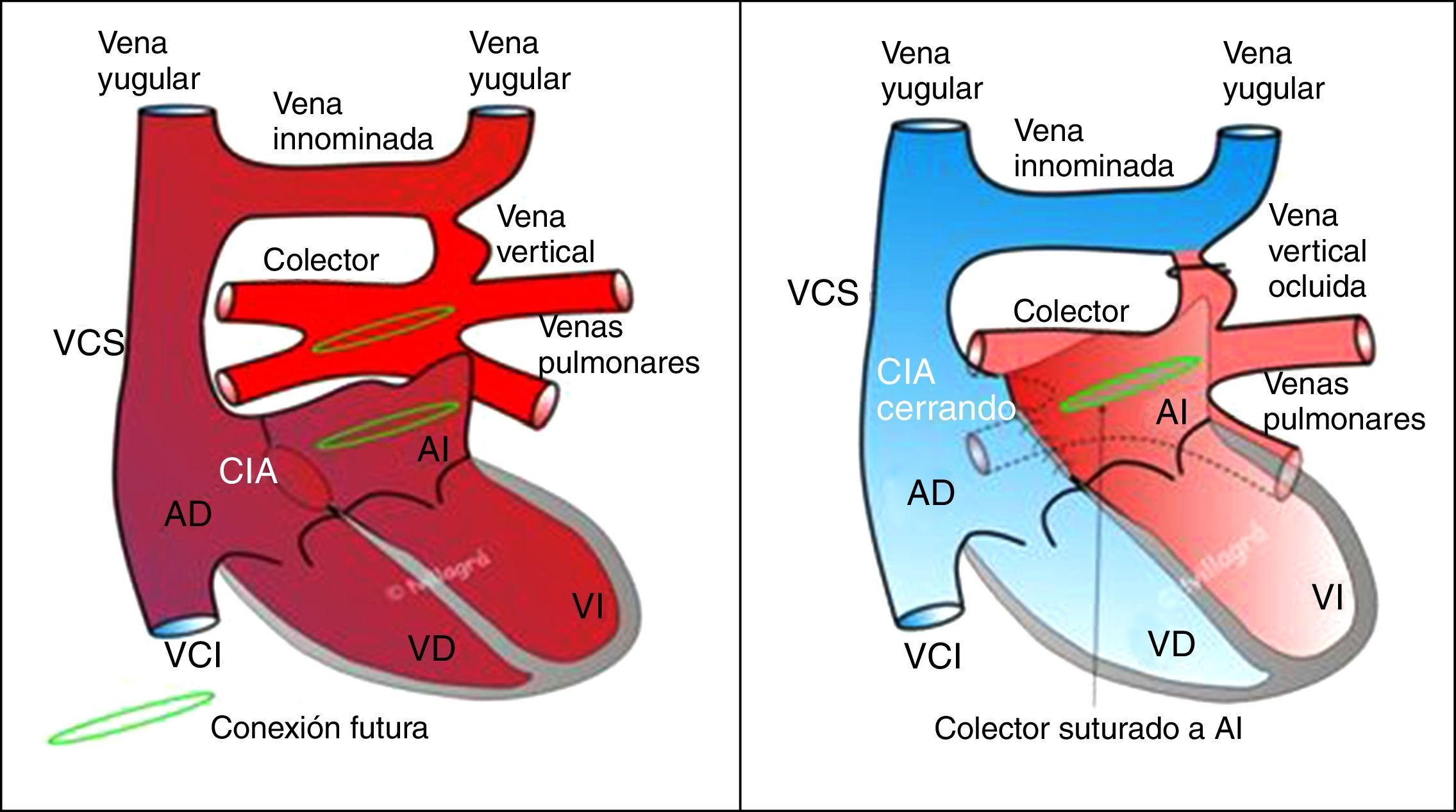
Anastomosis látero-lateral sin tensión ni interposición de tejido protésico entre una incisión longitudinal practicada en la pared de la aurícula izquierda (posterior, techo) que esté situada más próxima al confluente de las 4 venas pulmonares, en el que se ha practicado una venotomía longitudinal anterior. Se evitará siempre que sea posible extender la venotomía del colector hacia alguna de las venas pulmonares. Durante esta parte de la cirugía, puede ser necesario realizar un episodio de parada circulatoria total para evitar que el retorno de las venas pulmonares comprometa la visión del campo quirúrgico y la técnica anastomótica.
Una vez reconstruida la neoaurícula izquierda, si se paró la perfusión, se reinicia y se recalienta al paciente mientras se cierran la CIA con o sin parche de ampliación y la auriculotomía derecha, y se ocluye la vena vertical, momento en el que se despinza la aorta (fig. 3).
Técnica quirúrgica para los cardíacosAuriculotomía derecha paralela al surco auriculoventricular.
En los drenajes a seno coronario, hay 2 opciones técnicas:
- –
La clásica de Van Praagh6, en la que se abre la pared superolateral del seno coronario en relación con la aurícula izquierda, teniendo cuidado de no lesionar la válvula mitral, cuya comisura posterior está muy próxima, dejándolo como un seno coronario sin techo, y cerrando después su abocamiento a la aurícula derecha con sutura directa y también cerrando la CIA.
- –
Una modificación de la técnica anterior, en la que también se abre la pared del seno, pero su abocamiento a la aurícula derecha se tuneliza mediante un parche de material heterólogo (pericardio, politetrafluoroetileno, dacrón..) o de pericardio autólogo tratado con glutaraldehído, hacia la aurícula izquierda a través de la CIA, ampliada si previamente era restrictiva.
En ambas situaciones, persiste un pequeño shunt derecha izquierda consecuencia de que el retorno venoso de las arterias coronarias queda obligatoriamente abocado a la aurícula izquierda (fig. 4).
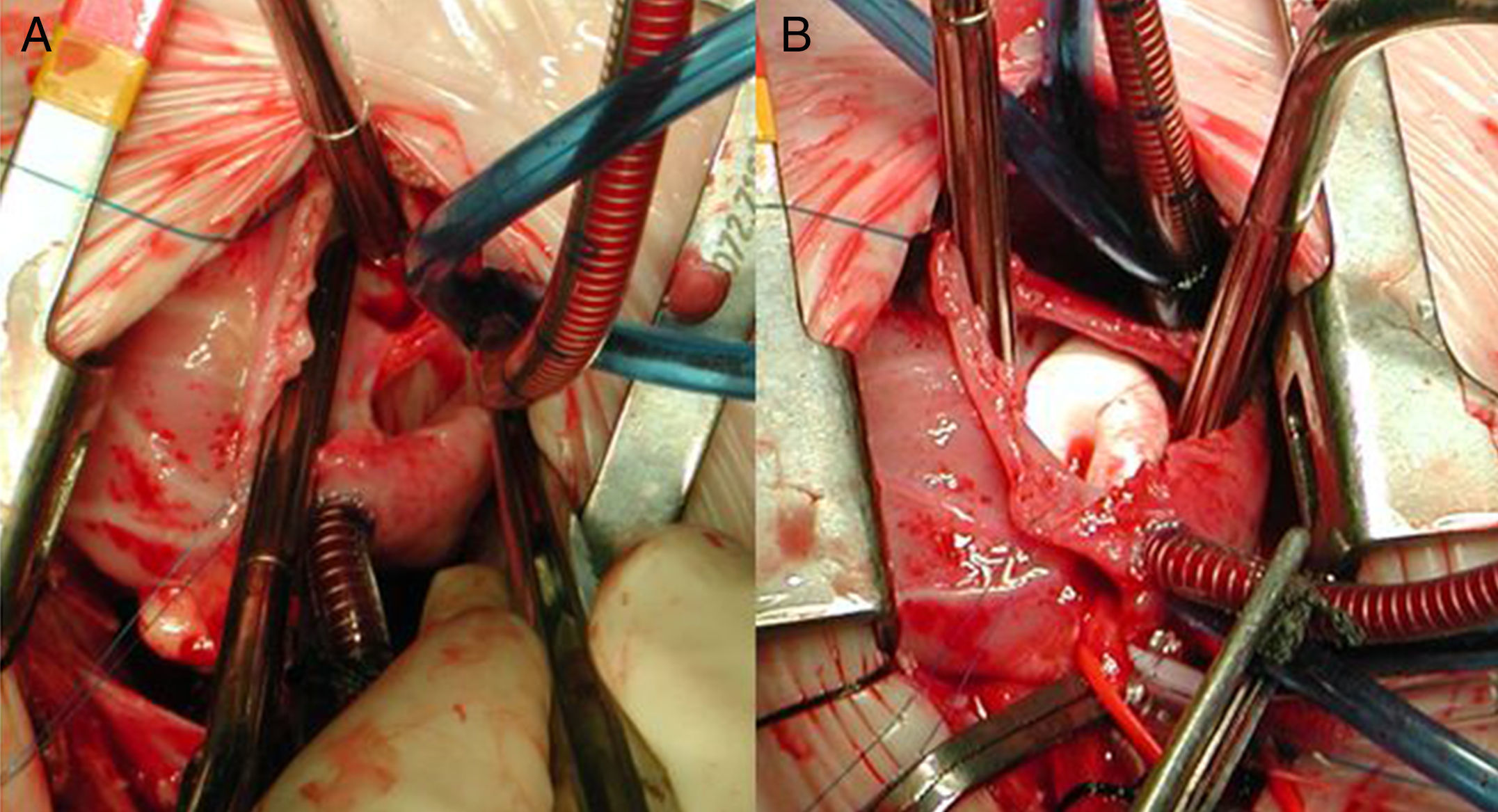
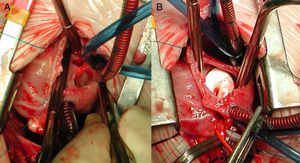
Secuencias quirúrgicas de la reparación de un DVPAT a seno coronario. A) Mediante auriculotomía derecha se ha ampliado la comunicación interauricular (CIA) ostium secundum y se ha abierto la pared del seno coronario en relación con la aurícula izquierda. B) Parche de PTFE que cierra el seno coronario y contribuye a redirigir el retorno venoso pulmonar a través de la CIA hasta la aurícula izquierda.
En los drenajes directos a aurícula derecha, la mejor opción técnica consiste en tunelizarlos a través de la CIA ampliada si era restrictiva hasta la aurícula izquierda mediante un parche de pericardio autólogo tratado con glutaraldehído o de material heterólogo.
Técnica quirúrgica para los mixtosDada su rareza, se actuará de forma individualizada. Es fundamental un perfecto diagnóstico preoperatorio, siendo caso obligatorio la TC o el cateterismo complementarios al ecocardiograma7. Las venas pulmonares que drenen a nivel cardíaco se tratarán de forma similar a lo descrito para los DVPAT cardíacos, tunelizándolas mediante parches hasta la aurícula izquierda a través de la CIA.
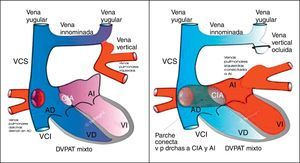
Las que drenen mediante vena o venas verticales a una vena de retorno venoso sistémico, se tratarán de la forma descrita para los DVPAT supra e infracardíacos, con la salvedad de que aquí puede ser necesario suturar una vena pulmonar aislada a la pared de la aurícula izquierda, con el consiguiente riesgo de obstrucción anastomótica (fig. 5).0
Manejo postoperatorioEl principal problema hemodinámico en el postoperatorio inmediato de estos pacientes son las crisis de hipertensión pulmonar8. Según las series, la incidencia de hipertensión pulmonar tras la cirugía del DVPAT obstructivo está cifrada en torno al 45%. Estas crisis van a venir determinadas clínicamente por la aparición brusca de hipotensión arterial, hipoxemia, acidosis y disminución brusca del gasto cardíaco.
En el manejo de estos pacientes se considerará:
- –
Estrecha monitorización invasiva que incluya presión arterial, presión de aurícula izquierda, presión venosa central y, si es posible, presión arterial pulmonar. Esto permitirá reconocer de forma precoz dichos episodios y valorar nuestras intervenciones terapéuticas.
- –
Mantener una adecuada sedación y analgesia, valorando en algunos casos la necesidad de relajación muscular en las primeras 24-48 h del postoperatorio.
- –
Mantener normotermia y evitar cualquier estímulo que pueda desencadenar crisis de hipertensión pulmonar.
- –
Corrección y tratamiento de la acidosis metabólica.
- –
Valoración ecocardiográfica que permita determinar si existe algún grado de obstrucción residual al drenaje venoso, evaluar la función ventricular y determinar si existen signos indirectos de hipertensión pulmonar.
- –
Soporte respiratorio: ventilación mecánica que permita mantener una situación de normocapnia. Las estrategias encaminadas a conseguir una hiperventilación más agresiva pueden acompañarse de una disminución en la perfusión cerebral.
- –
Empleo de óxido nítrico: en diversas series, ha demostrado su eficacia tanto a la hora de facilitar la salida de bypass cardiopulmonar como a la hora de tratar la hipertensión pulmonar en el postoperatorio inmediato. En caso de respuesta no favorable a este vasodilatador pulmonar, debe evaluarse la posibilidad de que exista una obstrucción residual del drenaje venoso pulmonar. Cuando esto ocurre de forma inmediata tras la cirugía, probablemente se trate de un problema técnico (estenosis o torsión de la anastomosis) y puede requerir revisión quirúrgica.
- –
Soporte inotrópico/inodilatador: es habitual el empleo de inotrópicos al menos durante las primeras 24-48 h, tanto para tratar el síndrome de bajo gasto postoperatorio que suele aparecer alrededor de las 12 h post-CEC, como para tratar la disfunción ventricular izquierda en aquellos casos con una anatomía menos favorable. Dentro del arsenal terapéutico, es común la utilización de catecolaminas a dosis bajas-moderadas. Aunque no existe demasiada evidencia científica al respecto, parece cada vez más prometedor el uso de inodilatadores como la milrinona (inhibidor de la fosfodiesterasa iii) o levosimendán (sensibilizador de calcio), ya que además de mejorar el gasto cardíaco provocan una disminución de las resistencias vasculares sistémicas y pulmonares9,10.
- –
En casos seleccionados con disfunción miocárdica severa o con hipertensión pulmonar grave que no responde al tratamiento médico, puede ser necesario el soporte cardiovascular con ECMO durante varios días, habiendo descartado previamente lesión residual quirúrgica.
- –
Tratamiento de las arritmias con significación clínica, que aparecen hasta en un 5-10% de los casos:
- –
Fibrilación o flutter auricular: cardioversión, amiodarona o flecainida y ocasionalmente esmolol.
- –
Taquicardia supraventricular por reentrada: cardioversión, adenosina, sobreestimulación auricular con marcapasos temporal.
- –
Taquicardia funcional o de la unión: sobreestimulación con marcapasos, enfriamiento, amiodarona.
La mortalidad hospitalaria es, según la escala de riesgo quirúrgico RACHS-1, del 3,4% (categoría 2) para los DVPAT reparados fuera del período neonatal, mientras que en aquellos que se corrigen antes del primer mes de vida se eleva al 19,4% (categoría 4)11. Se han publicado series con mortalidad hospitalaria muy variable, entre el 2 y el 23%, en un buen número de ellas se mezclan resultados de fisiología univentricular, que ensombrecen el pronóstico. Las principales causas de muerte a nivel hospitalario son el edema pulmonar agudo y las crisis de hipertensión pulmonar en pacientes con hiperplasia intimal de las venas pulmonares. Son factores de riesgo cardíacos que aumentan la mortalidad hospitalaria: presencia de DVPAT infracardíaco, presencia de obstrucción a nivel distinto de la CIA, el estado crítico preoperatorio y la hipoplasia de venas pulmonares. Son factores de riesgo extracardíacos: presencia de otra malformación congénita mayor coexistente, prematuridad y/o peso inferior a 2,2-2,0 kg12-16.
TardíosAquellos pacientes que sobreviven los 2 primeros años después de la cirugía tienen una expectativa de vida desde el punto de vista cardiológico similar a la población normal, con excelente grado funcional y sin necesidad de medicación. Los marcapasos ectópicos auriculares sin repercusión clínica son muy frecuentes, afectando entre el 50 y el 80% de los pacientes intervenidos17,18.
La principal causa de reintervención (5-20% de los pacientes que sobreviven a la cirugía) es la obstrucción del retorno venoso pulmonar. Cuando aparece, suele hacerlo en los primeros 6-12 meses posquirúrgicos. Puede ser a nivel anastomótico, a nivel de venas pulmonares por hiperplasia intimal o mixta.
La obstrucción a nivel anastomótico puede ser resuelta en un porcentaje elevado de casos mediante reintervención quirúrgica convencional, ocasionalmente mediante cateterismo intervencionista para intentar dilatar o «estentar» la anastomosis o mediante técnicas de «sutura sin apoyo» (sutureless technique).
Cuando la obstrucción afecta a las venas pulmonares, se aboga por el uso de las técnicas de «sutura sin apoyo» como única opción para el rescate de estos pacientes A pesar de todo, la mortalidad es elevada, especialmente cuando el problema es bilateral, afectando a ambos pulmones19-21,16.
Estudios recientes han comparado los resultados de las técnicas convencionales con las técnicas sin sutura, tanto para la reparación primaria del DVPAT como para intentar resolver la estenosis de venas pulmonares, sin encontrar diferencias significativas en la supervivencia a largo plazo22,23.
El fallecimiento, cuando ocurre, se produce finalmente por hipertensión pulmonar intratable, después de varias reintervenciones y/o cateterismos intervencionistas para intentar dilatar o «estentar» las venas pulmonares estenóticas.
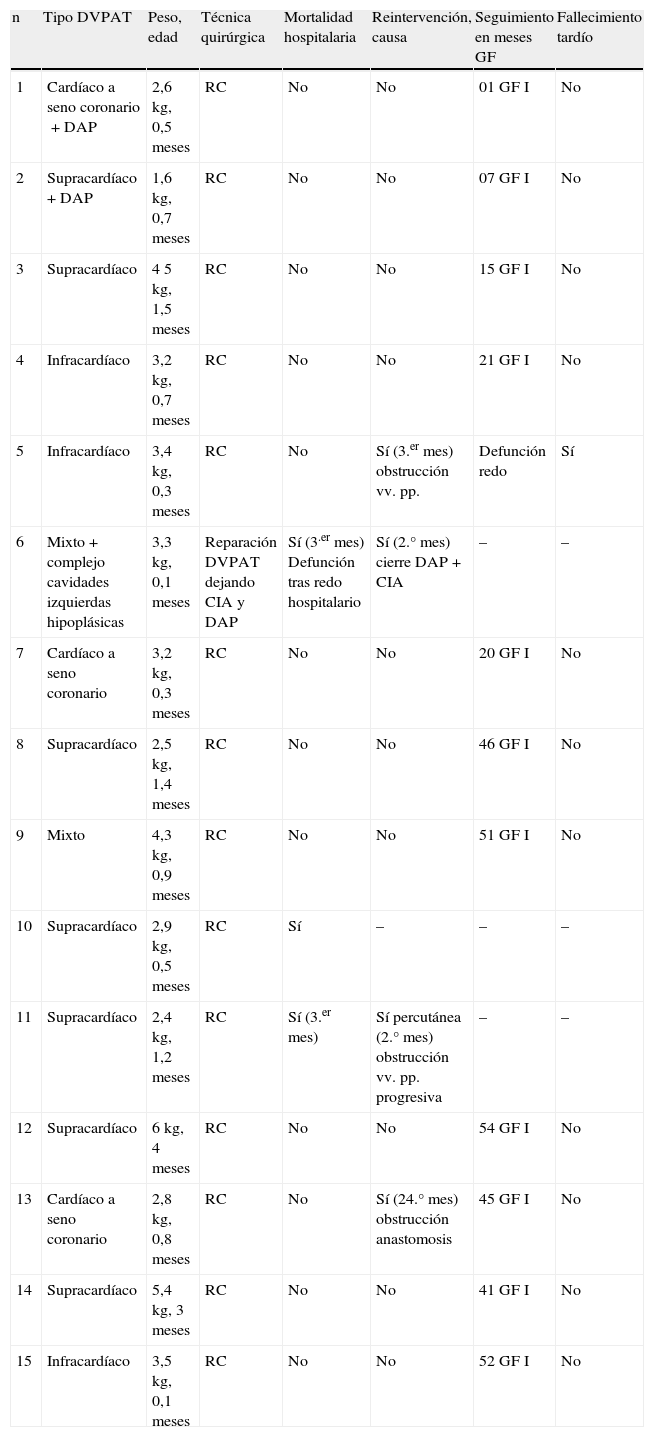
La tabla 1 recoge los resultados hospitalarios y tardíos de los DVPAT reparados en nuestra institución en los últimos 6,5 años.
Experiencia quirúrgica con el DVPAT del Servicio de Cirugía Cardíaca Infantil del Hospital La Paz. Período 2007- julio del 2013
| n | Tipo DVPAT | Peso, edad | Técnica quirúrgica | Mortalidad hospitalaria | Reintervención, causa | Seguimiento en meses GF | Fallecimiento tardío |
| 1 | Cardíaco a seno coronario+DAP | 2,6 kg, 0,5 meses | RC | No | No | 01 GF I | No |
| 2 | Supracardíaco+DAP | 1,6 kg, 0,7 meses | RC | No | No | 07 GF I | No |
| 3 | Supracardíaco | 4 5 kg, 1,5 meses | RC | No | No | 15 GF I | No |
| 4 | Infracardíaco | 3,2 kg, 0,7 meses | RC | No | No | 21 GF I | No |
| 5 | Infracardíaco | 3,4 kg, 0,3 meses | RC | No | Sí (3.er mes) obstrucción vv. pp. | Defunción redo | Sí |
| 6 | Mixto+complejo cavidades izquierdas hipoplásicas | 3,3 kg, 0,1 meses | Reparación DVPAT dejando CIA y DAP | Sí (3.er mes) Defunción tras redo hospitalario | Sí (2.° mes) cierre DAP+CIA | – | – |
| 7 | Cardíaco a seno coronario | 3,2 kg, 0,3 meses | RC | No | No | 20 GF I | No |
| 8 | Supracardíaco | 2,5 kg, 1,4 meses | RC | No | No | 46 GF I | No |
| 9 | Mixto | 4,3 kg, 0,9 meses | RC | No | No | 51 GF I | No |
| 10 | Supracardíaco | 2,9 kg, 0,5 meses | RC | Sí | – | – | – |
| 11 | Supracardíaco | 2,4 kg, 1,2 meses | RC | Sí (3.er mes) | Sí percutánea (2.° mes) obstrucción vv. pp. progresiva | – | – |
| 12 | Supracardíaco | 6 kg, 4 meses | RC | No | No | 54 GF I | No |
| 13 | Cardíaco a seno coronario | 2,8 kg, 0,8 meses | RC | No | Sí (24.° mes) obstrucción anastomosis | 45 GF I | No |
| 14 | Supracardíaco | 5,4 kg, 3 meses | RC | No | No | 41 GF I | No |
| 15 | Infracardíaco | 3,5 kg, 0,1 meses | RC | No | No | 52 GF I | No |
CIA: comunicación interauricular; DAP: ductus arterioso persistente; DVPAT: drenaje venoso pulmonar anómalo total; GF: grado funcional; RC: reparación completa; vv. pp.: venas pulmonares.
La reparación quirúrgica del DVPAT ha mejorado importantemente el ominoso pronóstico de los recién nacidos con esta cardiopatía.
Los resultados hospitalarios han mejorado significativamente con el paso del tiempo, no tanto por las propias técnicas quirúrgicas, similares a las originales, sino por los avances en el manejo pre y postoperatorio, y en las técnicas de CEC neonatal.
La obstrucción al retorno venoso pulmonar sigue siendo una complicación tardía en un porcentaje no desdeñable de los DVPAT reparados, que cuando afecta a las venas pulmonares, a pesar de las técnicas de reparación «sin sutura» tiene fatal desenlace en un número de casos elevado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.