En este capítulo se realizará una revisión general sobre la patología cardíaca derivada de los defectos de septación simples a diferentes niveles (auricular, ventricular y grandes arterias) con cortocircuitos predominantemente izquierda-derecha.
A systematic review will be done in this chapter about general aspects in the field of simple septation defects with predominant left-to-right shunt, at different anatomic levels (atrium, ventricle and great arteries)
Existen cortocircuitos izquierda-derecha a distintos niveles: aurículas, ventrículos y grandes vasos, así como diversas combinaciones de los mismos. Por otro lado, cada cortocircuito puede ser el diagnóstico principal o formar parte de una cardiopatía más compleja. El paso de sangre hacia las cavidades derechas provoca sobrecarga de volumen en la cámara correspondiente. De este modo, la comunicación interauricular (CIA) genera dilatación de la aurícula y el ventrículo derechos, mientras que la comunicación interventricular (CIV) dilata el ventrículo derecho. En último término, pueden provocar dilatación de la aurícula izquierda, como «cámara final» del lado derecho tras circular por el árbol pulmonar.
Sin embargo, las presiones en las diferentes cámaras varían, condicionando así la fisiopatología de los distintos cortocircuitos.
- –
Interauricular: cámaras de baja presión, con escaso flujo a través del cortocircuito.
- –
Interventricular: alta presión sistólica y baja presión diastólica. Abundante cortocircuito en sístole (traducido como soplo sistólico).
- –
Grandes vasos: altas presiones sistólica y diastólica. Abundante cortocircuito en sístole y diástole (soplo en maquinaria).
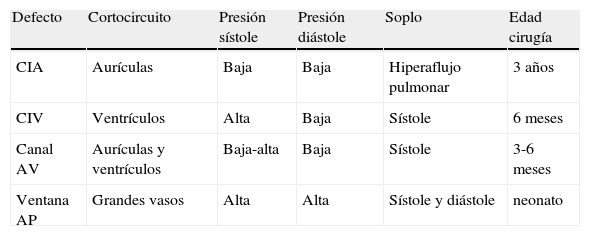
De este modo, se explica la clínica de los pacientes con cortocircuito izquierda-derecha. El volumen desviado puede generar congestión pulmonar por hiperaflujo, además de insuficiencia cardíaca por bajo gasto (tabla 1). Por otro lado, los síntomas serán más precoces en los cortocircuitos entre cámaras de alta presión (CIV>CIA) y que ocupen ambos ciclos cardíacos (ductus>CIV).
Posición y características de los cortocircuitos izquierda-derecha
| Defecto | Cortocircuito | Presión sístole | Presión diástole | Soplo | Edad cirugía |
| CIA | Aurículas | Baja | Baja | Hiperaflujo pulmonar | 3 años |
| CIV | Ventrículos | Alta | Baja | Sístole | 6 meses |
| Canal AV | Aurículas y ventrículos | Baja-alta | Baja | Sístole | 3-6 meses |
| Ventana AP | Grandes vasos | Alta | Alta | Sístole y diástole | neonato |
Los criterios clásicos de indicación quirúrgica son la aparición de insuficiencia cardíaca y una relación entre los flujos pulmonar y sistémico mayor de 1,5 (Qp/Qs>1,5).
Edad de intervención electiva (a partir de):
- –
CIA: 3 años.
- –
CIV: 6 meses
- –
Canal aurículo-ventricular (AV): 3-6 meses.
- –
Ventana aorto-pulmonar (AP): neonato.
Tradicionalmente, era la cardiopatía quirúrgica más frecuente, debido a que su diagnóstico era ocasional en muchos casos (no infrecuentemente en adultos). Por tal motivo, se trataba de la primera cirugía que realizaba un cirujano cardíaco en formación, convirtiéndose en un ejercicio de canulación, «entrada y salida de bomba» y cierre del defecto interauricular.
Dos motivos han cambiado el perfil quirúrgico de la CIA. El primero ha sido el diagnóstico precoz. Hoy en día, prácticamente ningún niño «escapa» del diagnóstico de una cardiopatía, por simple que resulte, siendo intervenido antes de llegar a adulto. El segundo motivo es el desarrollo de la cardiología intervencionista, que acapara todos los cierres de CIA técnicamente factibles.
La consecuencia es también doble: hay pocas CIA para operar y las que nos quedan son las «difíciles», que no pudieron ser cerradas en hemodinámica. El mensaje para el cirujano es claro: no perdamos el respeto a las CIA, que pueden resultar menos fáciles de lo esperado (fig. 1).
Ya en quirófano, nos encontramos los signos típicos de un cortocircuito izquierda-derecha: «pequeña aorta y gran pulmonar», además de gran dilatación de la aurícula y el ventrículo derechos. La canulación es estándar, a través de aorta, orejuela derecha y vena cava inferior. Colocamos cintas y torniquetes alrededor de ambas cavas y administramos cardioplejía tras pinzar la aorta. Alternativamente, se puede canular la cava superior de forma directa. Algunos grupos prefieren la fibrilación sin pinzamiento en lugar de la protección con cardioplejía. A través de la aurícula derecha (dilatada) se accede al tabique interauricular. Debemos explorar sistemáticamente los drenajes de ambas cavas y las venas pulmonares (por la propia CIA) antes de determinar el tamaño y la posición del defecto interauricular (fig. 2).
La CIA tipo ostium secundum es la más frecuente. Se localiza en el centro del tabique y puede ser grande o pequeña, circular u ovalada, única o fenestrada, con o sin bordes (superior, posterior o inferior), etc. Todos estos detalles determinan que pueda ser cerrada por vía percutánea. En caso contrario, y si llega a quirófano, optaremos por cerrarla con sutura directa o parche (pericardio, goretex, etc.). Por lo general, la falta de alguno de sus bordes, así como la excesiva tensión al intentar aproximarla con 2 pinzas, aconsejan el cierre con parche. Al corregirla, debemos evitar tensión que provoque desgarros o defectos residuales. Asimismo, hay que asegurar que, tras el cierre, las venas pulmonares drenan en la aurícula izquierda y las cavas en la derecha. Una maniobra clásica consiste en liberar momentáneamente la cinta de la cava inferior antes de cerrar la auriculotomía y comprobar que aparece sangre en la aurícula derecha (útil en CIA sin borde inferior y en los casos de drenaje venoso pulmonar anómalo parcial como es el síndrome de cimitarra).
Con menor frecuencia, encontramos CIA tipo seno venoso, situadas en la confluencia de la cava superior con la aurícula derecha. Generalmente, se asocian a un drenaje venoso pulmonar anómalo parcial (vena pulmonar superior derecha hacia vena cava superior). En estos casos, debemos canular la cava superior directamente y realizar una auriculotomía muy posterior (en la parte lisa de la aurícula derecha), prolongándola hacia la cava superior hasta superar ligeramente el orificio del drenaje anómalo. Para corregir el defecto, colocamos un parche que rodee la CIA y el orificio del drenaje venoso anómalo, de forma que la sangre oxigenada proveniente de la vena pulmonar drene en la aurícula izquierda a través del túnel creado por el parche. En niños pequeños o con CIA restrictivas, podemos ampliar el tamaño de la CIA (hacia la fosa oval) con objeto de evitar una congestión venosa). La auriculotomía dirigida hacia la cava superior se cierra de manera directa o mediante un segundo parche, para prevenir una estenosis que condicione un síndrome de cava superior (técnica del doble parche). Alternativamente, una vez cerrada la CIA, se puede seccionar la cava superior y anastomosarla a la orejuela derecha (técnica de Warden).
Más raro todavía es el seno venoso inferior, donde una CIA de extensión inferior se asocia a un drenaje venoso anómalo parcial de vena pulmonar inferior derecha hacia la vena cava inferior. Habitualmente, forma parte de un síndrome que asocia dextrocardia e hipoplasia pulmonar derecha (síndrome de la cimitarra). De manera similar al seno venoso superior, colocamos un parche, uniendo ambos orificios. Para ello hay que decanular la cava inferior (con objeto de identificar el drenaje anómalo y distinguirlo de las venas suprahepáticas) y se precisa un flujo bajo con hipotermia (incluso hipotermia profunda y paro circulatorio).
La aparente simplicidad de esta técnica quirúrgica anima a algunos grupos a probar accesos alternativos y más cosméticos a la esternotomía media, tales como miniesternotomía (subxifoidea) o toracotomías laterales derechas (submamaria, axilar, posterior). Podemos incluso asociar técnicas que además eviten la transección de los grandes grupos musculares («muscle-sparing techniques») en casos seleccionados, con el fin de disminuir en mayor medida aún la morbilidad postoperatoria en este contexto.
Comunicación interventricularSe trata de la cardiopatía congénita intervenida más frecuente, tanto en su forma aislada como asociada a otras malformaciones. Prácticamente todas son corregidas mediante un parche, suturado a los márgenes del defecto. Ante la «escasez» de CIA, se está convirtiendo en la intervención «simple» más habitual en las unidades de congénitos. Al abrir el tórax nos encontramos un ventrículo derecho dilatado, aunque no la aurícula (salvo que exista CIA asociada). No es infrecuente la presencia de un doble o triple cortocircuito, por lo que se recomienda cerrar el ductus (una vez en bomba y con las cavidades descomprimidas) y la CIA o foramen oval.
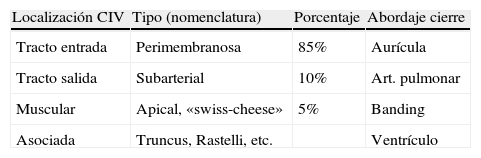
La CIV perimembranosa, la más habitual, se cierra a través de la aurícula derecha al encontrarse inmediatamente por debajo de la válvula tricúspide (abordaje transtricuspídeo). Sus márgenes son los anillos tricúspide y aórtico, además del borde muscular del tabique interventricular. Precisamente, la cercanía del tejido de conducción a dicho borde muscular supone un riesgo de bloqueo AV en un 1-3% de los casos. Nuestras referencias son la comisura tricúspide anterior (entre las valvas anterior y septal) y el seno coronario, delimitando junto al anillo tricúspide el triángulo de Koch (tabla 2, fig. 2). Podemos insertar un aspirador de cavidades izquierdas (vent) a través del foramen oval o por una vena pulmonar. En determinadas ocasiones en las que la visualización de los bordes de la CIV en su totalidad es difícil a través del abordaje transtricuspídeo, existe la posibilidad de desinsertar el velo anterior de la tricúspide para cerrar con seguridad la CIV (reinsertándolo posteriormente al anillo).
En menor frecuencia, la CIV subarterial (también llamada supracristal, conal o de tracto de salida) se cierra con facilidad a través de la arteria pulmonar, dado que uno de sus márgenes lo forma el anillo de la válvula pulmonar. No es raro que se asocie a cierto grado de insuficiencia valvular aórtica (síndrome de Laubry) si prolapsa un velo valvular por el efecto Venturi. En tal caso, el velo valvular aórtico se resuspende plicando el exceso de borde libre en sus comisuras (técnica de Trusler).
Las CIV musculares, si son apicales y/o múltiples («swiss-cheese») no se corrigen de entrada. En caso de insuficiencia cardíaca, se realiza un banding pulmonar que proteja la circulación pulmonar. Con frecuencia, la hipertrofia ventricular consiguiente llega a cerrar las CIV más pequeñas y permite la corrección de las más grandes en un segundo tiempo junto a un «debanding».
La ventriculotomía, como acceso para el cierre quirúrgico de la CIV, se reserva para aquellas más complejas o asociadas a otras entidades (truncus, Rastelli, etc.). Hoy en día, la mayoría de las CIV asociadas al Fallot son cerradas a través de la aurícula, reservando la ventriculotomía para casos complejos o que precisen parche transanular amplio. Probablemente, asistamos a un incremento de cierres percutáneos y procedimientos híbridos en los próximos años.
Canal aurículo-ventricularEl defecto septal AV completo deriva de una malformación de los cojines endocárdicos. La falta de formación de la crux cordis supone una válvula AV única, con un defecto interventricular en septo de entrada (CIV tipo «scoop») y una CIA tipo ostium primum. Nos encontramos, pues, con la asociación de CIA más CIV y un grado variable de regurgitación AV izquierda y derecha (no podemos hablar estrictamente de válvula mitral ni tricúspide). En la forma de canal parcial o CIA tipo ostium primum, encontramos 2 anillos valvulares (izquierdo y derecho) y no existe CIV (o es mínima).
La indicación quirúrgica vendrá determinada por el grado de insuficiencia cardíaca, así como por la regurgitación valvular izquierda. Normalmente, se realiza entre los 3-6 meses, antes de desarrollar hipertensión pulmonar (por hiperaflujo o insuficiencia valvular). Es una cardiopatía frecuente entre los niños con síndrome de Down.
En quirófano observamos una «pequeña aorta con gran pulmonar», además de una aurícula y un ventrículo derechos muy dilatados. Accedemos por la aurícula derecha, habitualmente. Los casos de ostium primum pueden manejarse como una CIA normal, indicándose la cirugía a partir de los 3 años. En estos, la válvula AV izquierda presenta 3 componentes, con una hendidura en la valva anterior o «cleft» mitral. Con objeto de obtener una válvula izquierda similar a una mitral normal, cerramos el «cleft» desde el anillo valvular hasta el borde libre (determinado por el origen de las cuerdas tendinosas de primer orden). Comprobamos la competencia valvular infundiendo suero a presión y calibramos el orificio resultante con tallos de Hegar. A continuación, cerramos la CIA con un parche (habitualmente de pericardio autólogo) anclado en el anillo valvular. Los puntos próximos al seno coronario deben ser más superficiales para evitar el riesgo de bloqueo AV completo, dada la cercanía del triángulo de Koch (fig. 2).
Canal completo: debemos cerrar la CIV y la CIA además de dividir la valva AV única en 2 componentes: izquierdo y derecho. Para ello, colocamos un parche en la CIV (que suele tener extensión posterior, tipo «scoop» o cuchara) y así nos divide la válvula AV en «mitral» y «tricúspide». Posteriormente, procedemos como en el canal parcial, es decir, cerrando el «cleft» mitral y la CIA ostium primum con otro parche (tabla 3). La técnica clásica —casi abandonada— divide la válvula AV común en componentes izquierdo y derecho para, a continuación, cerrar con un parche único circular la CIV y la CIA. Posteriormente, se reimplantan ambas válvulas (derecha e izquierda) al parche único.
Recientemente, se ha popularizado una técnica, denominada «australiana», que simplifica la corrección clásica del canal completo. Consiste en una plicatura de la CIV, cuando es poco profunda y alargada, ahorrando el parche ventricular y transformando así el canal completo en uno parcial (con posterior cierre de cleft y parche en la CIA ostium primum).
Un 10% de los casos de canal AV completo se asocia a tetralogía de Fallot. La obstrucción del tracto de salida derecho «protege» en esta situación del hiperaflujo pulmonar. La indicación quirúrgica dependerá del predominio de insuficiencia cardíaca o cianosis, asociando técnicas de ampliación del tracto de salida derecho (tipo Fallot) a la corrección del canal previamente descrita.
Debido a la morfología de la CIV (amplia, con extensión posterior), existe riesgo de bloqueo AV tras la corrección quirúrgica (1-5%). El componente izquierdo de la válvula AV común no es una válvula mitral morfológicamente normal, por lo que entre un 10-20% de los pacientes pueden presentar insuficiencia residual de dicha válvula izquierda o bien desarrollarla «de novo» en el futuro, precisando revisión quirúrgica. Por la forma del tracto de salida ventricular izquierdo (en cuello de ganso o «goose-neck»), son también pacientes proclives a desarrollar estenosis subaórtica futura del tipo rodete fibroso.
Ventana aorto-pulmonarEs una malformación rara aunque conlleva importantes consecuencias hemodinámicas. Consiste en una comunicación entre la aorta ascendente y la arteria pulmonar, debida a una septación anómala del tronco-cono distal al plano valvular. Presenta 2 válvulas sigmoideas separadas, lo que la distingue del truncus arteriosus. Frecuentemente, se asocia a otras cardiopatías, como coartación o interrupción de arco, CIV o Fallot. En su forma aislada, debe realizarse diagnóstico diferencial con el ductus. Se describe una forma intermedia como ductus-ventana. Debido al gran cortocircuito, presenta una clínica precoz, con riesgo de desarrollar hipertensión pulmonar si se demora su corrección quirúrgica más allá del período neonatal.
Una vez en circulación extracorpórea, excluimos ambas ramas pulmonares para evitar la recirculación pulmonar. Tras el pinzamiento, abrimos la aorta (a través de una incisión longitudinal) y exploramos sistemáticamente ambas coronarias (la ventana suele estar muy próxima al origen de la coronaria izquierda) y a través de la propia ventana sondamos las 2 ramas pulmonares. El defecto es cerrado con un parche, evitando distorsionar el origen de la rama pulmonar derecha (fig. 3) Alternativamente, se puede acceder a través de la arteria pulmonar o el surco de la propia ventana. No se recomienda la «ligadura» de la ventana, como si de un ductus se tratase, ya que distorsiona ambas ramas pulmonares en su origen.
En aquellos casos asociados a otras cardiopatías complejas (como la interrupción de arco), las técnicas quirúrgicas son algo más laboriosas, siendo necesario el empleo de parada circulatoria bajo hipotermia profunda así como técnicas de perfusión cerebral selectiva, con el incremento en el riesgo quirúrgico que conlleva. Es evidente, por tanto, que los resultados en este último grupo de pacientes van a variar respecto a aquellas formas de ventana aislada, siendo la asociación de dichas lesiones complejas el condicionante de los casos de mortalidad en la mayoría de las series.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.