La simulación como herramienta docente se está estableciendo como una prioridad en los currículos de nuestra especialidad en determinados países, principalmente anglosajones, y cada vez se están desarrollando escenarios más sofisticados y completos.
MétodosSe ha fomentado la creación de un equipo multidisciplinar con profesores de universidad, estudiantes de Medicina y médicos con el objetivo de mejorar la docencia del Grado en Medicina y valorar su potencial exportación a la formación especializada en Cirugía Cardiovascular.
ResultadosLos alumnos de Medicina participantes demostraron una clara mejoría en la asimilación de información, así como en sus habilidades clínico-prácticas, conforme se fueron estableciendo escenarios de simulación. Del mismo modo, esta herramienta permitió una evaluación objetiva tanto de los resultados in situ como de la evolución temporal de los mismos.
ConclusionesDado el rendimiento positivo en estudiantes de Medicina, y debido a la cada vez mayor dificultad en la formación de residentes en nuestros hospitales (cuestiones ético-legales, escasez de tiempo de formación, complejidad de casos), se debería plantear la creación de un grupo de Simulación a nivel nacional para valorar la inclusión de la misma en el currículo de la especialidad.
Simulation is becoming a powerful teaching tool of our specialty in certain countries, particularly in English-speaking ones, in which sophisticated scenarios are being increasingly developed.
MethodsWe have encouraged the creation of a multidisciplinary team with university professors, medical students, and physicians in order to improve teaching in the School of Medicine and to assess the potential use of the developed teaching techniques into specialised training in Cardiovascular Surgery.
ResultsMedical students showed a clear improvement in the assimilation of information and skills in clinical practice when they were setting up scenarios. Similarly, this tool allowed an objective assessment of the results in situ as well as over time.
ConclusionsGiven the positive performance by medical students, and because of the increasing difficulty in training residents in our hospitals (ethical and legal issues, shortage of patients, complexity of cases), Simulation groups should be created at national level to assess the inclusion of this into the curriculum of the specialty.
La enseñanza tradicional de la Medicina en nuestro país, tanto en alumnos de grado como en el periodo de residencia, se realiza sobre la base del modelo del tutelaje y la práctica sobre pacientes vivos. Sin embargo, debido a la presión del sistema actual, los imperativos éticos y las circunstancias de la práctica clínica diaria, se hace necesario buscar otro modelo formativo que complemente al actual.
De hecho, la educación médica basada en simulación (EMBS) se está introduciendo en los currículos formativos de Cirugía Cardiovascular o Cardiotorácica en numerosos países, principalmente los anglosajones, habiendo obtenido magníficos resultados en cuanto a rendimiento1-3. Tanto es así que la diversidad de simuladores está creciendo en número y complejidad en los últimos años4.
Mediante la creación de un grupo de Simulación en el seno de la Facultad de Medicina de la Universidad de Sevilla hemos pretendido demostrar la utilidad de esta herramienta docente a distintos niveles y en diferentes especialidades, fomentando su inclusión en el programa formativo de la especialidad de Cirugía Cardiovascular en nuestro país.
De dónde venimosEl uso de la simulación en la formación académica en Medicina no es una idea reciente. En el siglo xvi ya se usaban maniquíes o «fantasmas» para las prácticas de Obstetricia y en el siglo xix los cirujanos empezaron a practicar con cadáveres humanos y animales5,6. Sin embargo, pronto se evidenciaron las limitaciones de estos modelos (anatómicamente imperfectos, material escaso, problemas éticos…). A pesar de ello, no fue hasta hace unas décadas cuando se empezó a impulsar la creación de simuladores artificiales6.
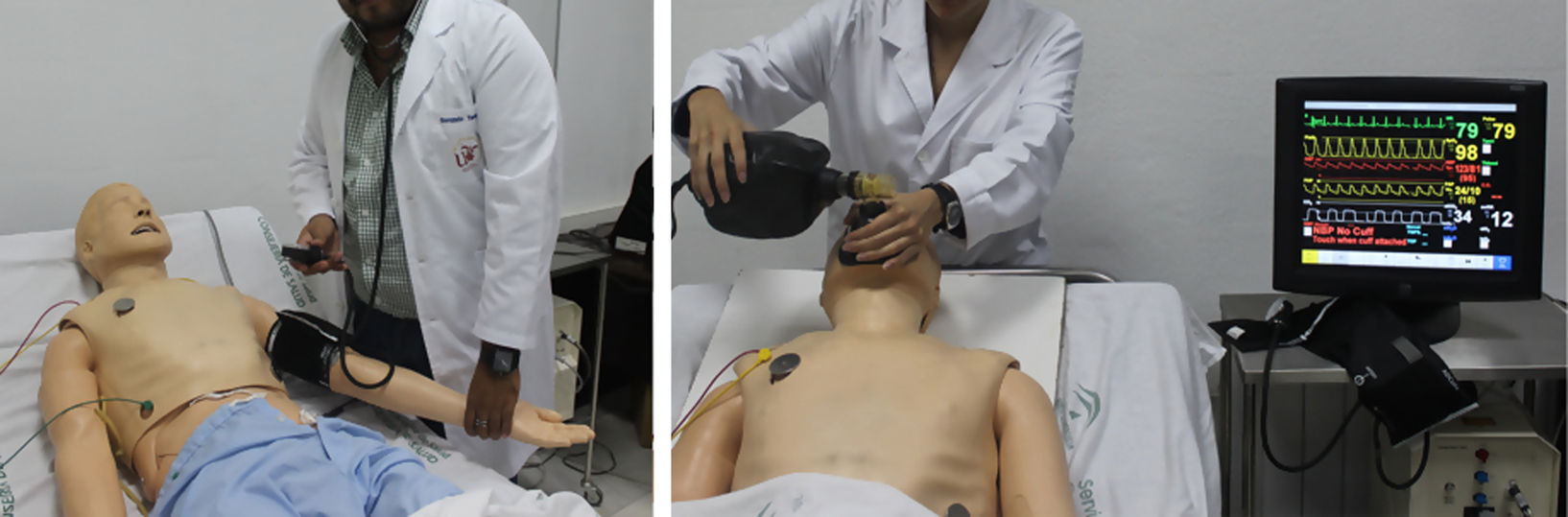
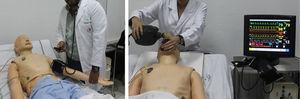
Fue en la década de los 60 del siglo pasado cuando una empresa noruega dirigida por A. Laerdal y el Dr. Lind creó el primer maniquí de proporciones y rasgos humanos, «Resusci-Anne», para el entrenamiento de la técnica del boca a boca, simulando incluso la obstrucción de la vía aérea que necesitaba de la hiperextensión cervical y apertura mandibular para su vencimiento. A raíz de esta experiencia, y en honor a su creador, se fundó la compañía Laerdal Medical, dedicada a la simulación médica, que a mediados de los años 90 adquirió la compañía MPL, desarrolladora del primer simulador de alta fidelidad: el maniquí SimMan, cuyo modelo actual, tras sucesivas revisiones, es en el que se basa el presente trabajo (fig. 1).
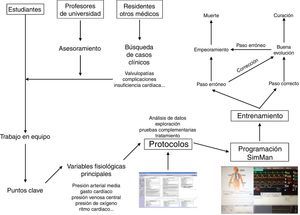
Qué hemos hecho y cómo lo hemos hechoGracias al interés y al trabajo de algunos estudiantes y profesores de la Facultad de Medicina de la Universidad de Sevilla, se creó en el seno de esta institución un grupo de Simulación que fue sumando colaboradores, siendo actualmente multidisciplinar. Entre sus miembros se pueden contar estudiantes de Medicina de diversos años, profesores de la Facultad de Medicina de diverso ámbito (Fisiología Humana, Pediatría), así como docentes clínicos de diversas especialidades (Pediatría, Urología, Cardiología Intervencionista, Cirugía Cardiovascular), todos ellos voluntarios.
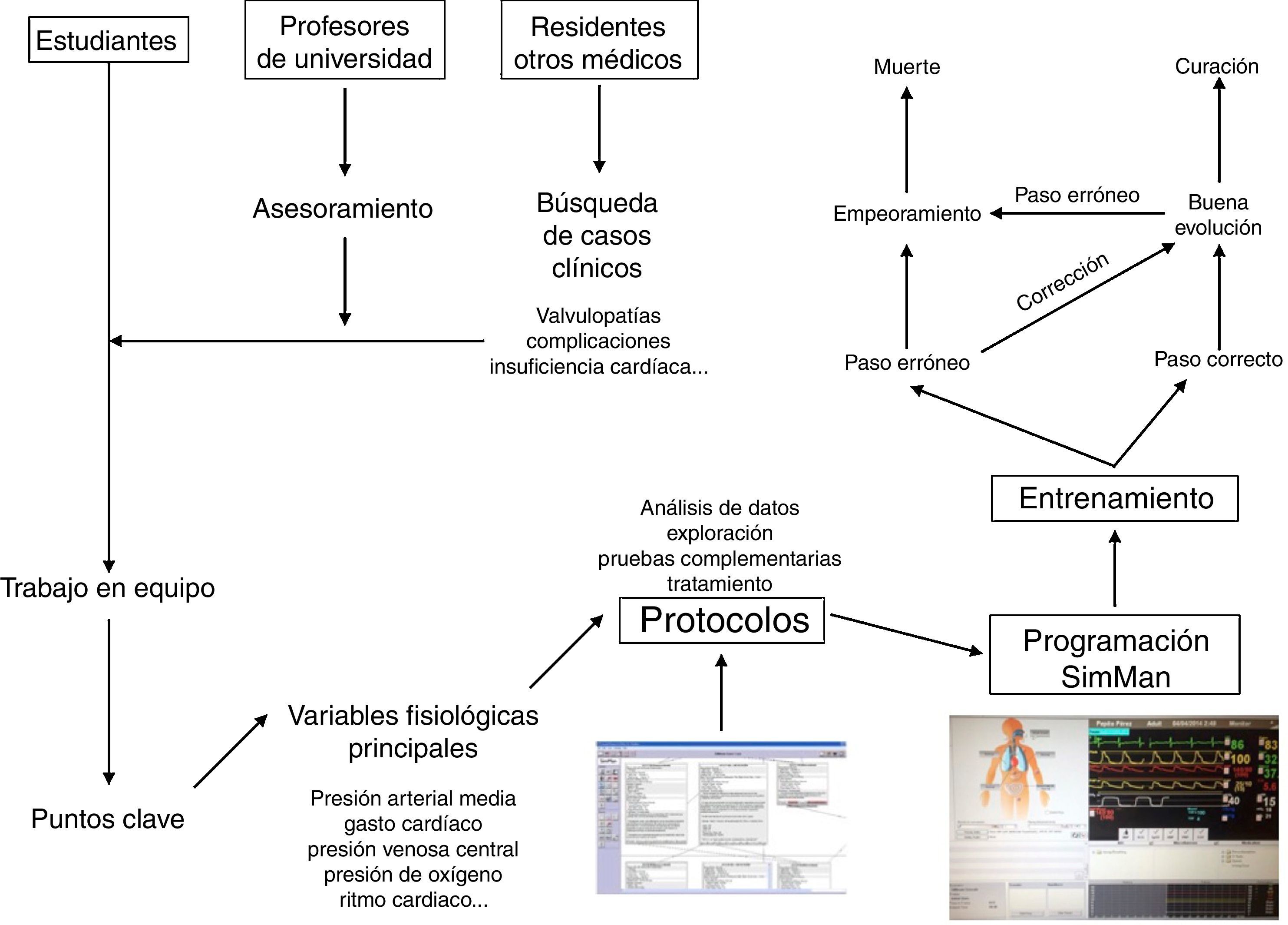
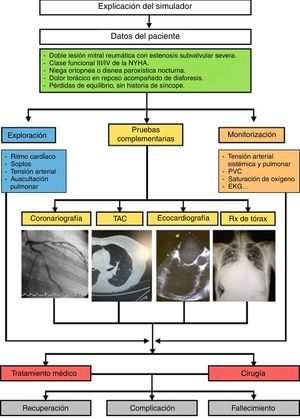
Los médicos colaboradores se encargaron de recopilar datos clínicos de pacientes reales anonimizados atendidos por su especialidad y que tuvieran un interés docente particular. A partir de dicha información se fueron elaborando protocolos de actuación que contuvieran todas las variables medidas en los pacientes, las posibilidades de actuación así como todas las posibles respuestas, tanto acertadas como erróneas, y sus consecuencias (fig. 2). Estos protocolos fueron incorporándose y creándose en el programa Human.
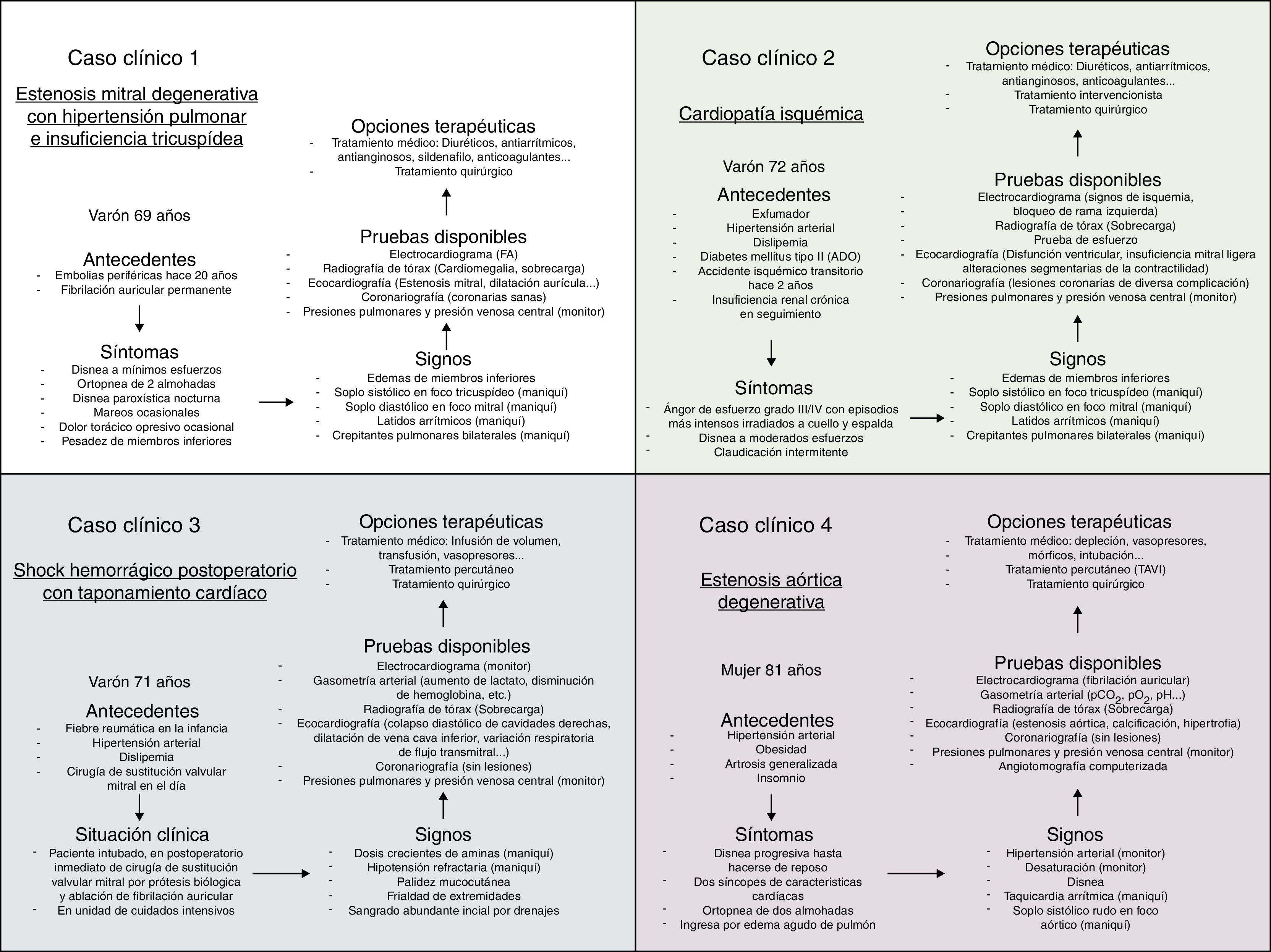
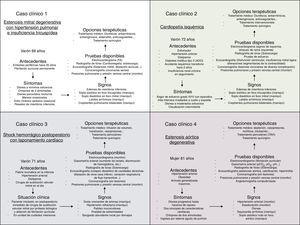
Por ejemplo, se hicieron varios escenarios de valvulopatías. En el caso de la estenosis mitral grave, con el programa Human podemos simular un aumento de las presiones pulmonares y en la aurícula izquierda, una disminución de la fuerza de contractilidad ventricular o complicaciones como la fibrilación auricular o el edema agudo de pulmón (figs. 3 y 4).
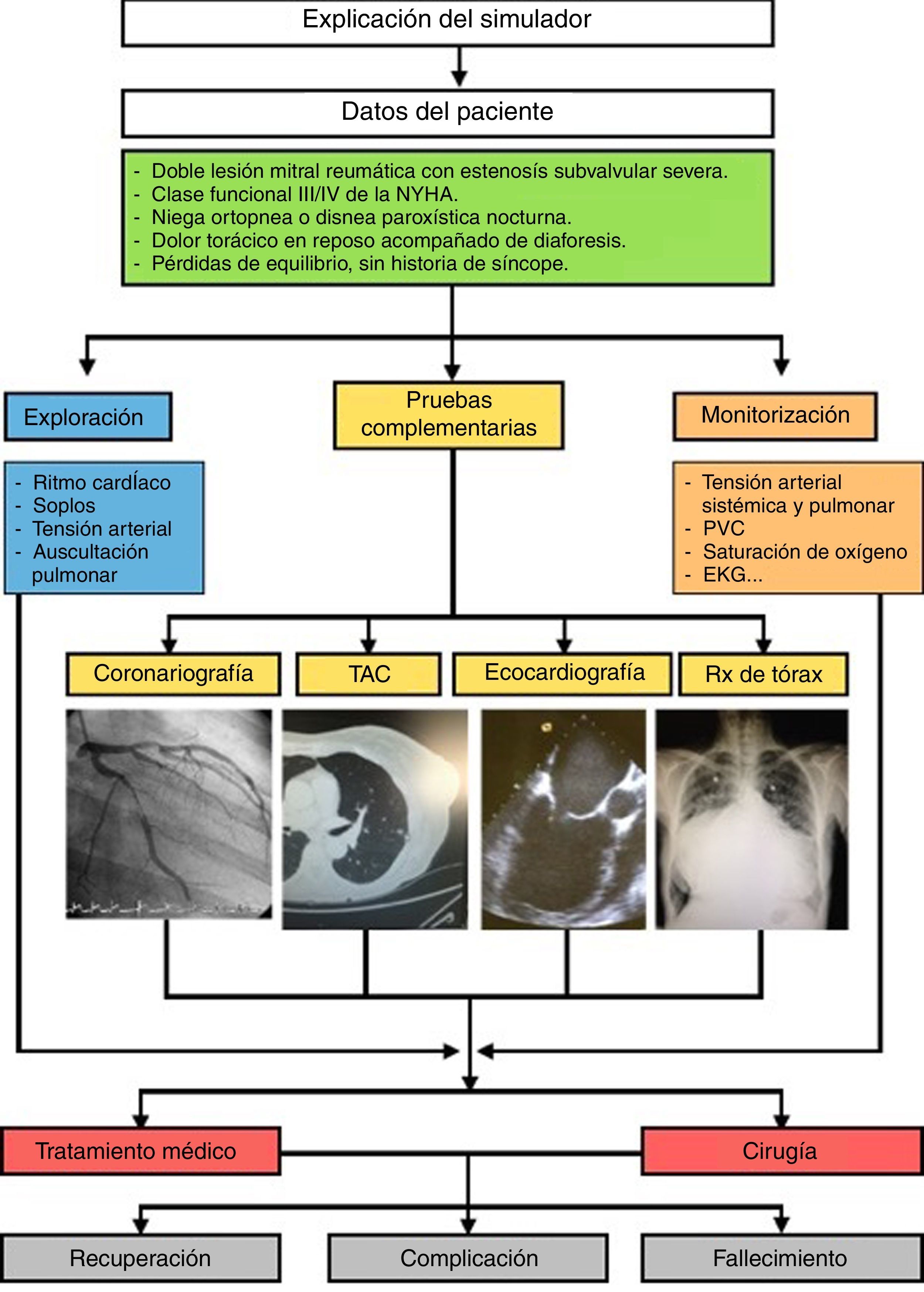
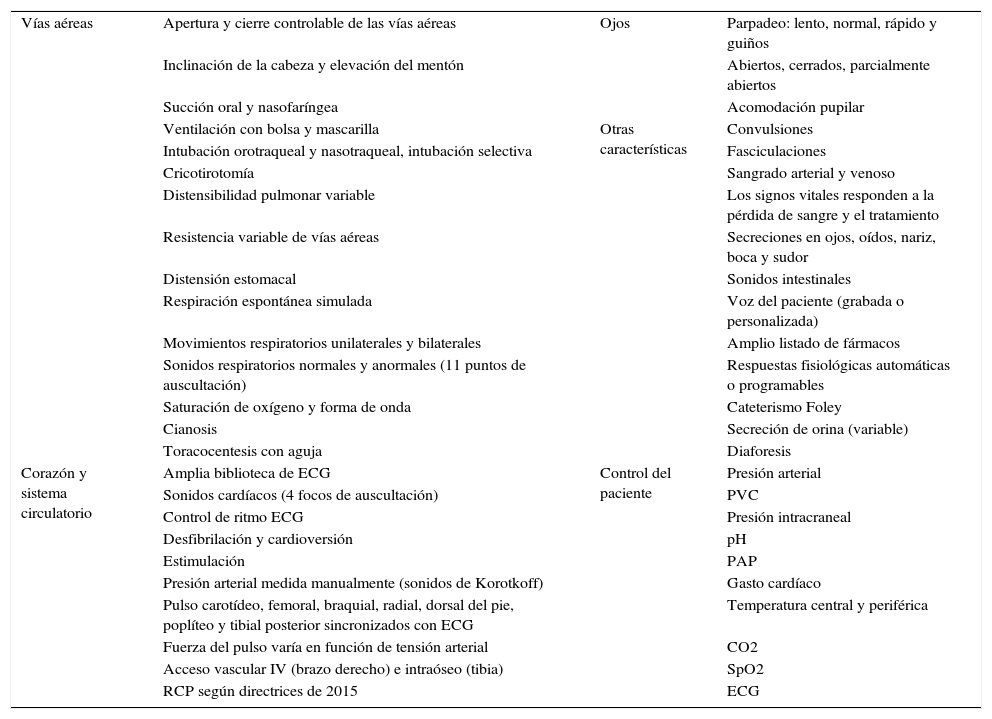
Posteriormente, se trasladaron estos protocolos del programa Human al maniquí de simulación SimMan (Laerdal Medical®), capaz de recrear numerosas condiciones (tabla 1). Se trata de un maniquí de cuerpo completo, con varias piezas articulables o intercambiables, motor interno y pupilas modificables. Este simulador permite infundir medicación a través de sus extremidades, controlar pulsos o medir la presión arterial, simular movimientos respiratorios e incluso la exhalación de aire; además, se puede registrar la evolución de constantes mediante un monitor de UCI, a través del que igualmente pueden visionarse pruebas complementarias como radiografías o ecografías, todo ello controlado mediante un software instalado en un ordenador externo. La información mostrada en el monitor de UCI no es fija, sino que los parámetros se van modificando automáticamente sobre la base de tendencias que dependen del estado del paciente, que a su vez están en relación directa con las actuaciones llevadas a cabo por los alumnos durante el ejercicio. Así, tras una presentación del caso con información básica de la anamnesis, se empiezan a reproducir las constantes vitales reflejadas en el protocolo; a partir de ahí los alumnos deben analizar los datos y explorar signos clínicos que les permitan llegar a un diagnóstico de presunción, pedir pruebas complementarias orientadas a la confirmación del mismo y establecer un tratamiento que solucione la patología. La situación clínica del paciente simulado mejorará o empeorará en función de los pasos realizados por los estudiantes. Así pues, cada escenario tiene entre 38 y 70 finales posibles.
Algunas características técnicas del maniquí SimMan3G® de Laerdal
| Vías aéreas | Apertura y cierre controlable de las vías aéreas | Ojos | Parpadeo: lento, normal, rápido y guiños |
| Inclinación de la cabeza y elevación del mentón | Abiertos, cerrados, parcialmente abiertos | ||
| Succión oral y nasofaríngea | Acomodación pupilar | ||
| Ventilación con bolsa y mascarilla | Otras características | Convulsiones | |
| Intubación orotraqueal y nasotraqueal, intubación selectiva | Fasciculaciones | ||
| Cricotirotomía | Sangrado arterial y venoso | ||
| Distensibilidad pulmonar variable | Los signos vitales responden a la pérdida de sangre y el tratamiento | ||
| Resistencia variable de vías aéreas | Secreciones en ojos, oídos, nariz, boca y sudor | ||
| Distensión estomacal | Sonidos intestinales | ||
| Respiración espontánea simulada | Voz del paciente (grabada o personalizada) | ||
| Movimientos respiratorios unilaterales y bilaterales | Amplio listado de fármacos | ||
| Sonidos respiratorios normales y anormales (11 puntos de auscultación) | Respuestas fisiológicas automáticas o programables | ||
| Saturación de oxígeno y forma de onda | Cateterismo Foley | ||
| Cianosis | Secreción de orina (variable) | ||
| Toracocentesis con aguja | Diaforesis | ||
| Corazón y sistema circulatorio | Amplia biblioteca de ECG | Control del paciente | Presión arterial |
| Sonidos cardíacos (4 focos de auscultación) | PVC | ||
| Control de ritmo ECG | Presión intracraneal | ||
| Desfibrilación y cardioversión | pH | ||
| Estimulación | PAP | ||
| Presión arterial medida manualmente (sonidos de Korotkoff) | Gasto cardíaco | ||
| Pulso carotídeo, femoral, braquial, radial, dorsal del pie, poplíteo y tibial posterior sincronizados con ECG | Temperatura central y periférica | ||
| Fuerza del pulso varía en función de tensión arterial | CO2 | ||
| Acceso vascular IV (brazo derecho) e intraóseo (tibia) | SpO2 | ||
| RCP según directrices de 2015 | ECG |
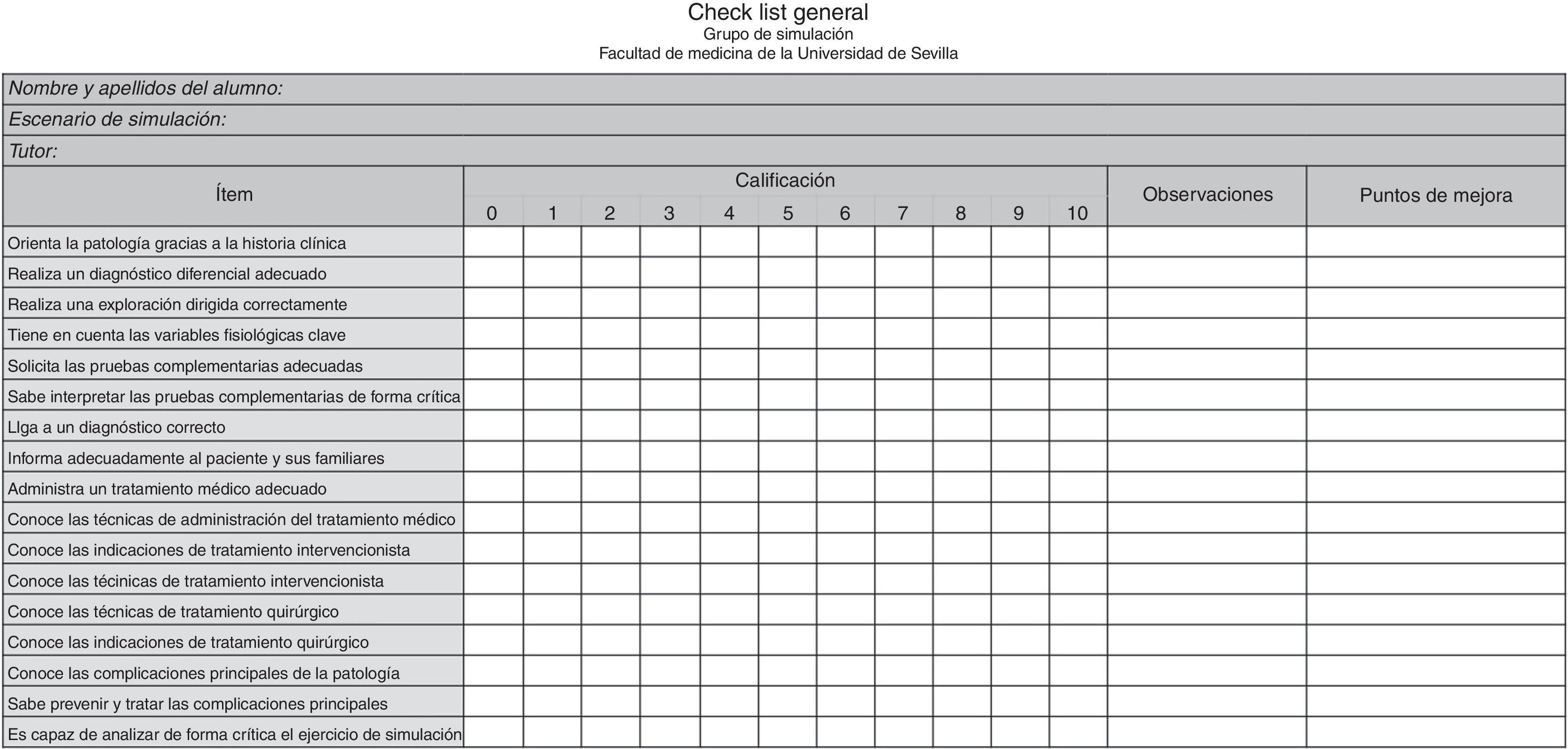
Finalmente, tras unas sesiones teóricas preparatorias (manejo del maniquí, fisiopatología y procedimientos prácticos básicos —infusión de medicación intravenosa, auscultación cardiorrespiratoria, interpretación de pruebas, bases del procedimiento quirúrgico, etc.—), todos los estudiantes se sometieron a los ejercicios de simulación con el maniquí, inicialmente supervisados por profesores de universidad y tutores clínicos. Los escenarios se realizaron por grupos de 3 personas formados al azar con el objetivo de enseñar a establecer vínculos para el trabajo en equipo. El número de estudiantes que realizó cada protocolo fue variable, ya que se trataba de una actividad totalmente voluntaria para todos los participantes. Antes del desarrollo de los escenarios se elaboró una «check-list» de ítems a evaluar (fig. 5). Tras los mismos, se organizaron charlas (o «debriefing»), en las cuales los alumnos exponían sus dudas, hacían autocrítica y se ayudaban mutuamente a corregir los errores, siempre de manera tutelada. Del mismo modo, regularmente se fueron haciendo encuestas de satisfacción entre los estudiantes. Fueron repitiendo las simulaciones hasta que finalmente fueron capaces de seguir adecuadamente los pasos correctos del protocolo.
Qué hemos conseguidoAunque inicialmente dubitativos y con muchos errores en la faceta práctica del ejercicio, los alumnos de Medicina participantes demostraron una clara mejoría en la asimilación de información así como en sus habilidades clínico-prácticas conforme se fueron estableciendo escenarios de simulación. Tras la finalización de los mismos, los propios estudiantes solicitaron más ejercicios de este tipo, considerando subjetivamente muy positiva su influencia en el grado de adquisición del conocimiento y su puesta en práctica7-12 (figs. 6 y 7). Además, valoraron adecuadamente las reuniones de grupo realizadas con la finalidad de corregir errores y aportar ayuda conjunta, considerándolas fundamentales para establecer un espíritu de trabajo en equipo y fomentar un ambiente de debate continuo.
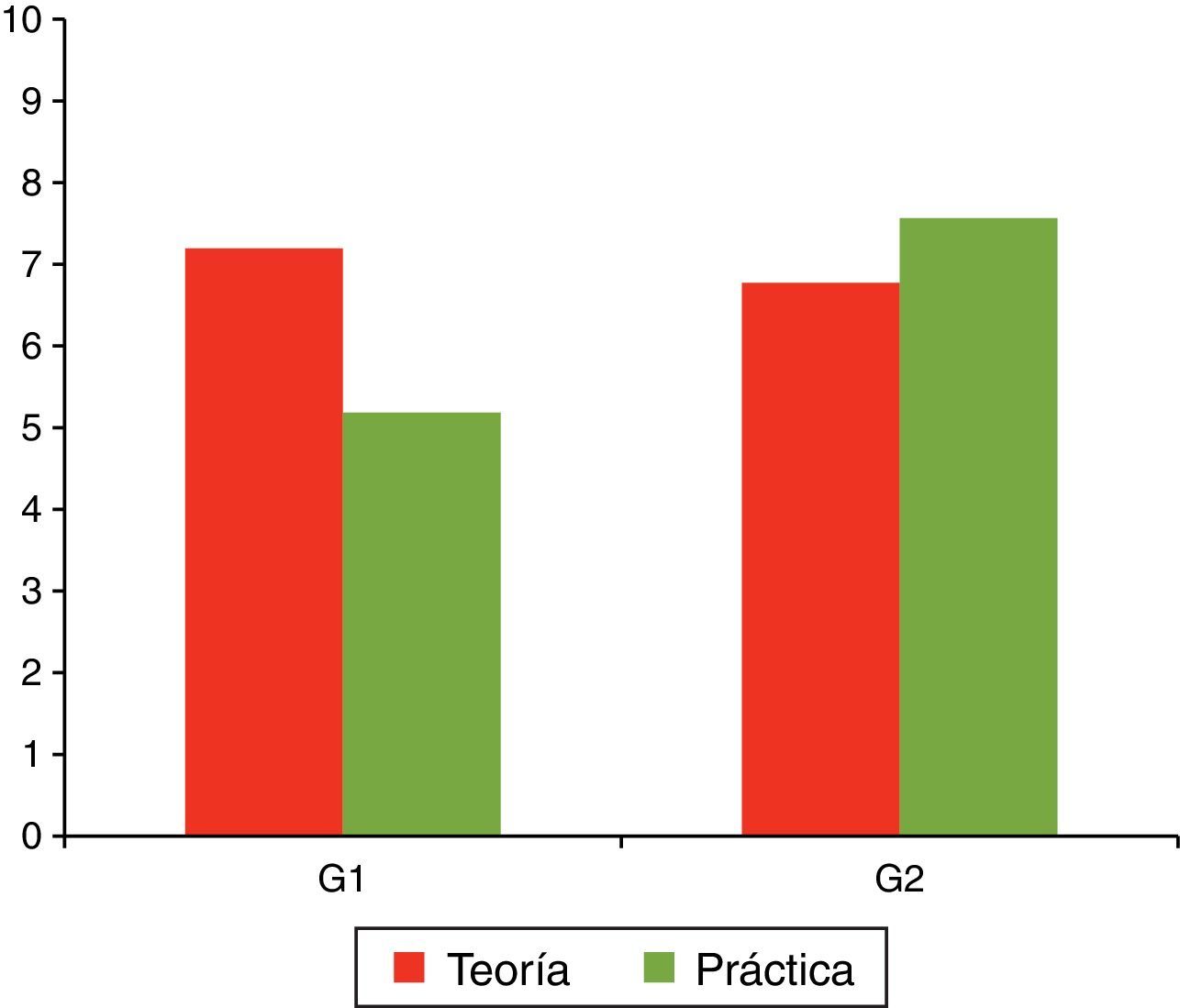
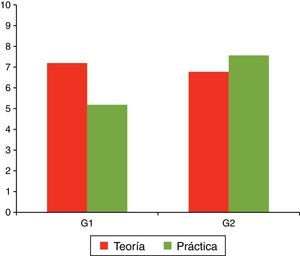
Estudio realizado entre 32 estudiantes de la Facultad de Medicina de la Universidad de Sevilla. Se compararon los resultados de 2 grupos de 16 alumnos, uno de ellos con enseñanza sin apoyo de simulación (G1) y otro con enseñanza basada en simulación (G2), a los que se les realizó un examen tipo test sobre conocimientos teóricos y prácticos. Las calificaciones obtenidas en la parte teórica no reflejan una diferencia excesiva, habiendo obtenido el G1 una nota media de 7,2 y el G2 una nota media de 6,8. Sin embargo, en cuanto a conocimientos prácticos, existe una notable diferencia entre el G2 (nota media de 7,56) y el G1 (nota media de 5,04).
Tomado de Jurado-Anillo et al.11
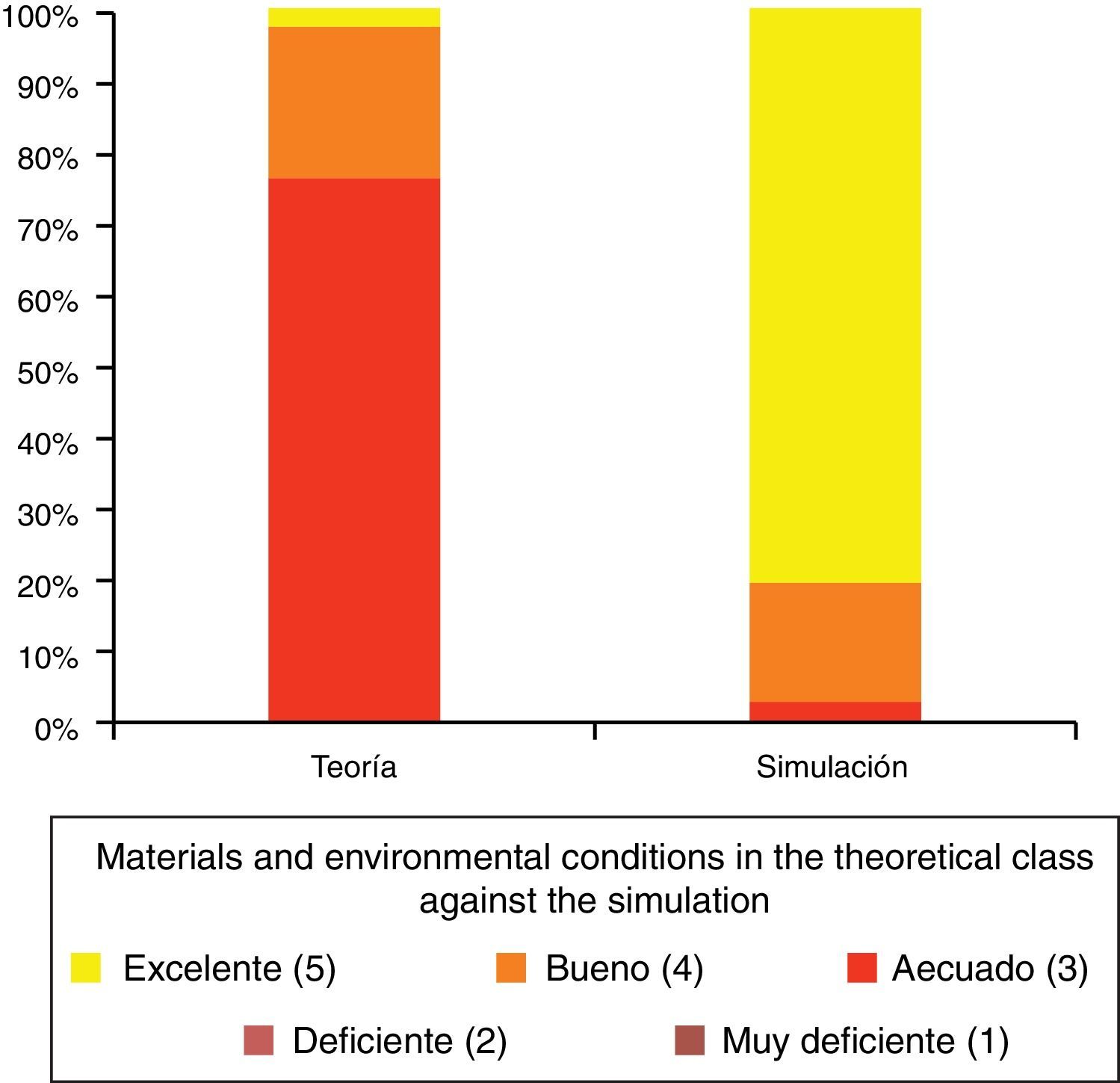
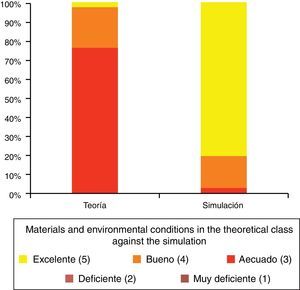
Valoración por los alumnos del material y las condiciones ambientales de las clases exclusivamente teóricas frente a aquellas apoyadas en simulación.
Tomado de Luque-Bravo et al.12.
Por otra parte, esta herramienta formativa complementaria de la enseñanza tradicional permitió una evaluación objetiva tanto de los resultados in situ como de la evolución temporal de los mismos, pudiendo estudiar individualmente el grado de progresión en la curva de aprendizaje en todos los protocolos implementados en el maniquí SimMan. Mediante la «check-list» se demostró que tras el «debriefing» y la repetición de los escenarios había una clara mejoría de los resultados, lo que se traducía en un mejor abordaje de la patología.
Finalmente, tras observar los resultados y como colofón del esfuerzo realizado por todos los miembros del grupo, se llevaron a cabo las I Jornadas de Simulación Médica en el seno de la Facultad de Medicina de la Universidad de Sevilla. En ellas, todos los estamentos participantes en los diversos protocolos de simulación se reunieron, expusieron y compartieron sus experiencias en su campo en relación con la EMBS e hicieron propuestas para su implementación futura como herramienta fundamental de enseñanza, creando nuevas líneas de trabajo en la facultad con una colaboración muy estrecha entre todos.
Por supuesto, no se ha de olvidar el objetivo final de la EMBS para el estudiante o residente; quizás por ello, uno de los logros más recientes sea la introducción de la primera asignatura basada por completo en la simulación en el grado de Medicina de la Universidad de Sevilla, Simulación Médica en Pediatría, la cual se presenta como una asignatura optativa que pueden cursar los estudiantes en quinto año de carrera y que está teniendo unos resultados más que satisfactorios.
Hacia dónde vamos (o deberíamos ir)Hoy en día, la enseñanza médica en el periodo de formación de especialistas sigue basándose principalmente en el método tutelado tradicional, en el cual el alumno se ve expuesto a procedimientos in vivo bajo la supervisión y guía de un mentor13. Sin embargo, la práctica clínica actual en nuestro país hace que se pase cada vez más tiempo en el quirófano o en labores asistenciales, con casos cada vez más complejos, teniendo cada vez menos tiempo para la formación; además, no se puede olvidar que se tiende a una «medicina defensiva» en la que se intentan mitigar los errores médicos14-17. Más aún, los residentes noveles no suelen estar preparados inicialmente para llevar a cabo técnicas quirúrgicas básicas18. Por ello, se está caminando hacia una enseñanza médica más alejada del paciente.
La simulación tiene un papel cada vez más relevante en la educación médica universitaria y se está convirtiendo en un estándar de práctica en numerosos programas de formación de residentes en el extranjero, sobre todo en especialidades quirúrgicas15. Muchos procedimientos quirúrgicos complejos pueden subdividirse en varias técnicas que pueden ser enseñadas y practicadas en simuladores hechos a tal efecto13.
Todo ello justifica la evidente necesidad de introducir la simulación médica en la formación sanitaria de nuestro país; en este sentido el New England Journal of Medicine ha establecido una lógica relación directa entre el volumen operatorio y los resultados clínicos obtenidos, reflejando así la importancia de la práctica14. Ericsson, por su parte, estableció en 2004 que «el número de horas utilizadas en la práctica voluntaria en lugar de solo las utilizadas en cirugía, son un determinante importante del nivel de especialización»19.
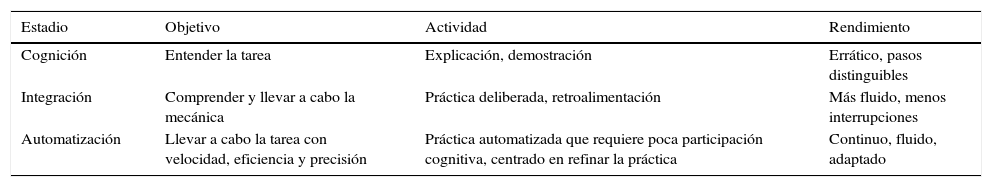
Así, se entiende la necesidad de implantar un nuevo modelo de formación quirúrgica centrado en la EMBS20,21. De este modo, los procedimientos quirúrgicos básicos son aprendidos y practicados en modelos y simuladores con el objetivo de preparar mejor a los residentes para la experiencia del quirófano14. Este modelo educacional se basa en la teoría de Fitts-Posner de los 3 estadios de adquisición de habilidades motoras (tabla 222).
Teoría de los 3 estadios de adquisición de habilidades motoras de Fitts-Posner
| Estadio | Objetivo | Actividad | Rendimiento |
|---|---|---|---|
| Cognición | Entender la tarea | Explicación, demostración | Errático, pasos distinguibles |
| Integración | Comprender y llevar a cabo la mecánica | Práctica deliberada, retroalimentación | Más fluido, menos interrupciones |
| Automatización | Llevar a cabo la tarea con velocidad, eficiencia y precisión | Práctica automatizada que requiere poca participación cognitiva, centrado en refinar la práctica | Continuo, fluido, adaptado |
Adaptada de Fitts y Posner22.
Según esta teoría, en la primera etapa el alumno aprende los pasos necesarios para llevar a cabo la técnica (fase de cognición), realizándola con cierto grado de dificultad siguiendo cada uno de dichos pasos de forma diferenciada. Con la práctica, la retroalimentación y la corrección de errores, va desarrollando una técnica cada vez más fluida (fase de integración), llegando un momento en el que el estudiante ya no necesita pensar los pasos a realizar, sino que los hace de forma automática, pudiéndose centrar en otros aspectos de la intervención o en el refinamiento de su habilidad (fase de automatización).
Además, para la corrección de errores se suele recurrir al «debriefing»2,23,24, consistente en comentar los aspectos destacados de la simulación al completar la misma, junto con lo que hay que corregir. A ser posible, es necesario grabar la simulación, como también los datos que pueda proporcionar el simulador, para poder ponerlos en común con el grupo de simulación. Este apartado del ejercicio es considerado como uno de los más importantes, ya que permite analizar errores y razonar mejoras durante una puesta en común con críticas constructivas. Algunas sociedades, como la International Pediatric Simulation Society (IPSS), proponen incluso hacer el debriefing de forma simultánea con el ejercicio, interrumpiendo la simulación tantas veces como sea necesario para hacer puntualizaciones.
El valor de la EMBS aplicada al programa formativo de la especialidad de Cirugía Cardiovascular en nuestro país se resume en 4 puntos6: 1) mejor formación del residente incrementando sus oportunidades de aprendizaje; 2) mejora de la atención al paciente a través de la integración de nuevas tecnologías en su cuidado, permitiendo que se difuminen problemas ético-legales existentes en la actualidad; 3) ahorro de costes a pesar del desembolso inicial, y 4) permite una certificación uniforme de las habilidades del residente.
Respecto al primer punto, y debido al escaso tiempo de práctica y reflexión que permite el quirófano, la simulación permite al residente interactuar con un medio controlado menos estresante (al menos inicialmente, ya que posteriormente pueden ir incorporándose medios que aproximen la experiencia de simulación a una experiencia real en quirófano, con actores, cámaras, alarmas…), adquiriendo habilidades técnicas y conocimientos mediante ejercicios repetidos para un adecuado manejo de situaciones de crisis15,25,26. Se sabe que un curso práctico intensivo en las fases iniciales de la residencia hace que los residentes mejoren sus habilidades técnicas de forma objetiva y medible18.
Así, se ha demostrado la efectividad de la simulación en aprendices noveles, pudiéndose optar por una estrategia progresiva: empezar con simuladores de «baja fidelidad» e ir incrementando complejidad y fidelidad a medida que los alumnos van adquiriendo habilidades, ya que según algunos estudios parece que la baja fidelidad del modelo no afecta a los buenos resultados obtenidos en estudiantes noveles14,17,25,27,28. Por eso, parece importante también que los educadores sepan de antemano la situación y los conocimientos de partida de los alumnos25,28. Lo que está claro es que es necesario repetir y practicar los ejercicios técnicos muchas veces a lo largo del tiempo de formación para no olvidarlos o empeorar el rendimiento: de ahí la necesidad de establecer un curriculum seguro y realista, que garantice la mayor calidad asistencial. De hecho, algunos abogan por que las repeticiones deben ser más frecuentes conforme se avanza en el periodo formativo (o en la residencia) y se van aprendiendo por tanto nuevas técnicas que son perfectamente aplicables a los escenarios ya realizados29.
Por otra parte, los residentes de la especialidad indican que la práctica mediante EMBS aumenta la confianza en sí mismos15,18, lo que afecta de manera importante a la motivación y al rendimiento del alumno, pudiendo hacer una aproximación de los resultados de un participante en función de su trabajo y su nivel de estrés: mayor confianza implica desarrollar la tarea con mayor facilidad, trabajar más duro y persistir más tiempo cuando se encuentran una dificultad. Los propios residentes han comunicado que se han sentido más preparados y menos ansiosos para enfrentarse a casos reales tras los ejercicios de simulación15. Además, parece lógico y se demuestra que las habilidades adquiridas en un laboratorio de simulación se extrapolan a la práctica clínica diaria en el quirófano2,30.
En los Estados Unidos el Joint Council of Thoracic Surgery Education junto con la Thoracic Surgery Directors’ Association crearon en 2008, en la Universidad de Carolina del Norte, un «Boot Camp»: una sesión de 3 días de entrenamiento para los residentes de primer año de cirugía cardiotorácica con una ratio estudiante-profesor de 2:115,17,25,31,32. Durante este programa se hace énfasis en 5 componentes: el bypass cardiopulmonar y la canulación, la anastomosis coronaria, la resección pulmonar, la broncoscopia y mediastinoscopia y, finalmente, en la cirugía de la válvula aórtica17,25. El coste por participante se estima en unos 1.800 dólares para los 3 días y los resultados, hasta el momento, se han informado como un éxito: 100% de los participantes recomendarían la experiencia y, según reportan los directores de programas formativos, se ha observado una mejoría en la autoconfianza de los residentes (70%), la preparación para los casos (54%), las habilidades técnicas (77%) y el entusiasmo por la especialidad (75%)31. Este tipo de iniciativas parece fundamental en una era en la que además de la cirugía clásica se están desarrollando procedimientos mínimamente invasivos que por sus características suponen menor trauma para el paciente pero mayor dificultad técnica para el cirujano13.
En cuanto a los aspecto ético-legales, no se debe olvidar el principio básico «primum non nocere»: tenemos la obligación de suministrar el tratamiento óptimo garantizando la seguridad del paciente y su bienestar. Sin embargo, es indudable que la formación de los residentes pasa en algún momento por actuar sobre pacientes vivos, con el riesgo que ello puede conllevar33: a finales del siglo xx se estimaba que en Estados Unidos se producían entre 44.000 y 94.000 muertes anuales debidas a errores médicos13. Toda curva de aprendizaje supone, en sus fases iniciales, ansiedad e imposibilidad de focalizarse en varios aspectos técnicos a la vez (como hemos visto en la teoría de Fitts-Posner), lo que puede ir en detrimento de la atención al paciente. Aunque es inevitable que, a pesar de la supervisión, el personal en formación cause en algún momento cierto daño al paciente, este solo es éticamente justificable cuando se ha minimizado todo lo posible gracias a la educación médica5. Por ello, la EMBS puede resolver esta tensión ética permitiendo el desarrollo de habilidades y conocimientos de los sanitarios, protegiendo al mismo tiempo a los pacientes frente a un riesgo potencial, haciendo que el primer contacto con el enfermo sea tras adquirir niveles más elevados de práctica y competencia5,18. Por ello, la simulación debe usarse para aumentar la experiencia clínica, nunca para sustituirla: será fundamental emplearla en las fases iniciales de la curva de aprendizaje13,21,34,35.
Además, se ha demostrado la utilidad de la EMBS en el fomento del trabajo en equipo para el manejo de crisis en cirugía cardíaca36. Permite aprender los principios de la colaboración entre compañeros y los papeles que debe adoptar cada uno en caso de crisis en el quirófano con el objetivo final de reducir los riesgos de eventos adversos. Sin embargo, estas enseñanzas deben repetirse con relativa frecuencia para asegurar que los cambios comportamentales necesarios para el correcto trabajo en equipo han sido asumidos por todos los miembros36. Por supuesto, se requieren liderazgo e inversiones suficientes para asegurar el éxito de estos programas.
De hecho, debates y discusiones recientes sobre errores médicos y estrategias para su reducción han señalado a la simulación médica como una herramienta fundamental5. La simulación permite abordar los errores y sus consecuencias de una manera más abierta al no tratarse de pacientes vivos, lo que a la larga permite analizar los fallos cometidos y buscar posibles soluciones para evitar su recidiva23. Con esto, no es de extrañar que sean muchos los expertos que ven el desarrollo de la EMBS como un imperativo ético5.
A nivel económico es cierto que la EMBS requiere una gran inversión inicial (simuladores, instalaciones, programas, material desechable…), así como asumir una posible pérdida indirecta debido al menor tiempo asistencial que tendrían los residentes dentro de su curriculum (sin olvidar en este caso de que se trata de personal en formación). Sin embargo, a la larga los costes públicos se equilibran debido a la mejor asistencia sanitaria proporcionada, el ahorro en demandas, la reducción de complicaciones (costosas) derivadas de la práctica clínica18,23, el menor tiempo intraoperatorio dedicado a la enseñanza6 y la mayor eficiencia de los residentes al desarrollar su labor clínica. De hecho, se ha calculado que el coste de formar a un residente de cirugía en un quirófano durante 4 años cuesta en torno a 50.000 dólares, medido por el tiempo adicional que tarda el residente en completar los procedimientos37.
Por último, es indudable que la evaluación objetiva de habilidades de un residente en un quirófano es difícil1,2,14. Se requiere una evaluación estandarizada fuera del quirófano con algún programa de los existentes (OSATS, MISTELS, ICSAD…)14,17,25. De este modo, la EMBS permite una certificación uniforme y reproducible de las habilidades del profesional, así como una ayuda para la valoración de la evolución (curva de aprendizaje) de cada alumno13.
A pesar de los beneficios de la EMBS, y asumiendo que ya es un elemento requerido en la formación en cirugía cardiotorácica, es indudable que existen problemas a resolver38,39. Debería definirse un curriculum práctico a la hora de establecer un programa de simulación (aunque esto parece estar en marcha a través del Joint Council for Thoracic Surgery Education6,15), así como establecer estrategias de integración en los planes docentes individualizados15,25,28; podrían debatirse igualmente las mejores rutinas formativas a adoptar15,25, todo ello basándonos en los pasos de desarrollo curricular propuestos por Kern et al. (tabla 340) y en la ciencia del entrenamiento y el aprendizaje (tabla 441).
Pasos para el desarrollo formal de un curriculum según Kern et al
| 1 | Identificación del problema |
| 2 | Identificación de necesidades |
| 3 | Metas y objetivos |
| 4 | Métodos educacionales |
| 5 | Implementación curricular |
| 6 | Evaluación |
| 7 | Mantenimiento |
Tomado de Kern et al.40.
Diez principios para la EMBS
| Principio | Definición | Trucos | Comentarios |
|---|---|---|---|
| 1 | EMBS debe localizarse en el refuerzo y la promoción de competencias necesarias | Entrenar competencias, no tareas | |
| Realizar análisis de necesidades de formación | ¿Quién necesita ser formado? ¿En qué? | ||
| Realizar un análisis de trabajo/tareas | ¿Tarea a completar? ¿Competencias necesarias? | ||
| Realizar análisis de tareas cognitivas | |||
| Desarrollar resultados de aprendizaje como guía | ¿Qué simulación se necesita para estos objetivos? | ||
| 2 | Adoptar un abordaje sistemático | Pensar en las posibles influencias «antes», «durante» y «después» de la simulación | Preparación de alumnos para el programa y situación previa, ambiente adecuado, premios por logros… |
| 3 | Preparar la organización de la EMBS | Prestar atención a los factores organizativos | Descifrar componentes (normas, ambiente…), recursos y limitaciones de institución que acogerá el programa |
| Asegurarse el apoyo de instancias superiores | |||
| Mandar mensajes positivos sobre la simulación | |||
| Ayudar a empleados a ver el valor de la simulación | |||
| Asegurar personas claves participan en programa | Tutores clínicos y alumnos | ||
| 4 | Configurar condiciones apropiadas para simulación | Preparar a los alumnos con información | Qué sentirán, qué harán y qué estrategias pueden usar |
| Ambiente adecuado y receptivo para la simulación | Obligatoriedad vs. voluntariedad | ||
| Mandar mensajes positivos sobre la EMBS | |||
| 5 | Asegurar la motivación de los alumnos: es crucial | Mostrar el valor de la EMBS | Estudiantes motivados participarán más, aprenderán mejor y buscarán más oportunidades de enseñanza |
| Mandar mensajes positivos sobre la EMBS | |||
| 6 | Aplicar los principios de instrucción de sonido al diseño de la EMBS | Estrategia de enseñanza a medida de los objetivos. | Debe utilizarse lo que ya se sabe que es efectivo en ciencia de la educación y la simulación. Todos los pasos son necesarios, siendo uno la base de los siguientes |
| Presentar información relevante | |||
| Demostrar habilidades que se pueden aprender. | |||
| Ajustar la fidelidad del simulador a tarea si posible | |||
| Proporcionar prácticas guiadas | |||
| Proporcionar retroalimentación | |||
| 7 | Desarrollar mediciones del rendimiento del programa | Crear escenarios para obtener el conocimiento, las habilidades y las actitudes deseadas | Los escenarios deben ser diseñados «a priori» para asegurar los objetivos deseados |
| Centrarse en las mediciones del proceso | Centrarse en rendimiento de los alumnos y las razones de sus resultados: no solo deben medirse al final | ||
| 8 | Configurar el entorno de simulación | Proporcionar un escenario adecuado | ¿Dentro de la institución? ¿Laboratorio de simulación? ¿Luminosidad? ¿Espacio? |
| Proporcionar recursos | |||
| Entrenar a instructores y observadores | |||
| 9 | Preparar el entorno de transferencia | Crear una cultura de enseñanza continua | |
| Mostrar el apoyo de la gestión | |||
| Crear oportunidades de practicar lo aprendido | |||
| Proporcionar incentivos | |||
| Reforzar hábitos deseables | |||
| Seguir enviando señales positivas | |||
| 10 | Determinar la efectividad del entrenamiento | Examinar los objetivos de formación y los criterios de evaluación enlazados con ellos | |
| Medir múltiples niveles (reacciones, aprendizaje, comportamiento y resultados) |
Adaptada de Salas et al.41.
Por otro lado, el hecho de que se requieran profesores para las fases iniciales de la formación dificulta el programa, ya que los cirujanos en activo suelen tener falta de disponibilidad y no existen medidas compensatorias; una solución podría ser emplear a cirujanos «seniors» o retirados en estas labores formativas42. Otra opción es el uso de vídeos y herramientas en línea para instruir a los alumnos en el laboratorio de simulación; esto permitiría reducir el número de horas que los sanitarios tendrían que dedicar a la docencia, así como acceder desde cualquier sitio a material didáctico elaborado por grandes cirujanos (evitando limitar su docencia al grupo de residentes que tengan el privilegio de estar en su quirófano)2,16,35,43.
El principal inconveniente para la EMBS son las razones económicas, por lo que se podría plantear la posibilidad y/o idoneidad de utilizar subvenciones públicas y/o privadas si se quiere establecer el programa. Además, cada institución debería analizar sus propios recursos para determinar el tipo de EMBS óptima que puede ofrecer26.
La simulación, además, puede suponer una herramienta muy útil a la hora de atraer a estudiantes de Medicina hacia especialidades quirúrgicas, en particular la Cirugía Cardiovascular28,44. En el estudio de Tesche et al.44, la simulación llevó a los estudiantes a entender mejor las implicaciones de la cirugía cardiotorácica, conllevando un mayor interés en la elección de esta especialidad por parte de los que han recibido este tipo de formación de EMBS.
Finalmente, no hay que olvidar que la simulación no deja de ser una experiencia incompleta, ya que no simula el tacto y la fisiología del cuerpo humano y es difícil reproducir todos los aspectos psicológicos que implica la práctica clínica diaria6,17,25: el rendimiento en quirófano no solo depende las habilidades prácticas, sino de la integración cognitiva, el sentido común y la interacción con el equipo25,38.
En resumenLa cirugía cardiotorácica realiza procedimientos de alto riesgo en los cuales incluso eventos adversos menores pueden tener consecuencias devastadoras para el enfermo30. Por ello, es previsible que los futuros residentes de esta especialidad (y de otras) deban demostrar sus habilidades ex vivo antes de tocar a un paciente14.
Estudios recientes avalan que la EMBS permite adquirir habilidades y conocimientos que luego se traducen en un rendimiento clínico perfeccionado en la vida real30; estos ejercicios de simulación son más exitosos cuando forman parte de un currículo establecido, por lo que deben conocerse bien las herramientas disponibles de simulación para incorporarlas al mismo4,38. El retraso respecto a otras profesiones en el establecimiento de programas de simulación en la formación médica parece deberse principalmente a 4 causas: razones económicas, razones técnicas (limitaciones para modelar la compleja fisiología humana, si bien existen simuladores cada vez más avanzados [tabla 56,14]), razones científicas (la evidencia científica de los beneficios de la EMBS, sin embargo, apoyan cada vez más su implementación) y la resistencia al cambio que se encuentra muchas veces en nuestra profesión5.
Tipos de simuladores
| Ventajas | Desventajas | Utilidad | |
|---|---|---|---|
| Animales vivos | Alta fidelidad | Coste | Conocimiento de procedimientos avanzados |
| Disponibilidad | Instalaciones y personal especiales | ||
| Se pueden practicar cirugías completas y hemostasia | Preocupaciones éticas | Procedimientos en los que es importante el flujo sanguíneo | |
| Uso único | |||
| Diferencias anatómicas | Habilidades de disección | ||
| Cadáveres humanos | Alta fidelidad | Coste | Conocimiento de procedimientos avanzados |
| Únicos simuladores de anatomía real | Disponibilidad | ||
| Complianza de tejidos | Continuación de educación médica | ||
| Se pueden practicar cirugías completas | Uso único | ||
| Riesgo de infección | Habilidades de disección | ||
| Single Bench Model (modelos físicos sencillos, sintéticos o biológicos, para procedimientos básicos, que simulan pequeños componentes de operaciones mayores) | Baratos | Baja fidelidad | Técnicas particulares, novedosas o poco frecuentes |
| Portátiles | Procedimientos básicos (no cirugías completas) | ||
| Reutilizables (los sintéticos) | Experiencia quirúrgica incompleta | Técnicas básicas para novatos | |
| Riesgos mínimos | |||
| Almacena datos | Mantenimiento | ||
| Variaciones clínicas | Falta de elemento físico | ||
| Interacción con usuario | |||
| Mínimo tiempo de configuración | Falta de entrenamiento tridimensional | ||
| Reutilizable | |||
| Variaciones clínicas | |||
| Simuladores de realidad virtual | Feedback | Caro | Cirugía mínimamente invasiva |
| Almacena datos | Mantenimiento | ||
| Variaciones clínicas | Falta de elemento físico | ||
| Interacción con usuario | |||
| Mínimo tiempo de configuración | Falta de entrenamiento tridimensional | ||
| Reutilizable | |||
| Human Performance Simulator (sistema de alta tecnología que simula la mayoría de los aspectos quirúrgicos y del entorno usando ordenadores e interfaces físicas) | Cirugías completas | Difícil configuración y periodos de inactividad | Entrenamiento individual y en equipo |
| Almacena datos | Caro | ||
| Alta fidelidad | |||
| Reutilizable | Mantenimiento | Manejo de crisis | |
| Variaciones clínicas |
Sin embargo, dado el rendimiento positivo demostrado en estudiantes de Medicina en el presente estudio en los diferentes ejercicios relacionados con la Cirugía Cardiovascular (patología mitral, patología valvular aórtica, complicaciones postoperatorias)7-10, la clara complementariedad que una herramienta como la simulación parece ofrecer a nuestros alumnos según nuestros resultados (mejor rendimiento en los conocimientos prácticos en aquellos estudiantes que emplearon la simulación), su satisfacción con esta metodología de enseñanza (mejor valoración de los materiales y el ambiente educativo), y debido a la cada vez mayor dificultad en la formación de residentes en nuestros hospitales (cuestiones ético-legales, escasez de pacientes, complejidad de casos), parece imperativa la creación de un grupo de Simulación a nivel nacional para valorar la inclusión de la misma en el currículo de la especialidad.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A la Facultad de Medicina de la Universidad de Sevilla, particularmente al Departamento de Fisiología Médica y Biofísica, al Catedrático D. Guillermo Álvarez de Toledo y a los estudiantes del grupo de Simulación Médica. A la sección de Cirugía Cardíaca del Hospital Universitario «Virgen del Rocío».