Los criterios de implantación y retirada de marcapasos epicárdico transitorio en cirugía cardiaca no están claramente definidos. Revisamos uso y complicaciones de electrodos epicárdicos temporales tras circulación extracorpórea en cirugía pediátrica.
Material y métodosEstudio prospectivo, no aleatorizado, sobre 326 pacientes. Recogida de datos en 3 momentos: salida de quirófano, primeras 24 h y retirada de electrodos. SPSS como análisis estadístico, con χ2 para comparar variables discretas.
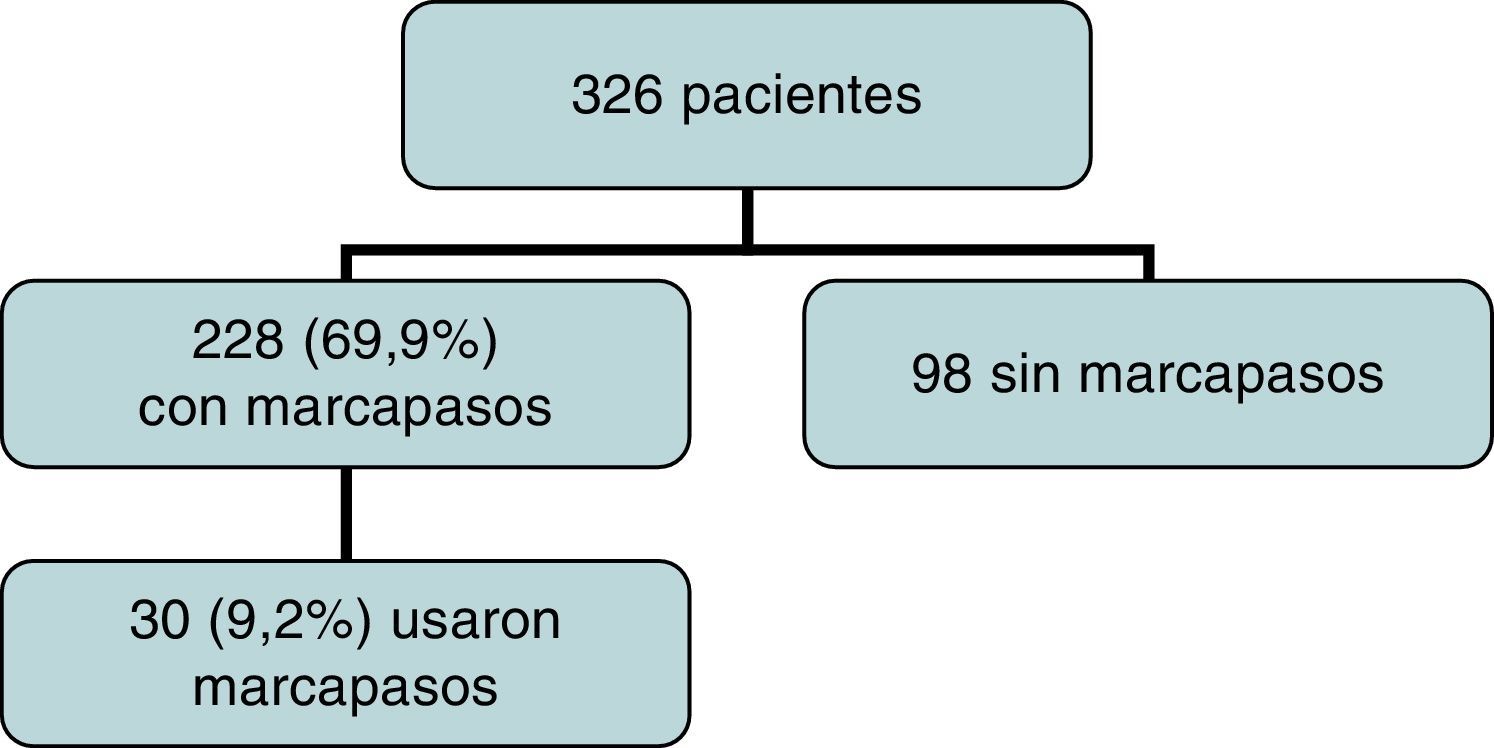
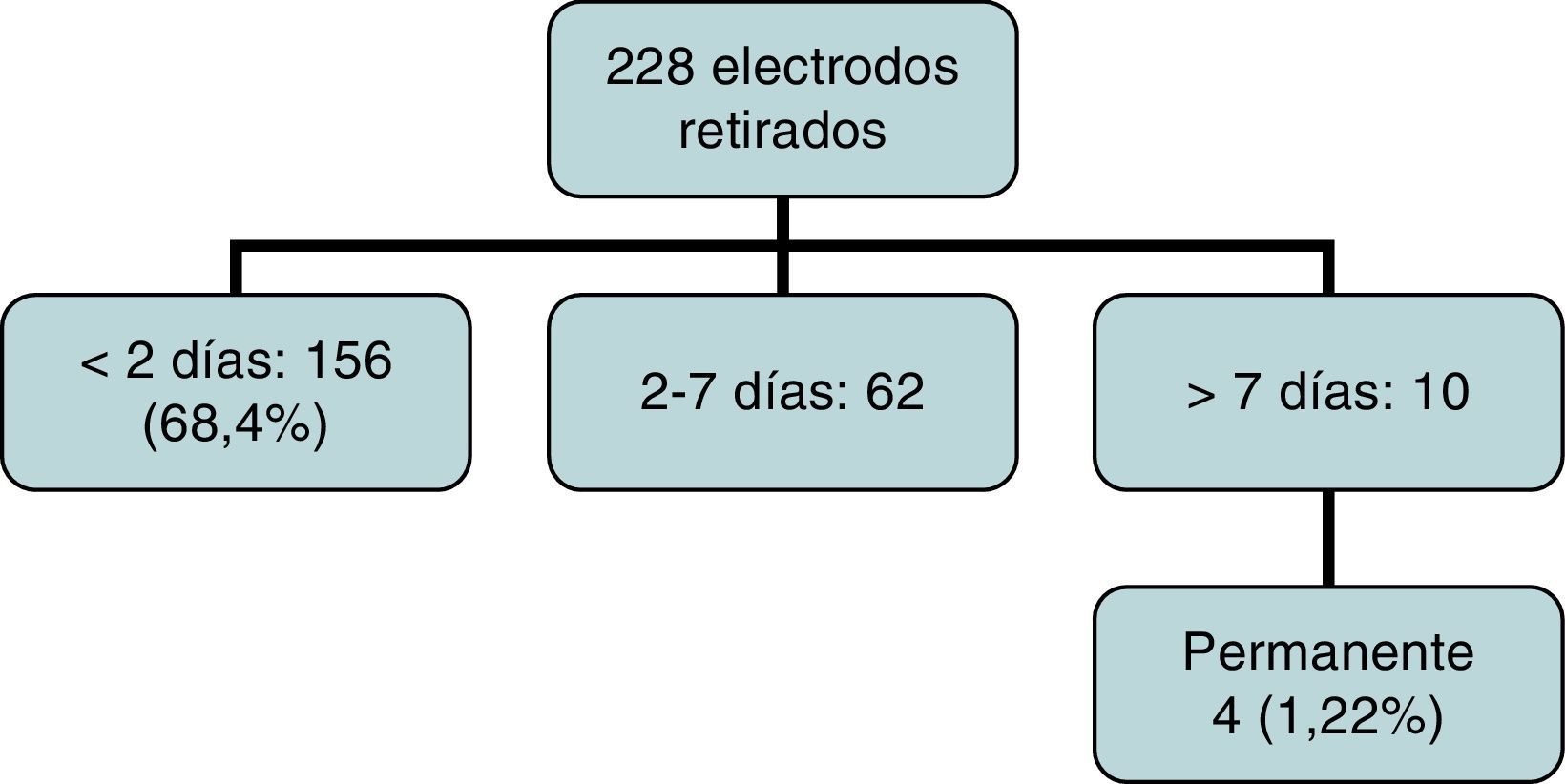
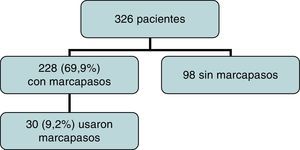
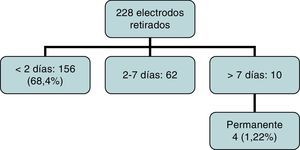
ResultadosUn total de 228 pacientes recibieron electrodos (69,9%), que siguen siendo utilizados en 30 (9,2%). Todos los electrodos se retiraron en UCI, sin complicación alguna. En 156 pacientes (68,4%) fueron retirados en las primeras 48 h; en 10 casos se mantuvieron más de 7 días. En análisis univariante no se encontró correlación entre diagnóstico preoperatorio y uso de marcapasos, y tamboco entre Fallot, canal y comunicación interventricular como grupo (p=0,148).
ConclusionesLos criterios de implantación de marcapasos epicárdico transitorio son subjetivos. Menos del 10% de pacientes en nuestra serie precisaron marcapasos transitorio en el postoperatorio. El ritmo sinusal estable en las primeras 48 h predice un ritmo sinusal posteriormente, y permite la retirada segura de electrodos en UCI. Fallot, canal y comunicación interventricular como grupo no alcanzan significación estadística (p=0,148) como predictores de uso. Se precisan series más largas para establecer predictores de uso de marcapasos postoperatorio.
To evaluate the criteria, use and complications of temporary epicardial pacemakers after pediatric open heart surgery.
Material and methodsA prospective non-randomised study was conducted on 326 consecutive patients. Data was collected on admission to the Intensive Care Unit arrival, at 24hours and when the leads were removed. SPSS-11.5 program was used for statistical analysis, with χ2 to compare discrete variables.
ResultsLeads were implanted in 228 (69.9%) children, and 30 (9.2%) actually used them. No untoward effects were recorded on removal. More than two-thirds (156, 68.4%) of the patients had the leads removed before 48hours, and in 10 cases they remained for more than 7 days. Univariate analysis failed to show any correlation between diagnosis and use of pacemaker. Ventricular septal defect, atrio-ventricular septal defect, and Fallot (as a group) did not reach statistical significance (P=.148).
ConclusionsPacemaker use relies on surgeon discretion. A temporary epicardial pacemaker after open heart surgery was used by 9.2% of patients in this study. Stable sinus rhythm in the first 48hours predicts sinus rhythm thereafter, allowing safe removal of leads in Intensive Care Unit. The cluster of ventricular septal defect, atrio-ventricular septal defect, and Fallot does not reach sufficient statistical significance to predict the use of pacemaker in the post-operative period (P=.148). Longer series are needed to set predictors of temporary pacemaker use after open heart surgery.
El uso de marcapasos epicárdico transitorio en cirugía cardiaca infantil es frecuente, tanto para diagnóstico como para tratamiento de las arritmias en el postoperatorio inmediato1–8. Por otro lado, periódicamente aparecen argumentos en contra de su uso rutinario9–13 debido a riesgos asociados (infección, sangrado, taponamiento, fibrilación ventricular, retención de cuerpos extraños). De este modo, algunos grupos limitan su implantación a pacientes seleccionados, estrechando así la posibilidad de efectos secundarios14. En conjunto, no abunda la literatura sobre uso, predictores y complicaciones de los electrodos epicárdicos transitorios en el postoperatorio de cirugía cardiaca infantil6–8. Con el presente trabajo evaluamos criterios, uso, complicaciones y predictores (basados en diagnóstico preoperatorio) de utilización de marcapasos temporal en cirugía extracorpórea en niños.
Material y métodosRealizamos un estudio prospectivo con 326 pacientes consecutivos, tratados mediante cirugía cardiaca con circulación extracorpórea. Se excluyó a aquellos en los que se implantó un marcapasos definitivo como procedimiento asociado a la intervención. Las edades varían del periodo neonatal hasta los 18 años. Ningún paciente presentó arritmias o alteraciones electrocardiográficas reseñables preoperatorias. Los electrodos se implantaron en la pared libre de ventrículo y aurícula derechos, a criterio del cirujano.
Los datos se recogen al ingreso en Cuidados Intensivos Pediátricos (UCI), primeras 24 h y momento de retirada de los electrodos. El registro se lleva a cabo en 3 columnas:
- 1.
Sí/no uso de marcapasos al ingreso en UCI
- 2.
Sí/no uso de marcapasos en las primeras 24 h
- 3.
Número de días con marcapasos y complicaciones al retirarlos
Intensivistas, cardiólogos y cirujanos revisan conjuntamente los datos. Las gráficas (telemetría incluida) son analizadas diariamente en la sesión matinal de cambio de guardia en UCI, consensuando uso y utilidad del marcapasos. Los electrodos son retirados en UCI una vez se considera que no son necesarios, habitualmente coincidiendo con la retirada de drenajes torácicos y bajo sedación ligera. Previamente al traslado de UCI a planta, una ecografía de control descarta la presencia de derrame pericárdico.
El análisis estadístico se lleva a cabo con SPSS 11.5 para Windows. Las variables discretas se muestran como porcentaje. Para comparar variables discretas en tabla de contingencia se usó χ2 con corrección de Fisher, siendo significativo en p=0,05.
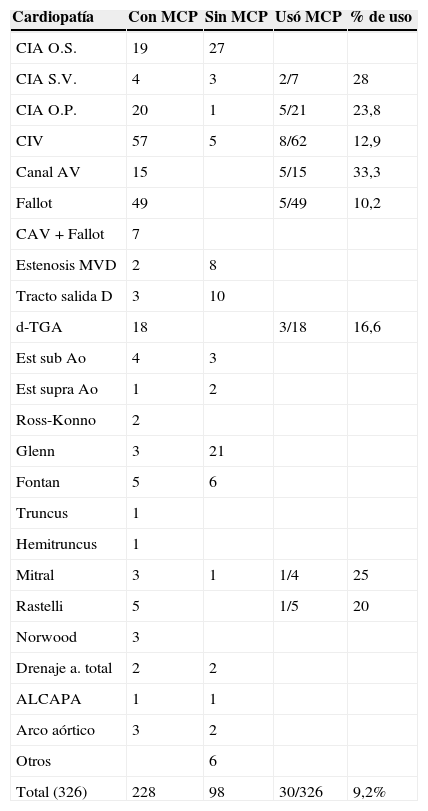
ResultadosUn total de 326 pacientes son incluidos en el estudio (tabla 1). De ellos, fueron implantados electrodos epicárdicos en 228 casos (69,9%), 162 ventriculares y 66 auriculoventriculares. Un total de 30 de los 228 (13,2%) usaron marcapasos en el postoperatorio (fig. 1). Esto supone un 9,2% del total de pacientes enrolados (30/326). El diagnóstico preoperatorio y el uso de marcapasos se recogen en la tabla 1.
Distribución de cardiopatías y MCP
| Cardiopatía | Con MCP | Sin MCP | Usó MCP | % de uso |
|---|---|---|---|---|
| CIA O.S. | 19 | 27 | ||
| CIA S.V. | 4 | 3 | 2/7 | 28 |
| CIA O.P. | 20 | 1 | 5/21 | 23,8 |
| CIV | 57 | 5 | 8/62 | 12,9 |
| Canal AV | 15 | 5/15 | 33,3 | |
| Fallot | 49 | 5/49 | 10,2 | |
| CAV+Fallot | 7 | |||
| Estenosis MVD | 2 | 8 | ||
| Tracto salida D | 3 | 10 | ||
| d-TGA | 18 | 3/18 | 16,6 | |
| Est sub Ao | 4 | 3 | ||
| Est supra Ao | 1 | 2 | ||
| Ross-Konno | 2 | |||
| Glenn | 3 | 21 | ||
| Fontan | 5 | 6 | ||
| Truncus | 1 | |||
| Hemitruncus | 1 | |||
| Mitral | 3 | 1 | 1/4 | 25 |
| Rastelli | 5 | 1/5 | 20 | |
| Norwood | 3 | |||
| Drenaje a. total | 2 | 2 | ||
| ALCAPA | 1 | 1 | ||
| Arco aórtico | 3 | 2 | ||
| Otros | 6 | |||
| Total (326) | 228 | 98 | 30/326 | 9,2% |
Procedimiento quirúrgico (columna 1), pacientes con (columna 2) y sin electrodos epicárdicos transitorios (columna 3), casos estimulados sobre el total (columna 4), porcentaje de uso de marcapasos (columna 5)
Canal AV: canal aurículo-ventricular completo; CIA OP: comunicación ínter auricular tipo ostium primum; CIA OS: comunicación ínter auricular tipo ostium secundum; CIA SV: comunicación ínter auricular tipo seno venoso.
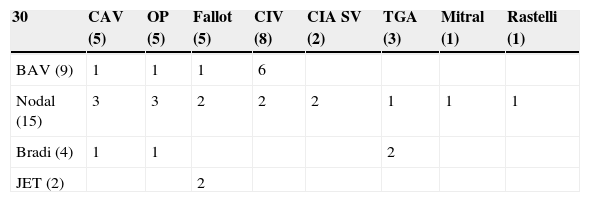
Las indicaciones para uso de marcapasos transitorio fueron: bloqueo auriculoventricular completo (BAV) (9 casos), ritmo nodal lento (15 casos), bradicardia sinusal (4 pacientes), taquicardia ectópica de la unión (JET) (2 casos). Los pacientes con BAV completo fueron estimulados desde quirófano, mientras que el resto comenzaron a utilizar el marcapasos temporal en UCI. Los diagnósticos de base fueron los siguientes (tabla 2): pacientes con canal auriculoventricular completo (CAV) 5 casos, de canal auriculoventricular parcial (ostium primum, 5 casos), pacientes con Fallot (5 pacientes), niños con comunicación interventricular (CIV) 8 casos, casos de comunicación interauricular (CIA) tipo seno venoso (2 casos), neonatos con transposición de grandes vasos (TGA) 3 casos, recambio valvular mitral (un caso), Rastelli (un paciente).
Distribución de cardiopatías y arritmias
| 30 | CAV (5) | OP (5) | Fallot (5) | CIV (8) | CIA SV (2) | TGA (3) | Mitral (1) | Rastelli (1) |
|---|---|---|---|---|---|---|---|---|
| BAV (9) | 1 | 1 | 1 | 6 | ||||
| Nodal (15) | 3 | 3 | 2 | 2 | 2 | 1 | 1 | 1 |
| Bradi (4) | 1 | 1 | 2 | |||||
| JET (2) | 2 |
BAV: bloqueo auriculoventricular completo; Bradi: bradicardia sinusal; CAV: canal auriculoventricular completo; CIA SV: comunicación interauricular tipo seno venoso; CIV: comunicación interventricular; JET: taquicardia ectópica de la unión; Nodal: bradicardia nodal; OP: ostium primum (canal parcial); TGA: transposición de grandes vasos.
No hubo complicaciones relacionadas con la retirada de electrodos. Un total de 171 pacientes (75%) mantuvieron el ritmo sinusal en las primeras 24 h. La retirada de electrodos se realizó en UCI por un cirujano o intensivista (asistido por un cirujano) tras 24-48 h de ritmo sinusal estable. De forma rutinaria, se retiraron inmediatamente antes de los drenajes torácicos y controlando posibles eventos arrítmicos en el monitor de UCI así como posible sangrado por los drenajes. De los 228 pacientes con electrodos, en 156 (68,4%) fueron retirados en las primeras 48 h, 62 los mantuvieron entre 3-7 días y en 10 casos permanecieron más de una semana (fig. 2). Cuatro pacientes (1,22%) precisaron marcapasos permanente por persistencia de BAV (en 2 CIV, un canal completo y un Fallot).
Un paciente sin electrodos temporales podría haberse beneficiado en caso de haberlos tenido: una niña con CIA tipo seno venoso que abandonó quirófano en ritmo sinusal pero presentó un ritmo nodal lento tras su ingreso en UCI y se prolongó durante 24 h. Otro caso (paciente con canal completo, síndrome de Down, hipotiroidismo) presentó bradicardia sinusal nocturna tras retirada de electrodos.
No se encontró relación entre diagnóstico preoperatorio y uso de marcapasos. CIV, canal completo y Fallot (como grupo) no alcanzaron significación estadística (p=0,148).
DiscusiónLos marcapasos epicárdicos transitorios se vienen utilizando rutinariamente tras la reparación de cardiopatías congénitas desde hace 6 decenios1–5. Su uso varía según los distintos grupos6–8,13, debido en parte a las complicaciones descritas. En general, la literatura muestra que las ventajas6–8,14 superan a los inconvenientes9–13 en su aplicación. Recientemente, un trabajo subrayó que el uso rutinario14 no es preciso.
Presentamos una serie con el objetivo de registrar el uso y complicaciones de los marcapasos epicárdicos transitorios en cirugía cardiaca infantil, intentando establecer predictores de uso en función del diagnóstico preoperatorio y estableciendo algoritmos o pautas de manejo en el postoperatorio inmediato.
La incidencia de arritmias en el postoperatorio varía entre 14 y 29% en series largas6–8,13,15. Fishberger et al.14 publican la asombrosamente baja cifra de 2% (con 1,4% de casos con electrodos de marcapasos), animando a revisar los criterios de implantación de electrodos temporales en el momento de la intervención quirúrgica.
En nuestra serie, el 9,2% de los pacientes (30 de 326) fueron estimulados con marcapasos temporal en el postoperatorio. Concretamente, un 13,16% de los casos con marcapasos transitorio (30 de 228) lo usaron. Este dato es ligeramente inferior a los publicados por Ceresnak6 (20%), Moltedo7 (26%) o Jowett15 (28%). De todos ellos, 15 fueron estimulados por ritmo nodal lento, 9 por bloqueo completo, 4 por bradicardia sinusal y 2 por JET. Al igual que en el trabajo de Ceresnak6, la arritmia más frecuente fue el ritmo nodal lento que supuso un 52% de los casos estimulados por marcapasos. Los 9 pacientes con BAV completo desarrollaron la arritmia en quirófano, terminando 4 de ellos con un marcapasos definitivo. Cuatro pacientes fueron estimulados por bradicardia sinusal: 2 casos de TGA (ritmo sinusal inferior a 120), 2 niños con síndrome de Down e hipotiroidismo (uno canal completo y otro parcial). La tasa de JET ha sido baja, con 2 casos en 49 pacientes intervenidos de Fallot. Nuestro protocolo para el manejo de JET consiste en enfriamiento, estimulación con marcapasos auricular y retirada de catecolaminas, reservando la amiodarona como fármaco de segunda línea.
No abunda la literatura sobre predictores de uso de marcapasos transitorio. Moltedo et al.7 postulan que tiempos de circulación extracorpórea e isquemia prolongados (como indicadores de complejidad quirúrgica) son predictores de uso de marcapasos postoperatorio. Ceresnak et al.6 publican que arritmias intraoperatorias, paro circulatorio y cirugía tipo Fontan anticipan el uso de marcapasos. Trabajos recientes como el de Gupta16 señalan la cardioversión en quirófano y cifras de lactato elevadas como indicadores de necesidad de marcapasos transitorio. Otros autores, como Chauhan et al.17 subrayan que la ausencia de arritmias intraoperatorias y una baja diferencia arteriovenosa de oxígeno predicen la no necesidad de los mismos.
Nuestro grupo busca predictores basados en el diagnóstico preoperatorio. Este trabajo no consigue significación estadística con ningún diagnóstico concreto, y tampoco en el grupo formado por CIV, canal y Fallot (p=0,148). No en vano, 23 de los 30 casos recogidos se encuentran en este grupo (como cabe esperar en pacientes tratados mediante cirugía en relación con comunicación interventricular).
A diferencia del trabajo de Ceresnak6, la cirugía de Fontan no fue un predictor en nuestra serie. El trabajo citado6 describe 10 intervenciones de Fontan, todas con marcapasos temporal, experimentando mejoría en 6 casos. Nuestra serie recoge 11 pacientes con Fontan (incluyendo un caso de asplenia), 5 con marcapasos y 6 sin él, sin evidenciar trastorno del ritmo alguno, como en la serie de Jowett et al.15. Nuestra hipótesis se basa en que la cirugía de Fontan, con un conducto extracardiaco y a corazón latiendo (cuando es factible), si mantiene el ritmo sinusal a lo largo del procedimiento, garantiza el ritmo sinusal en el postoperatorio (como sucedió en nuestra serie).
El presente trabajo no registró complicaciones derivadas del uso ni de la retirada de marcapasos temporales. Nuestro protocolo de retirada de electrodos en UCI, guiado por el monitor y previo a la retirada de drenajes torácicos (monitorizando posibles arritmias y sangrados), aporta seguridad, tal y como aseguran Carroll et al.9. De este modo, en 156 pacientes (68,4%) los electrodos fueron retirados antes de 48 h en UCI, sin alteraciones del ritmo posteriormente. Un total de 17 de los 171 casos en ritmo sinusal estable en las primeras 24 h mantuvieron los electrodos por otros criterios al margen del ritmo (tórax abierto, línea de aurícula izquierda, drenajes productivos, etc.). En conjunto, la norma para retirada de electrodos en aquellos pacientes que los precisaron fue la misma: 48 h de ritmo sinusal estable. Jowett et al.15 recomiendan una estrategia similar de retirada precoz de electrodos en UCI tras las primeras 24 h, para evitar complicaciones y acelerar el traslado a planta de hospitalización. Solo en un caso (niño con síndrome de Down, hipotiroideo, intervenido de canal completo) presentó bradicardia sinusal tras retirada de electrodos. Por tal motivo, concluimos que tras 48 h de ritmo sinusal estable después de cirugía con circulación extracorpórea es poco probable que aparezcan alteraciones del ritmo.
En resumen, un 69,9% (228 de 326) de pacientes operados bajo circulación extracorpórea recibieron electrodos temporales de marcapasos pero solo 30 (9,2%) los utilizaron (13,16% de 228). El grupo formado por CIV, canal y Fallot tampoco alcanza significación estadística (p=0,148).
Limitaciones del trabajo. El diseño prospectivo garantiza la fiabilidad de los datos y su recogida. No existe aleatorización en la implantación de electrodos, debido al sesgo provocado por el criterio del cirujano. La falta de significación estadística puede deberse al tamaño de la muestra; un corte en los primeros 250 casos arrojó un valor de p=0,22 para el subgrupo formado por CIV, canal y Fallot. Al término de los 326 pacientes el valor fue p=0,148. Tal vez una serie más larga pueda establecer predictores de uso de marcapasos postoperatorio.
ConclusiónMenos del 10% de los pacientes en nuestro estudio usaron marcapasos epicárdico transitorio tras cirugía extracorpórea. El ritmo sinusal estable en las primeras 48 h predice un ritmo sinusal posteriormente, permitiendo la retirada segura de electrodos en UCI. Fallot, canal y CIV como grupo no alcanzan significación estadística (p=0,148) como predictores de uso de marcapasos postoperatorio. Se precisan series más largas para establecer predictores de uso de marcapasos postoperatorio.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.