La estenosis aórtica (EA) degenerativa es la patología valvular más frecuente en la población mayor de 65 años, incidencia del 2-7%. Actualmente, el implante transcatéter de la válvula aórtica es una terapia estándar en estos pacientes sintomáticos. Este procedimiento se asocia a tasas relativamente altas de complicaciones, que pueden ser graves. El objetivo de este trabajo es hacer una puesta al día y descripción detallada de las complicaciones más importantes del procedimiento transcatéter valvular aórtico en cuanto a etiología, prevalencia, diagnóstico, pronóstico, prevención y tratamiento.
MétodosRevisión bibliográfica de la evidencia actual sobre las complicaciones más importantes del implante transcatéter de la válvula aórtica, su prevención y resolución.
ResultadosLos trastornos del ritmo, las complicaciones vasculares, la regurgitación protésica y la perforación cardiaca son, entre otros, algunas de las posibles complicaciones que aparecen en 2-10% de los casos, y se asocian a un aumento de la mortalidad de hasta dos o tres veces.
ConclusionesLas complicaciones del procedimiento transcatéter valvular aórtico son frecuentes y a menudo graves, por lo que es fundamental conocer los factores predisponentes, las estrategias de prevención y tratamiento de las mismas. La selección cuidadosa de los pacientes, infraestructuras de calidad, entrenamiento, acreditación y colaboración multidisciplinaria son fundamentales para un pronóstico óptimo y una disminución de las posibles complicaciones.
Degenerative aortic stenosis is the most common valvular pathology in the population over 65 years of age, incidence of 2-7%. Currently, transcatheter aortic valve implantation is a standard therapy in these symptomatic patients. This procedure is associated with relatively high rates of complications, which can be serious. The objective of this work is to provide an update and detailed description of the most important complications of the transcatheter aortic valve procedure in terms of etiology, prevalence, diagnosis, prognosis, prevention and treatment.
MethodsBibliographic review of current evidence on the most important complications of transcatheter aortic valve implantation, their prevention and resolution.
ResultsRhythm disorders, vascular complications, prosthetic regurgitation, cardiac perforation..., are among others some of the possible complications that appear in 2-10% of cases, and are associated with an increase mortality of up to 2 or 3 times.
ConclusionsComplications of the transcatheter aortic valve procedure are frequent and often serious, so it is essential to know the predisposing factors, prevention and treatment strategies. Careful patient selection, quality infrastructure, training and accreditation, multidisciplinary collaboration are essential for optimal prognosis and a decrease in possible complications.
La estenosis aórtica (EA) degenerativa es la enfermedad valvular cardiaca adquirida más frecuente en la población de edad avanzada. Su prevalencia en mayores de 80 años es >4%. En los pacientes sintomáticos, el reemplazo valvular aórtico ha sido el tratamiento de elección, pero entre un 30 y 60% de los casos son considerados de muy alto riesgo para ser sometidos a una cirugía abierta.
El tratamiento del implante transcatéter de la válvula aórtica (TAVI) comienza en el año 2002, con Cribier et al.1, con un paciente rechazado para la cirugía convencional.
Actualmente, son principalmente dos tipos de válvulas las que demostraron la viabilidad y eficacia; la prótesis balón-expansible, Edwards-SAPIEN™ (Edwards Lifesciences LLC, Irvine, California, EE. UU.) así como la válvula autoexpansible Medtronic CoreValve™ System (Medtronic CoreValve LLC, Mineápolis, Minesota, EE. UU.), ahora Medtronic CoreValve™.
Los resultados a nivel mundial y los rápidos avances de la tecnología han determinado una expansión de la técnica, para pacientes mayores y/o con importante comorbilidad2.
Sin embargo, los procedimientos TAVI no están libres de complicaciones y tienen un escaso margen de error. Las complicaciones mayores aparecen en un 2-8% de los casos, y se asocian a un aumento de la mortalidad de hasta dos o tres veces2.
Se ha avanzado mucho en el diseño de los dispositivos TAVI y en la prevención y el tratamiento de sus complicaciones, pero estas siguen siendo frecuentes, por lo que es preciso individualizar a cada paciente3, conocer las características de cada prótesis, los factores etiológicos de las complicaciones y las estrategias de prevención y tratamiento4,5.
ObjetivosEl objetivo de este trabajo es hacer una puesta al día y una descripción de las complicaciones más importantes del TAVI en cuanto a prevalencia, etiología, diagnóstico, pronóstico, prevención y tratamiento.
Material y métodosSe ha hecho una revisión bibliográfica de diferentes bases de datos; registros observacionales, estudios aleatorizados y publicaciones de PubMed, utilizando las palabras claves en español e inglés durante los últimos 15 años.
Se han utilizado las definiciones actualmente aceptadas de los criterios del Valve Academic Research Consortium (VARC)6.
ResultadosComplicaciones en el uso de prótesis transcatéter aórtica TAVI.
Trastornos de conducciónTras un TAVI, el trastorno de conducción (TCAV) más frecuente es el bloqueo de la rama izquierda del haz de His (BRIHH), con una frecuencia entre 7-18% con la SAPIEN™ y del 29-65% con CoreValve™7–11. Estas alteraciones de conducción llevan a una implantación de marcapasos definitivo (MPD) entre el 9-36% para CoreValve™ y del 3-12% para Edwards8.
Con la aparición de los TAVI de nueva generación, casi todas las complicaciones han disminuido significativamente. Sin embargo, la aparición del bloqueo auriculoventricular (BAV) completo con necesidad de MPD se ha mantenido en torno al 10%8.
Es destacable la variabilidad en la tasa de implante de marcapasos (MP) aun utilizando la misma válvula. Así, el 66% de los implantes de MP tenía indicación absoluta, mientras que en el 34% de los implantes la indicación era «profiláctica»9.
La etiopatogenia es por traumatismo del nodo auriculoventricular
Otros factores predisponentes de complicaciones de TCAV tras TAVI, son:
- •
Sexo, edad avanzada y enfermedad coronaria.
- •
Longitud del septo membranoso, volumen y distribución del calcio, dimensiones del tracto de salida del ventrículo izquierdo (VI). El BRDHH, BAV de primer grado previo, complejo QRS prolongado.
- •
Tipo de prótesis, tamaño, profundidad de implante, grado de sobredimensionamiento, necesidad de pre o posdilatación y tamaño del balón elegido.
De estos factores, los más relevantes son: la presencia de BRDHH previo, tipo de válvula y profundidad del implante. La existencia de BRDHH es de los predictores más potentes, con una necesidad de MPD superior al 60%7,8.
Respecto al tipo de válvula implantada, la CoreValve™ confiere un riesgo aumentado de TCAV y de implante de MPD8.
Una penetración protésica en el tracto de salida del VI >12mm y el contacto de la prótesis con el septo en más del 90% de la diástole se asocian con aparición de TCAV9. Es importante ajustar la profundidad del implante; la prótesis debe implantarse lo más enrasada posible al anillo aórtico.
Para las prótesis balón-expandibles, se está cambiando la técnica de implante, más alto, consiguiendo una disminución en la aparición de BRIHH y necesidad de MPD.
Para las prótesis autoexpandibles, cada vez se está utilizando más la técnica de cusp overlap (RAO-CAUD) porque la proyección coplanar (LAO-CRAN), favorece a un implante más profundo. La utilización de la técnica de cusp overlap ha disminuido la necesidad de MPD por debajo del 8%9.
Igualmente se describe una tasa baja de implante de MP con grosor del septo >13mm, mientras que con septos <13mm, la tasa puede llegar hasta el 44%10.
Se podrá actuar:
- 1.
Si la válvula no tiene exceso de calcio, implante directo sin predilatación.
- 2.
Si hay que realizar predilatación, utilizar balón del tamaño menor del anillo aórtico.
Si no existe demasiado calcio, utilizar prótesis con menor fuerza radial Acurate™ (Boston Scientific Corporation, EE. UU.), Navitor® (St. Jude Medical; St. Paul, Minesota, EE. UU.), Medtronic CoreValve Evolut™ (Medtronic CoreValve LLC, Mineápolis, Minesota, EE. UU.), SAPIENS™, etc.).
- 3.
Elegir una profundidad de implante alta.
- 4.
Realizar posdilatación, solo si es necesario, con un balón de tamaño igual o menor al diámetro medio del anillo, y el inflado el mínimo necesario.
La mayoría de los TCAV ocurren durante la valvuloplastia previa al implante y durante la expansión de la prótesis.
No existe consenso acerca del pronóstico de aquellos pacientes que quedan con un nuevo BRIHH o que han necesitado MPD11.
Complicaciones vasculares y del punto de accesoLos eventos vasculares del sitio de acceso representan la complicación más frecuente asociada a TAVI12,13. El registro de los estudios SOURCE y Placement of AoRTic TraNscathetER Valve (PARTNER) B reportaron una tasa de complicaciones vasculares de 17,9 y 16,2%, respectivamente14. Registros europeos recientes presentan tasas inferiores, del 3%14,15. Estas complicaciones son importantes por el impacto que tienen en el pronóstico del paciente.
El TAVI precisa del uso de introductores vasculares de gran tamaño (16-22 Fr), que a menudo avanzan por arterias ateromatosas, tortuosas y calcificadas. Esto, unido a las maniobras y la necesidad ocasional de reposicionar o recapturar la prótesis y dispositivos para la hemostasia del punto de acceso, hace que las complicaciones vasculares sean frecuentes.
Las complicaciones vasculares se clasifican en mayores y menores, y se describen en la tabla 116.
Complicaciones vasculares según los criterios VARC3,16
| Complicaciones vasculares mayores | Complicaciones vasculares menores |
|---|---|
| Disección de aorta torácica, rotura aórtica, rotura del anillo, perforación del VI, seudoaneurisma | Fallo del cierre percutáneo que requiera otra intervención diferente de la compresión manual o tratamiento con balón endovascular |
| Daño vascular en lugar de acceso (disección, estenosis, perforación, rotura, fístula, seudoaneurisma, hematoma, daño irreversible de un nervio, síndrome compartimental, fallo del dispositivo hemostático) que desencadenan la muerte del paciente, sangrado mayor o con riesgo vital, isquemia visceral o daño neurológico | Daño vascular en el lugar de acceso que no conduce a la muerte, sangrado mayor o con riesgo vital, isquemia visceral o daño neurológico |
| Intervención endovascular o quirúrgica asociada a muerte, sangrado mayor, isquemia visceral o daño neurológico | Embolización distal tratada con embolectomía o trombectomía |
| Isquemia en extremidad inferior homolateral a la intervención | Intervención endovascular o quirúrgica que no cumpla criterios de complicación mayor |
| Daño nervioso en relación con el lugar de acceso, irreversible o que requiera cirugía | |
| Embolización distal (no cerebral) que requiere cirugía o amputación o que produce daño irreversible |
VARC: Valve Academic Research Consortium; VI: ventrículo izquierdo.
Las complicaciones vasculares mayores se asocian con más sangrado, con la necesidad de transfusión y con un incremento de hasta cuatro veces en la mortalidad a los 30 días. Las menores, sin embargo, no parece que influyan en el pronóstico12,13. El sexo femenino, la importante calcificación/ateromatosis femoral, la tortuosidad vascular, la experiencia del operador, diámetros femorales menores y una relación tamaño del introductor/arteria femoral ≥ 1,05 son predictores de complicaciones vasculares mayores12,13,16. Las angulaciones entre segmentos iliacos >90°, las calcificaciones vasculares, la disección segmentaria y los aneurismas aórticos se consideran contraindicaciones para el abordaje transfemoral13.
La adecuada selección y valoración anatómica del paciente, además de una técnica cuidadosa de punción ecoguiada y hemostasia, ayudan a prevenir estas complicaciones.
El uso de la tomografía axial computarizada (TAC) para la valoración del acceso, la mejora en el diseño de los dispositivos, que han pasado de 22-24 Fr a 16-18 Fr, y el desarrollo de nuevas vías de acceso, como la subclavia y la transaórtica, han contribuido a disminuir las complicaciones vasculares.
El tratamiento de las complicaciones vasculares va desde la hemostasia manual hasta la reparación quirúrgica urgente. En la práctica, la mayoría de estas complicaciones se solucionan con hemostasia prolongada y el uso de un balón oclusivo o de un stent cubierto14–16.
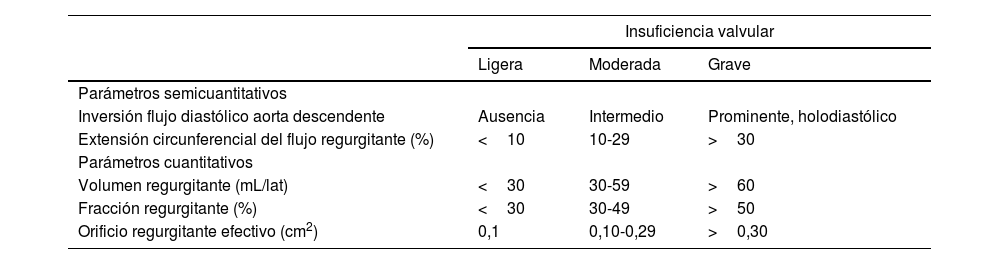
Regurgitación residualOtra de las complicaciones frecuentes es la insuficiencia aórtica posimplante. Los datos para ambos tipos de prótesis reportan una tasa comparable de insuficiencia aórtica, de leve a moderada, en torno al 70%. La frecuencia de la regurgitación de grado ≥ 2 es del 10-20% y de la regurgitación severa del 2,3%17,18. La insuficiencia residual moderada o grave conlleva un incremento en la mortalidad19,20. En la tabla 2 se muestran las recomendaciones para la valoración ecocardiográfica16.
Valoración ecocardiográfica de la regurgitación paravalvular en el implante transcatéter de la válvula aórtica16
| Insuficiencia valvular | |||
|---|---|---|---|
| Ligera | Moderada | Grave | |
| Parámetros semicuantitativos | |||
| Inversión flujo diastólico aorta descendente | Ausencia | Intermedio | Prominente, holodiastólico |
| Extensión circunferencial del flujo regurgitante (%) | <10 | 10-29 | >30 |
| Parámetros cuantitativos | |||
| Volumen regurgitante (mL/lat) | <30 | 30-59 | >60 |
| Fracción regurgitante (%) | <30 | 30-49 | >50 |
| Orificio regurgitante efectivo (cm2) | 0,1 | 0,10-0,29 | >0,30 |
La regurgitación transvalvular es infrecuente, por interferencia de los catéteres o por daño de los velos, montaje inadecuado o incorrecta expansión de la prótesis.
Es más frecuente la insuficiencia paravalvular, debida a una incompleta aposición de la prótesis sobre el anillo valvular, por una selección inadecuada del tamaño valvular, mala expansión del dispositivo por calcificación importante de los velos o la raíz aórtica o la liberación en una posición subóptima.
La implantación baja de la prótesis, la subestimación del tamaño de la prótesis y la calcificación extensa del anillo son predictores de regurgitación residual post-TAVI.
La prevención de la regurgitación requiere una minuciosa valoración anatómica de la raíz aórtica mediante TAC, ecocardiografía transesofágica de 3 dimensiones para determinar con exactitud el tamaño del anillo aórtico y optimizar la altura del implante y la expansión de la prótesis. Cuando se selecciona una prótesis de tamaño menor que el adecuado, existe el riesgo de que se produzca una fuga paravalvular o una migración de la prótesis. Cuando se sobredimensiona el tamaño de la prótesis, se puede condicionar una fuga intravalvular por distorsión de los velos, una rotura aórtica o un trastorno de la conducción. La calcificación comisural tiene más riesgo de fuga residual que la calcificación del borde libre de los velos17–19.
El tratamiento de la regurgitación post-TAVI depende de la gravedad, la tolerancia hemodinámica y el mecanismo de la insuficiencia20. Si el problema es una mala aposición de la prótesis, por subexpansión o por la calcificación del anillo, la sobredilatación con balón puede ser efectiva. Si el mecanismo de la regurgitación es un implante de la prótesis demasiado alto o bajo, suele ser necesario implantar una segunda prótesis, o reposicionarla20. Las fugas paravalvulares pueden ser tratadas con dispositivos de cierre en caso de ser muy severas.
Accidente cerebrovascularEl accidente cerebrovascular (ACV) es la complicación más temida del TAVI, ya que, aunque no es muy frecuente, tiene un importante impacto en la supervivencia y calidad de vida del paciente21–23.
La embolización cerebral asintomática es la norma en el procedimiento TAVI, con tasas entre el 68 y 84%. Afortunadamente, el daño neurológico clínico es menor, del 2 al 10% y suelen aparecer en las primeras 24 horas22,23.
Diversos factores se han asociado con mayor riesgo de ACV; una válvula calcificada, área valvular aórtica menor, ateromatosis aortocarotídea, valvuloplastia pre o posimplante y múltiples intentos de implante.
El ACV en el TAVI se relaciona con un riesgo de muerte tres veces mayor, y en los pacientes supervivientes a menudo persisten secuelas discapacitantes23.
La prevención del ACV en el TAVI se basa en la combinación de terapia antitrombótica y en minimizar la agresión vascular y valvular durante el procedimiento. Se están desarrollando diversos dispositivos de protección embólica cuya eficacia en la prevención del ACV está por determinarse.
Insuficiencia renalLa insuficiencia renal (IR) aguda post-TAVI es una importante complicación por el impacto que tiene en la mortalidad24. En el ensayo PARTNER precisaron diálisis el 1% de los pacientes inoperables y el 3% de los de alto riesgo25. Estudios más recientes estiman la tasa general de IR entre el 10-20%, e IR de grados II-III en un 4-8%18,19. Un 1,5-5% de los pacientes requieren diálisis.
La IR post-TAVI aumenta el riesgo de muerte al menos al doble, con mortalidad intrahospitalaria entre el 20 y el 50%24,25.
Su causa es multifactorial, relacionado con la edad, hipertensión, diabetes mellitus y enfermedad vascular de los pacientes, periodos de hipotensión durante el procedimiento, ateroembolia por el uso de catéteres y toxicidad por contraste24,25.
La hipertensión arterial, las complicaciones vasculares, el sangrado tras la intervención y la transfusión se han relacionado con un mayor riesgo de IR. La cantidad de contraste administrado, sin embargo, no parece ser determinante, y la función renal basal ha sido predictora en algunos estudios, pero no en otros.
La prevención del daño renal post-TAVI se basa en mantener la perfusión renal con adecuada presión arterial, hidratación, evitar la anemia, controlar la cantidad de contraste, etc.24,25.
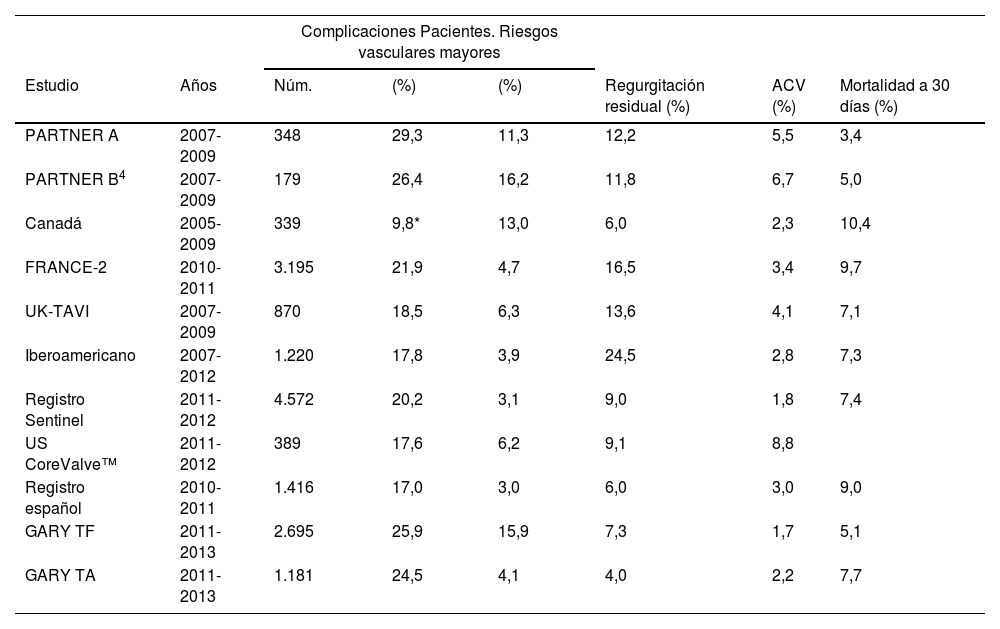
En la tabla 3, se detalla la prevalencia de las principales complicaciones del TAVI en distintos estudios16.
Prevalencia de las principales complicaciones del implante transcatéter de la válvula aórtica en distintos estudios clínicos16
| Complicaciones Pacientes. Riesgos vasculares mayores | |||||||
|---|---|---|---|---|---|---|---|
| Estudio | Años | Núm. | (%) | (%) | Regurgitación residual (%) | ACV (%) | Mortalidad a 30 días (%) |
| PARTNER A | 2007-2009 | 348 | 29,3 | 11,3 | 12,2 | 5,5 | 3,4 |
| PARTNER B4 | 2007-2009 | 179 | 26,4 | 16,2 | 11,8 | 6,7 | 5,0 |
| Canadá | 2005-2009 | 339 | 9,8* | 13,0 | 6,0 | 2,3 | 10,4 |
| FRANCE-2 | 2010-2011 | 3.195 | 21,9 | 4,7 | 16,5 | 3,4 | 9,7 |
| UK-TAVI | 2007-2009 | 870 | 18,5 | 6,3 | 13,6 | 4,1 | 7,1 |
| Iberoamericano | 2007-2012 | 1.220 | 17,8 | 3,9 | 24,5 | 2,8 | 7,3 |
| Registro Sentinel | 2011-2012 | 4.572 | 20,2 | 3,1 | 9,0 | 1,8 | 7,4 |
| US CoreValve™ | 2011-2012 | 389 | 17,6 | 6,2 | 9,1 | 8,8 | |
| Registro español | 2010-2011 | 1.416 | 17,0 | 3,0 | 6,0 | 3,0 | 9,0 |
| GARY TF | 2011-2013 | 2.695 | 25,9 | 15,9 | 7,3 | 1,7 | 5,1 |
| GARY TA | 2011-2013 | 1.181 | 24,5 | 4,1 | 4,0 | 2,2 | 7,7 |
*Riesgo según la escala de riesgo quirúrgico de la Society of Thoracic Surgeons. En los demás estudios, riesgo según EuroSCORE logístico.
ACV: accidente cerebrovascular; EuroSCORE: escala de evaluación de riesgo de cirugía cardiaca; FRANCE-2: Registro France-2 de seguimiento a los 3 años del implante TAVI; PARTNER: Placement of AoRTic TraNscathetER Valve; UK-TAVI: registro británico de implantes TAVI.
La perforación cardiaca puede ocurrir tanto en el ventrículo derecho por la colocación del cable de MP como en el izquierdo por la utilización de guías de alto soporte y catéteres necesarios para el implante. La aparición de hipotensión durante el procedimiento o en los días siguientes debe motivar la sospecha de derrame pericárdico. El taponamiento cardiaco se produce en el 2% de los TAVI. El drenaje pericárdico suele solucionar el problema, aunque, ocasionalmente, puede precisar reparación quirúrgica. El uso de guías de alto soporte especialmente diseñadas, el manejo cuidadoso y la retirada precoz del electrodo del MP previenen la perforación cardiaca2,6.
Rotura del anillo o de la raíz aórticaEs una complicación muy rara, <1%, pero muy grave, difícil de resolver y con una mortalidad superior al 50%26.
La ruptura de la zona de implante puede ocurrir:
- -
Durante la valvuloplastia preimplante.
- -
Durante el despliegue e implante de la prótesis.
- -
Durante la valvuloplastia posimplante
Factores predisponentes26:
- -
Tipo de prótesis: especialmente las balón-expandibles. Sobredimensionamiento >20%
- -
Calcificación severa del anillo, calcificación circunferencial, raíz de aorta y especialmente, calcificación en el tracto de salida del VI.
- -
Raíz aórtica o tracto de salida de VI muy estrechos. Pacientes de sexo femenino y edad avanzada.
- -
Pacientes frágiles, que han tomado corticoides o han sido irradiados.
La ruptura de la zona de implante puede localizarse a diferentes niveles, lo más frecuente, >65%, es que la ruptura aparezca a nivel subanular. Los nódulos grandes de la calcificación que sobresalen aumentan el riesgo de ruptura anular.
Se produce una gran inestabilidad hemodinámica intraprocedimiento, y la necesidad de una cirugía urgente.
Estrategias para minimizar la posibilidad de ruptura de la zona de implante:
- 1.
Es fundamental una tomografía computarizada (TC) para definir perfectamente la anatomía de la válvula, de la raíz de aorta y del tracto de salida de ventrículo izquierdo (TSVI), y caracterizar el grado de calcificación y distribución del mismo.
- 2.
Utilizar prótesis autoexpandibles en escenarios de gran calcificación del TSVI.
- 3.
Evitar el sobredimensionamiento.
La oclusión coronaria tras TAVI es una complicación infrecuente, <1%, pero con consecuencias muy graves, y una mortalidad a 30 días de hasta el 41%. Suele producirse por el desplazamiento del velo coronario nativo sobre el ostium coronario al implantar la prótesis (70%), o durante la predilatación o posdilatación, y se produce sobre la coronaria izquierda en el 80% de los casos27. Es más frecuente en mujeres y más ancianos, con salida baja de las arterias coronarias y aorta sinusal estrecha. La baja altura del ostial coronario (<10mm) desde el anillo y el diámetro medio de los senos de Valsalva <30mm conllevan un mayor riesgo de oclusión coronaria.
Igualmente, el riesgo es mayor en los procedimientos de valve-in-valve y con prótesis Edwards-SAPIEN™.
Las manifestaciones clínicas suelen ser inmediatas, con hipotensión grave, arritmias ventriculares y parada cardiaca.
Para los pacientes con mayor riesgo de obstrucción, se puede indicar de forma preventiva la colocación de una guía coronaria durante el procedimiento y/o el uso de prótesis reposicionables. El tratamiento es la desobstrucción urgente mediante angioplastia coronaria, aunque en algunos casos con la prótesis autoexpandible se ha resuelto retirandola con un lazo.
La adecuada valoración anatómica, evitando los casos que combinan una salida muy baja del ostium coronario y una aorta sinusal estrecha, son la mejor estrategia de prevención27,28.
Mortalidad precozLos resultados del estudio PARTNER25 muestran una mortalidad a 30 días del 6,4% de la cohorte inoperable y el 3,4% del grupo de alto riesgo. En Europa, las tasas de mortalidad a 30 días oscilan entre 5 y 10%15,29.
La embolización de la prótesisLa embolización de la prótesis es una complicación infrecuente y grave. En ocasiones se produce un desplazamiento de la prótesis hacia el tracto de salida del VI que puede condicionar una insuficiencia mitral. Si la válvula es bicúspide se asocia a un riesgo elevado de fuga paravalvular o embolización de la prótesis. El desplazamiento hacia la aorta puede causar oclusión de los ostium coronarios, hematoma intramural aórtico o una disección aórtica16–18.
La aparición súbita de derrame pericárdico debe alertar de una posible perforación ventricular o aórtica.
Necesidad de cirugía cardiaca emergente durante los procedimientos del implante transcatéter de la válvula aórticaLa incidencia de la necesidad de cirugía cardiaca emergente durante los procedimientos TAVI ha disminuido a lo largo de los años a medida que han mejorado los dispositivos de liberación, el diseño de las prótesis, la experiencia de los operadores, la calidad de las técnicas de imagen y la mejor planificación, estando en torno al 0,7-1%16,19,29.
Las complicaciones que más frecuentemente precisan cirugía cardiaca emergente son:
- -
Perforación del ventrículo izquierdo con taponamiento agudo: 31%
- -
Ruptura de la zona de implante: 21%
- -
Migración de la prótesis: 13%
- -
Disección aórtica: 12%
- -
Perforación del ventrículo derecho 6,6%
- -
Obstrucción coronaria: 5,2%
Esas complicaciones han tenido una mortalidad del 25% intraprocedimiento, del 50% durante el ingreso y hasta un 78% al año.
Las complicaciones con mayor mortalidad han sido:
- -
Ruptura de la zona de implante: 62%
- -
Obstrucción coronaria: 54%
- -
Disección aórtica: 52%
- -
Perforación de pared ventricular izquierda: 50%
En los últimos tiempos se ha abierto el debate de si es necesario tener un equipo de cirugía cardiaco on site preparado para atender cualquier complicación. Este debate se ha acentuado más por el hecho de que actualmente muchos pacientes para TAVI son de riesgo intermedio o bajo.
Las guías de las Sociedades Cardiológicas Europeas y Americanas, y numerosos documentos de consenso, coinciden en señalar que son de vital importancia dos elementos clave:
- -
Un Heart Team multidisciplinar donde pueda decidirse la mejor opción terapéutica para cada paciente y marcar la planificación del procedimiento4.
- -
La presencia on site de un equipo de cirugía cardiaca preparado para rescatar a esos pacientes que presentan complicaciones graves y potencialmente letales.
La TAVI es una técnica útil en el tratamiento de un grupo de pacientes con EA y con un futuro importante. Conocer las complicaciones de dicho procedimiento es fundamental, pues son frecuentes y a menudo graves3–5,16.
La aparición de una fuga paravalvular sigue siendo una complicación seria; el estudio PARTNER indica un 12% de las fugas en las TAVI frente a un 0,9% en la sustitución valvular aórtica. Los pacientes con fuga periprotésica, al menos significativa, tienen una peor evolución. Parece que sobredimensionar la prótesis lleva a menor leak paravalvular, pero como contrapartida, a más trastornos de conducción17–20. Las complicaciones vasculares y hemorrágicas son muy frecuentes y temidas, que oscurecen el procedimiento y el pronóstico. Estas están disminuyendo gracias a un estudio preoperatorio multidisciplinar y más detallado de los accesos vasculares y al desarrollo de dispositivos e introductores de mejor diseño y menor tamaño12–16. El BAV posoperatorio es otra complicación seria del procedimiento TAVI, con una tasa de necesidad de MP que va del 6 al 30%7–11. El ACV incapacitante es otra complicación temida, aunque el riesgo es <del 2%, una cifra menor que la de los pacientes que reciben cirugía convencional21–23. La IR aguda es otra de las cinco grandes complicaciones importantes en los procedimientos TAVI, que en su estadio III se asocia con un incremento de la mortalidad y un deterioro de la calidad de vida18,19,24,25.
Para disminuir estas complicaciones, es fundamental que la indicación de una TAVI pase por un grupo multidisciplinar: Heart Team.
La actual guía europea de práctica clínica sobre el tratamiento de las valvulopatías otorga un papel central al Heart Team en la valoración individualizada de la mejor opción de tratamiento para los pacientes con EA inoperables o de alto riesgo quirúrgico4. Este equipo debe evaluar los riesgos individuales del paciente, la factibilidad técnica del TAVI y el tipo de abordaje más indicado. Se deben identificar las contraindicaciones clínicas y anatómicas, y los pacientes candidatos deben tener una expectativa de vida ≥1 año y probabilidades de mejorar su calidad de vida. Como norma general, se propone como indicación de TAVI el alto riesgo quirúrgico con EuroSCORE (escala de evaluación de riesgo de cirugía cardiaca) logístico >20%, o por la Society of Thoracic Surgeons (STS) >10%.
En determinados escenarios clínicos, como fragilidad, aorta de porcelana, historia de irradiación torácica y existencia de injertos aortocoronarios previos, en ausencia de un elevado riesgo quirúrgico, se considera el TAVI como una opción atractiva frente al reemplazo valvular aórtico (RVAo). No obstante, en estas situaciones clínicas la decisión siempre debe tomarse en el Heart Team. Una posible solución a futuro sería racionalizar el uso de los procedimientos transcatéter valvulares aórticos.
ConclusionesLa EA degenerativa es la patología valvular más frecuente en la población mayor de 65 años. Actualmente, el implante de TAVI se está transformando en una terapia estándar en estos pacientes. Las complicaciones de este procedimiento son frecuentes y graves, por lo que conocerlas es fundamental para prevenirlas y tratarlas.
La selección cuidadosa de los pacientes, de las infraestructuras de calidad y la colaboración multidisciplinaria son fundamentales para un pronóstico óptimo y una disminución de las complicaciones.
Limitaciones del estudioSe incluyen las limitaciones propias de las bases de datos. Las revistas accesibles a través de las bases de datos internacionales solo cubren el 15 a 20% de las publicaciones médicas periódicas. Las bases de datos de más fácil acceso, como Medline, se encuentran sesgadas hacia las publicaciones anglosajonas.
Conflicto de interesesLa autora declara no tener ningún conflicto de intereses.