El resultado a corto plazo del switch arterial se ha considerado durante mucho tiempo indicador de calidad de cirugía cardiaca pediátrica. Actualmente, el foco se ha desplazado hacia el resultado tardío, siendo la prueba cardiopulmonar de ejercicio (PCPE) una de las herramientas para evaluar pacientes. Queremos analizar los resultados a largo plazo del switch computando reintervenciones y capacidad funcional.
MétodosAnálisis de todos los pacientes sometidos a switch arterial entre 1999 y 2022. Los datos sobre las reintervenciones se estimaron mediante el método de Kaplan-Meier y se compararon mediante una prueba de log-rank. Los factores de riesgo para la reintervención se evaluaron mediante análisis de regresión de Cox multivariable y univariable. Todos los análisis fueron de dos colas con un error alfa de 0,05.
ResultadosFueron intervenidos 218 pacientes. Se produjo mortalidad hospitalaria en 15 pacientes (6,9%), muerte tardía en tres (1,6%) y 12 pérdidas de seguimiento. La mediana del tiempo de seguimiento de supervivientes fue de 13,59 años. Se realizaron 34 reintervenciones quirúrgicas en 22 pacientes (12,7%). La reoperación de la válvula aórtica fue el procedimiento realizado con mayor frecuencia (10/34). Se efectuaron 63 cateterismos en 35 pacientes (18,62%). La colocación de stent en la arteria pulmonar izquierda fue el procedimiento realizado con mayor frecuencia (12/70). El factor de riesgo para cualquier reoperación en el análisis multivariable fue la reparación del arco aórtico asociada (Hazard Ratio [HR]=5,5; p=0,02). Sin embargo, en el análisis univariable fueron: subtipo Taussig-Bing (HR=5,9; p=0,001) y reparación del arco aórtico asociada (HR=5,81; p <0,01); 81 pacientes con una mediana de 14,96 años después del switch fueron evaluados mediante PCPE utilizando el protocolo de Bruce. El VO2 máximo promedio fue de 32,37mL/kg/min, y el 75,62% de los valores predichos.
ConclusionesReportamos una baja mortalidad hospitalaria. Nuestra tasa de reoperaciones y cateterismos se compara favorablemente con las principales series internacionales. Identificamos la reparación asociada del arco aórtico y/o la anomalía de Taussig-Bing como factores de riesgo para la reoperación. La prueba PCPE mostró que la capacidad funcional está ligeramente reducida en comparación con niños sanos, pero es muy aceptable para esta cohorte de pacientes con cardiopatía congénita reparada.
Short-term outcome of arterial switch has been for a long time an indicator of quality of a pediatric cardiac surgery outcome. Nowadays the focus has change to the long-term outcome being the cardiopulmonary exercise testing one of the tools to asses it.
MethodsAnalysis of all patients that needed arterial switch operation between 1999 and 2022. Data about reinterventions were estimated using Kaplan-Meier and compared using long-rank test. Risk factors for reinterventions were assessed using univariable and multivariable Cox regression. Two-tailed analysis were done using an alpha error of 0.05.
Results218 patients underwent arterial switch operation. In-hospital mortality occurred in 15 patients (6.9%), late death in 3 (1.6%), and 12 were lost to follow-up. The median follow-up time for survivors was 13.59 years. 34 surgical reinterventions were performed in 22 patients (12.7%). Aortic valve reoperation was the most frequently performed procedure (10/34). 63 catheterizations were performed in 35 patients (18,62%). Stenting of the left pulmonary artery was the most frequently performed procedure (12/70). The risk factor for any reoperation in multivariable analysis was associated aortic arch repair (HR=5.5; P=0.02). However, in the univariate analysis they were: Taussig-Bing subtype (HR=5.9; P=0.001) and associated aortic arch repair (HR=5.81; P<0.01). 81 patients with a median of 14.96 years after arterial switch were evaluated by cardiopulmonary exercise testing using the Bruce protocol. The average peak VO2 was 32.37ml/kg/min, and 75.62% of the predicted values.
ConclusionsWe report a low hospital mortality. Our rate of reoperations and catheterizations compares favorably with leading international series. We identified associated aortic arch repair and/or Taussig-Bing anomaly as risk factors for reoperation. The PCPE test showed that functional capacity is slightly reduced compared to healthy children, but is very acceptable for this cohort of patients with repaired congenital heart disease.
Desde hace más de 40 años la cirugía de switch arterial ha sido el procedimiento de elección para los pacientes aquejados de transposición de grandes vasos. Por ser una cirugía compleja por la premura de realizarla en periodo de neonatal, ha mantenido siempre una tasa de mortalidad más baja que la media de cirugía neonatal y es un indicador de calidad de los servicios de cirugía cardiaca infantil.
El descenso de la natalidad1 se ve contrarrestado con la mejora en la curva de aprendizaje de los servicios, y añadiendo las mejoras técnicas de los últimos tiempos, los resultados van mejorando de manera global.
Una vez pasada la cirugía neonatal queda un gran recorrido al paciente en términos de reintervenciones y calidad de vida y he aquí el objetivo de este estudio2.
MétodosPoblaciónSe estudian los pacientes que, entre enero de 1999 y diciembre de 2022 se intervinieron de switch arterial (fig. 1).
Se diferencian tres grandes grupos morfológicos definidos por su anatomía: transposición de grandes arterias con septo interventricular íntegro (TGA-IVS) con 139 pacientes (tres de ellos con anomalía del arco asociada), transposición de grandes arterias con comunicación interventricular (TGA-VSD) con 62 pacientes (12 de ellos con anomalía del arco) y anomalía de Taussig-Bing (TBA) con 17 pacientes (10 de ellos con anomalía del arco). La proporción hombre:mujer fue de 2,19.
A su vez se diferencia más adelante en el análisis según patrón coronario3 (normal u otro) y si asocia anomalía del arco o no.
La mortalidad hospitalaria se define como la mortalidad antes del alta de la cirugía primaria y la tardía como la posterior al alta.
Como reoperación se considera toda reintervención que se realiza posterior al switch excluyendo las revisiones por sangrado, cierre de tórax diferido e implante de dispositivos de estimulación. Estos últimos se consideran en un apartado aparte.
Técnica quirúrgicaLa técnica usada en todos los casos fue de switch anatómico, el reimplante de coronarias usando la técnica trap-door y la reconstrucción de arteria pulmonar fue usando inicialmente parche en pantalón que a partir de 2015 se cambió a parche único de pericardio.
Análisis estadísticoPara el análisis estadístico se usó el programa IBM SPSS 29.0 y el programa Microsoft Excel 17.68.
Para las características clínicas se usó porcentajes y mediana con rango intercuartílico para los tiempos de seguimiento.
Se usaron curvas de Kaplan-Meier para estimar el porcentaje libre de reoperación, cateterismo o reintervención (reoperación o cateterismo) así como prueba de long-rank para comprobar si había diferencias en las reintervenciones entre los tres grupos morfológicos.
Con respecto a los factores de riesgo de reoperación se usó la regresión de Cox univariable y multivariable. Los factores de riesgo considerados en este estudio fueron: tipo morfológico, género, anomalía del arco, anomalía coronaria y peso al momento del switch.
Se analizó si el hecho de haber sufrido una reoperación provoca un deterioro en la capacidad funcional. Para ello se utilizó la prueba t de Student usando la prueba de Levene para varianzas iguales.
Se considera estadísticamente significativo un valor de p <0,05 (prueba de dos colas).
Capacidad funcionalSegún el protocolo de funcionamiento de nuestra unidad se realizan pruebas de capacidad funcional a cargo de la sección de medicina del deporte efectuando ergoespirometría en tapiz rodante según el protocolo de Bruce4.
Se incluyen en estas pruebas todos los pacientes intervenidos de cirugía cardiaca conforme van alcanzando edad de colaborar con la misma.
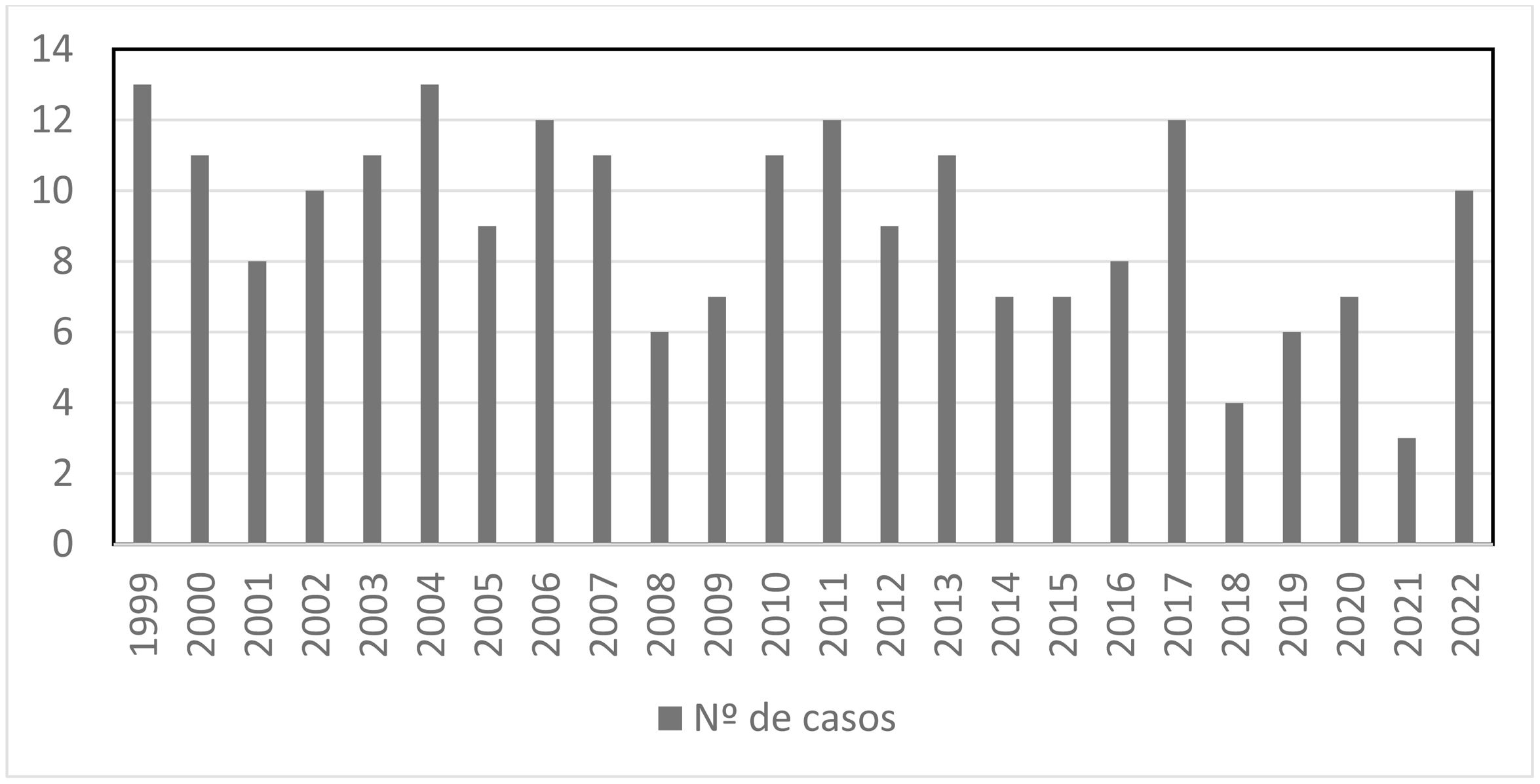
ResultadosIntervencionesSe intervinieron 218 pacientes con una mediana de edad de nueve días de vida. La distribución de pacientes por año (fig. 1) es variable con cierta tendencia a la baja encontrándose entre tres y 13 pacientes/año.
En 214 pacientes se realizó el switch de manera primaria5,6 mientras en cuatro casos se realizó una intervención previa7. En dos pacientes con afectación del arco se llevó a cabo la reparación del arco+banding de la arteria pulmonar por toracotomía y dos meses después el switch arterial, en un paciente de bajo peso (1,5kg)8 se elaboró la reparación del arco+agrandamiento de la comunicación inter-auricular (CIA) y switch al mes. Por último, en un paciente afecto de TBA se realizó un banding de arteria pulmonar por toracotomía y switch a los dos años de vida.
Mortalidad hospitalariaQuince pacientes (6,88%) fallecieron durante el ingreso de su cirugía de switch9. Cinco de ellos pertenecían al grupo de TGA-IVS, siendo dos el primer y cuarto caso en la historia del servicio y presentando a su vez, en tres de ellos, características que aumentaban la complejidad como es el bajo peso (< 2kg) en dos ocasiones y un tumor de VI con coronaria anómala en otro de ellos.
Siete pacientes que fallecieron presentaban subtipo transposición de grandes vasos-comunicación interventricular (TGA_CIV) y 3 TBA.
Distribuyendo la serie en dos mitades de 12 años cada una vemos que la mortalidad de la primera mitad es de 11 pacientes en 122 intervenciones (9,02%) y de la segunda mitad de cuatro pacientes en 96 intervenciones (4,17%).
Mortalidad tardíaTres pacientes (1,4%) fallecieron tras el alta. De ellos solo tenemos registro de uno que falleció en nuestro centro debido a una sepsis tras el implante de stents en arterias pulmonares. Los otros dos pacientes fallecieron en sus comunidades autónomas de origen sin tener datos de la causa de la muerte.
Ninguno de estos pacientes requirió reoperación.
Pérdidas de seguimientoSe perdieron 12 pacientes en el seguimiento, todos ellos de comunidades autónomas distintas donde se realizó el switch.
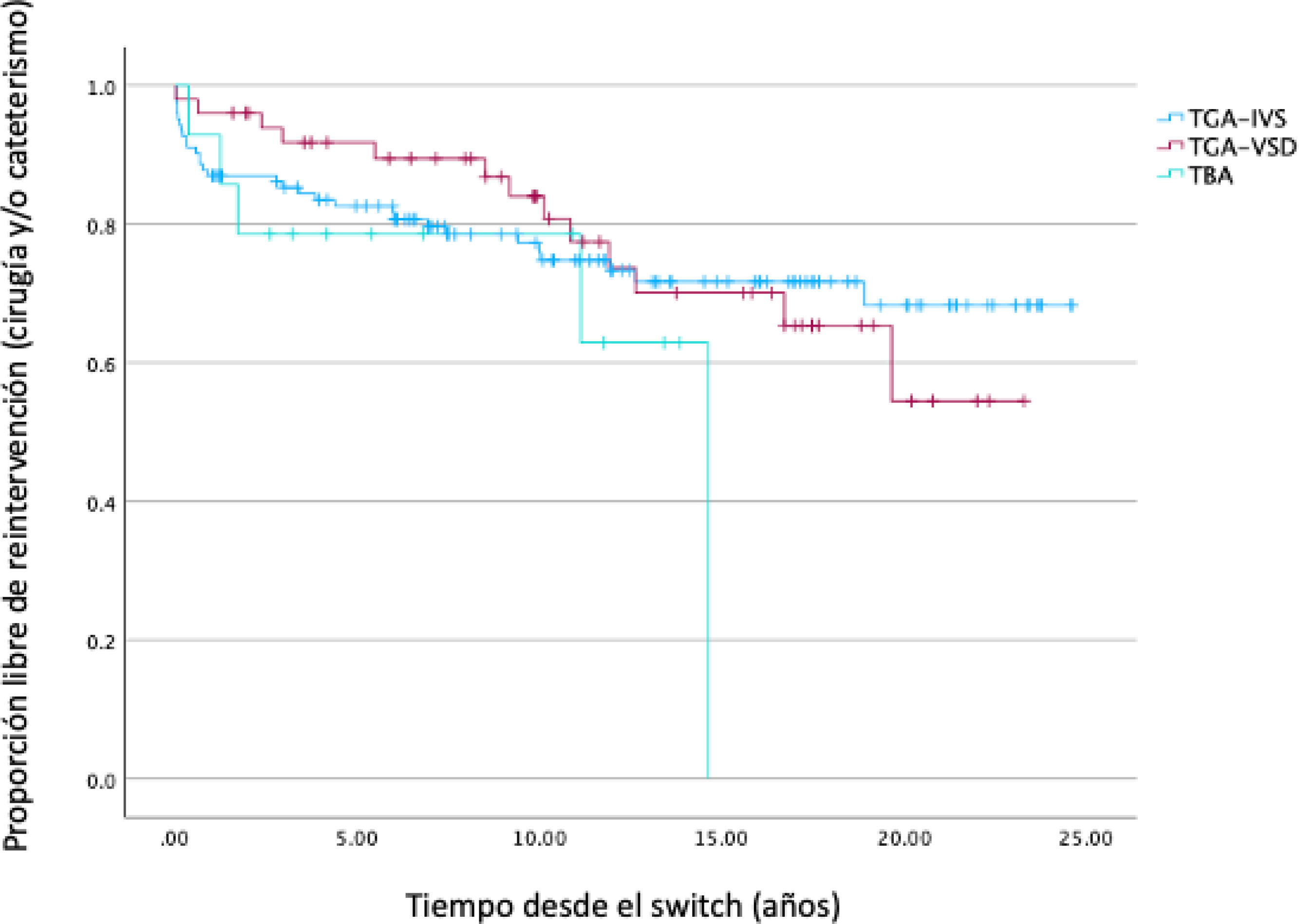
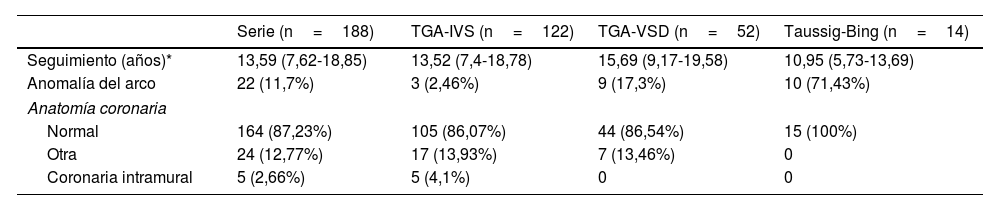
ReintervencionesDe los 218 pacientes que se intervinieron de switch arterial quedan 188 supervivientes en seguimiento con los datos preoperatorios que se muestran en la tabla 1. Cuarenta y dos de ellos (22,34%) han precisado de al menos una reintervención (reoperación quirúrgica o cateterismo intervencionista), las cuales de desglosan a continuación (fig. 2):
Datos demográficos y preoperatorios de los supervivientes en seguimiento
| Serie (n=188) | TGA-IVS (n=122) | TGA-VSD (n=52) | Taussig-Bing (n=14) | |
|---|---|---|---|---|
| Seguimiento (años)* | 13,59 (7,62-18,85) | 13,52 (7,4-18,78) | 15,69 (9,17-19,58) | 10,95 (5,73-13,69) |
| Anomalía del arco | 22 (11,7%) | 3 (2,46%) | 9 (17,3%) | 10 (71,43%) |
| Anatomía coronaria | ||||
| Normal | 164 (87,23%) | 105 (86,07%) | 44 (86,54%) | 15 (100%) |
| Otra | 24 (12,77%) | 17 (13,93%) | 7 (13,46%) | 0 |
| Coronaria intramural | 5 (2,66%) | 5 (4,1%) | 0 | 0 |
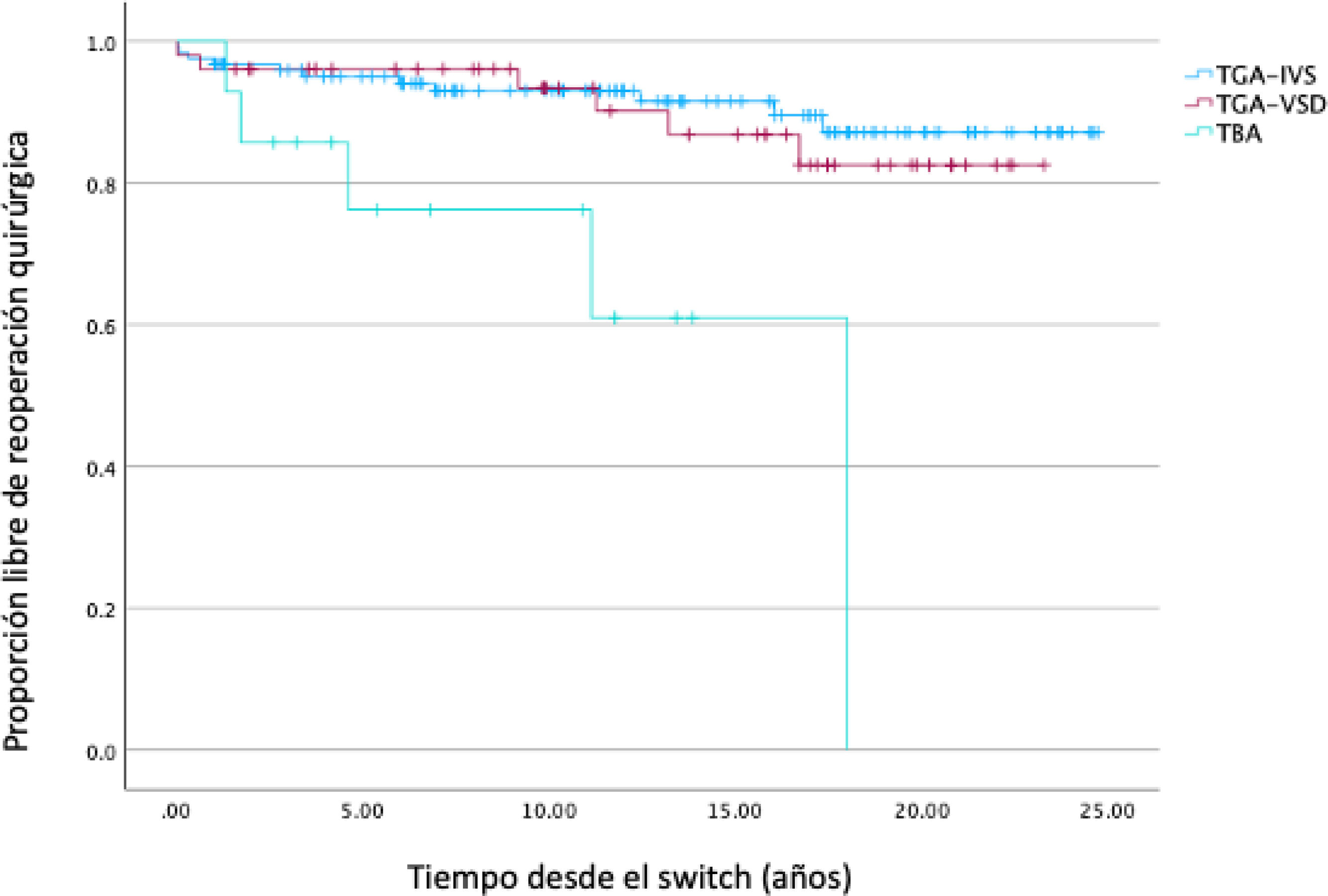
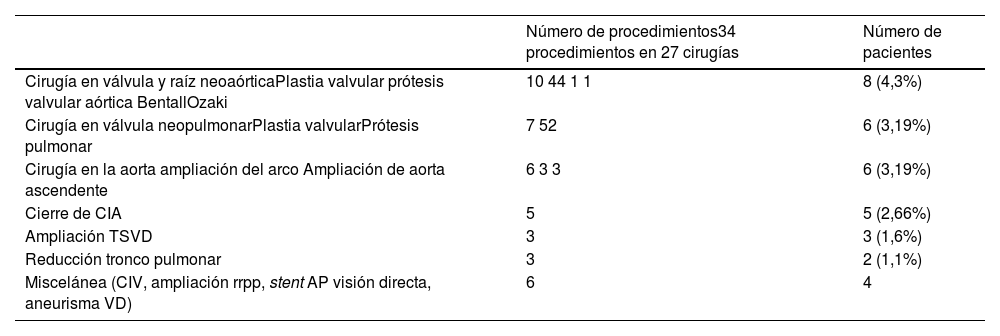
Tal y como se muestra en la tabla 2 se realizaron 34 procedimientos en 27 cirugías (fig. 3) a 22 pacientes (11,7%). Ocho pacientes (4,26%) requiriendo algún procedimiento sobre válvula y raíz neoaórtica10 siendo los procedimientos de plastia e implante de prótesis valvular aórtica los más realizados con cuatro procedimientos cada uno.
Reoperaciones
| Número de procedimientos34 procedimientos en 27 cirugías | Número de pacientes | |
|---|---|---|
| Cirugía en válvula y raíz neoaórticaPlastia valvular prótesis valvular aórtica BentallOzaki | 10 44 1 1 | 8 (4,3%) |
| Cirugía en válvula neopulmonarPlastia valvularPrótesis pulmonar | 7 52 | 6 (3,19%) |
| Cirugía en la aorta ampliación del arco Ampliación de aorta ascendente | 6 3 3 | 6 (3,19%) |
| Cierre de CIA | 5 | 5 (2,66%) |
| Ampliación TSVD | 3 | 3 (1,6%) |
| Reducción tronco pulmonar | 3 | 2 (1,1%) |
| Miscelánea (CIV, ampliación rrpp, stent AP visión directa, aneurisma VD) | 6 | 4 |
AP: aórtico pulmonar; CIA: comunicación inter-auricular; CIV: comunicación interventricular: rrpp: ramas pulmonares; TSVD: tracto de salida de ventrículo derecho; VD: visión directa.
En segundo lugar, se muestran las cirugías sobre válvula neopulmonar realizando cinco plastias valvulares, de las cuales un hubo que reintervenir para colocación de prótesis y una prótesis directa.
La cirugía de la aorta es el tercer grupo a nivel de cirugías que se realizaron en seis pacientes (3,19%) seguido por cierre de CIA residual que se realizó en cinco pacientes (2,66%). Cabe destacar de este último grupo que solo uno de ellos se realizó en los pacientes intervenidos en la segunda mitad de la serie.
Los siguientes grupos de cirugía con tres procedimientos son la ampliación del tracto de salida de ventrículo derecho (TSVD) realizados en tres pacientes (1,6%) y la reducción de tronco pulmonar aplicada en dos pacientes.
Por último, en un grupo heterogéneo de cuatro pacientes (2,13%) se elaboraron los siguientes procedimientos: cierre de CIV residual, ampliación de ramas pulmonares, implante de stent bajo visión directa y resección de aneurisma de ventrículo derecho.
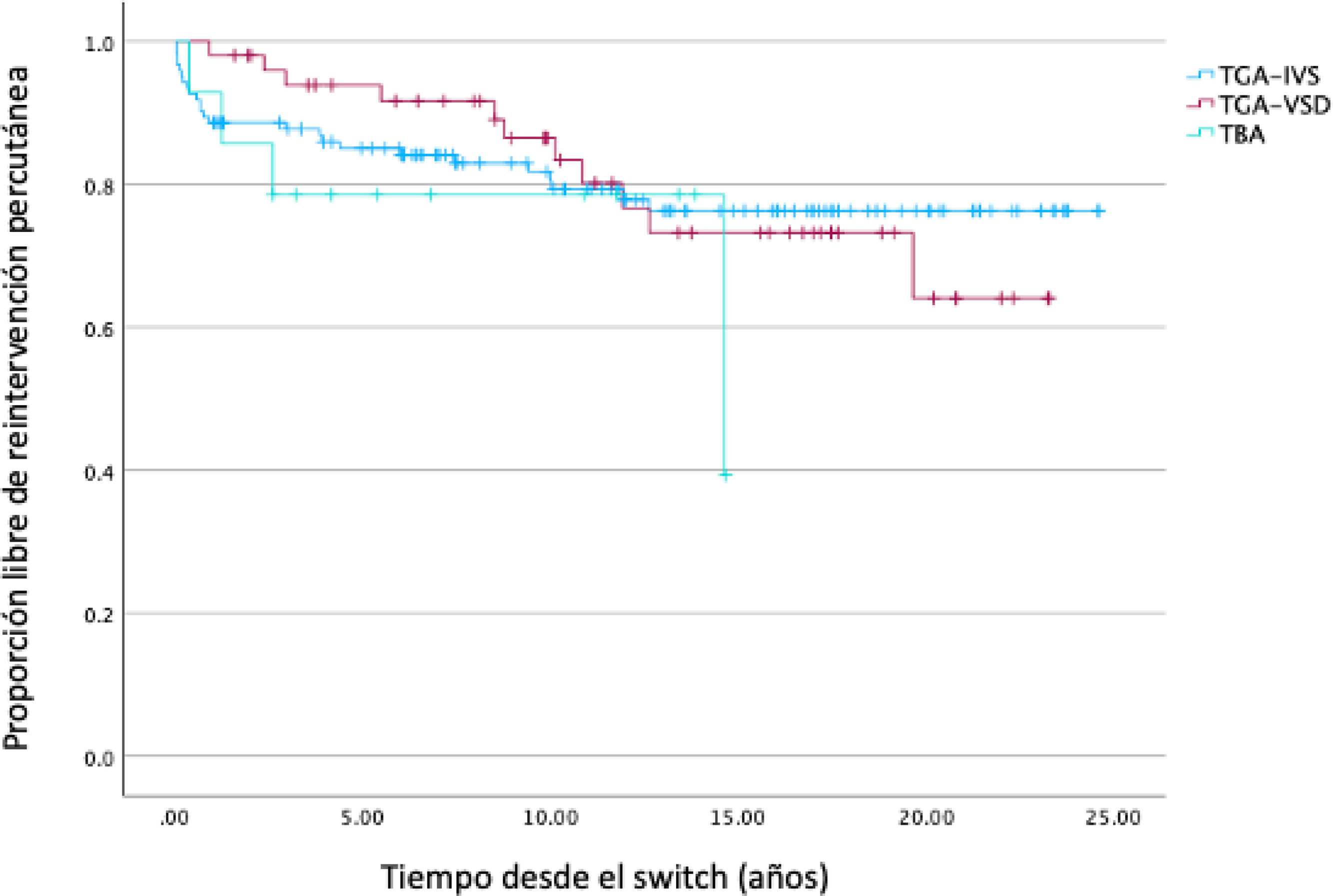
Cateterismos intervencionistasUn total de 35 pacientes (18,62%) requirieron la realización de al menos un cateterismo intervencionista (tabla 3) (fig. 4).
Cateterismos intervencionistas
| Número de procedimientos74 procedimientos en 63 cateterismos | Número de pacientes | |
|---|---|---|
| Estenosis pulmonar supravalvular | 54 | 27 (14.4%) |
| Angioplastia tronco pulmonar | 3 | |
| Angioplastia AP derecha | 7 | |
| Angioplastia AP izquierda | 8 | |
| Angioplastia bilateral rrpp | 9 | |
| Stent API | 12 | |
| Stent APD | 6 | |
| Stent bilateral AP | 9 | |
| Estenosis aorta | 10 | 5 (2,66%) |
| Angioplastia aórtica | 6 | |
| Stent aorta descendente | 4 | |
| Embolización de colateral | 5 | 4 (2,13%) |
| Cierre CIA (Amplatzer) | 2 | 2 (1,06%) |
| Miscelánea (Amplatzer valvular, Melody, stent coronario) | 3 | 3 (1,6%) |
AP: aórtico pulmonar; APD: aórticopulmonar derecho; API: aórtico pulmonar izquierdo; rrpp: ramas pulmonares.
En más de la mitad de estos casos (14,4% del global de la serie) el cateterismo se realizó por estenosis pulmonar supravalvular, siendo el stent de arteria pulmonar izquierda la intervención más realizada con 12 procedimientos seguido de la angioplastia bilateral de arterias pulmonares y la implantación de stents en ambas ramas pulmonares con nueve procedimientos cada uno11.
Cinco pacientes (2,66%) con actuación sobre la aorta a modo de angioplastia y stent de aorta descendente.
En cuatro pacientes se realizaron embolizaciones de colaterales, necesitando re-embolización uno de ellos y en dos pacientes se cerró CIA con dispositivo Amplatzer (1,06%).
En el grupo miscelánea tenemos el implante de Amplatzer para solución de leak peri-protésico, el implante de una Melody en posición pulmonar y un implante de stent coronario.
Implante de dispositivos de estimulación cardiacaCuatro pacientes (2,12%) precisaron de implante de marcapasos por bloqueo auriculoventricular (BAV) posquirúrgico. En todos los casos había presente una CIV (dos casos en el grupo TGA-CIV y dos casos en el grupo TBA) y en tres ocasiones el BAV fue posterior a la corrección del switch, mientras que el bloqueo se produjo tras la primera reoperación en uno de ellos. En la evolución a un paciente hubo que realizar un upgrade a terapia de resincronización cardiaca (TRC) por asincronía AV.
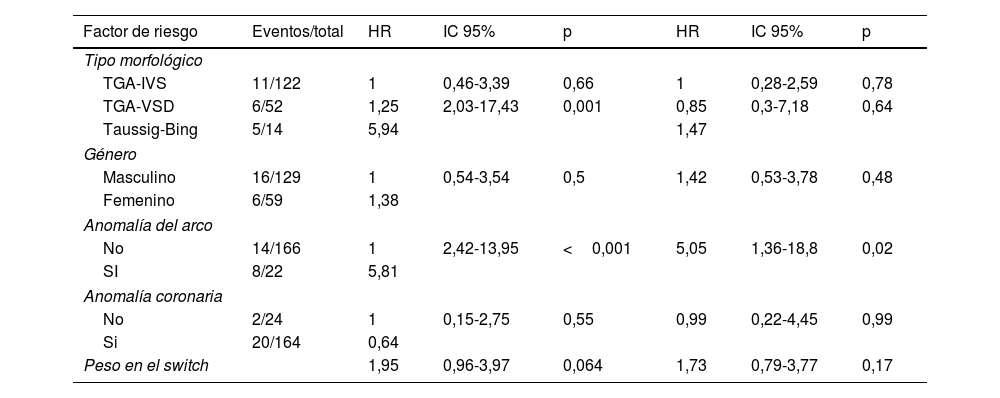
Factores de riesgo para reoperaciónTras el análisis univariable (tabla 4), se vieron como factores de riesgo para reoperación estadísticamente significativos dos variables: el tipo morfológico TBA (Hazard Ratio [HR]=5,94 p=0,001) y anomalía del arco asociada (HR=5,81 p<0,001). No hubo diferencias estadísticamente significativas en un patrón coronaria distinto al normal.
Regresión de Cox univariable y multivariable para reoperación
| Factor de riesgo | Eventos/total | HR | IC 95% | p | HR | IC 95% | p |
|---|---|---|---|---|---|---|---|
| Tipo morfológico | |||||||
| TGA-IVS | 11/122 | 1 | 0,46-3,39 | 0,66 | 1 | 0,28-2,59 | 0,78 |
| TGA-VSD | 6/52 | 1,25 | 2,03-17,43 | 0,001 | 0,85 | 0,3-7,18 | 0,64 |
| Taussig-Bing | 5/14 | 5,94 | 1,47 | ||||
| Género | |||||||
| Masculino | 16/129 | 1 | 0,54-3,54 | 0,5 | 1,42 | 0,53-3,78 | 0,48 |
| Femenino | 6/59 | 1,38 | |||||
| Anomalía del arco | |||||||
| No | 14/166 | 1 | 2,42-13,95 | <0,001 | 5,05 | 1,36-18,8 | 0,02 |
| SI | 8/22 | 5,81 | |||||
| Anomalía coronaria | |||||||
| No | 2/24 | 1 | 0,15-2,75 | 0,55 | 0,99 | 0,22-4,45 | 0,99 |
| Si | 20/164 | 0,64 | |||||
| Peso en el switch | 1,95 | 0,96-3,97 | 0,064 | 1,73 | 0,79-3,77 | 0,17 | |
HR: Hazard Ratio; IC; intervalo de confianza; TGA-IVS: transposición de grandes arterias con septo interventricular íntegro; TGA-VSD: transposición de grandes arterias con comunicación interventricular.
El peso al momento de switch muestra una HR de 1,95 con una p=0,064.
El análisis multivariable muestra únicamente factor de riesgo para reoperación la anomalía de arco asociada con una HR de 5,05 (p=0,02)
Capacidad funcionalCon una mediana de 14,47 años tras el switch (rango intercuartílico [RIC]: 12,27-17,56) se realizó ergoespirometría a 81 pacientes de la serie. Los resultados obtenidos fueron un consumo pico de oxígeno medio de 32,37mL/kg/min (desviación estándar [DE]=7,14) lo que supone una media de 75,62% de los valores predichos.
La media del porcentaje del valor predicho en los pacientes que había sufrido alguna reoperación fue de 70,33%, mientras que en los no reoperados fue de 76,82, siendo el resultado de la t de Student no significativo con una p=0,128.
Haciendo un análisis de los porcentajes de valor predicho según el subgrupo morfológico encontramos una significancia límite de p=0,05 usando el test ANOVA. Análisis de subgrupos serán necesarios en el futuro para esclarecer hacia qué dirección se dirige el porcentaje de valor predicho según subgrupo morfológico.
DiscusiónConsideraciones generalesPresentamos una serie de pacientes que se puede considerar no despreciable dada la rareza de la patología y el descenso en la incidencia propiciado por la disminución de la natalidad, así como el aumento de las interrupciones de embarazos por el sofisticado y preciso diagnóstico prenatal del que disponemos hoy en día.
MortalidadConsiderando la mortalidad como el resultado primario vemos que se ha reducido más de un 50% entre la primera mitad temporal de la serie pasando del 9% a un poco por encima del 4%, hecho que nos indica la mejora de la curva de aprendizaje quirúrgica en una cirugía muy sistematizada, pero de una sutura delicada. El hecho de que la mortalidad se encuentre casi dos puntos por debajo, con menos de la mitad de los pacientes de la principal serie europea2 nos confirma los buenos resultados en el objetivo primario.
Respecto a una comparación en el ámbito nacional12 solo disponemos de una serie que en 2010 reportaba una mortalidad hospitalaria del 10% con 304 pacientes8.
Cabe destacar una mortalidad en TGA simple (considerando TGA simple un peso por encima de 2kg y sin otra anomalía asociada) de dos pacientes de 135 intervenciones (1,5%), siendo las primera y cuarta intervenciones de este tipo que se realizaron en nuestro centro.
Que la mortalidad aumente con el incremento de la complejidad no es algo que sorprende hasta el punto en que es 4,5 veces más alta en el subgrupo TBA (que ostenta la tasa más alta con un 16,67%) con respecto a la TGA-IVS (3,68%).
ReoperacionesConsideramos adecuada la tasa de pacientes reoperados del 11,7% que incluso mejora los resultados de grandes series europeas. Este hecho probablemente se deba a el bajo nivel de reoperación por obstrucción de TSVD (1,6%).
La tasa de reoperación valvular, pese a ser las indicaciones más frecuentes se encuentran por debajo del 5% en la válvula neoaórtica13 y por debajo del 4% en la válvula neopulmonar, lo cual puede ser considerado satisfactorio.
Que la tasa de cateterismo sea más alta probablemente haya influido en que la tasa de reoperación sea más baja ya que, la estenosis de arterias pulmonares (que es el tipo de cateterismo que se realiza más frecuentemente) ha resuelto muchas situaciones que de otra manera se realizarían de manera quirúrgica.
Factores de riesgoCon respecto al análisis de los factores de riesgo cabe destacar que el hecho de asociar CIV a la TGA no implique más necesidad de reoperación, aunque esto puede estar limitado por muestra baja. No es sorpresa que el subtipo más complejo, como es el TBA, o si la patología asocia anomalía del arco sí que se muestra estadísticamente significativo a la hora de precisar reoperaciones.
Menos peso en el momento del switch se ha encontrado al borde de la significancia estadística y es muy probable que lo sea en el futuro con una muestra mayor.
Capacidad funcionalLa transposición de grandes vasos es la cardiopatía congénita que mejor capacidad funcional presenta en la evolución (superando incluso a la coartación de aorta). El pico de consumo de oxígeno que encontramos en nuestra serie está al mismo nivel que la mayor serie europea reportada en las últimas décadas.
Comparando este consumo entre los pacientes reoperados y los que no, hay diferencia en sus medias de porcentaje de valor predicho (76,82% vs. 70,33%) pero esta no se traduce en significancia estadística, aunque esperamos encontrarla conforme los pacientes en seguimiento sigan creciendo y se puedan incorporar al grupo de pacientes con espirometría realizada.
Se requerirá un análisis por subgrupos para encontrar las diferencias en capacidad.
ConclusionesLos pacientes que requieren de la cirugía de switch arterial obtienen unos buenos resultados en términos de mortalidad y reintervención considerando el global de cirugía cardiaca neonatal.
Conforme sumamos complejidad encontramos más mortalidad y reintervenciones en manera de cirugía o cateterismo con la patología valvular como mayor reto quirúrgico y la estenosis de arterias pulmonares como patología a tratar en la sala de cateterismo.
Los resultados de capacidad superponibles a la mayor serie europea2 nos confirma la buena deriva de los pacientes de la serie14, no solo en términos de mortalidad y reintervenciones, sino en capacidad funcional que resulta en una mejor calidad de vida.
Conflicto de interesesNo se presentó conflicto de intereses.