La mortalidad del melanoma cutáneo no ha disminuido en los últimos 50 años. Las únicas medidas que permiten reducirla son la prevención primaria y el diagnóstico oportuno; la evaluación dermatoscópica es fundamental para lograrlo. Permite identificar características del melanoma que pasarían desapercibidas al ojo desnudo.
El objetivo es reportar los hallazgos dermatoscópicos más frecuentes en pacientes con diagnóstico de melanoma in situ e invasivo.
Material y métodosEstudio observacional, retrospectivo en el que se realizó dermatoscopia de contacto utilizando dermatoscopio LED DermliteMR, y cámara fotográfica DermliteMR. Se evaluó asimetría en 2 ejes, asociación de colores, falta de pigmento, puntos irregulares, red atípica, pseudópodos, velo azul, ulceración y anillo rosa perilesional, y se comparó el diagnóstico histológico con los hallazgos dermatoscópicos.
ResultadosFueron 65 pacientes con melanoma cutáneo: 10 in situ y 55 invasivos. La media de Breslow en invasivos fue 3mm. La mayoría de los pacientes (35) tuvieron localización en extremidades. El hallazgo dermatoscópico más frecuente fue asimetría en 2 ejes, seguida de asociación de 2 o más colores; en melanoma in situ el hallazgo más habitual fue la asimetría en 2 ejes seguida de los puntos atípicos; en melanoma invasivo la asimetría en 2 ejes, la asociación de 2 colores o más y los pseudópodos fueron los hallazgos más frecuentes.
ConclusiónLa asimetría en 2 ejes es el hallazgo dermatoscópico más frecuente en melanoma ya sea in situ o invasivo; la presencia de 2 colores o más en una lesión pigmentada debe hacer sospechar de un melanoma invasivo.
The mortality of cutaneous melanoma has not declined over the past 50 years. The only interventions that can reduce mortality are primary prevention and early diagnosis, and the dermoscopic evaluation is essential to achieve this. Dermoscopy identifies characteristics of melanoma that would go unnoticed to the naked eye.
The aim of this paper is to report the most frequent dermoscopic findings in patients diagnosed with in situ and invasive melanoma.
Material and methodsAn observational and retrospective study of contact dermoscopy was performed using LED DermliteTM and camera DermliteTM dermoscope. The findings evaluated were: asymmetry in two axes, association of colours, lack of pigment, irregular points, atypical network, pseudopods, blue veil, ulceration, and peri-lesional pink ring. These dermoscopic findings were compared with the histological diagnosis.
ResultsThe study included 65 patients with cutaneous melanoma; 10 in situ, and 55 invasive. The mean Breslow in invasive melanoma was 3 mm. Most patients (35) had localization in extremities. In all patients, the most frequent dermoscopic finding was asymmetry in two axes, followed by association of two or more colours; in melanoma in situ, asymmetry was the most frequent, followed by atypical-irregular points. In invasive melanoma asymmetry in two axes, the association of two or more colours, and pseudopods, were the most frequent findings.
ConclusionAsymmetry in two axes is the most common dermoscopic finding in in situ and invasive melanoma. The presence of two or more colours in a pigmented lesion should be suspected in an invasive melanoma.
La dermatoscopia es una forma no invasiva de evaluar las lesiones pigmentadas con objeto de descartar la presencia de melanoma cutáneo; su correcta aplicación permite decidir qué lesiones son clínicamente sospechosas y candidatas a resección o biopsia con objetivo diagnóstico; permite evaluar las estructuras de la piel in vivo, desde la epidermis hasta la dermis papilar las cuales no son perceptibles a simple vista; las características y distribución del pigmento en estas áreas son diferentes en lesiones benignas y en melanoma, la certeza diagnóstica de una lesión pigmentada evaluada con dermatoscopia mejora en un 30%1.
Escindir toda lesión pigmentada nos lleva a una elevada tasa de falsos positivos y biopsias innecesarias; por otro lado, el no sospechar de una lesión pigmentada que corresponda a un melanoma incipiente podría implicar un diagnóstico tardío.
Debido a la falta de tratamientos adyuvantes efectivos y a que la mortalidad por melanoma no ha cambiado en los últimos años, la única alternativa para mejorar la supervivencia es el diagnóstico oportuno en fases en las que el melanoma cutáneo es delgado.
Sin embargo, decidir qué lesiones son un melanoma y cuáles no lo son es complejo sobre todo cuando se trata de melanomas in situ o muy delgados (menores a 1 mm y no ulcerados).
La dermatoscopia es probablemente el mejor estudio clínico que nos permite identificar lesiones pigmentadas con sospecha de melanoma cutáneo; se basa en la evaluación microscópica de la lesión pigmentada lo que permite evaluar características en la pigmentación que están relacionadas con melanoma.
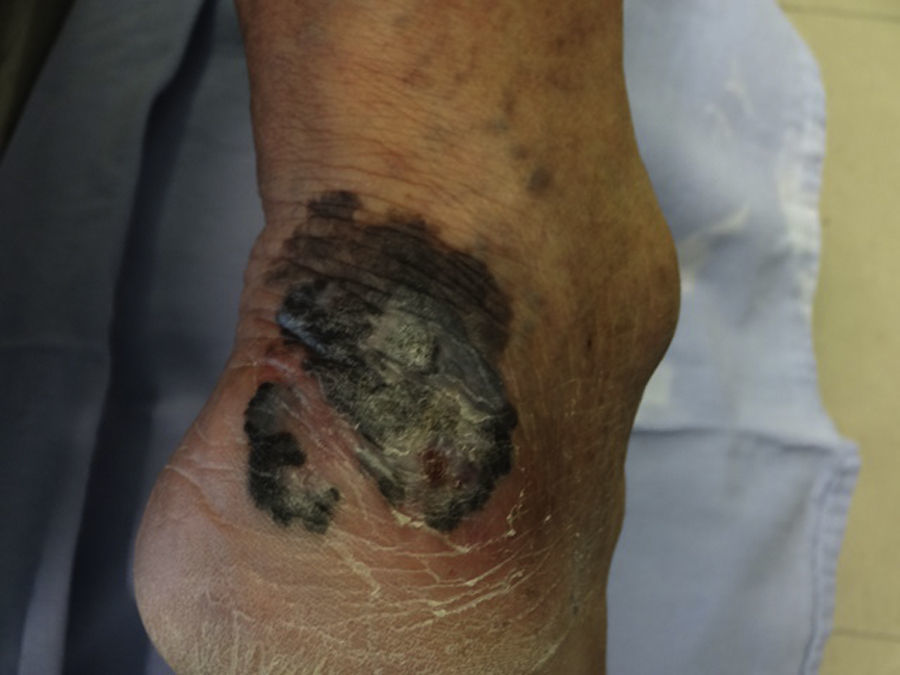
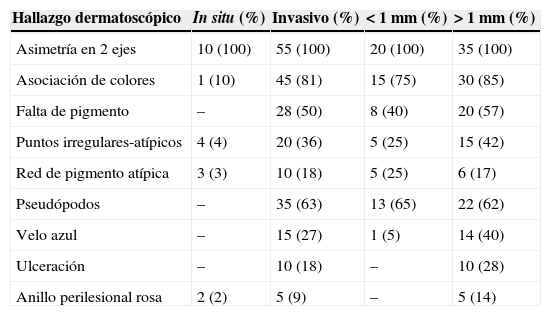
En México, la mayoría de los melanomas cutáneos históricamente han sido diagnosticados en etapas localmente avanzadas2,3, con datos no solo dermatoscópicos sino clínicos macroscópicos evidentes de la neoplasia como ulceración, sangrado y fase de crecimiento vertical (fig. 1); en estos pacientes la dermatoscopia no ofrece más datos para el diagnóstico de melanoma cutáneo; sin embargo, en aquellos pacientes que se presentan con lesiones incipientes, si bien son la minoría, la decisión de escindirla o no depende de numerosos factores y cobra importancia sobre todo cuando se encuentra en áreas que pueden comprometer la estética o la función (cara y plantas, por ejemplo).
Existen numerosas características dermatoscópicas que se asocian a melanoma cutáneo y muchas dependen de la experiencia del observador y pueden ser un tanto subjetivas; sin embargo, las más frecuentes son la asimetría y los cambios en el patrón de distribución del color caracterizado ya sea por asociación de 2 o más colores o por la presencia de puntos irregulares de pigmento; la presencia de una o más está asociada generalmente al espesor del tumor (Breslow), los cambios son menos evidentes en melanomas superficiales e in situ; la intensidad de los cambios y el número de hallazgos dermatoscópicos en una lesión pigmentada son inversamente proporcionales al nivel de Breslow del melanoma.
Clásicamente se ha recomendado la «regla del ABCD» (asimetría, borde, color y diámetro)4 para la evaluación clínica de toda lesión pigmentada; sin embargo, este algoritmo no siempre nos permite distinguir lesiones pigmentadas de las que no lo son y en melanomas superficiales no es considerada fiable; los cambios sobre todo en la elevación se presentan en melanomas con grosores intermedios a gruesos.
El objetivo del presente artículo es identificar cuáles son los hallazgos dermatoscópicos más frecuentes en pacientes con melanoma cutáneo sin franca evidencia clínica.
Material y métodosEs un estudio observacional y retrospectivo en el que se incluyeron pacientes con diagnóstico histológico de melanoma cutáneo evaluados antes de la resección tanto clínicamente como por dermatoscopia. Los pacientes que clínicamente tenían evidentemente un melanoma (tumor, ulceración, crecimiento exofítico) no fueron incluidos; se incluyeron únicamente aquellas lesiones que en la evaluación clínica, a ojo desnudo tenían duda de que se tratase de una lesión pigmentada o de un melanoma.
Todos los pacientes que consultaron en el período de un año por lesiones pigmentadas fueron evaluados con dermatoscopia, utilizando un dermatoscopio DermliteMR, y posteriormente fotografiados con cámara dermatoscópica con luz LED DermliteMR; las lesiones se analizaron con luz polarizada y/o con aceite de inmersión y luz blanca LED; se registraron las características dermatoscópicas; en los pacientes en los que se comprobó melanoma, se correlacionaron los hallazgos dermatoscópicos con las características histológicas de la neoplasia.
La dermatoscopia inicial fue realizada con el algoritmo de 2 pasos; 1. Decidir si la lesión pigmentada era melanocítica y 2. En caso de serlo si tenía o no características de melanoma. Sin embargo, como el estudio incluyó solo a pacientes con melanoma cutáneo efectuamos un segundo paso que fue la correlación de los hallazgos dermatoscópicos con los factores pronóstico de la neoplasia.
Los hallazgos dermatoscópicos analizados fueron: asimetría en 2 ejes, asociación de colores, áreas con falta de pigmento, puntos irregulares y atípicos de pigmento, red de pigmento atípica, pseudópodos, presencia de velo azul, ulceración y eritema periférico (anillo rosa).
Se incluyeron pacientes con melanomas cutáneos localizados en cualquier parte del cuerpo, fueron excluidos los melanomas de mucosas, subungueales, del cuero cabelludo e interdigitales.
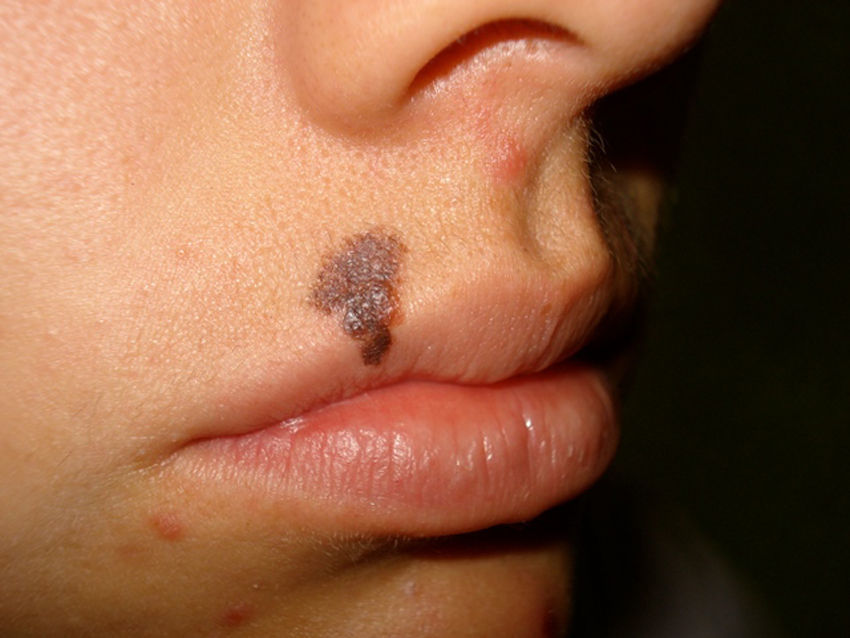
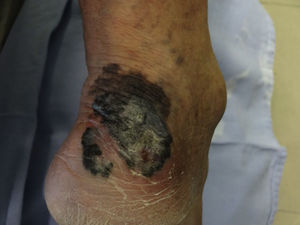
Debido a que existen lesiones pigmentadas con características clínicas que confirman el diagnóstico de melanoma invasivo, en las que la dermatoscopia solo confirma los hallazgos pero no es decisiva en el diagnóstico (fig. 1), este tipo de lesiones fueron excluidas del análisis y se incluyeron solo las lesiones en las que la clínica no era evidente o mostraba hallazgos dudosos de melanoma (fig. 2).
ResultadosFueron incluidos 65 pacientes con diagnóstico de melanoma cutáneo, 40 mujeres y 25 hombres con rangos de edad de 18-90 años y media de 65.
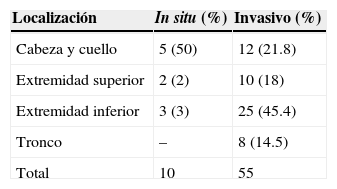
Los sitios anatómicos del melanoma pueden verse en la tabla 1.
Localización del melanoma cutáneo
| Localización | In situ (%) | Invasivo (%) |
|---|---|---|
| Cabeza y cuello | 5 (50) | 12 (21.8) |
| Extremidad superior | 2 (2) | 10 (18) |
| Extremidad inferior | 3 (3) | 25 (45.4) |
| Tronco | – | 8 (14.5) |
| Total | 10 | 55 |
Localización de melanomas in situ e invasivos, la mayoría localizados en extremidades (59%); el 50% de los melanomas in situ se localizaron en cabeza y cuello, principalmente en cara.
En 10 pacientes el diagnóstico fue de melanoma in situ y en 55 de melanoma invasivo, los tipos de melanoma diagnosticados fueron: lentigo maligno melanoma en 10, melanoma de extensión superficial en 20 y lentiginoso acral en 35.
El lentigo maligno melanoma se localizó en piel facial en 3 casos, en región del hélix auricular en 2, en dorso de la mano en uno, en la eminencia tenar en uno, en la cara anterior del muslo en 2 y en cara posterior de la pierna en uno.
El fototipo dérmico más frecuente fue III en 50 pacientes y III en 15. La lista de los hallazgos dermatoscópicos más habituales se expone en la tabla 2; el más frecuente fue la asimetría en 2 ejes tanto para melanomas in situ como invasivos, se presentó en todos los pacientes, seguido de la asociación de 2 colores (91%) y pseudópodos (63%).
Hallazgos dermatoscópicos
| Hallazgo dermatoscópico | In situ (%) | Invasivo (%) | <1mm (%) | >1mm (%) |
|---|---|---|---|---|
| Asimetría en 2 ejes | 10 (100) | 55 (100) | 20 (100) | 35 (100) |
| Asociación de colores | 1 (10) | 45 (81) | 15 (75) | 30 (85) |
| Falta de pigmento | – | 28 (50) | 8 (40) | 20 (57) |
| Puntos irregulares-atípicos | 4 (4) | 20 (36) | 5 (25) | 15 (42) |
| Red de pigmento atípica | 3 (3) | 10 (18) | 5 (25) | 6 (17) |
| Pseudópodos | – | 35 (63) | 13 (65) | 22 (62) |
| Velo azul | – | 15 (27) | 1 (5) | 14 (40) |
| Ulceración | – | 10 (18) | – | 10 (28) |
| Anillo perilesional rosa | 2 (2) | 5 (9) | – | 5 (14) |
La asimetría en 2 ejes es el hallazgo más frecuente y consistente en todos los melanomas; características como áreas con falta de pigmento, asociación de 2 colores, pseudópodos, velo azul y ulceración son más frecuentes en melanomas invasivos; la presencia de ulceración, velo azul y pseudópodos se asocia a melanomas mayores de 1 mm de Breslow.
En el melanoma in situ el hallazgo más frecuente después de la asimetría fue la presencia de 2 colores (10%); hubo hallazgos que no se presentaron en ninguno de los pacientes con melanoma in situ como las áreas con falta de pigmento, la ulceración, los pseudópodos y el velo azul.
En el melanoma invasivo el tercer hallazgo más frecuente después de la asimetría y la asociación de 2 colores fue la presencia de pseudópodos (63%), seguida de áreas con falta de pigmento (50%) y puntos irregulares atípicos (36%).
La presencia de 2 o más colores, áreas con falta de pigmento, pseudópodos, velo azul y ulceración son hallazgos más frecuentes en melanomas invasivos con nivel de Breslow mayor de 1mm.
DiscusiónSe ha demostrado con nivel de evidencia clínica 1 que la dermatoscopia tiene mayor sensibilidad y especificidad en la detección temprana del melanoma cutáneo cuando se le compara con la evaluación clínica «al ojo desnudo»1; permite identificar hallazgos microscópicos que pasarían desapercibidos en el análisis clínico y también lesiones no solo con alta sospecha de melanoma sino con un nivel de invasión mayor a una lesión superficial lo cual permite al clínico decidir el tratamiento expedito de este tipo de lesiones.
La extirpación de toda lesión pigmentada aun en sujetos con riesgo por sus características físicas (evidencia de fotodaño, fenotipo I-II, piel tipos 1 a 3) en función únicamente de la evaluación clínica lleva a una tasa elevada de falsos positivos y a procedimientos quirúrgicos y estrés innecesarios5,6.
La evaluación dermatoscópica nos permite con base en hallazgos objetivos decidir qué tipo de lesión pigmentada tiene posibilidades de ser melanoma, y además identificar aquellas que no son superficiales sino que tienen ya un grado importante de invasión aunque clínicamente no sea evidente7.
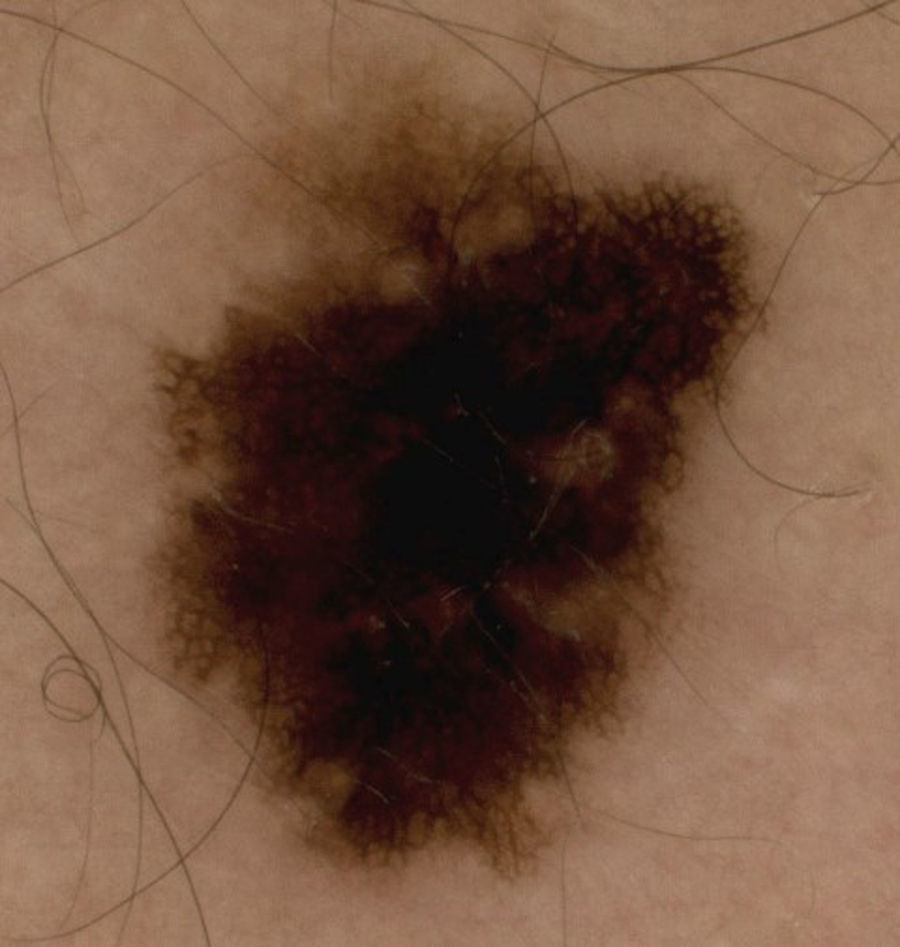
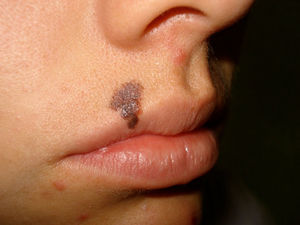
Los hallazgos dermatoscópicos dependen del tipo de melanoma, in situ o invasivo, y en los invasivos los hallazgos varían según el nivel de invasión8,9. Existen características dermatoscópicas que hacen pensar en melanomas invasivos mayores de 1mm de espesor10,11; en la presente serie estas fueron la presencia de 2 colores o más, la ulceración, las áreas con falta de pigmento, los pseudópodos (fig. 3) y la presencia de velo azul (fig. 4).
Existen otras características que comparten los melanomas invasivos ya sea menor o mayor de 1mm de grosor como la asimetría en 2 ejes y la red atípica (fig. 5).
En el melanoma in situ el hallazgo más importante es la asimetría en 2 ejes, aunque comparte algunas características con los melanomas invasivos como son la presencia de puntos atípicos, de red atípica y de anillo perilesional rosa; sin embargo, existen características que no encontramos como el velo azul, la ulceración y la presencia de pseudópodos. Cualquiera de estas características debe de hacer pensar en melanoma invasivo mayor de 1mm de espesor.
ConclusionesLa dermatoscopia es una herramienta útil en el diagnóstico oportuno de melanoma cutáneo; existen hallazgos que permiten identificar melanomas en etapas iniciales.
Los hallazgos dermatoscópicos dependen del grosor de la lesión; en melanoma in situ la asimetría en 2 ejes es el hallazgo más importante; la presencia de ulceración, velo azul y asociación de 2 colores o más se relacionan más frecuentemente con melanoma invasivo.
La ulceración y el velo azul son los hallazgos que deben hacer pensar en melanoma mayor de 1mm de espesor.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.