Introducción
La obstrucción intestinal después de un bypass gástrico laparoscópico (BPGL) puede tener varias etiologías: acodamiento de la yeyuno-yeyunostomía o kinking, estenosis de las anastomosis, torsión del asa Y de Roux sobre su eje, compresión del asa eferente por el mesocolon en la variante retrocólica, obstrucción por coágulos, intususcepción interna, síndrome adherencial, hernias de pared y hernias internas1.
Las hernias internas son la causa más frecuente de obstrucción en estos pacientes en el seguimiento a largo plazo y pueden tener un desenlace fatal para el paciente si no son reconocidas a tiempo. Sin embargo, la obstrucción es tan sólo una forma de presentación y hemos observado que, con frecuencia mucho mayor, las hernias internas dan clínica inespecífica de dolor intermitente y sólo se diagnostican cuando aparecen complicaciones como la obstrucción aguda o la peritonitis. Así pues, hoy en día la incidencia real es mayor que la descrita y el diagnóstico se ve dificultado por la clínica subaguda que presentan los pacientes y porque se atribuye los síntomas de dolor intermitente a otras afecciones como la colelitiasis o la úlcera.
Presentamos una técnica para el cierre de los defectos mesentéricos creados por esta cirugía mediante el uso de sutura permanente y continua en la variante retrocólica del bypass gástrico con el fin de prevenir su aparición2-4.
Las hernias internas
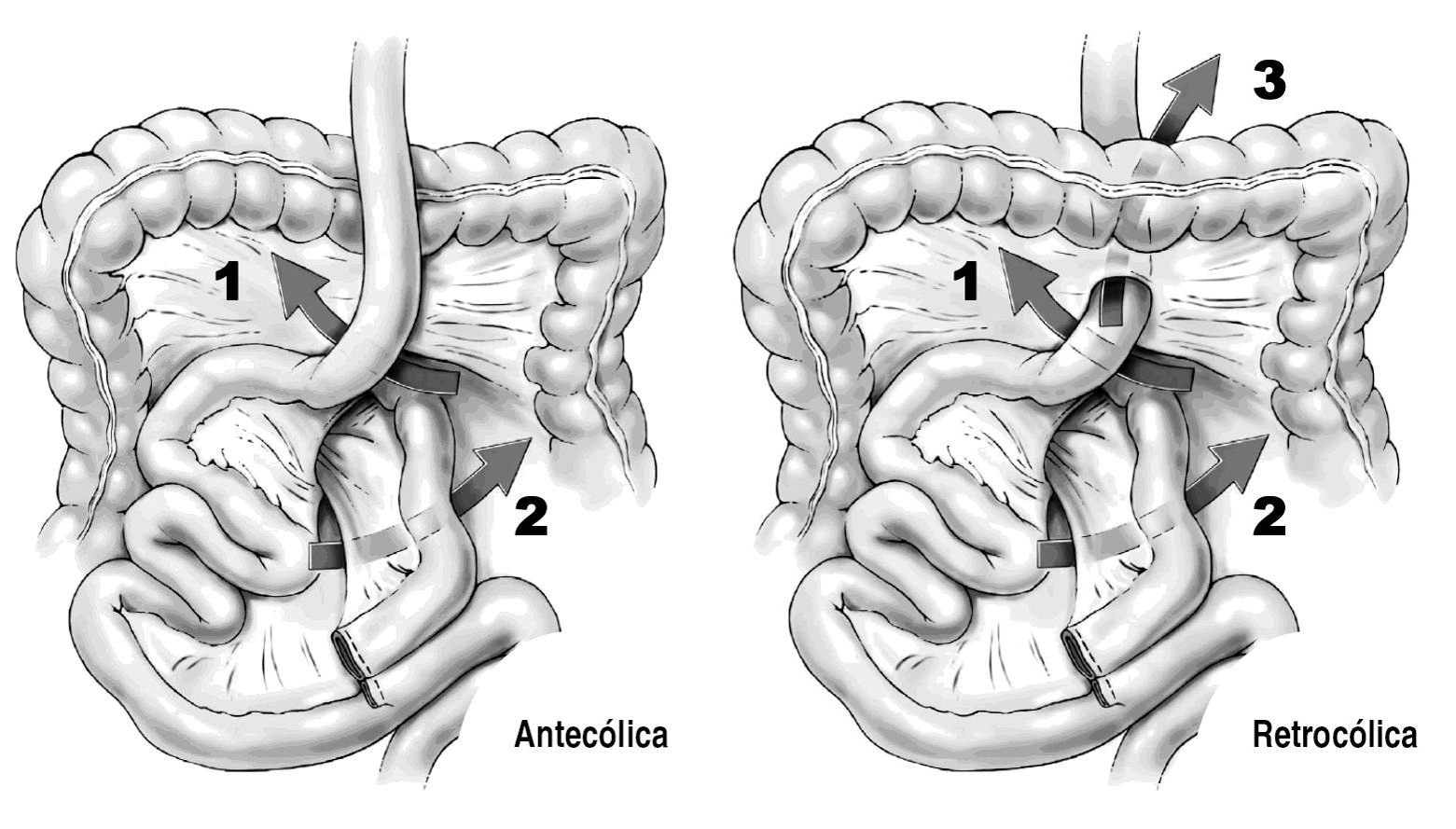
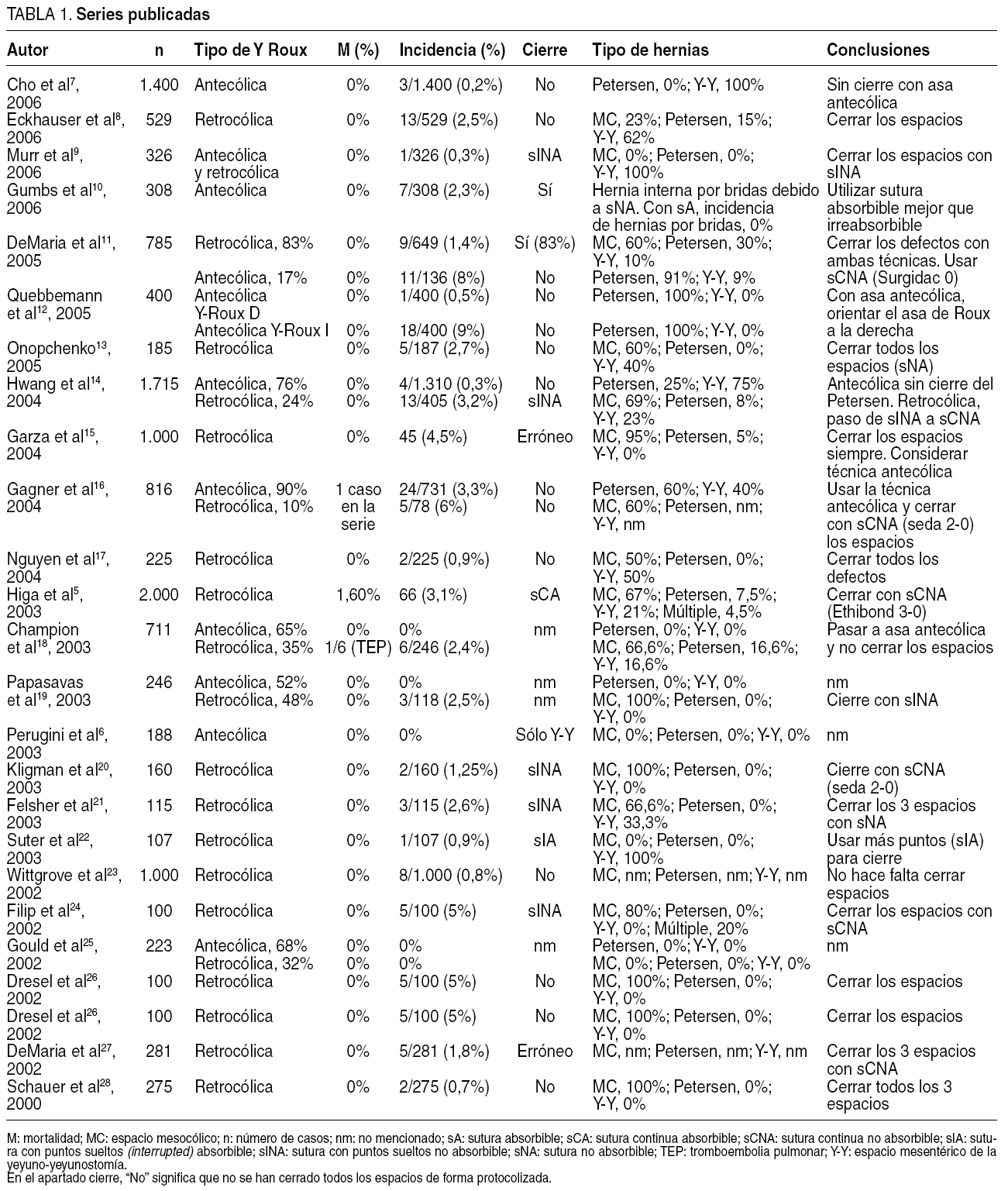
Los 3 defectos mesentéricos creados por esta cirugía (fig. 1) en la variante retrocólica son: a) el espacio de Petersen, que es el que hay por debajo del asa en Y de Roux que asciende para la anastomosis con el estómago; ésta es el asa alimentaria o eferente y este espacio también se denomina retro-Roux y está delimitado por el mesenterio del asa en Y de Roux y el mesocolon (fig. 1); b) el espacio entre el asa de Y de Roux que sube y el ojal del mesocolon en la variante retrocólica es otro punto posible de hernia, que se denomina hernia mesocólica o transmesocólica y es la más frecuente en esta revisión (tabla 1); obviamente, si el asa es antecólica, este espacio no existe; y c) el defecto mesentérico creado en la anastomosis enteroentérica.
Fig. 1. Espacios potenciales de herniación en la técnica antecólica y retrocólica: 1: espacio de Petersen; 2: espacio mesentérico de la yeyuno-yeyunostomía; 3: espacio transmesocólico en la variante retrocólica. Tomada de Carmody B, DeMaría EJ, Jamal M, et al. Internal hernia after aparoscopic Roux-en-Y gastric bypass. Surg Obes Relat Dis. 2005;1. Con permiso de la American Society for Bariatric Surgery.
Es importante destacar que estos espacios no existen en un sujeto normal y son creados por el cirujano cuando realiza el bypass gástrico (iatrogénicos). En esta técnica, el riesgo de hernias siempre existe, auque sea mínimo, por lo que siempre hay que considerar su cierre independientemente de la técnica utilizada. Cualquier hernia interna con posterior peligro para la vida del paciente puede ser clasificada como iatrogenia del cirujano si no se ha puesto el empeño necesario para su cierre.
Revisión de la literatura
En la tabla 1 se muestra la incidencia de hernias internas en las diferentes series publicadas, así como las conclusiones de los autores. Para ello buscamos en MEDLINE (disponible en: http://www.ncbi.nlm.nih.gov/entrez/) y bibliografías de artículos de interés con las palabras clave: obesidad, laparoscopia, bypass gástrico, hernia interna y hernia de Petersen.
Etiología e incidencia
La técnica del bypass gástrico crea una serie de espacios que pueden ser lugar de complicaciones a largo plazo. El cierre mesentérico es una técnica compleja que puede desorientar al cirujano inexperto y, si no se realiza sistemáticamente, puede causar, en el peor de los casos, la muerte del paciente.
Las hernias internas son iatrogénicas, pueden ocurrir con la variante antecólica o con la retrocólica (tabla 1) y con técnica abierta o con laparoscópica y se pueden presentar en el postoperatorio inmediato o en el tardío.
La obstrucción intestinal tras BPGL puede tener diferentes etiologías según cuándo se produzcan. Las obstrucciones inmediatas (primeros 30 días tras la cirugía) suelen deberse a problemas en la anastomosis yeyuno-yeyunal (acodamiento, estenosis...) y otros menos frecuentes como edema, estenosis, hematoma y hernias de pared. En ese período las hernias internas son muy infrecuentes y normalmente se las atribuye a un defecto de la técnica en su cierre. Generalmente, su incidencia aumenta una vez el paciente ha perdido una cantidad significativa de peso (período posterior a los 6 meses tras la cirugía)27.
Entre los problemas de obstrucción en el postoperatorio inmediato destacamos el kinking o acodamiento de la anastomosis yeyuno-yeyunal que puede originar obstrucción proximal y es fácil de prevenir. Para evitar este problema, Higa, como la mayoría de los autores, utiliza el punto antiobstrucción descrito previamente por Brolin32, aunque con ligeras modificaciones. Con este punto se logra alinear la anastomosis y se impide el acodamiento como causa de obstrucción.
La cirugía laparoscópica limita la formación de adherencias y favorece la movilidad libre de las asas intestinales y la posibilidad de desplazamiento de éstas a través de orificios herniarios creados por la propia cirugía5,18,29. Los espacios potenciales de hernia incluyen: el defecto del mesocolon transverso en la técnica retrocólica, el espacio de Petersen30,31 y el defecto mesentérico de la yeyuno-yeyunostomía. La incidencia de las hernias internas en la técnica laparoscópica oscila en un 1-9% (tabla 1), con una media en torno a un 2-5% (el 2,51% del total en una reciente revisión33) y será causa de obstrucción intestinal en un 2-5% de los casos. De hecho, es la causa más frecuente de obstrucción tras una bypass gástrico laparoscópico en la mayoría de las grandes series analizadas5,7,12,15.
Actualmente, no existen estudios clínicos aleatorizados sobre este problema y la mayoría de las series nos aportan datos diferentes sobre su etiología, presentación y prevención. Aunque la tendencia actual es el cierre protocolizado de estos espacios, varios autores confirman que, independientemente de la técnica utilizada para el cierre, todavía sigue existiendo un riesgo potencial, aunque menor15,18,31,34.
Formas de presentación: diagnóstico
Aunque se ha dado mucha importancia a la obstrucción intestinal como forma de presentación, hoy debemos tener en cuenta que las hernias internas presentan mucho más a menudo otra clínica: dolor crónico intermitente periumbilical o epigástrico con o sin vómitos (posiblemente en relación con episodios de incarceración y resolución espontánea). Por ello y como norma general, el cirujano dedicado a la obesidad debe seguir a sus pacientes durante toda la vida y sospechar la posibilidad de hernia interna en todos los pacientes con dolor de difícil justificación, independientemente del tiempo transcurrido tras la cirugía y de si se cerró o no los defectos mesentéricos con la cirugía primaria.
Cuando estos síntomas están presentes y se ha descartado otras afecciones (úlcera, colelitiasis, déficit de lactosa...), se deben realizar estudios radiológicos. La mayoría de los autores en las series analizadas practican un tránsito con Gastrografin oral y tomografía computarizada (TC) si hay dudas. Si éstos son normales y hay alto índice de sospecha, la tendencia actual es la laparoscopia exploradora ambulatoria para evitar complicaciones relacionadas con las hernias internas. Si se adopta esta actitud "prudente", es normal observar que la incidencia de hernias internas aumenta5,12. En la serie de Champion et al18, una paciente embarazada se sometió a colecistectomía por laparoscopia en otro centro por cuadro de dolor abdominal crónico y falleció 24 horas después de la cirugía por necrosis intestinal debido a hernia interna (causa real del dolor en este caso)12,18.
Como se indica en la tabla 1, nuestra incidencia de hernias internas es realmente alta (3,1%) respecto a las de otras series. Esto, en nuestra opinión, puede deberse a:
Un estricto seguimiento de nuestros pacientes y el gran número de pacientes operados de forma electiva (dolor crónico sin causa aparente y con estudios radiológicos normales) que finalmente presentan hernias internas. Creemos que los pacientes con dolor posprandial crónico visitan a sus cirujanos si están bien informados y que en la mayoría de las series esta afección queda infravalorada y los pacientes no son diagnosticados hasta que se presenta un evento agudo. Opinamos que la indicación de una operación electiva por dolor intermitente con sospecha de hernia interna (laparoscopia exploradora) está totalmente justificada según nuestra experiencia. Además, en la serie de Quebbemann et al12 casi un 50% de las hernias internas se detectaron con cirugía no urgente (programada). Por ello, si tenemos la oportunidad, debemos revisar los defectos mesentéricos y valorar posibles hernias internas en caso de realizar cirugía por otro motivo (colecistectomía, apendicectomía...) en un paciente previamente operado de obesidad.
Nuestros datos, analizados hasta 2003, comprenden a la mayoría de los pacientes operados con la técnica de cierre mesentérico previa (cierre con puntos sueltos reabsorbibles mayoritariamente), lo cual indica que la técnica anterior no era la más apropiada. Con la actual técnica de cierre mesentérico (sutura continua e irreabsorbible tipo Ethibond) no hemos encontrado hasta el momento complicaciones derivadas de las hernias internas. Ello puede deberse al corto período de seguimiento y, por lo tanto, debemos analizar nuestros datos en el futuro.
La gran mayoría de las series no tiene suficiente volumen de pacientes para alcanzar conclusiones correctas.
Prevención: técnica quirúrgica
La técnica descrita es el resultado de ciertas modificaciones con el tiempo y está basada en una experiencia personal con más de 3.000 pacientes operados de obesidad patológica.
La técnica quirúrgica del bypass gástrico2,3 y nuestros datos4,5 han sido analizados previamente.
La incidencia de hernias internas en nuestra serie personal en el año 2001 era del 3,5%. Desde entonces y con la introducción de la técnica que a continuación se describe, la incidencia de hernias internas ha disminuido y, aunque los datos no han sido actualizados hasta el año 2006, la gran mayoría de los pacientes con cierre mesentérico que son revisados por otros motivos (colecistectomía, dolor crónico, revisión por malos resultados en pérdida de peso...) presentan integridad de las suturas y del cierre de los orificios herniarios, lo que muestra la fiabilidad de la técnica.
En la técnica del cierre se hace especial hincapié en el uso de sutura continua y no reabsorbible (Ethibond® 3-0). Según nuestra experiencia y la opinión de otros autores, la utilización de puntos entrecortados tiene mayor índice de fracasos. Esto podría deberse a la gran pérdida de peso de los pacientes y adelgazamiento progresivo de los mesos, y pueden aparecer entre los puntos del cierre mesentérico espacios pequeños (gaps) que con el tiempo aumentan de tamaño y facilitan la entrada de asas intestinales. Del mismo modo, no utilizamos suturas absorbibles debido a la ineficacia en la formación de adherencias necesarias para el cierre de los orificios.
En la técnica de Higa2,3 el asa en Y de Roux es retrocólica y antegástrica, con la gastroyeyunostomía realizada con sutura continua en dos planos (Vicryl® 3-0). La anastomosis se calibra con sonda de 34 Fr, con un diámetro de sálida en torno a 1,2-1,5 cm. El reservorio es vertical a expensas de curvatura menor y tiene 20 ml. El asa biliopancreática mide generalmente 25-30 cm (muy corta) y el asa en Y de Roux como norma general mide 100 cm para todos los pacientes, incluidos los pacientes con superobesidad, aunque se considera otras alternativas en función de los pacientes y sus comorbilidades asociadas.
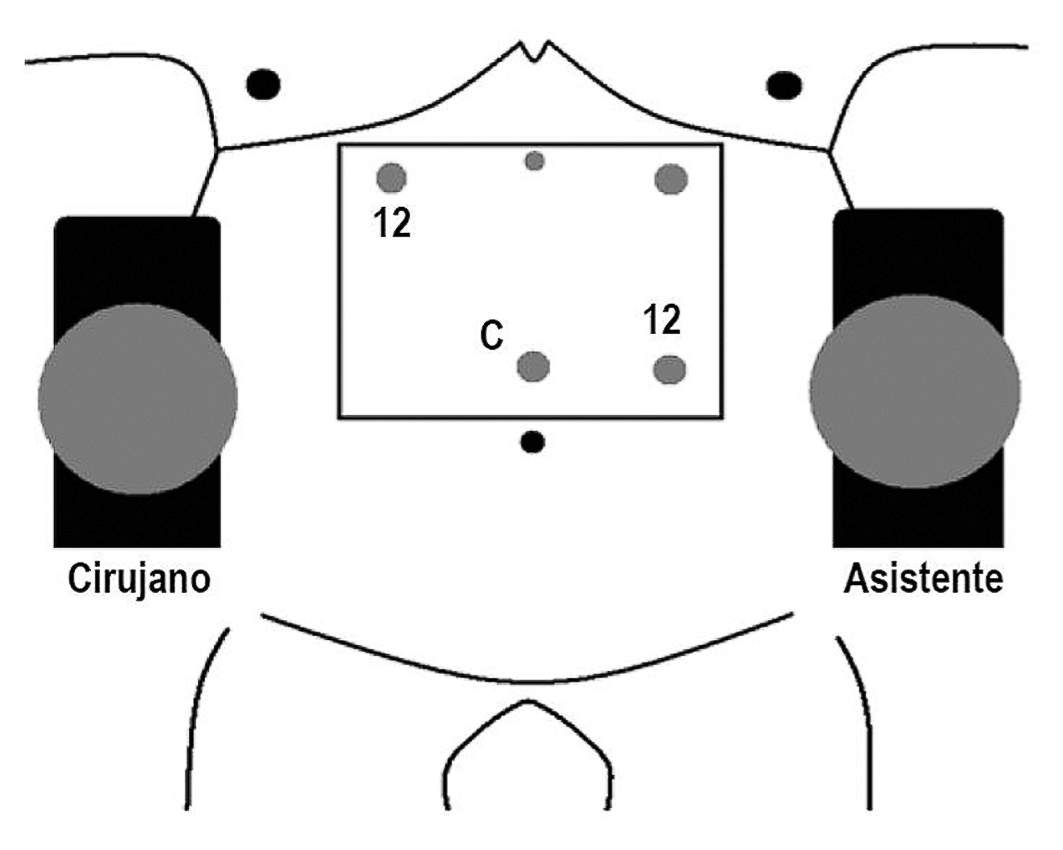
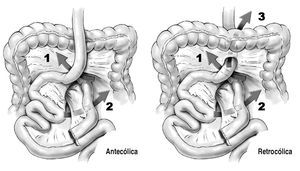
El paciente se coloca a 0° en la mesa de operaciones y el cirujano se sitúa a la derecha (fig. 2). Aunque esta posición no es habitual entre los cirujanos europeos, opinamos que nuestra técnica personal de cierre mesentérico se puede realizar si el cirujano utiliza la "posición francesa" y tiene habilidad suficiente con el manejo de las suturas.
Fig. 2. El cirujano se coloca a la derecha del paciente durante toda la intervención y utilizará los puertos de 12 mm (C: laparoscopio) señalados en la figura para realizar el cierre de los orificios mesentéricos. Esta posición facilita el trabajo en el compartimento inframesocólico. Los cirujanos que operan en posición francesa deben realizar pequeñas modificaciones en los puertos de entrada para garantizar la angulación suficiente para manejar las suturas.
Para el cierre de los tres defectos mesentéricos creados en la técnica, el cirujano utiliza la regla de triangulación básica para sutura desde los trócares de 12 mm señalados en la figura 2. Una vez abierto el ojal en el mesocolon para ascender el asa Y de Roux, se procede a la sección instestinal con carga blanca, aproximadamente 25 cm distal al ligamento de Treitz, y se realiza la yeyuno-yeyunostomía. Primero se realiza la cirugía en el compartimento inframesocólico, salvo excepciones, y posteriormente la gastroyeyunostomía con asa retrocólica para evitar la tensión en la anastomosis. Una forma alternativa no debería cambiar el sentido de la técnica para el cierre mesentérico.
Una vez se realiza la anastomosis, se comienza con el cierre de los espacios herniarios como se describe en las figuras 3-8.
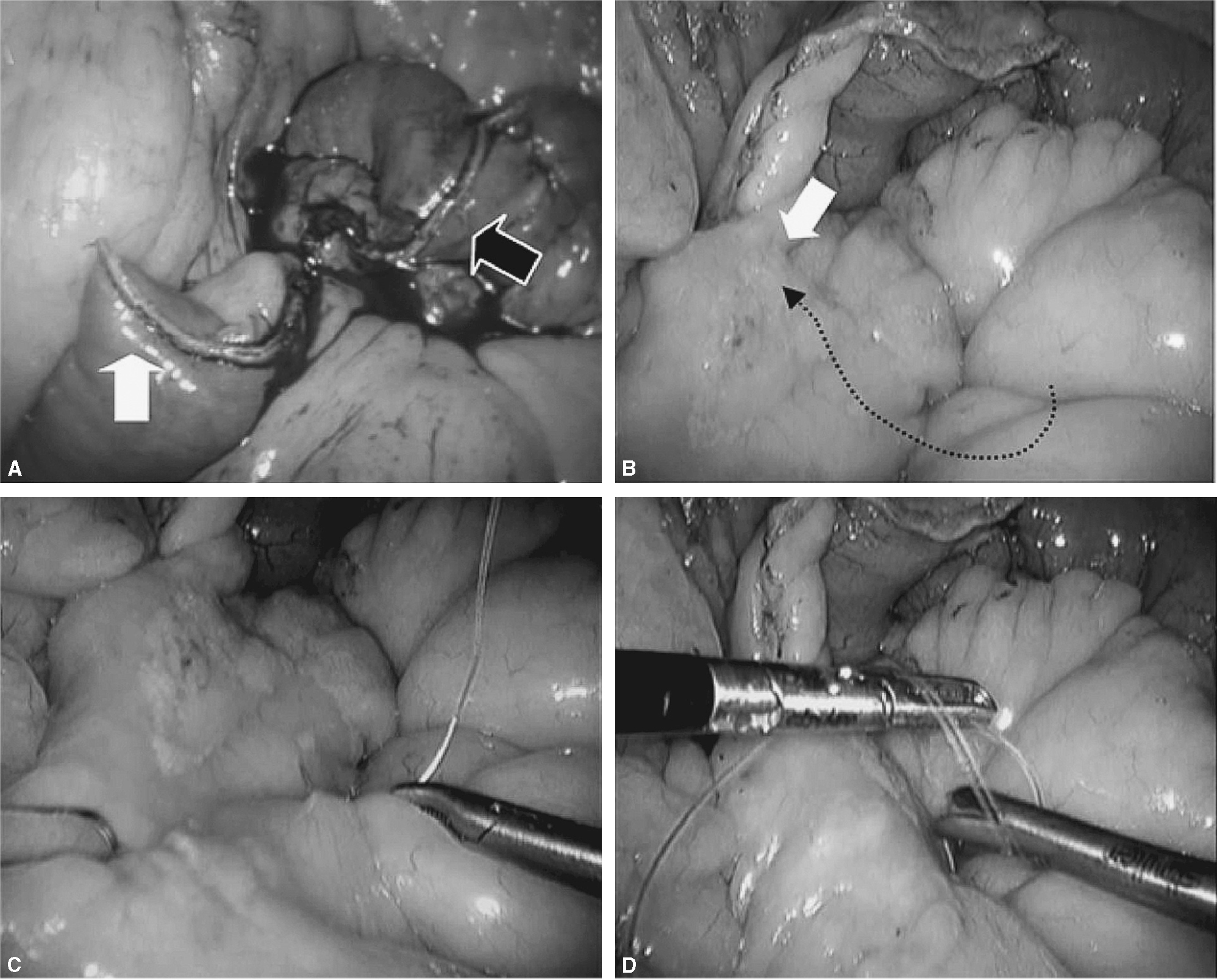
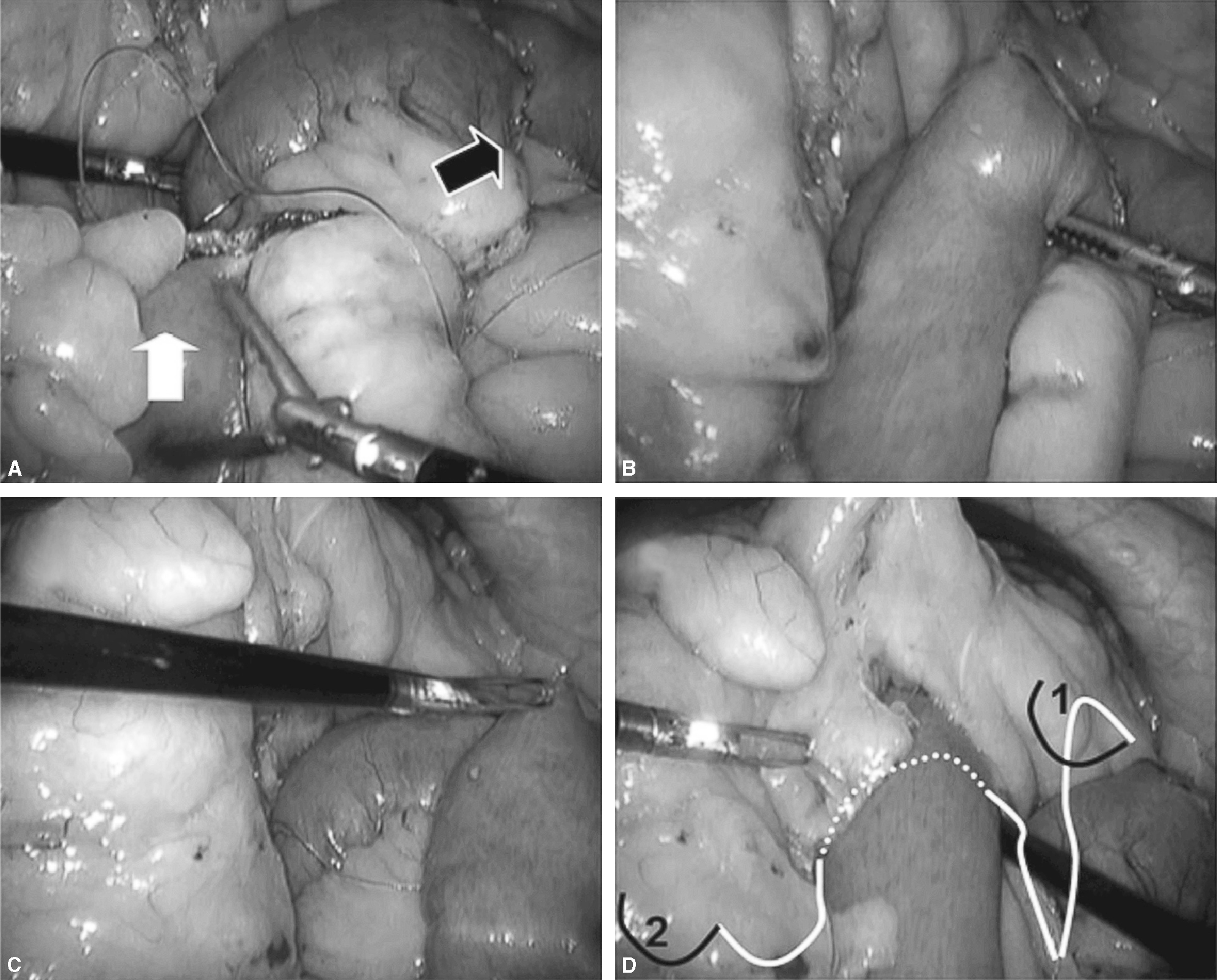
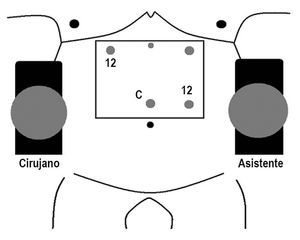
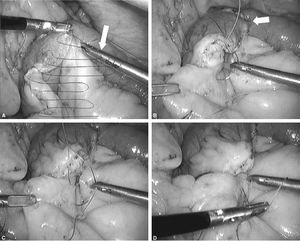
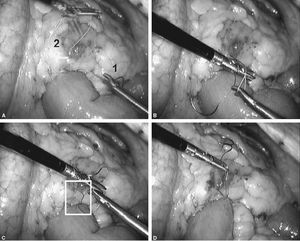
Fig. 3. A: tras la sección del intestino delgado unos 25 cm del ángulo de Treitz, podremos identificar el asa biliopancreática (flecha negra) y el asa de Roux (flecha blanca). B: la técnica del cierre mesentérico comienza plicando el mesenterio del asa en Y de Roux en dirección al punto de sección mesentérico (flecha blanca). C: para plicar la base del asa de Y de Roux es suficiente con pasar la aguja de forma superficial 2-3 veces hasta que se llega al punto de sección. D: una vez plicado el mesenterio, se anuda la sutura y no se corta. Esta sutura servirá posteriormente para cerrar el defecto del asa sobre el mesocolon (sutura 1 de la fig. 5D).
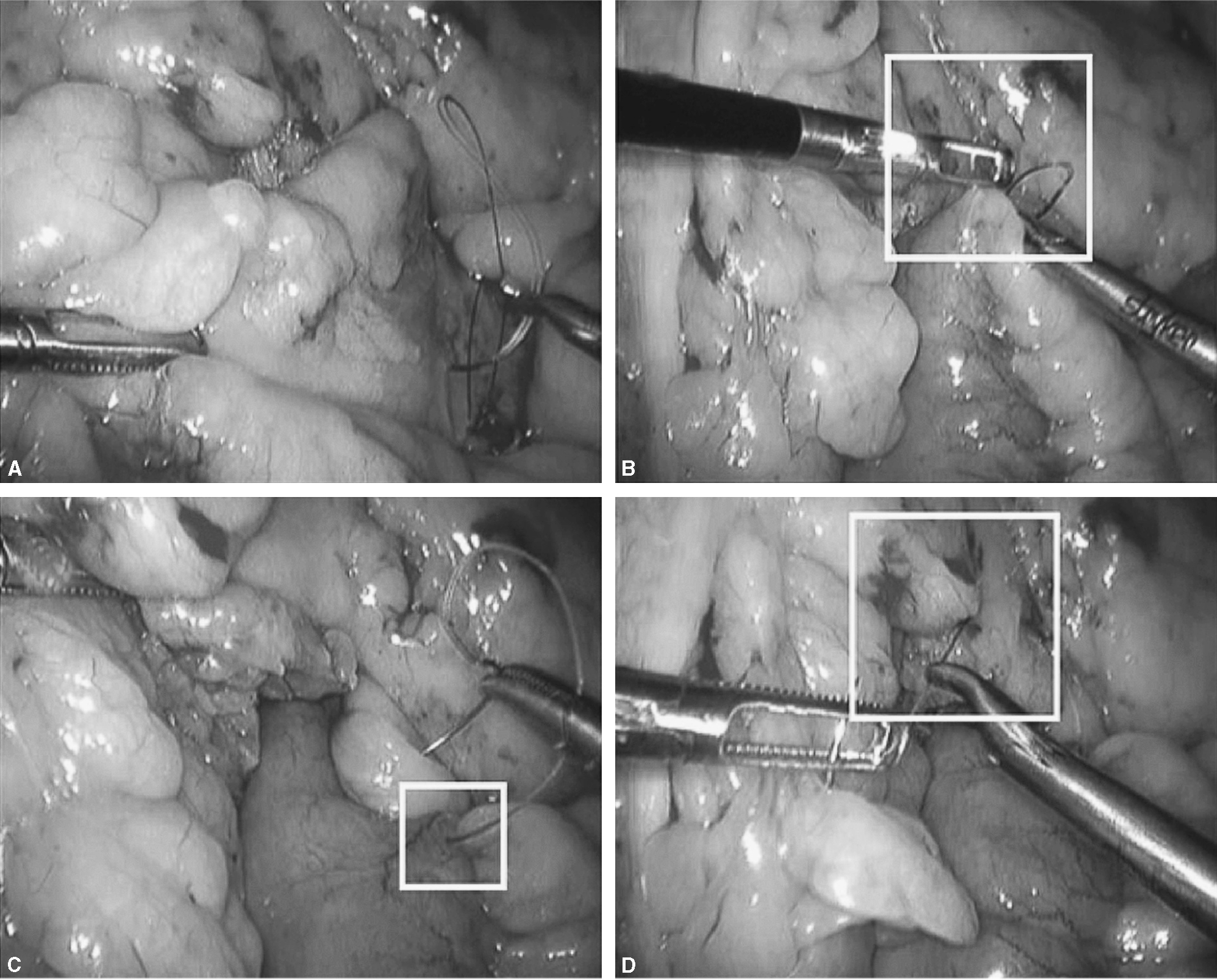
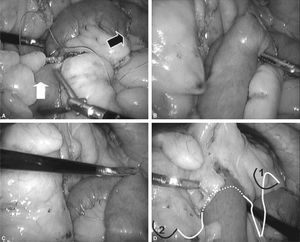
Fig. 4. A: ahora centraremos la atención en cerrar el defecto mesentérico de la yeyuno-yeyunostomía como se indica en la figura. Es importante coger con los primeros puntos de la sutura ambas asas (biliopancreática, flecha blanca) para evitar el acodamiento como causa de obstrucción (antiobstruction stitch). B: se puede observar en la flecha blanca cómo se ha rectificado la anastomosis enteroentérica para evitar acodamientos. C: posteriormente, a medida que se avanza la aguja, sólo se cogerá superficialmente el mesenterio. D: al final del cierre nos encontraremos la cola de la sutura anterior de la plicatura del asa Y de Roux con la que anudaremos conjuntamente. Es importante no cortar la aguja que nos servirá para continuar el cierre.
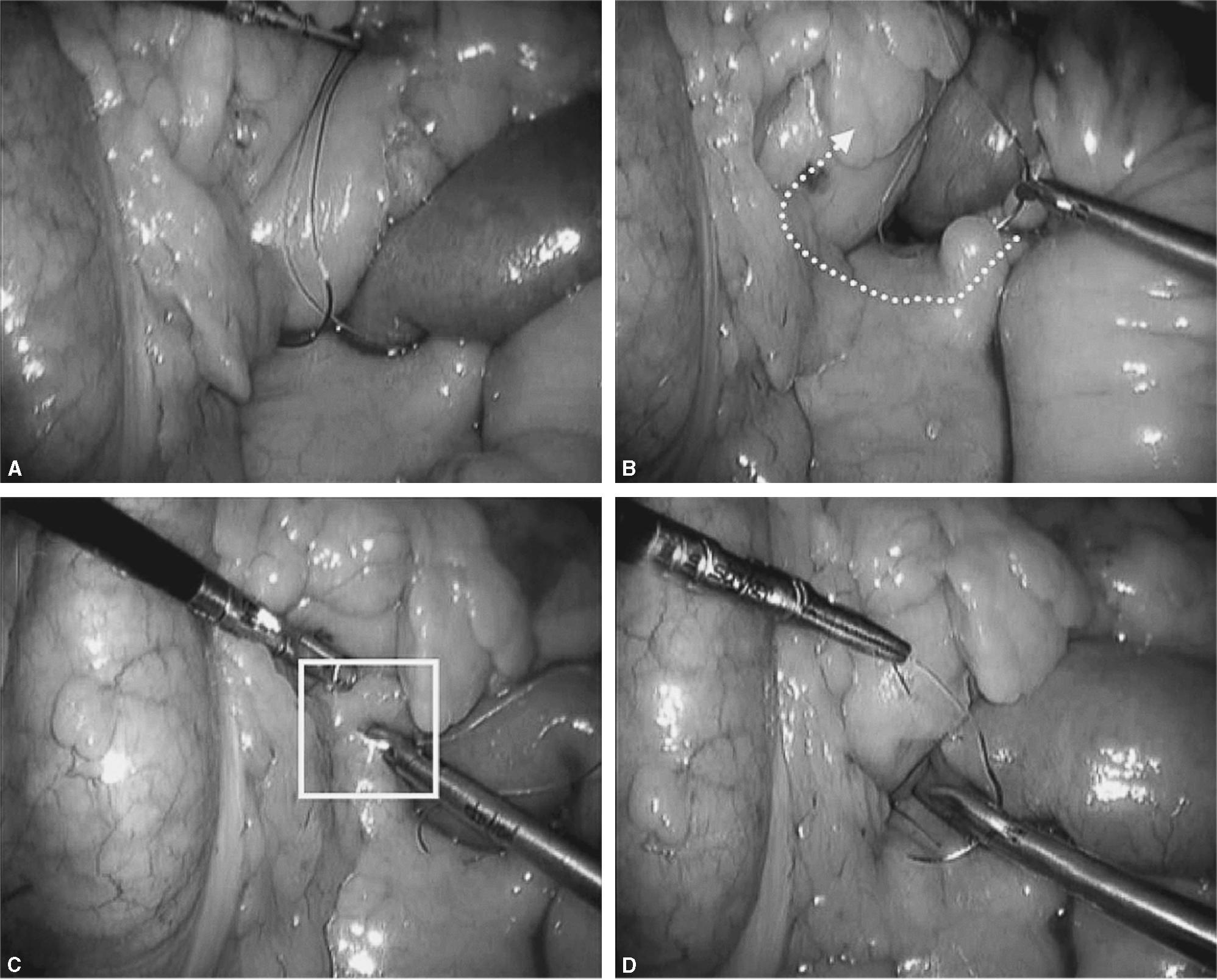
Fig. 5. A: en este momento tendremos 2 suturas con 2 agujas que parten del mismo punto. Una de las 2 suturas pasará por debajo del asa de Roux en su punto más craneal (flecha blanca) y la otra se quedará en el mismo sitio (lado izquierdo del asa de Roux). La flecha negra indica la yeyuno-yeyunostomía. B: se avanza el asa de Roux al orificio creado en el mesocolon con un grasper atraumático. C: identificamos fácilmente la sutura que pasamos previamente por debajo del asa Y de Roux. D: se observa las 2 suturas.
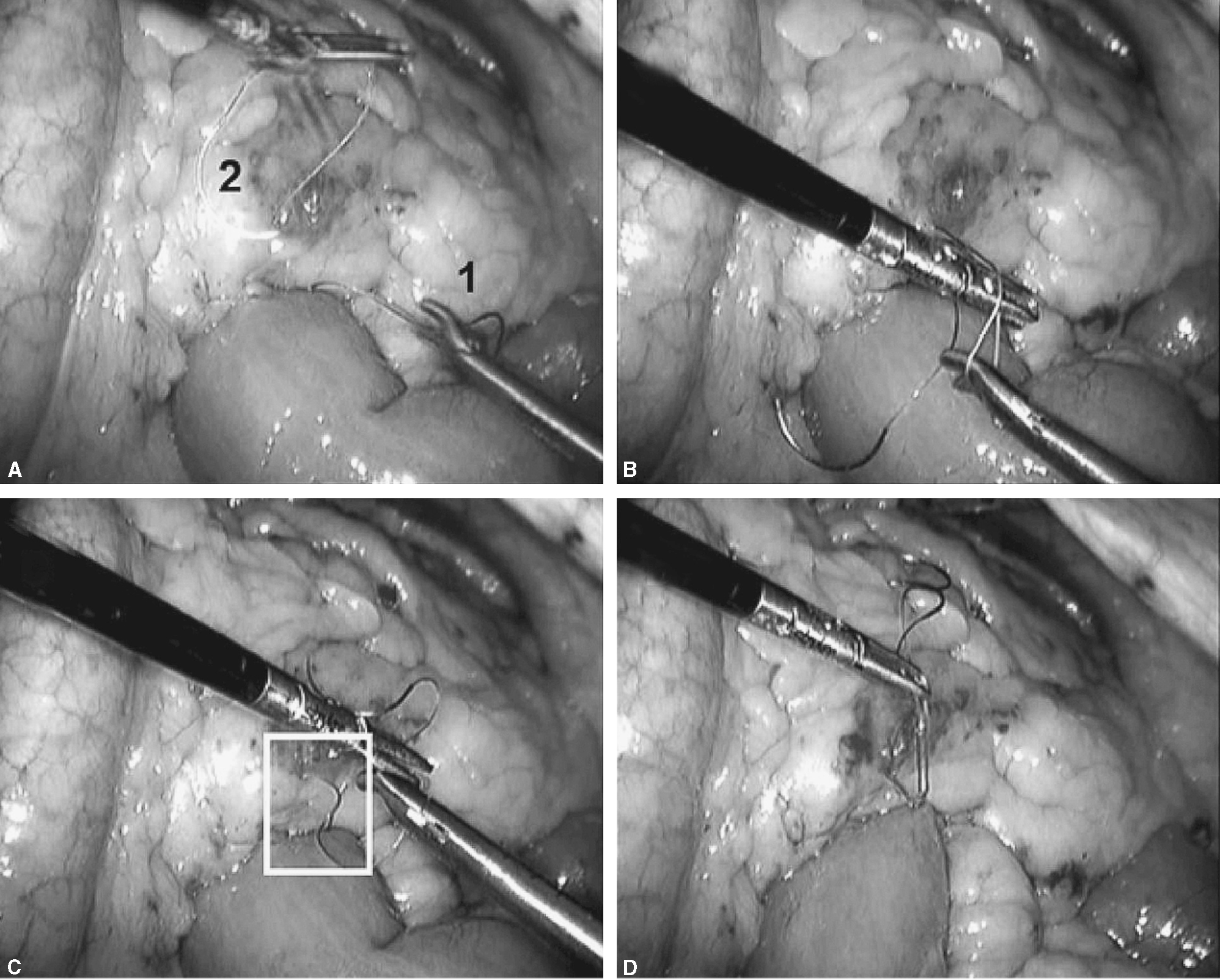
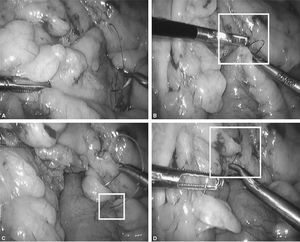
Fig. 6. El objetivo ahora es seguir con la sutura continua por ambos lados del asa Y de Roux cerrando el espacio de Petersen y ojal de mesocolon transverso haciendo una corbata. A: cómo se hace con la sutura 1 el cierre del meso en el lado izquierdo. B: es importante para este propósito coger la serosa intestinal y tejido graso del meso. C: en el cuadrado blanco se aprecia que la sutura avanza y coge serosa intestinal. D: una vez llegado a la mitad se deja la sutura y avanzaremos la sutura 2 desde el otro lado hacia la sutura 1.
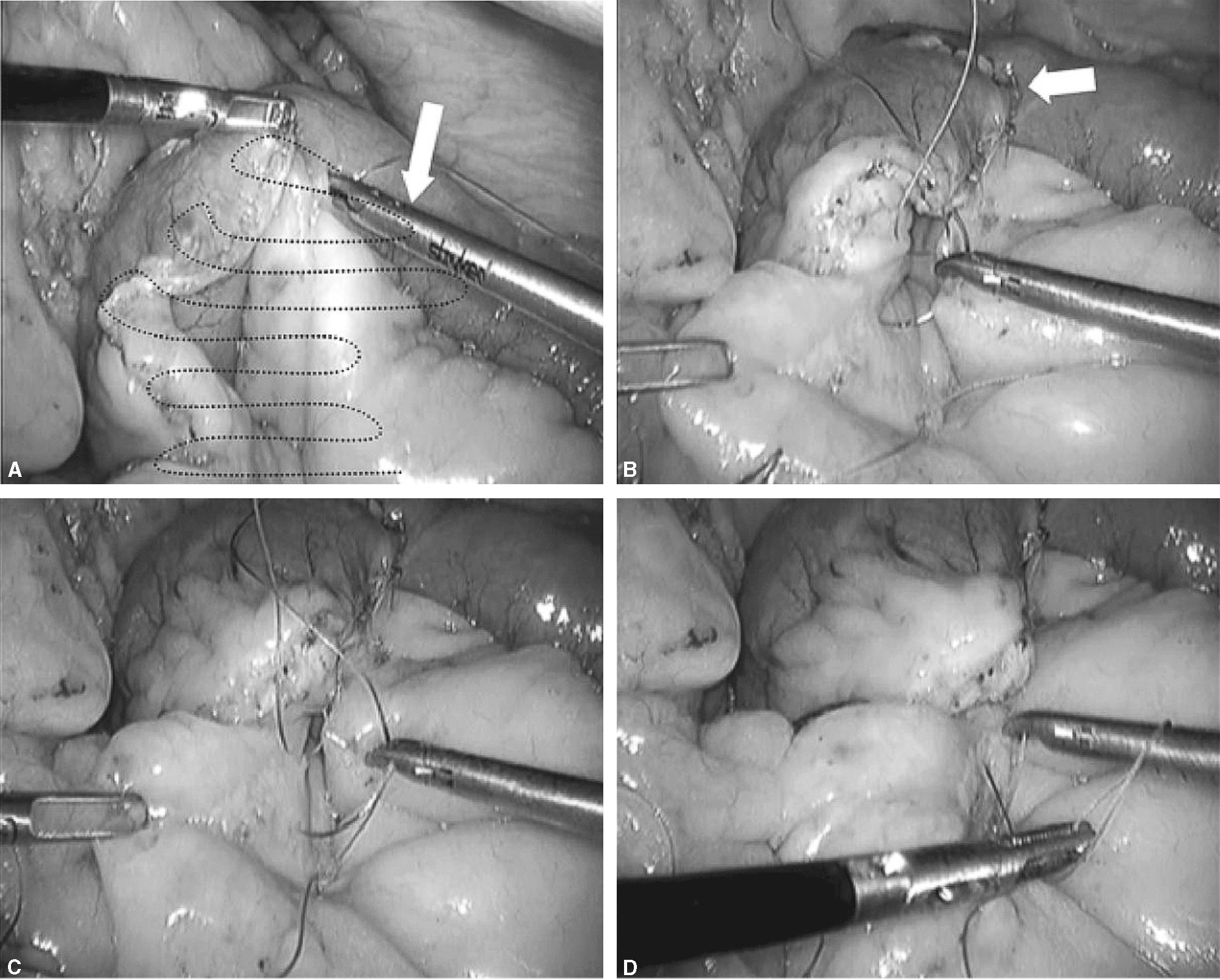
Fig. 7. A: identificamos la sutura 2 y preparamos el campo para comenzar la hemicorona desde el lado derecho al izquierdo hasta encontrarnos con la sutura 1. B: se realiza plicatura del meso con una sola pasada de la aguja y se asciende. Aquí estamos cerrando el espacio de Petersen desde el lado derecho del asa Y de Roux. C: se avanza hasta encontrar la sutura 1 en el punto medio, cogiendo serosa intestinal y grasa del mesocolon (cuadro blanco). D: cuando se realiza tracción del hilo (Ethibond®), se plica el meso cerrando el espacio de Petersen.
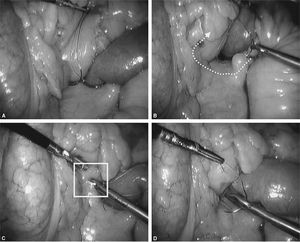
Fig. 8. A: como se indica en la figura, las 2 suturas se han encontrado en la línea media del defecto mesocólico. B: es el momento de anudar ambas suturas. C: es importante, como se indica en el cuadro blanco, no ejercer mucha tensión en el nudo de esta sutura porque se puede producir una obstrucción iatrogénica comprimiendo la salida del asa de Roux (hay que tener en cuenta que toda la sutura es continua y hay que ejercer la tensión apropiada para cerrar el espacio entre el orificio del mesocolon transverso y el asa Y de Roux). D: se ha anudado ambas suturas y se comprueba que no se ha afectado la salida del asa alimentaria en el mesocolon.
Técnicas retrocólica y antecólica
Se ha creado una gran controversia sobre cómo debe ascender el asa Y de Roux hacia el estómago para realizar la anastomosis. Los cirujanos que practican la variante antecólica con división del omento alegan que es más sencilla y elimina un espacio de hernia potencial (espacio mesocólico). Es importante tener en cuenta que cualquier cirujano dedicado a la obesidad debe saber manejar ambas alternativas, ya que en ocasiones sólo una alternativa puede ser válida, como, por ejemplo, el caso de un mesenterio muy corto o retráctil que no permita subir una asa antecólica o el paciente varón con mesocolon muy corto e imposibilidad de ascender el asa por vía retrocólica, en cuyo caso se debe optar por la variante antecólica.
Higa et al2, como la mayoría de los autores en las series analizadas, defienden la técnica retrocólica y encuentran varias ventajas:
Menos tensión en la anastomosis, ya que el recorrido es menor. Teóricamente, aunque no se ha demostrado con suficiente evidencia, el índice de fugas y estenosis debería ser menor. Esta hipótesis ha sido descrita por varios autores como Perugini et al6, cuya serie de 188 pacientes con asa antecólica mostró una incidencia de estenosis muy por encima de la media (14,4%).
No es posible una obstrucción colónica debida a compresión por el asa antecólica.
Mayor facilidad del cierre mesentérico una vez protocolizado.
Evita la posibilidad de sangrado e isquemia del omento cuando se divide para subir un asa antecólica y de hemoperitoneo posquirúrgico inadvertido.
Mayor facilidad para el endoscopista para explorar la vía biliar y el páncreas por CPRE ya que el asa biliopancreática es generalmente más corta y está más fija en la técnica retrocólica.
Requiere menos tiempo para realizar la técnica cuando se tiene la experiencia adecuada.
El asa biliopancreática generalmente es más corta y, por tanto, el riesgo de mala absorción de vitaminas (calcio) y hierro teóricamente podría ser menor, aunque este hecho no se ha demostrado.
Facilidad de revisión de los pacientes: muchos de los pacientes obesos tienen enfermedad colónica (diverticular o carcinoma) y podrían precisar cirugía resectiva en un futuro, de muy difícil manejo si la técnica utilizada es la antecólica.
Entre las ventajas del asa antecólica podríamos citar el menor riesgo que conlleva su realización en manos de un cirujano no experto y elimina la aparición de hernias a través del mesocolon.
Algunas publicaciones hacen referencia a la inexistencia del espacio de Petersen en la técnica antecólica, lo cual ha originado un gran debate. Como se aprecia en la figura 1, la técnica antecólica no elimina la posibilidad de hernia de Petersen. En la tabla 1 se puede observar que en varias series con asa antecólica se describe este tipo de hernia y su incidencia11,12,14,16,33.
El espacio de Petersen en la técnica antecólica es mayor que en la técnica retrocólica y, por lo tanto, su incidencia debería aumentar. Un claro ejemplo de este problema se objetivó en el estudio de DeMaria11. Se evidenciaron 10 hernias de Petersen en 136 pacientes con técnica antecólica cuando no se cerró el espacio. Recientemente, Quebbemann et al12 han encontrado que la orientación del asa en Y de Roux puede modificar la incidencia de hernia de Petersen en la técnica antecólica. El asa en Y de Roux orientada a la derecha parece disminuir la incidencia de esta complicación. Aunque este estudio presenta varias limitaciones, entre ellas el corto período de seguimiento (media inferior a 2 años), un simple cambio en el gesto quirúrgico podría tener implicaciones importantes para los pacientes.
Nuestro análisis estadístico comparó la incidencia de hernias internas según el tipo de Y-Roux (las antecólicas respecto a las retrocólicas). Para ello se realizó una revisión sistemática y estructurada de los trabajos realizados entre 2000 y 2006 (tabla 1). La comparación de proporciones se realizó con la prueba de Kruskal-Wallis para un orden de clasificación. El valor de probabilidad obtenido fue exacto y se consideró significativo todo valor inferior a 0,05. El resultado mostró una incidencia de hernias en la variante antecólica del 1,1% (68 de 6.109) frente al 1,9% (91 de 4.758) en la retrocólica (p < 0,001). Se usó para el análisis el paquete estadístico StatXact 5.0.3 (Cytel Co, MA).
Así pues, aunque los resultados de nuestro análisis muestren una menor incidencia de hernias internas en la técnica antecólica, no parece estar del todo justificado usar la técnica antecólica simplemente para evitar el cierre mesentérico, ya que las hernias internas pueden aparecer en el espacio de Petersen31 y el defecto mesentérico de la yeyuno-yeyunostomía. En nuestra opinión, lo más apropiado es prevenirlas mediante el cierre mesentérico protocolizado independientemente de la variante escogida.
Sutura absorbible o irreabsorbible
Recientemente, un estudio (Gumbs et al10; tabla 1) ha puesto en entredicho la necesidad del cierre mesentérico con sutura permanente, dado que este tipo de sutura facilita la formación de bridas y obstrucción. En el estudio se observó que, de 308 pacientes aleatorizados a cierre mesentérico con sutura absorbible o no absorbible, hubo una incidencia de hernias internas por bridas del 2,3% (7/308) y todas a expensas del grupo en la que se usó sutura no absorbible. Como conclusión, se dedujo que el uso de sutura no absorbible puede eliminar la aparición de hernias internas, pero a expensas de una mayor incidencia de obstrucción secundaria a bridas en la yeyuno-yeyunostomía. Sin embargo, creemos que la conclusión de este estudio no es apropiada, ya que este fenómeno se ha descrito tan sólo de forma casual en la literatura, por lo que no se debe llegar a conclusiones definitivas al respecto. En la experiencia personal de Higa5 la sutura absorbible no origina las adherencias necesarias para el buen cierre mesentérico y facilita la aparición de hernias internas a largo plazo cuando el paciente pierde peso. Un estudio sobre 681 pacientes con técnica retrocólica y cierre con sutura no absorbible (Ethibond® , la misma técnica que usa Higa) analizó la incidencia real de hernias internas en todos los pacientes con dolor crónico inexplicable mediante laparoscopia exploradora. Los hallazgos de tan sólo 2 hernias en 681 pacientes (0,3%) confirma nuestros principios sobre cómo debe ser la prevención de las hernias en esta cirugía35,36. Además, el cierre con sutura no absorbible es la modificación más frecuentemente realizada por la mayoría de los autores en la revisión (tabla 1). Una reciente actualización de la serie de Higa demuestra que la incidencia de hernias internas aumenta con el número de intervenciones realizadas y el tiempo de seguimiento siempre que la técnica no sea la adecuada (el 4,6%; prácticamente todos los casos descritos son de antes de adoptar la técnica quirúrgica descrita en esta revisión)37.
Diagnóstico radiológico
En cuanto al diagnóstico radiológico de las hernias internas, el tránsito y la TC suelen dar información al cirujano, pero pueden ser absolutamente normales (el 20% de falsos negativos en la serie de Higa5). Es recomendable que los cirujanos revisen las pruebas con los radiólogos para aumentar la sensibilidad (el radiólogo a veces no conoce las variantes de la cirugía)13. En las radiografías se puede observar distensión del fundus. En el tránsito, un apelotonamiento de asas en un cuadrante (generalmente el hipocondrio izquierdo) o "imagen de stop" en la obstrucción total. En la TC se puede apreciar distensión de asas y del estómago e ingurgitación de vasos mesentéricos o el signo del remolino o whirl sign. En la mayoría de los estudios sobre radiología se conclu-ye21,38-40 que los problemas localizados proximalmente en el asa eferente se valoran mejor por tránsito y los problemas más distales, con la TC.
Una de las complicaciones más temidas tras la herniación es la obstrucción con asa cerrada. Cuando esa asa es la aferente (biliopancreática), las consecuencias pueden ser letales en horas y los pacientes pueden no dar clínica de vómitos si se produce obstrucción proximal a la yeyuno-yeyunostomía. En estos casos, el tránsito puede ser normal y el alto índice de sospecha junto con las radiografías y la TC pueden salvar la vida del paciente1,41,42. Algunos autores consideran en estos casos la gastrostomía para descomprimir el remanente gástrico y evitar la intervención.
Hernias internas y embarazo: ¿un nuevo problema?
Algunas publicaciones de actualidad hacen eco de un nuevo hallazgo que relaciona la aparición de hernias internas y el embarazo tras el BPGL43,44. Se ha dicho que el aumento de presión dentro del abdomen y el desplazamiento craneal de las asas por el feto podrían contribuir a la patogenia de la hernia interna tras la intervención. Debido a que la gran mayoría de los pacientes que se someten a esta cirugía están en edad fértil y son mujeres, estos datos cobran aún mayor interés. En esta situación y debido a que la actividad sexual mejora tras la pérdida de peso y la posibilidad de embarazo también, es muy importante indicar a los pacientes la necesidad de acudir al médico de presentarse vómitos junto con dolor abdominal o clínica de obstrucción intestinal. Se han descrito varios casos de mortalidad materna y fetal por este problema43,44.
Conclusiones
La etiología de la obstrucción intestinal tras un BPGL es muy diferente que la de la obstrucción intestinal asociada a otra cirugía abdominal. La incidencia de adherencias y bridas es muy baja en estos pacientes5,17,18.
El cirujano general no familiarizado con el BPGL debe conocer este tipo de complicación y su forma de manifestación tras la cirugía. En muchas ocasiones los pacientes con BPGL acuden con un cuadro agudo de obstrucción intestinal a urgencias de un hospital que no es donde se realizó la cirugía primaria44.
Es importante tener presente como posibilidad la cirugía ante un paciente en urgencias con BPGL y obstrucción intestinal. El 20% de los pacientes pueden presentar estudios radiológicos normales (falsos negativos) y ser subsidiarios de tratamiento quirúrgico para solucionar el problema5.
Ante la sospecha de hernia interna se debe realizar radiografía abdominal, estudio con Gastrografin® y/o TC. Si hay obstrucción intestinal con dolor y el paciente está inestable, la cirugía es urgente y se puede obviar la mayoría de los estudios.
Es importante que el cirujano dedicado a la obesidad siga al paciente de por vida. La mayoría de las series presentan una incidencia de hernias menor que la real si el seguimiento no es el correcto. Muchos cuadros de dolor inespecífico que refieren los pacientes pueden tener una causa y en ese caso, aunque los estudios sean negativos, la revisión quirúrgica electiva está justificada5.
Es conveniente que el tipo de cirugía en el BPGL quede claramente reflejado en la hoja quirúrgica y que el estudio radiológico sea revisado por el cirujano en urgencias.
Aunque la técnica empleada (asa Y de Roux antecólica o retrocólica; con cierre o sin cierre mesentérico; asa biliopancreática corta o larga) puede influir en la incidencia de esta complicación, las hernias internas todavía se producen y, a pesar de lo que se piensa, la técnica antecólica no las ha eliminado5,7,10,11,14,16,18,31.
A la vista de lo publicado y en ausencia de estudios clínicos aleatorizados, recomendamos cerrar los espacios de forma protocolizada tanto en la técnica antecólica31 como en la retrocólica.
Correspondencia: Dr. Eudaldo López-Tomassetti Fernández.
Servicio de Cirugía General y del Aparato Digestivo. Hospital
Universitario Insular de Gran Canaria.
Avda. Matítima del Sur, s/n. 35016 Las Palmas
(Las Palmas de Gran canaria). España.
Manus recibido el 13-11-2006 y aceptado el 28-2-2007.