Introducción
En España, el cáncer colorrectal ocupa el tercer lugar en frecuencia entre las neoplasias malignas, con 6-9 muertes/100.000 habitantes/año1. La incidencia en relación con la edad aumenta a partir de los 50 años2,3, y típicamente es una enfermedad de mediana y avanzada edad.
Hasta un tercio de los pacientes con cáncer de colon (CC) se puede presentar de manera urgente con un tumor complicado, una situación de alta mortalidad4 que implica, además, peor pronóstico a largo plazo. El CC es la primera causa de oclusión de colon, un 60% de los casos en la población anciana5. El porcentaje de CC que se presenta con oclusión completa descrito en la literatura varía entre un 8 y un 29%6.
El riesgo de oclusión depende, entre otros factores, de la localización del tumor; es más frecuente la oclusión de tumores del ángulo esplénico (49%), seguida de los del colon izquierdo o derecho, con similar riesgo (el 23 y el 22%, respectivamente), mientras que es rara la oclusión del recto7.
La perforación es una complicación mucho menos frecuente que afecta a un 2-12%7,8 de los pacientes con CC. El CC perforado es la segunda causa de peritonitis de causa colónica después de la diverticulitis aguda perforada, el 38% de los casos9.
Aunque la perforación puede ocurrir de manera diastásica, proximalmente al tumor, y como complicación de la oclusión, la forma más frecuente de perforación es a nivel del propio tumor por necrosis del tejido neoplásico (el 65% de los casos)2.
En la literatura sobre cáncer colorrectal complicado es frecuente que no se haga la distinción entre cáncer de colon y cáncer de recto al estudiar el comportamiento de ambos tumores y, en particular, los resultados de supervivencia (SPV) que comparan a los pacientes complicados y los no complicados2,10.
En situación de urgencia se ha puesto tradicionalmente el énfasis en el control del riesgo vital que conlleva la oclusión o la perforación del cáncer de colon. Recientemente ha crecido el interés en ofrecer, en la intervención urgente, el tratamiento definitivo de la causa de la complicación del tumor sin necesidad de que éste se lleve a cabo en varias fases6. No se conoce con exactitud cuáles son los mecanismos que gravan con un peor pronóstico el tratamiento del cáncer de colon complicado intervenido de urgencia. Se han estudiado preferentemente razones intrínsecas al tumor para explicar el peor pronóstico del cáncer de colon complicado11,12. Sin embargo, no se ha estudiado en detalle la aplicación de los principios de cirugía oncológica al tratamiento del CC en situación de urgencia, aunque, por otra parte, se sabe que el cirujano puede influir en la mejora de los resultados del tratamiento del CC controlando factores extrínsecos al tumor o cirujano dependientes que afectan al pronóstico de esta enfermedad en situación electiva.
Los objetivos del presente estudio fueron analizar la eficacia a 5 años de la cirugía oncológica curativa del CC complicado realizada en urgencias en cuanto a recurrencia tumoral y SPV, en comparación con la cirugía electiva del CC no complicado.
Nuestra hipótesis fue que el manejo del paciente con CC complicado en situación de urgencia guiado por principios oncológicos permite acercar los resultados a largo plazo de la cirugía urgente a los de la cirugía electiva para un mismo estadio de la enfermedad.
Pacientes y método
Se trata de un estudio analítico observacional de cohortes prospectivo, realizado entre la población cuyo centro de referencia es el Hospital Universitario de Bellvitge. Esta serie de pacientes constituye una ampliación significativa de la que previamente había sido analizada y cuyos resultados se han publicado recientemente13.
Fueron candidatos a inclusión en el estudio los pacientes diagnosticados de CC entre enero de 1996 y diciembre de 2000 que fueron sometidos a resección curativa del tumor. Los pacientes fueron clasificados en dos grupos: grupo 1, pacientes operados en urgencias por cáncer de colon complicado, y grupo 2, pacientes intervenidos en cirugía electiva. La cirugía fue considerada curativa cuando, en ausencia de metástasis, la resección se llevó a cabo sin que quedara tumor residual macroscópico, con márgenes de resección libres de tumor al examen microscópico, y se cumplieron los principios oncológicos que se detallan en la descripción de la intervención.
Los criterios de inclusión de pacientes en el grupo 1 fueron:
Pacientes ingresados de urgencia con una de las siguientes indicaciones de cirugía urgente: a) síndrome clínico de oclusión: distensión abdominal, náuseas, vómitos, ausencia de tránsito intestinal (de emisión de heces o gases) en las últimas 24 horas; se confirma de la oclusión mediante radiografías simples abdominales y enema opaco con contraste hidrosoluble; b) síndrome clínico de peritonitis: dolor abdominal, signos de irritación peritoneal, fiebre, leucocitosis u otros signos bioquímicos de sepsis (se evalúa la peritonitis mediante ecografía o tomografía computarizada de abdomen), y c) evidencia de sangrado digestivo bajo masivo (estudio de la hemorragia digestiva mediante arteriografía).
Intervención quirúrgica urgente dentro de las 24 h siguientes al ingreso.
Confirmación anatomopatológica de carcinoma de colon como origen de la oclusión, la peritonitis o del sangrado digestivo bajo.
Tumores en estadios I, II, y III según la 4.a edición de la clasificación TNM14.
Los criterios de inclusión de pacientes en el grupo 2 fueron:
Pacientes ingresados electivamente con el diagnóstico de carcinoma de colon.
Intervención quirúrgica programada.
Confirmación anatomopatológica de carcinoma de colon.
Tumores en estadios I, II, y III según la 4.a edición de la clasificación TNM.
Fueron criterios de exclusión del estudio:
Pacientes con tumores por debajo de los 15 cm desde el margen anal.
Cirugía local paliativa: la intervención fue considerada paliativa cuando: a) las condiciones generales del paciente impidieron realizar una resección local oncológica; b) enfermedad localmente avanzada e irresecable, y c) la resección no fue considerada R0 por el cirujano o tras el análisis anatomopatológico.
Metástasis a distancia (estadio IV) al diagnóstico del tumor (preoperatoria o intraoperatoriamente o en el estudio de extensión postoperatorio).
Se seleccionó a los pacientes que cumplían los criterios de inclusión especificados en el protocolo del estudio a medida que fueron diagnosticados durante el período de estudio.
La evaluación preoperatoria incluyó: analítica completa y CEA (en pacientes electivos); radiología simple de tórax y abdomen; electrocardiograma; en pacientes urgentes, monitorización de la presión venosa central a través de vía subclavia o yugular y de la función renal mediante la medida de creatinina, y en caso de juzgarse necesario, el paciente fue reanimado preoperatoriamente en una unidad de críticos; profilaxis antibiótica parenteral cubriendo flora aerobia y anaerobia (pacientes intervenidos de urgencia, ornidazol 1 g y gentamicina 3-5 mg/kg en la inducción; pacientes electivos, ceftriaxona 1 g en la inducción anestésica).
La técnica quirúrgica utilizada dependió de la localización del tumor: colon derecho: hemicolectomía derecha; colon transverso y ángulo esplénico: hemicolectomía derecha ampliada (en ambos casos con anastomosis ileocólica; la técnica de anastomosis es libre a elección del cirujano); distal al ángulo esplénico: hemicolectomía izquierda (en esta situación se realiza anastomosis terminoterminal mecánica circular de doble grapado como técnica de elección); tumores sincrónicos: colectomía subtotal y anastomosis ileorrectal mecánica).
En el manejo de los tumores distales complicados intervenidos de urgencia, la técnica de primera elección es la hemicolectomía izquierda, lavado colónico intraoperatorio y anastomosis primaria colorrectal. Se realiza colectomía subtotal con anastomosis ileorrectal en los casos de lesión del colon proximal secundaria a la oclusión y de hallazgo de tumores sincrónicos proximales. En caso de pacientes de muy alto riesgo quirúrgico, fracaso orgánico preoperatorio, shock séptico, estado de inmunodeficiencia o hallazgo de peritonitis fecaloidea, se evita realizar la anastomosis en un tiempo. Se confecciona ileostomía terminal (con o sin fístula mucosa) tras la hemicolectomía derecha, derecha ampliada o subtotal; colostomía terminal tras hemicolectomía izquierda (intervención de Hartmann); colostomía lateral sin resección o colocación de prótesis endoluminal, en caso de tumores irresecables, pacientes paliativos o de gravedad extrema del paciente.
Las distintas colectomías realizadas en función de la localización del tumor respetan estrictamente los principios oncológicos en la resección, tanto en la cirugía electiva como en la urgente: mínima manipulación del tumor; margen distal de resección mínimo de 5 cm; resección en bloque de estructuras afectadas (si el paciente lo permite); linfadenectomía radical con ligadura proximal de los pedículos correspondientes, que en el caso de la AMI es una ligadura alta a nivel de su origen sobre la aorta, e irrigación intraluminal de los extremos a anastomosar con una solución citotóxica (solución yodada).
Seguimiento postoperatorio
Tras el examen anatomopatológico de la pieza quirúrgica, los tumores se clasifican según la cuarta edición del Tumor Node Metastasis System (TNM) de la International Union Against Cancer14.
Se prestó especial atención al grado histológico y a la presencia de invasión venosa. Se consideraron factores de mal pronóstico para los tumores en estadio II la presentación en forma de oclusión, la invasión de órganos pericolónicos (tumores T4), la perforación a través del tumor y la invasión vascular.
Se aplicó quimioterapia adyuvante a los pacientes en estadio II y III. La pauta adyuvante consistió en 5-fluorouracilo (425 mg/m2) y leucovorin (20 mg/m2) durante 5 días consecutivos, cada 28 días por un período de 6 meses.
Los criterios de exclusión para el tratamiento adyuvante fueron la edad avanzada, la concomitancia de problemas médicos severos (principalmente cardiológicos y renales), el postoperatorio prolongado como consecuencia de morbilidad significativa y la negativa del paciente.
El seguimiento de los pacientes urgentes o electivos consistió durante el primer año: cada 3 meses exploración clínica, analítica básica y CEA; cada 6 meses ecografía (o TC) abdominal y radiografía de tórax; fibrocolonoscopia al año. En el caso de los pacientes intervenidos de urgencia, la primera exploración se realizó a los 2 meses de la intervención. Durante el segundo y el tercer año: cada 6 meses: exploración clínica, analítica básica y CEA, ecografía (o TC) abdominal y radiografía de tórax. Tras el tercer año: exploración clínica, analítica básica y CEA, ecografía (o TC) abdominal y radiografía de tórax cada año. Cada 2 o 3 años: fibrocolonoscopia.
Variables descriptoras
Edad, sexo, clasificación ASA (valorado en función del estado basal del paciente, sin tener en cuenta el incremento de la gravedad que supone la situación de urgencia), localización del tumor (proximales o distales al ángulo esplénico), número de ganglios linfáticos resecados, extensión del tumor en la pared cólica: variable T1-4 de la clasificación TNM, número de metástasis linfáticas, estadio tumoral, grado de diferenciación, presencia de invasión vascular.
Variables de respuesta
Mortalidad postoperatoria (muerte en los primeros 30 días postoperatorios), recurrencia local (crecimiento de tejido tumoral en la anastomosis o en los tejidos circundantes a la localización del tumor primario), recurrencia a distancia (aparición de tumor en cualquier otra localización), recurrencia local y a distancia (identificación de crecimiento tumoral localmente y a distancia simultáneamente en el momento del primer diagnóstico de recurrencia).
Se definió: SPV total, el tiempo que los pacientes permanecieron vivos desde el primer tratamiento hasta su muerte por cualquier causa (se incluyó en el análisis de la SPV total a los pacientes que murieron en el postoperatorio); SPV relacionada con cáncer, el tiempo que los pacientes permanecieron vivos desde el primer tratamiento hasta su muerte como consecuencia del CC; SPV libre de enfermedad, el tiempo que los pacientes permanecieron vivos y sin enfermedad desde el tratamiento inicial hasta el primer diagnóstico de recurrencia (local o a distancia), equivalente a la probabilidad de no desarrollar la primera recurrencia de la enfermedad.
Las variables de respuesta se evaluaron a un mínimo de 5 años de evolución y se presentaron como tasas a 5 años (número de individuos que sobreviven o mueren o recurren a los 5 años/número total de individuos).
Análisis estadístico
Descripción de los sujetos estudiados. Para las variables cuantitativas continuas se utilizan la media, la mediana y los rangos. Las variables categóricas se presentan como números absolutos y porcentajes.
Evaluación de la comparabilidad inicial entre los grupos en función de la equiparabilidad en las variables de confusión.
Estimación de la existencia y la magnitud de la relación entre el tratamiento urgente del CC complicado y los peores resultados obtenidos con respecto a la cirugía electiva del CC no complicado.
El análisis comparativo de las variables cuantitativas se ha realizado mediante el test de la t de Student o los test no paramétricos (test de la U de Mann-Whitney) en los casos que no seguían una distribución normal. Para analizar las variables cualitativas se ha utilizado el test de la x2 para proporciones o el test exacto de Fisher.
Se ha calculado las hazard ratio por estadio de ambos grupos, con sus intervalos de confianza del 95%, mediante el modelo de regresión de Cox.
Las SPV se han comparado mediante tablas de SPV según el método de Kaplan-Meier y el test de rangos logarítmicos.
Para todos los análisis se consideró estadísticamente significativos los valores de p < 0,05.
El programa informático utilizado para el análisis estadístico fue el SPSS 10.0 (SPSS Inc., Chicago, IL).
El tamaño muestral se calculó para una proporción esperada de pacientes en el grupo 1 del 25% de todos los pacientes estudiados, la asunción de que los pacientes intervenidos electivamente por CC no complicado tienen una SPV libre de enfermedad superior a la de los pacientes intervenidos de urgencia por CC complicado, con un riesgo relativo de 0,5, y esperando una proporción de eventos censurados del 0,8%, se calculó el tamaño muestral para asegurar un error alfa de 0,05 y un poder de 0,80. En función de estas premisas el tamaño muestral mínimo calculado fue de 270 pacientes.
Limitaciones del estudio. Sesgo de selección
Población de referencia. Los sujetos del grupo de estudio y los sujetos del grupo de comparación son representativos de una misma población de referencia: la que corresponde el área sanitaria Regió Costa de Ponent del Institut Català de la Salut, que atiende a una población de 1.153.851 habitantes. El Hospital Universitario de Bellvitge es, además, hospital de referencia de tercer nivel de las áreas Regió Sanitària de Tarragona y Regió Sanitària de Tortosa. Todas estas áreas sanitarias están ubicadas físicamente en el cinturón metropolitano de Barcelona.
Tanto el acceso al Servicio de Urgencias (tratamiento urgente) como al de Cirugía General (tratamiento electivo) están sectorizados administrativamente para garantizar que la mayoría de los pacientes atendidos corresponden a las áreas descritas. El diseño del estudio garantiza posteriormente que todos los pacientes que cumplen los criterios de inclusión entran en el estudio sin más selecciones.
Los casos referidos de urgencia corresponden a las áreas también sectorizadas y conocidas ya descritas. Los motivos de referencia principales son la necesidad de soporte en unidades de cuidados críticos preoperatoriamente o la previsión de esta necesidad en el postoperatorio y la relación personal con trabajadores del centro. Es decir, son referidos pacientes de igual o mayor gravedad, real o potencial, que aquellos que corresponden al centro. Este posible sesgo afecta a los dos grupos y puede considerarse poco apreciable en el total de la serie. Por otra parte, si el planteamiento propuesto en la hipótesis se aprecia en poblaciones de mayor riesgo, puede asumirse a priori que las conclusiones se verán reforzadas. En general, el 89% de los pacientes intervenidos por CC son de la Regió Sanitària Costa de Ponent.
Control de los factores de confusión. El estudio controla los factores pronósticos considerados más importantes: estadio de la enfermedad (pormenorizado en sus variables T y N); variables anatomopatológicas del tumor; corrección de la cirugía (medida en forma de número de ganglios resecados). La presentación del CC de manera complicada y urgente es en sí misma un factor con mal pronóstico. En el estudio, se la ha considerado una circunstancia del estudio y no un factor de confusión. Los cirujanos que intervienen a los pacientes de ambos grupos no son exactamente los mismos. La cirugía de urgencia se lleva a cabo por los cirujanos que en el período de estudio realizan guardias. Los cirujanos que intervienen a los pacientes electivos forman parte de la unidad de coloproctología. Algunos cirujanos forman parte de ambos grupos. Se discute si el factor cirujano es un factor pronóstico en el resultado del tratamiento de CC. Se considera que este posible sesgo está controlado porque todos los cirujanos del estudio siguen una misma estrategia terapéutica tanto en el contexto electivo como en el urgente y tienen un aprendizaje común y la corrección de la cirugía se mide por una misma variable objetiva y cuantificable. Puede considerarse, en todo caso, que los cirujanos más noveles son los que tratan a los pacientes del grupo de estudio, por lo que sería éste el que soportaría un posible detrimento. Esto reforzaría las conclusiones que se podría prever.
Se controla también la homogeneidad en el tipo de paciente y tipo de tumor: edad, sexo, clasificación ASA, localización del tumor y tipo de cirugía.
Resultados
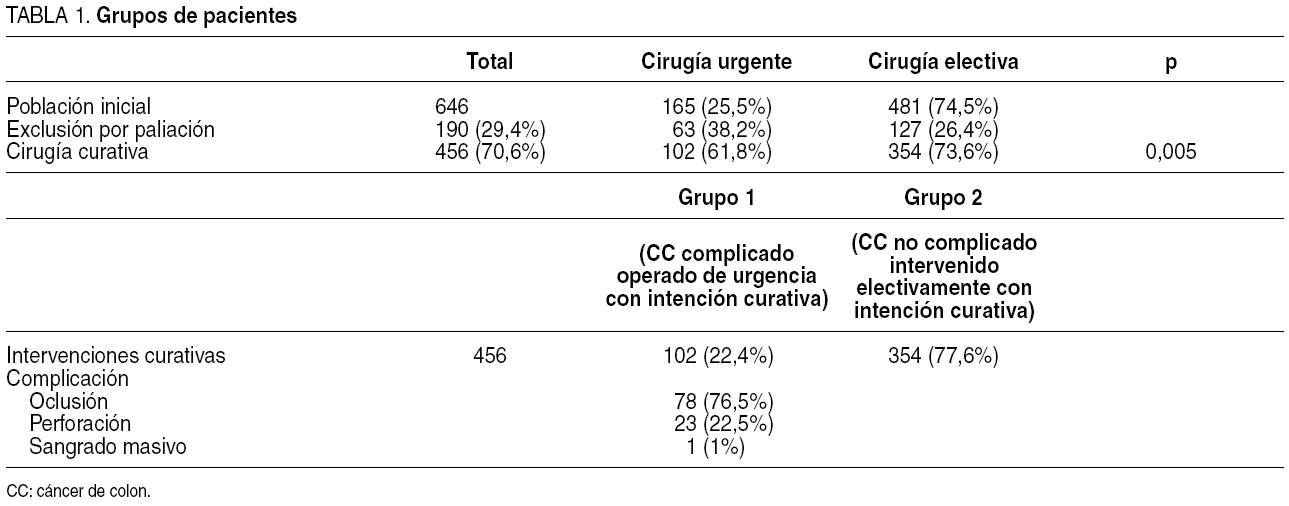
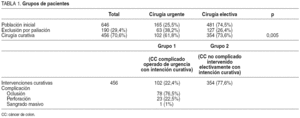
Durante el período de estudio, 646 pacientes fueron intervenidos por CC (tabla 1). De éstos, 165 (25,5%) lo fueron de urgencia por tumores complicados y 481 (74,5%), electivamente. Se excluyó del estudio a 190 (29,4%) pacientes (CC en estadio IV) por haberse realizado cirugía paliativa: 63 (38,2%) pacientes intervenidos de urgencia y 127 (26,4%) pacientes intervenidos electivamente. La proporción de pacientes paliativos fue superior entre los pacientes urgentes (p = 0,005).
Se consideró que la cirugía fue curativa en 456 (70,6%) pacientes del total de los intervenidos en el período de estudio. Así, 102 (22,4%) pacientes constituyeron el grupo 1 (pacientes intervenidos de urgencia por CC complicado con intención curativa) y 354 (77,6%) pacientes constituyeron el grupo 2 (pacientes intervenidos electivamente por CC no complicado).
La indicación de cirugía urgente en los tumores complicados de los pacientes del grupo 1 fue: oclusión en 78 (76,5%) casos, perforación en 23 (22,5%) casos y sangrado masivo en 1 caso. De los pacientes perforados, 12 presentaron peritonitis localizada y 11, peritonitis generalizada.
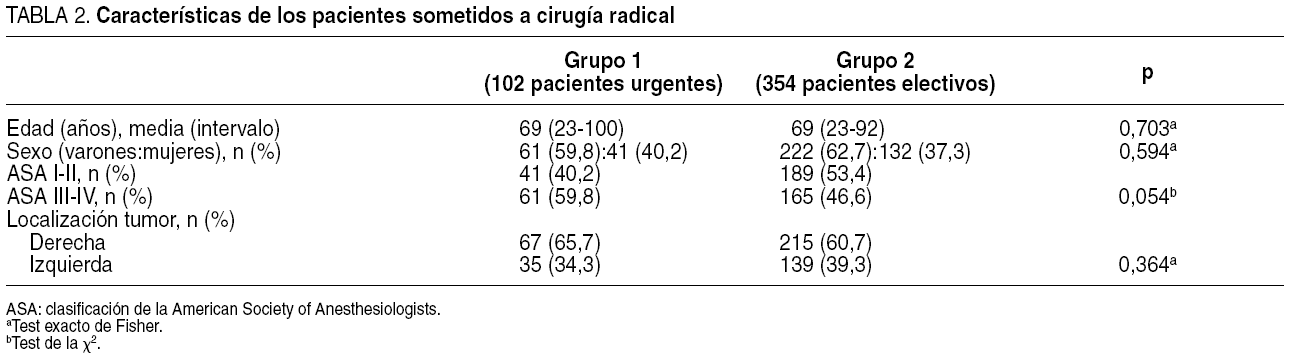
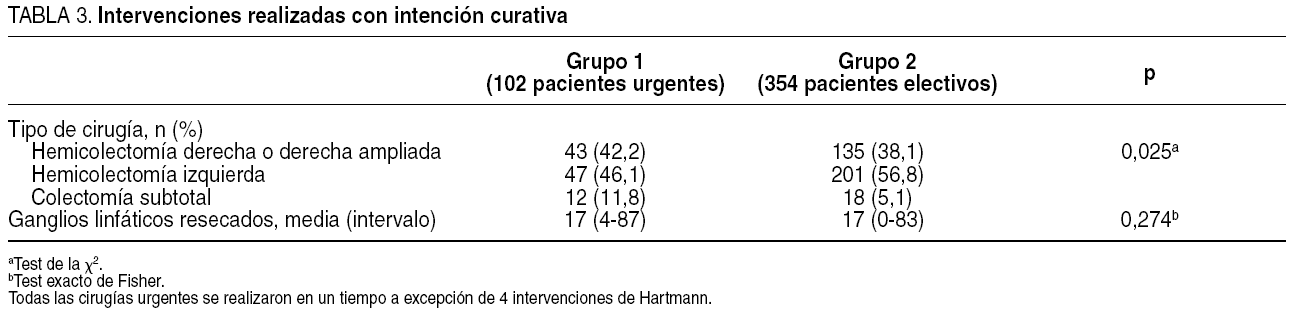
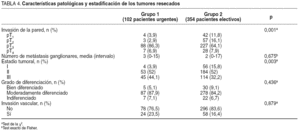
Las tablas 2 y 3 muestran los resultados concernientes a edad, sexo, clasificación ASA, localización tumoral, tipo de cirugía realizada y número de ganglios resecados, así como las diferencias entre los dos grupos.
Las características demográficas y la localización del tumor resultaron similares en ambos grupos. Los tumores en el ángulo esplénico o próximos fueron discretamente más frecuentes que los distales en ambos grupos. La gravedad de los pacientes medida por la clasificación ASA, aun sin resultar estadísticamente diferente, fue ligeramente mayor en los pacientes intervenidos de urgencia.
Las distintas intervenciones se realizaron con una distribución algo diferente en ambos grupos. La colectomía subtotal fue realizada más frecuentemente en el grupo urgente que en el grupo de pacientes de intervención electiva, mientras que la hemicolectomía izquierda se practicó en un porcentaje superior en este último grupo. En el grupo 1, todos los tumores fueron tratados mediante cirugía en un tiempo, a excepción de 4 pacientes en los que se realizó una operación de Hartmann.
Es de destacar que la diferencia en el número de ganglios analizados en ambos grupos no resultó estadísticamente significativa: una media de 17 ganglios en el grupo 1 y 17 ganglios en el grupo 2 (p = 0,274). Esta variable puede ser considerada una medida de la corrección de la cirugía realizada, en el sentido de objetivar el cumplimiento de los mínimos consensuados para considerar correcta una linfadenectomía (tabla 3).
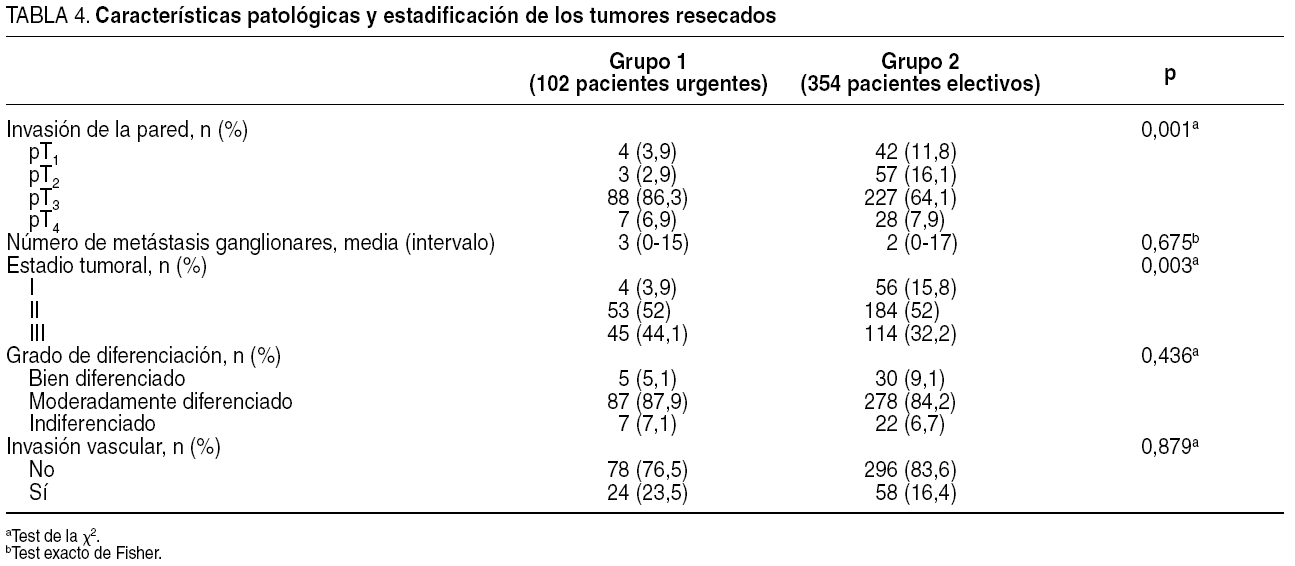
No se evidenciaron diferencias en las variables histopatológicas invasión vascular y grado de diferenciación (tabla 4). Estas variables, posibles variables de confusión, controlaron la comparabilidad de ambos grupos.
Los resultados referentes al estado evolutivo de la enfermedad (tabla 4) sí resultaron diferentes entre la cohorte de estudio y la de control.
El nivel de penetración del tumor en la pared del colon fue mayor en el grupo 1 que en el grupo 2 (T1-2, el 6,8 y el 27,9%; T3-4, el 93,2 y el 72,1%, respectivamente; p = 0,001). Los pacientes del grupo 1 presentaron tumores en estadios más avanzados que los del grupo 2 (estadio III, el 44,1 y el 32,2%).
Los grupos de estudio y control resultaron comparables para todas las variables, excepto que los tumores complicados presentaron un estadio evolutivo de la enfermedad más avanzado.
La tasa de mortalidad postoperatoria fue el 12,7% (13 pacientes) del grupo 1 y el 3,4% (12 pacientes) del grupo 2 (p = 0,001). Las causas de muerte en el postoperatorio fueron complicaciones cardíacas (5 pacientes en cada uno de los grupos), insuficiencia respiratoria mantenida (5 pacientes en cada uno de los grupos), dehiscencia anastomótica y shock séptico (3 pacientes en el grupo 1 y 2 pacientes en el grupo 2) y shock séptico pertinaz.
La estancia postoperatoria media fue de 11 (intervalo, 2-93) días en el grupo 1 y 9 (3-90) días en el grupo 2 (p = 0,001).
Tras la intervención, 45 (44,1%) pacientes del grupo 1 y 125 (35,3%) del grupo 2 (p = 0,131) recibieron quimioterapia adyuvante según el protocolo establecido.
La media de seguimiento fue 63,7 (5,43-94,30) meses.
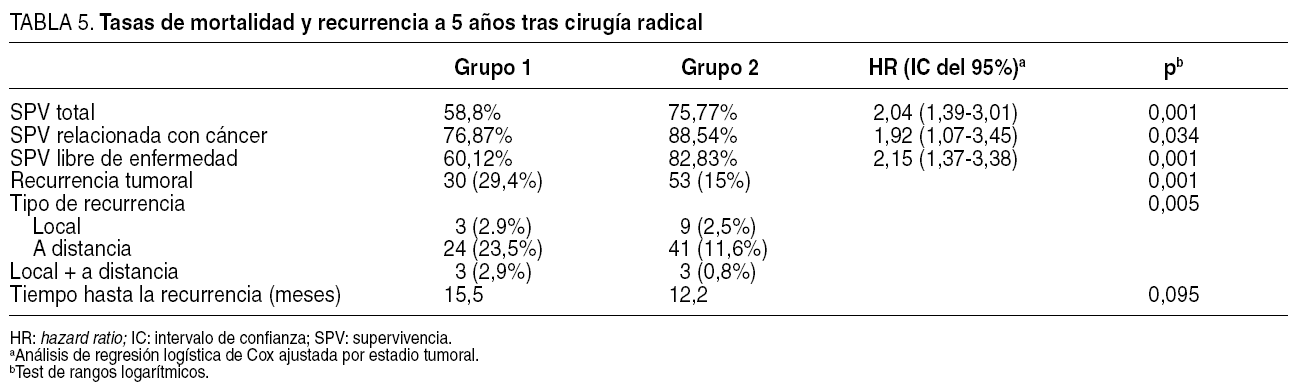
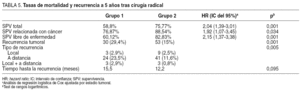
La tabla 5 resume las diferencias que se evidenciaron entre los dos grupos en cuanto a las tasas de SPV total, SPV relacionada con cáncer (el 76% del grupo 1 y el 88% del grupo 2) y SPV libre de enfermedad (el 60% del grupo 1 y el 82% del grupo 2) a los 5 años de seguimiento. De igual modo, la tasa de recurrencia de la enfermedad resultó significativamente mayor en el grupo 1 (29%) que en el grupo 2 (15%), con unos resultados superponibles para la recurrencia en forma de enfermedad a distancia (el 23% en el grupo 1 y el 11% en el grupo 2). El tiempo transcurrido hasta la recurrencia de la enfermedad no resultó significativamente distinto en los dos grupos.
Así, los resultados a largo plazo del conjunto de ambos grupos muestran un detrimento significativo en el pronóstico general de los pacientes del grupo 1 expresado por las variables de SPV y recurrencia.
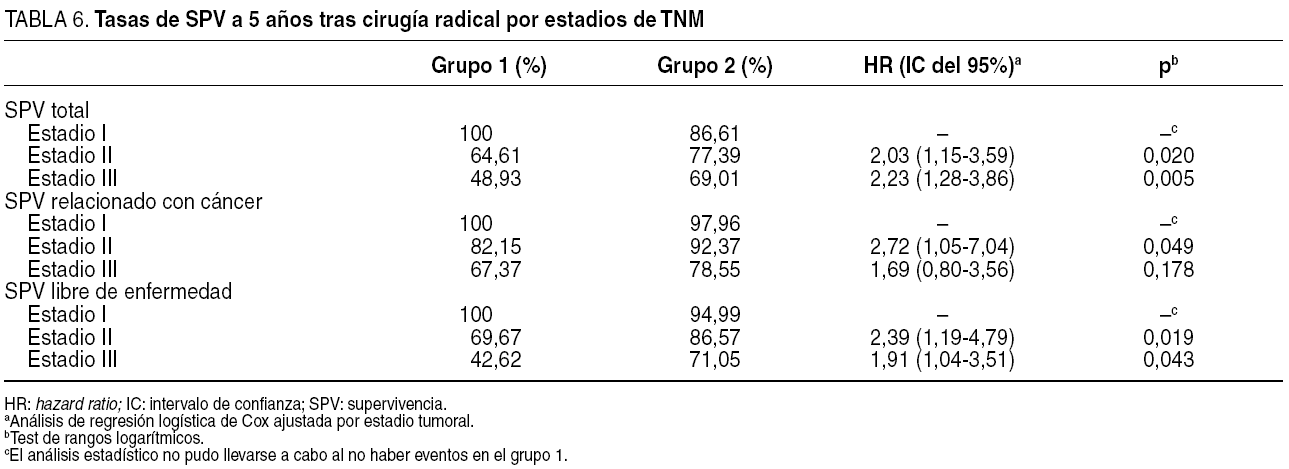
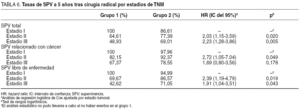
Estratificando a los pacientes de ambos grupos por estadio de TNM, algunas de estas diferencias no se evidenciaron (tabla 6). Se mantuvo la peor evolución a 5 años en el grupo 1 con respecto a los resultados de la SPV total, la SPV relacionada con cáncer en estadio II (p = 0,049) y la SPV libre de enfermedad en el estadio II (p = 0,019). No hubo diferencias estadísticamente significativas al calcular las tasas de SPV relacionada con cáncer en el estadio III (p = 0,178).
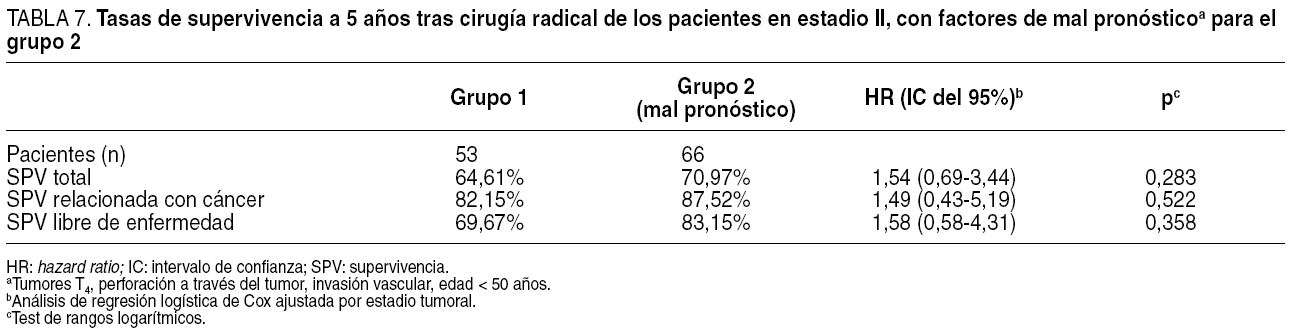
Finalmente, se calculó y se comparó los resultados del grupo 1 con los de un subgrupo de pacientes del grupo 2 considerados de mal pronóstico (tabla 7). Se consideró factores de mal pronóstico los tumores T4, la perforación a través del tumor y la invasión vascular. El subgrupo de pacientes del grupo 2 se definió por presentar tumores en estadio II con uno o más factores de mal pronóstico. Esta comparación no mostró diferencias entre el grupo 1 y el grupo 2 de mal pronóstico en relación con la SPV total, la SPV relacionada con cáncer y la SPV libre de enfermedad.
Discusión
Existen diferencias en las características y la incidencia del CC y el cáncer de recto que hacen importante su distinción en los estudios. Los factores más importantes son: la preponderancia del tratamiento electivo sobre el urgente en el cáncer de recto9 por la menor tasa de complicaciones que requieren intervenciones urgentes de los tumores rectales15; las posibles diferencias en los factores pronósticos16; la mayor dificultad técnica de la disección pelviana, que requiere de un aprendizaje específico y avanzado17 y tiene implicaciones tanto para la realización de cirugía radical como para la de anastomosis seguras; la mayor tasa de fijación a estructuras vecinas y el lugar de la radioquimioterapia neoadyuvante y la radioterapia adyuvante en el manejo del cáncer de recto no indicados para los tumores de colon.
Este trabajo ha pretendido comparar los resultados de la cirugía urgente con los de la electiva centrándose únicamente en los tumores de colon.
La capacidad de curación de la enfermedad de una intervención, urgente o electiva, depende, entre otros factores, de la radicalidad de la resección realizada.
Algunos autores han observado que los pacientes con CCR complicado tienen menos posibilidades de que se reseque sus tumores que los pacientes operados electivamente18,19.
En nuestro estudio se observaron diferencias en la tasa de cirugía curativa realizada en función de que ésta fuera urgente o electiva. De los 646 pacientes intervenidos en el período de captación de pacientes, 190 (29,4%) fueron excluidos al considerarse paliativo su tratamiento. Los pacientes paliativos se distribuyeron en ambos grupos y mostraron diferencias significativas: 63 pacientes urgentes y 128 pacientes electivos. El mayor porcentaje de pacientes que presentaron tumores en estadio IV (criterio de exclusión) en el grupo 1 justifica estas diferencias.
En el período de estudio, los pacientes electivos fueron intervenidos por un conjunto de cirujanos con dedicación exclusiva y de larga evolución a la cirugía colorrectal. Los pacientes urgentes fueron intervenidos por un grupo reducido de cirujanos de guardia coordinados por un cirujano destinado al servicio de urgencias y con especial interés en la cirugía colorrectal. Durante un período superior al del estudio, éste fue un grupo de cirujanos especialmente cohesionado y dedicado a la cirugía urgente y, en lo que al manejo del CC complicado se refiere, trabajó según protocolos bien definidos y aprendidos uniformemente.
En la literatura que estudia el manejo de la patología urgente de colon, son muy escasas las referencias a los criterios oncológicos de la resección. Con frecuencia, no se describe la técnica quirúrgica en términos oncológicos, se utilizan conceptos como intervenciones "curativas" o "resecciones estándar" sin descripciones en detalle3,20 y en ocasiones se plantean problemas de ambigüedad al utilizarse el adjetivo radical tanto en referencia a la afección tumoral como al control de la causa de la complicación (resección del segmento ocluido o perforado), o no se centra el interés en los resultados obtenidos a largo plazo. En ocasiones, no está claro si se asume que en situación de urgencia no es prioritaria la cirugía oncológica o si se asume que ésta lo es de partida aunque no se describa o evalúe.
En la serie que se presenta para discusión, el protocolo de actuación prevé la aplicación de los mismos principios oncológicos que guían la cirugía electiva en los casos de cirugía urgente: resección con margen distal mínimo de 5 cm, resección en bloque con estructuras vecinas afectadas, linfadenectomía radical con ligadura proximal de los pedículos (a ras de la aorta en el caso de la AMI), irrigación intraluminal con soluciones tumoricidas, minimización de la manipulación del tumor.
Las recomendaciones del American Joint Committee on Cancer21 y del American College of Pathologists22 para el diagnóstico del estadio III de la clasificación TNM preconizan el análisis de un mínimo de 12 ganglios linfáticos para poder aceptar el dictamen acerca de si los ganglios regionales están afectados o no. En ese sentido, esta variable, número de ganglios obtenidos y analizados, ha sido considerada como parámetro que evaluar en el proceso de control de calidad de los servicios médicos17.
En nuestro estudio, se realizaron linfadenectomías amplias con la intención de asegurar la radicalidad de la resección. Se obtuvo muestras con una media de 17 ganglios en los dos grupos.
Mientras que se acepta ampliamente que la estrategia para el manejo de los tumores oclusivos en el ángulo esplénico o próximos es una hemicolectomía derecha o derecha ampliada con anastomosis ileocólica23, el tratamiento de las urgencias del colon izquierdo sigue siendo un tema controvertido.
Hoy se acepta que la resección tumoral es el tratamiento de elección de los pacientes con CC izquierdo ocluido24. Por otra parte, la prótesis autoexpandible constituye una alternativa terapéutica eficaz en pacientes con oclusión de intestino grueso. En ningún paciente de la presente serie con resección curativa se colocó prótesis como puente hacia la cirugía. Como recientemente hemos expresado25, en nuestro hospital actualmente reservamos la colocación de prótesis autoexpandible a los pacientes con neoplasia oclusiva de colon distal con metástasis a distancia (estudio de extensión con ecografía o TC abdominal urgente) o a pacientes con criterios de riesgo de muerte postoperatoria26.
En lo que respecta a la complicación por perforación de los tumores de colon izquierdo, actualmente el manejo más ampliamente aceptado es la resección y colostomía terminal (operación de Hartmann)27. Se ha descrito que los pacientes con tumores perforados son los que están en mayor riesgo de entre los pacientes con perforación de colon28.
En la serie que se presenta se consiguió realizar tratamiento en un tiempo a todos los pacientes excepto en 4 casos, intervenidos de urgencia, en los que, tras hemicolectomía izquierda siguiendo los mismos criterios oncológicos, se realizó una colostomía terminal (operación de Hartmann). Como ya se ha propuesto con anterioridad29,30, se considera que el shock séptico, la peritonitis fecal, la inmunodeficiencia, la clasificación ASA IV y el fracaso renal son factores de contraindicación para una anastomosis primaria.
El planteamiento de la estrategia para el manejo del CC complicado ha consistido, en la presente serie, en desvincular los conceptos de radicalidad oncológica y de cirugía en un tiempo con anastomosis primaria. Siempre que las condiciones generales del paciente lo permitan, el primer objetivo es la realización de una resección que respete los principios oncológicos, incluso en el caso de una operación de Hartmann. Sólo después se decide si el paciente en concreto es candidato a una reconstrucción primaria o no. La decisión de anastomosar es, pues, independiente en gran medida de la realización de una cirugía oncológica, con lo que se puede entender la práctica de cirugía paliativa en un tiempo (pacientes excluidos en esta serie en particular), así como la de cirugía oncológica sin anastomosis.
Los factores pronósticos más aceptados del CC, complicado y no complicado, son los anatomopatológicos, como muestra el hecho de que las clasificaciones de estadificación del CC se basen en la invasión de la pared intestinal y de los ganglios linfáticos, además de en la presencia de metástasis31. Otros factores histológicos considerados relevantes son la invasión vascular, principalmente venosa, que se ha relacionado con el estadio y el grado tumoral y ha resultado factor pronóstico independiente en numerosos estudios, en particular cuando afecta a los vasos extramurales32, y el grado de diferenciación, a pesar de que para éste no se ha observado un valor pronóstico uniforme31.
En la serie que comentamos, tanto la penetración en la pared como la recurrencia de la enfermedad en forma de recidiva a distancia resultaron mayores en el grupo de pacientes complicados y, congruentemente con la literatura, hay una estadificación más avanzada en los pacientes que se intervinieron de urgencia. Sin embargo, no se observaron diferencias entre ambos grupos en lo que respecta a las metástasis ganglionares o el grado de diferenciación y la afección vascular. Al igual que otros estudios publicados7,20, en éste no se aprecia un aumento de la diseminación linfática en relación con la presentación complicada.
Entre un 25 y un 50% de los pacientes sometidos a intervenciones curativas por CCR sufrirán algún tipo de recurrencia de la enfermedad; de éstos, menos de un 30% presentarán lesiones resecables y un porcentaje no bien conocido será potencialmente curable. Sabemos que un 75-85% de las recurrencias se diagnostica durante los primeros 2 años de seguimiento32.
La comparación de resultados de SPV a largo plazo tras tratamiento por CC no es, pese a lo que pudiera parecer, sencilla de realizar. El obstáculo principal es la falta de homogeneidad en lo publicado a la hora de presentar los porcentajes de SPV. Esta diversidad depende de cuál haya sido el interés principal de los autores en cada serie y de la evolución de los conocimientos sobre los que se basa el tratamiento. Que los autores analicen conjuntamente tumores de colon y recto o no; el porcentaje de resecabilidad que hayan obtenido; la definición de cirugía urgente y tumores complicados que se utilice; las estrategias terapéuticas quirúrgicas y, hasta cierto punto, adyuvantes que se haya seguido; la época de que date la serie; el tipo de estadificación que se haya utilizado; que los resultados se presenten tras cirugía curativa o en general, con o sin inclusión de la mortalidad postoperatoria en el estudio de SPV o el plazo al cual se calcule ésta son todos factores que pueden hacer poco comparables unos resultados con otros, sobre todo cuando la comparación se centra en el porcentaje concreto a un plazo concreto.
La SPV total tras el tratamiento curativo del CCR se ha mantenido alrededor del 60% a 5 años31 principalmente porque aún se sigue diagnosticando a más del 50% de los pacientes en estadios avanzados de la enfermedad. Dependiendo del grupo de pacientes estudiados y según las series, se encuentra un amplio rango de SPV totales a 5 años (38-80%)28. Esta misma disparidad se aprecia cuando se busca los resultados de SPV total de la cirugía urgente de tumores complicados (38-74%)33 o de tumores no complicados intervenidos electivamente (58-89%)28,31. Sí que son constantes las diferencias que, en una misma serie, se observan entre cirugía urgente y electiva, en claro detrimento del tratamiento de los tumores complicados. Similares variaciones se observan al revisar los porcentajes de SPV libre de enfermedad32,33 y SPV relacionada con cáncer2,3,32.
La serie estudiada se enmarca dentro de los intervalos publicados y obtiene resultados particularmente favorables en la SPV relacionada con cáncer, tanto en la cirugía electiva como en la urgente (SPV total, urgente respecto a electiva, el 58 y el 75%; SPV libre de enfermedad, urgente frente a electiva, el 60 y el 82%; SPV relacionada con cáncer, urgente frente a electiva, el 76 y el 88%).
En comparación con los casos electivos, los pacientes intervenidos por tumores complicados presentaron mayor proporción de casos con enfermedad avanzada. Al igual que otros autores20, se interpreta que la desigual distribución de estadios tumorales en ambos grupos sin duda ha influido en los peores resultados generales a largo plazo de los pacientes con tumores complicados, que presentaron una menor SPV total y una mayor recurrencia de la enfermedad, al igual que una menor SPV relacionada con cáncer. Cabe destacar, sin embargo, que en relación con los resultados publicados por otros autores3,31,32, en esta serie las diferencias entre ambos grupos son menos amplias y los resultados se acercan a los valores altos de los rangos publicados.
Una de las observaciones más importantes del estudio es que, a pesar de ser menor que en el grupo de los pacientes electivos, la SPV relacionada con cáncer a los 5 años de los pacientes intervenidos de urgencia por CC complicado con intención curativa fue del 76%, resultado superior a los publicados2,3 y similar al general (urgente y electivo) de algunas series41 y al de cirugía electiva de otros autores34.
La SPV libre de enfermedad para pacientes urgentes y electivos se sitúa en el 69 y el 79% a los 5 años20. Se ha observado que el patrón de recurrencia, medido como tiempo hasta la primera recurrencia, es similar en ambos tipos de pacientes, y no se observa en los pacientes complicados un comportamiento biológico diferente del de los electivos.
En la serie que se comenta, se evidenciaron diferencias en el tipo de recurrencia de la enfermedad que presentaron ambos grupos. Las tasas de recurrencia se enmarcan en el contexto descrito. El grupo 1 presentó mayor tasa de recurrencia en general (el 29,4 y el 15%) a expensas fundamentalmente de la recurrencia a distancia (el 23,5 y el 11,6%); la SPV libre de enfermedad fue menor (el 60,12 y el 82,83%). Puede interpretarse que este detrimento en la SPV libre de enfermedad de los pacientes intervenidos por tumores complicados se debe a una enfermedad más evolucionada en el momento del diagnóstico. El tiempo hasta la recurrencia, por su parte, fue similar en ambos grupos. Por tanto, se describe una situación de similar patrón de recurrencia, que se manifiesta más en el grupo de pacientes con enfermedad más avanzada (grupo 1).
Los peores resultados generales que se obtienen en nuestra serie en los pacientes complicados respecto de los no complicados, y que concuerdan con lo publicado35, no se mantienen del todo cuando el análisis se lleva a cabo por estadios tumorales.
Los pacientes en estadio III con tumores complicados (grupo 1) tuvieron peor SPV total que sus homólogos intervenidos electivamente (grupo 2). Sin embargo, no se pudo objetivar diferencias estadísticamente significativas entre los pacientes en estadio III con tumores complicados y no complicados para la SPV relacionada con cáncer.
En cuanto a los pacientes en estadio II intervenidos de urgencia, presentaron peor SPV total, relacionada con cáncer y SPV libre de enfermedad que los pacientes no complicados.
En el estadio II, la ausencia de uno de los factores de mal pronóstico más importantes, como es la presencia de metástasis ganglionares, simplifica el escenario de estudio. En esas condiciones, la comparabilidad de ambos grupos se ve más marcada por el hecho de que el grupo de estudio presenta, por definición, un importante factor de mal pronóstico: urgencias como oclusión o perforación del tumor.
Es por ello que se planteó la comparación entre el grupo de estudio (grupo 1) y un subgrupo de la cohorte de comparación considerado de peor pronóstico (grupo 2 de mal pronóstico) para los pacientes en estadio II.
En esta última comparación (pacientes urgentes en estadio II contra pacientes electivos en estadio II con factores de mal pronóstico), no se evidenciaron diferencias significativas entre el grupo de pacientes intervenidos de urgencia y el de pacientes electivos para ninguna de las tres variables de estudio: la SPV total, la SPV relacionada con cáncer o la SPV libre de enfermedad.
La ausencia de diferencias en los resultados de SPV entre los pacientes intervenidos de urgencia por CC complicado y los pacientes operados electivamente por CC no complicado, en unas condiciones concretas, refleja el papel primordial del tipo de estrategia terapéutica planteada en los resultados a largo plazo del tratamiento.
En conclusión, las neoplasias de colon complicadas se presentan en un estadio avanzado, con mortalidad postoperatoria más elevada y peor pronóstico general cuando se las compara con las neoplasias no complicadas. Estas diferencias disminuyen cuando los pacientes se clasifican por estadio tumoral. En nuestra experiencia no se observan diferencias significativas entre los pacientes en estadio III con tumores complicados y los no complicados para la SPV relacionada con cáncer. La cuestión principal consiste en seleccionar al paciente candidato a una intervención que combine el control de la complicación que pone en riesgo inmediato su vida y el de la enfermedad tumoral. A pesar de que la prioridad absoluta es siempre preservar la vida del paciente grave y de que, en general, el CC complicado se presenta en estadios más avanzados de la enfermedad, el objetivo del cirujano debería ser ofrecer el tratamiento más adecuado según los principios de la cirugía oncológica, siempre que las condiciones del paciente lo permitan. Probablemente, sólo respetando estos principios se podría conseguir acercar las tasas de SPV tras cirugía urgente a las obtenidas después de la cirugía electiva del cáncer de colon.
Correspondencia: Dr. S. Biondo.
Unidad de Cirugía Colorrectal. Servicio de Cirugía General
y Digestiva. Hospital Universitario de Bellvitge.
Feixa Llarga, s/n. 08907 L'Hospitalet de Llobregat (Barcelona). España.
Correo electrónico: sebastianobiondo@yahoo.com
Manuscrito recibido el 1-3-2007 y aceptado el 22-5-2007.