Introducción
En los países occidentales, la enfermedad diverticular colónica puede afectar hasta a la tercera parte de las personas mayores de 45 años de edad y a casi las dos terceras partes de las mayores de 85 años1,2. Hasta el 30% de los pacientes con enfermedad diverticular colónica sufre al menos un episodio de exacerbación con inflamación aguda (es decir, diverticulitis)3, en el 90% de los casos localizada en el colon izquierdo4. La diverticulitis complicada5 (absceso, peritonitis, fístula u obstrucción) obliga a la resección colónica izquierda de manera urgente o de forma secundaria o retardada tras el tratamiento inicial conservador sin resección (drenaje guiado mediante radiología o lavado peritoneal). En la diverticulitis aguda no complicada (DANC) está indicada la resección colónica tras 1 o 2 episodios1, según la edad del paciente (> 55 años) y según otras enfermedades o procesos que pueda presentar (p. ej., inmunosupresión, quimioterapia, trasplante). Sin embargo, no se ha determinado con precisión el momento idóneo para la realización de la intervención quirúrgica programada6.
En comparación con la cirugía abierta, la resección laparoscópica colónica (RLC) izquierda programada en la DANC parece acompañarse de una disminución del dolor postoperatorio, de una recuperación más temprana de la función intestinal, de una hospitalización más breve y, a largo plazo, posiblemente de menos complicaciones tanto parietales como obstructivas7. Sin embargo, la tasa de conversión a laparotomía, debido principalmente a la existencia de adherencias inflamatorias persistentes8, se asocia a un incremento de las tasas de morbilidad posquirúrgica9.
En este estudio efectuado con diseño de comparación de pacientes con características similares, se ha evaluado el impacto del intervalo transcurrido hasta la cirugía en diversos parámetros de la evolución, especialmente la tasa de conversión a laparotomía, la morbilidad postoperatoria inmediata y la correlación entre la evolución y los hallazgos anatomopatológicos en pacientes intervenidos mediante RLC por DANC.
Pacientes y método
Características de los pacientes
Se creó una base de datos en la que quedaron recogidos de manera prospectiva desde enero de 1999 todos los pacientes intervenidos laparoscópicamente por enfermedad diverticular colónica. Los parámetros registrados fueron las características preoperatorias de los pacientes, los datos quirúrgicos, los hallazgos anatomopatológicos y la evolución a corto plazo.
En todos los pacientes se llevó a cabo una tomografía computarizada (TC) abdominal para confirmar el diagnóstico y excluir las complicaciones. El tratamiento inicial incluyó un ciclo de antibióticos de 3 semanas de duración con amoxicilina-ácido clavulánico o una combinación de una fluoroquinolona y metronidazol. Los pacientes fueron intervenidos al menos 3 semanas después del último episodio de DANC.
En el estudio participaron pacientes en los que se llevó a cabo la RLC tras uno o más episodios de DANC. Fueron excluidos los pacientes con diverticulitis complicada (absceso, peritonitis, estenosis y fístula) incluso en los casos en que la resección se realizó de manera programada.
Método de análisis
Se realizó un análisis retrospectivo de subgrupos de pacientes con características equiparables, en función del momento en el que se llevó a cabo la intervención quirúrgica calculado desde el último episodio de DANC: grupo A (antes de transcurridos 3 meses) y grupo B (después de transcurridos 3 meses). La equiparación de los casos se llevó a cabo mediante un programa informático y las variables utilizadas para ello fueron la edad, el sexo, el índice de masa corporal (IMC), el número de episodios previos, la puntuación ASA (American Society of Anesthesiology) y el antecedente de cirugía abdominal.
Técnica
En todos los pacientes se llevó a cabo la preparación mecánica del colon con laxantes de tipo sena y 2 enemas antisépticos. Todos los pacientes recibieron una dosis de profilaxis antibiótica o dicha profilaxis durante 24 h, tal como 2 g de amoxicilina-ácido clavulánico o 2 g de cefoxitina.
El procedimiento fue estandarizado según el esquema siguiente: 1) separación entre el epiplón mayor y el colon transverso; 2) disección de la flexura esplénica de derecha a izquierda; 3) ligadura de la vena mesentérica inmediatamente a la izquierda del ángulo duodenoyeyunal; 4) disección de la fascia de Toldt izquierda desde la parte interna a la externa; 5) sección de las arterias sigmoidorrectales; 6) disección de la unión sigmoidorrectal; 7) sección de la parte superior del recto más allá del nivel del promontorio; 8) exteriorización del espécimen extirpado a través de una incisión suprapúbica de 5 cm de diámetro; 9) introducción del cuerpo del dispositivo de grapado circular (PCEEA, TycoHealthcare, Elancourt, Francia), y 10) finalmente, tras verificar la ausencia de tensión o torsión del segmento colónico, anastomosis colorrectal terminoterminal o lateroterminal a través del ano. No se utilizó ninguna forma de drenaje.
El análisis estadístico se realizó mediante las pruebas de la χ2 y de la t de Student.
Resultados
Entre julio de 2000 y junio de 2004 fueron intervenidos mediante RLC 132 pacientes con DANC.
En 39 pacientes la intervención se llevó a cabo antes del día 90 desde el último episodio agudo (grupo A) (media, 40 días; intervalo, 21-90 días), mientras que en 38 pacientes la intervención se efectuó después del día 90 (grupo B) (media, 170 días; intervalo, 91-375 días).
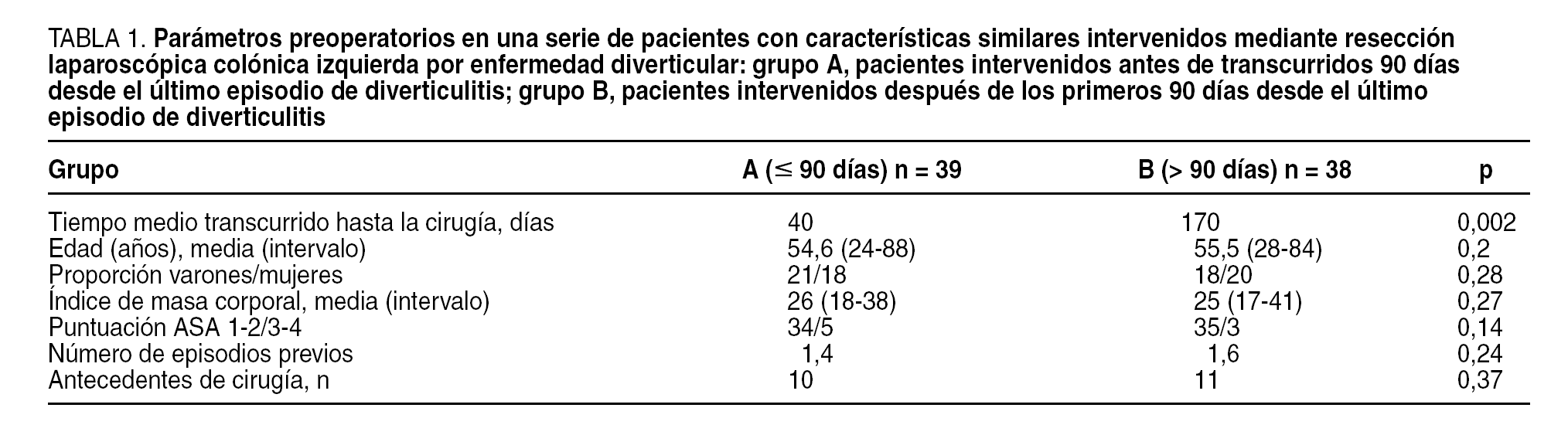
Las características preoperatorias de los pacientes eran comparables (tabla 1). Tres pacientes del grupo B (8%) presentaron episodios recidivantes mientras permanecían a la espera de la intervención quirúrgica. La respuesta al tratamiento médico fue satisfactoria. Ninguno de los pacientes de ninguno de los dos grupos fue intervenido de manera urgente mientras esperaba a la intervención programada.
Los parámetros quirúrgicos se detallan en la tabla 2. Ningún paciente requirió transfusión de sangre durante la intervención. Fue necesaria la conversión a laparotomía en 5 (13%) pacientes del grupo A y en 2 (5%) pacientes del grupo B (p = 0,11). Las razones para la conversión en el grupo A fueron adherencias inflamatorias graves en 3 (60%) pacientes, hemorragia en 1 (20%) y desgarro en el uréter izquierdo en 1 (20%). El grupo B, los 2 casos de conversión se debieron a dificultades de acceso en pacientes obesos.
El número de lesiones quirúrgicas en los distintos órganos (intestino delgado, bazo o uréter) fue comparable en ambos grupos.
Durante el período postoperatorio (tabla 3), a todos los pacientes se les permitió la reanudación del consumo de líquidos por vía oral desde el día 1. La administración de morfina fue necesaria durante un período medio de 2,4 días en el grupo A y de 2,1 días el grupo B, respectivamente (p = 0,95). El período medio para la eliminación de los gases fue de 2,9 y 2,1 días en los grupos A y B, respectivamente (p = 0,18).
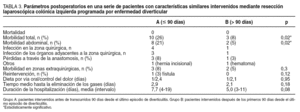
En el grupo A, la morbilidad abdominal general afectó a 8 (21%) pacientes, incluidos 4 casos de infección superficial de la herida quirúrgica (absceso de la herida quirúrgica), 3 casos de infecciones de los órganos adyacentes a la herida quirúrgica (absceso intraabdominal) y 3 casos de pérdidas a través de la anastomosis (2 pacientes fueron tratados mediante drenaje guiado con TC y antibióticos, mientras que en el tercero fue necesario un procedimiento de Hartmann secundario).
En el grupo B hubo 2 (5%) casos de infección de órganos adyacentes a la herida quirúrgica, con hematoma de la herida quirúrgica e infección superficial. Ambos pacientes fueron tratados mediante drenaje guiado con TC y antibióticos, sin reintervención. En comparación con la observada en el grupo A, la tasa de morbilidad abdominal general fue significativamente menor en el grupo B (p = 0,02).
En el grupo A, 3 pacientes presentaron 4 complicaciones alejadas de la zona quirúrgica (un cuadro de infarto miocárdico, neumonía, infección urinaria y parotiditis, respectivamente), mientras que en el grupo B hubo 2 pacientes con complicaciones alejadas de la zona quirúrgica (un cuadro de ataque isquémico transitorio y de trombosis venosa profunda, respectivamente).
La duración media de la hospitalización fue de 7,7 días en el grupo A y de 5,0 días en el grupo B. Sin embargo, esta diferencia no alcanzó significación estadística (p = 0,08).
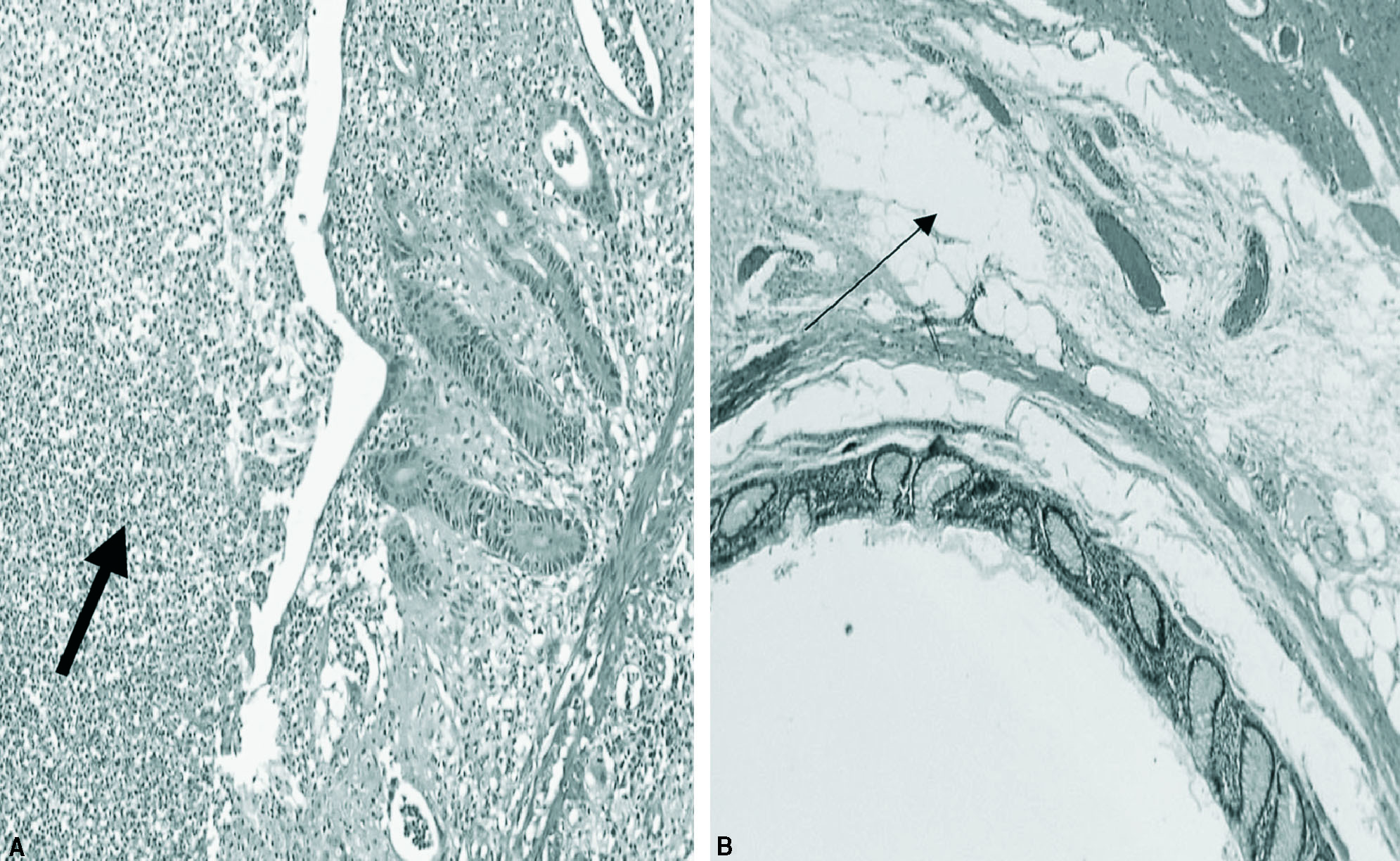
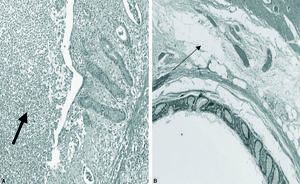
Los parámetros anatomopatológicos se detallan en la tabla 4. La inflamación residual fue significativamente mayor en el grupo A (31%) que en el grupo B (11%) (p = 0,01). En el análisis univariable, los pacientes del grupo A con inflamación residual (n = 12) presentaron una tasa de morbilidad abdominal postoperatoria superior a la detectada en los pacientes del mismo grupo pero sin inflamación residual (n = 27) (el 42 y el 11%, respectivamente; p = 0,001). Un aspecto destacable es que en los pacientes con inflamación residual la tasa de conversión a laparotomía también fue significativamente mayor que en los que no la presentaron (el 25 y el 7%; p = 0,02).
Discusión
Los resultados de nuestro estudio, que compara a pacientes con características similares, indican que la RLC en la DANC se debería realizar transcurridos los primeros 90 días desde el último episodio agudo. En comparación con los resultados obtenidos en los pacientes en que se llevó a cabo una resección quirúrgica temprana (es decir, durante los primeros 3 meses), la tasa de conversión a laparotomía y la tasa de morbilidad abdominal general fueron inferiores en los pacientes intervenidos quirúrgicamente a partir del día 90 del último episodio agudo. La evolución tras la cirugía temprana está significativamente influida por la intensa inflamación residual que persiste durante los primeros 3 meses desde el último episodio agudo.
El tratamiento inicial en la DANC es conservador y consiste en la administración de antibióticos, analgésicos y una dieta con contenido bajo en fibra. En ausencia de complicaciones que obliguen a la cirugía de urgencia10, la resección programada todavía está indicada en los pacientes menores de 55 años de edad y en los pacientes de cualquier edad con diverticulitis recurrente1. Sin embargo, el fundamento de esta recomendación ha sido refutado recientemente11.
En el momento presente, la RLC es el tratamiento estándar de la DANC7. Sus ventajas son la menor morbilidad postoperatoria, la introducción más rápida de la dieta, la recuperación más rápida de los niveles basales de actividad y la disminución tanto de la duración de la hospitalización como de los costes asistenciales totales12-15. Sin embargo, no se ha definido con precisión cuál debe ser el intervalo óptimo entre la DANC y la RLC16. Si la RLC se realiza demasiado pronto, puede haber un incremento en la tasa de conversión debido a la inflamación residual no resuelta; por el contrario, si la RLC se realiza demasiado tarde, puede haber un aumento en la incidencia de diverticulitis recidivante con necesidad de una intervención quirúrgica urgente, que se acompaña de mayores tasas de morbilidad y mortalidad17-19. La conversión a la laparotomía durante la cirugía colorrectal laparoscópica se asocia a una duración mayor de la intervención; un incremento de fugas de la anastomosis; una mayor tasa de morbilidad general durante el postoperatorio; un íleo postoperatorio prolongado y, en consecuencia, una duración mayor de la hospitalización8. Esta situación se podría acompañar del riesgo de una tasa de morbilidad mayor que si la laparotomía se efectúa de manera primaria.
El momento idóneo para la RLC en pacientes con DANC ha sido poco estudiado16. El umbral de los primeros 3 meses se determinó tras observar la distribución espontánea de los intervalos de nuestros pacientes, seleccionados por los cirujanos con mayor experiencia. Posiblemente, este límite refleja un dogma que se aplicaba con frecuencia en la época de la cirugía abierta, que indicaba que la resección quirúrgica se debía realizar después de transcurridos 3 meses desde el último episodio20. Sin embargo, otros autores consideraban que era mejor realizar la cirugía de manera inmediata tras un ciclo antibiótico de 3 semanas de duración, en un momento en el que los planos edematosos se pueden disecar con facilidad y todavía no son problemáticas la neovascularización y las adherencias21. La selección del intervalo no estaba relacionada ni con la gravedad de la diverticulitis ni con otros posibles procesos patológicos concomitantes en el paciente. Además de que en el estudio participaron 5 cirujanos con amplia experiencia, todas las intervenciones fueron estrechamente supervisadas por cirujanos considerados expertos en cirugía colorrectal mínimamente invasora. La técnica quirúrgica fue estandarizada y se garantizó su aplicación estricta.
La inflamación residual ha sido muy poco estudiada como factor de morbilidad en la RLC realizada por DANC. El infiltrado de leucocitos polimorfonucleares, los abscesos macroscópicos o microscópicos y la perforación son indicadores de enfermedad activa, y en nuestro estudio han presentado una relación directa con el incremento de la morbilidad y de la tasa de conversión. El tiempo parece ser el mejor método para eliminar estos problemas, además de que no parece incrementar el riesgo de recidiva. Los resultados obtenidos en nuestro estudio de pacientes con características similares están limitados al menos por dos razones: su naturaleza retrospectiva y el reducido número de pacientes que participaron en el estudio. Sin embargo, la correlación entre los hallazgos anatomopatológicos, por un lado, y el incremento en la tasa de conversión y en la tasa de morbilidad abdominal general, por otro, parece lo suficientemente sólida para justificar su evaluación en un estudio prospectivo controlado.
Fig. 1. Hallazgos microscópicos en pacientes intervenidos de manera programada mediante resección laparoscópica colónica izquierda por enfermedad diverticular. Izquierda: imagen microscópica de un espécimen quirúrgico en un paciente operado durante los primeros 90 días desde el último episodio de diverticulitis (inflamación residual con un infiltrado de leucocitos polimorfonucleares, flecha gruesa). Derecha: imagen microscópica de un espécimen quirúrgico correspondiente a un paciente intervenido después de transcurridos los primeros 90 días desde el último episodio de diverticulitis (ausencia de inflamación residual en la estroma peridiverticular adiposa, flecha fina).
Correspondencia:
Dr. E. Chouillard.
Centre Hospitalier Intercommunal.
10 rue de Champ Gaillard. 78300 Poissy. Francia.
Correo electrónico: chouillard@yahoo.com
Manuscrito recibido el 26-9-2006 y aceptado el 4-1-2007.