La electroporación irreversible es una entidad que ha ganado en popularidad entre las técnicas de ablación tumoral en los últimos años. Debido a su innovador mecanismo de acción, ya que induce poros en la membrana celular que conducen a la apoptosis celular, ha demostrado su capacidad para destruir el tejido sin presentar los efectos indeseables de la ablación térmica tales como el «heat sink effect». Asimismo mantiene la integridad de la matriz extracelular, por lo que estructuras como los vasos sanguíneos y los ductos biliares no son afectadas por la electroporación irreversible. Su utilización se ha ido extendiendo en los últimos años tanto en la ablación hepática como en la pancreática mostrando su seguridad y resultados prometedores en escenarios clínicos en los que la cirugía en el momento actual no puede ofrecer otras opciones terapéuticas.
Irreversible electroporation is a novel technique growing in popularity over the last years among the ablative modalities. Its unique action mechanism produces irreversible nanopores in the membrane of the cell leading to apoptosis; therefore irreversible electroporation can be used to ablate substantial volumes of tissue without the undesirable thermal effects as the “heat sink effect”. Moreover the extracellular matrix is left unperturbed, thus sparing the structural architecture of surrounding structures such as bile ducts and blood vessels. In the last years its use has been widespread in both liver and pancreatic ablation. Irreversible electroporation has shown its safety with however some caution, feasibility and favorable outcomes in clinical settings such as unresectable locally advanced disease in which the surgical and therapeutic options are very limited.
La electroporación irreversible (IRE) es una técnica ablativa novedosa que ha ganado popularidad en la última década. En contra del paradigma tradicional de la ablación térmica tisular, la IRE debe su auge a su mecanismo de acción que, aún cuando no conocido en su totalidad, no implica un daño térmico1. La aplicación de pulsos eléctricos en determinada frecuencia y voltaje genera nanoporos en la estructura lipídica de la membrana plasmática de las células que alteran el gradiente eléctrico entre el medio intra- y extracelular, permitiendo la libre de difusión de moléculas2,3. Si este campo eléctrico intenso se mantiene durante un periodo de tiempo suficiente, el daño celular es irreversible, lo que lleva a la muerte celular por apoptosis.
La radiofrecuencia y la ablación por microondas basan su mecanismo de acción en la destrucción térmica tisular por necrosis coagulativa. A partir de determinado nivel de temperatura se desencadena la desnaturalización de las proteínas, y por ende, daños estructurales irreversibles que conducen a la muerte celular. A pesar de que la experiencia con dichas técnicas ablativas es muy extensa, la mayoría de los autores coinciden en que el tamaño de la lesión y la proximidad a los grandes vasos son las limitaciones de las mismas4. El mecanismo de muerte celular de la IRE resulta muy atractivo frente al espectro de las técnicas ablativas convencionales, cuya gran limitación radica en el «heat sink effect» que ocurre en la proximidad de los vasos sanguíneos. El flujo sanguíneo disipa el calor a este nivel, provoca un efecto refrigerador sobre el tejido tratado y como consecuencia una ablación incompleta del tumor.
Otra ventaja de la IRE estriba en su capacidad para preservar tanto la arquitectura de la matriz extracelular del tejido conectivo como la integridad de los vasos sanguíneos5,6, lo que permite en el caso del hígado llevar a cabo ablaciones cerca de la arteria hepática, vena porta y los ductos hepáticos sin producir daños estructurales.
Dado el auge de la IRE en los últimos 10 años, el objetivo de este artículo es otorgar una visión global sobre los principios e indicaciones de la IRE en los diferentes escenarios clínicos de la cirugía HBP así como revisar los resultados oncológicos disponibles hasta la fecha.
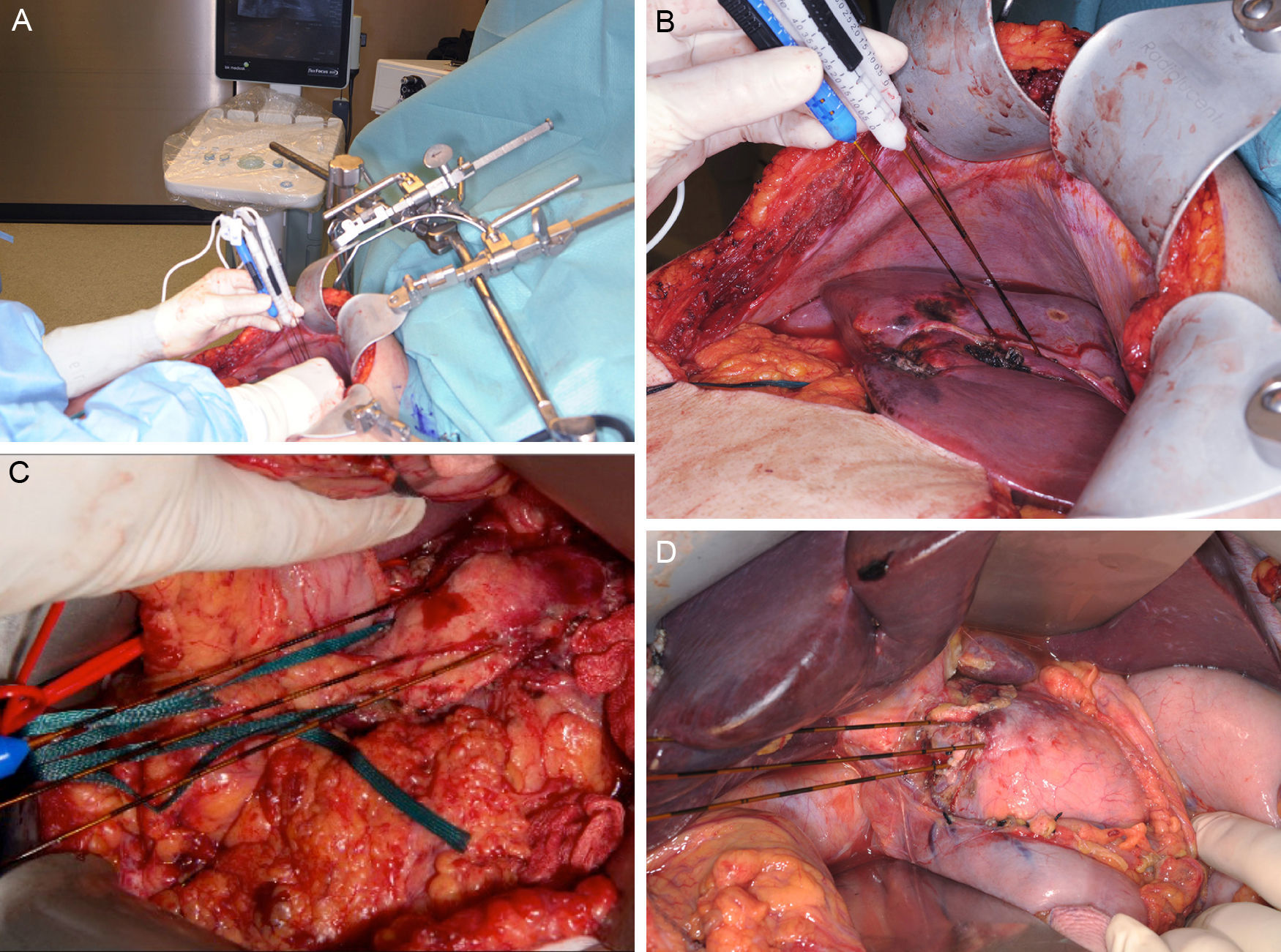
Dispositivo clínico de aplicación de la electroporación irreversibleEn la actualidad solo existe un dispositivo aprobado por la FDA [510(k) Number: K080376] para el uso clínico de la IRE (Nanoknife® [AngioDynamics, Latham, NY, EE. UU.]). Los pulsos eléctricos se aplican mediante electrodos bipolares o monopolares en número variable dependiendo de la lesión a tratar y el dispositivo puede generar una energía máxima de 70mA o 3.000V. Los protocolos de aplicación son variables, pero la mayoría de los estudios ejecutan entre 70-90 pulsos con una duración de 70-100μs7–10. El dispositivo admite hasta un máximo de 6 electrodos de 19G cuya distancia máxima no debe sobrepasar los 2cm y cuyo alineamiento debe ser paralelo para mantener la uniformidad del campo eléctrico (fig. 1). No existe un protocolo estandarizado sobre el número o la disposición de los electrodos, pero la uniformidad del campo eléctrico tiene un papel fundamental en el éxito de la ablación11. Appelbaum et al.12 muestran que al aplicar 4 electrodos en paralelo se alcanza un mayor volumen de ablación con mejores resultados oncológicos, ya que de esta manera se puede personalizar el protocolo a cada paciente.
Las imágenes (A) y (B) muestran un ejemplo la disposición intraoperatoria de los electrodos para realizar la ablación de una lesión hepática mediante abordaje abierto. Detalle sobre la colocación de los electrodos para la ablación de una lesión dependiendo de su localización en el cuello/cuerpo del páncreas (C) o en la cabeza (D).
Imágenes por gentileza de la Dra. ML de Oliveira.
Se ha descrito un umbral de campo eléctrico aproximadamente de 700V/cm a partir del cual la electroporación se vuelve irreversible3. No obstante, hay que tener en cuenta que este cálculo se basa en un modelo matemático teórico y que probablemente este umbral no es directamente trasladable a la clínica ya que la matriz extracelular, los vasos sanguíneos y otras estructuras desempeñan un papel en la homogeneidad del campo eléctrico13. Por lo tanto, habitualmente en la práctica clínica se usa un campo eléctrico que varía entre 1.000-1.500V/cm.
Para la aplicación de los pulsos es indispensable la sincronización de los mismos con el electrocardiograma con el objetivo de evitar arritmias. El pulso eléctrico debe ser aplicado exactamente 50μs después de la onda R para que coincida con el periodo refractario absoluto del miocardio en el ciclo cardiaco14. Asimismo es necesario que los pacientes se encuentren bajo anestesia general y bajo efecto de relajantes de la placa muscular tales como el rocuronio para evitar las contracciones musculares que desencadenan los pulsos. La mayoría de los estudios monitorizan a los pacientes con dispositivos tipo TOF-watch® para asegurar el mantenimiento de una correcta relajación muscular y se colocan las palas de un desfibrilador como medida preventiva.
Aplicación de la electroporación irreversible en tumores hepato-bilio-pancreáticosAblación hepáticaLas técnicas de ablación suponen actualmente parte fundamental en el tratamiento de los tumores hepáticos. Ya sea en tumores primarios como el hepatocarcinoma (HCC), que se encuentra actualmente en sexta posición en prevalencia a nivel mundial15, como en las metástasis de tumores de origen gastrointestinal, la ablación supone una alternativa razonable para los pacientes no tributarios de resección quirúrgica.
Los primeros estudios experimentales se dirigieron hacia la ablación hepática en el HCC, ya que la ablación por radiofrecuencia está a nivel mundial establecida como tratamiento de elección en sus estadios incipientes (BCLC 0 o A)15. Guo et al. describen por primera vez en un modelo murino de HCC que la ablación mediante IRE demuestra una disminución significativa del tamaño tumoral y un mayor porcentaje de necrosis inducida por el tratamiento en los tumores ablacionados16. En su posterior traslación a la clínica, los estudios de Cheung et al.7 y Bhutiani et al.8 dirigidos específicamente al tratamiento del HCC en limitadas series de 11 y 55 pacientes, describen la factibilidad de la técnica y escasos efectos adversos. Incluso en pacientes con cirrosis Child B, se han demostrado buenos resultados oncológicos y escasas complicaciones8,17.
De igual manera, la IRE tiene cabida en la ablación de metástasis de origen colorrectal no resecables quirúrgicamente por su localización central o perivascular. Hasta la fecha no se ha demostrado una mayor efectividad de la IRE en función del tipo tumoral, aunque se ha indicado que el subtipo histológico podría desempeñar un papel en el éxito de la ablación18. En la mayoría de las series, dado que el número de pacientes es escaso, la muestra es muy heterogénea y esto supone una limitación en la interpretación de los resultados oncológicos. Solamente Scheffer et al.19 incluyen prospectivamente a 10 pacientes con diagnóstico exclusivo de metástasis hepática de carcinoma colorrectal, en los cuales se practicó una ablación de la lesión y a continuación se resecó la misma para su análisis histológico. Los resultados mostraron extensas áreas de tumor no viable en el 80% de los pacientes confirmadas por la positividad del marcador de apoptosis caspasa-3. Sin embargo, el estudio no aporta datos sobre el seguimiento a largo plazo y la tasa de recurrencia.
No existe un límite establecido en el tamaño de la lesión a tratar, pero se describen mejores resultados oncológicos en lesiones menores de 3cm20 y cuando el volumen del tumor supera los 5cm3 se describe un mayor riesgo de recidiva local18. La eficacia y viabilidad de la IRE en la ablación perivascular es una de sus grandes ventajas10,21, habiéndose reportado ablaciones con una proximidad media a los grandes vasos sanguíneos de<0,5cm, sin observar trombosis o estenosis en el seguimiento22. En un estudio exhaustivo Dollinger et al.17 describen específicamente que el riesgo de trombosis post-IRE es mayor en ablaciones realizadas en la proximidad de la vena porta en comparación con las venas suprahepáticas o la arteria hepática. Sin embargo, de un total de 172 ablaciones cerca de grandes vasos tan solo un 9,9% de los pacientes sufrieron una alteración vascular, de los cuales en casos puntuales esta fue permanente. En este contexto, es importante destacar el potencial papel de la IRE en el «downstaging» de tumores previamente a la cirugía, uso que por otra parte ya se ha descrito en el páncreas23. En la era del ALPPS o de la cirugía hepática en 2 tiempos («two stage hepatectomy») la IRE es una alternativa más que razonable para tratar lesiones que infiltran las venas suprahepáticas y de este modo poder completar la cirugía de forma diferida. Nuestro grupo tiene experiencia en el uso de la IRE para el «downstaging» de metástasis hepáticas de carcinoma colorrectal en el contexto del procedimiento ALPPS, e incluso para el control local de tumores como paso previo al trasplante hepático.
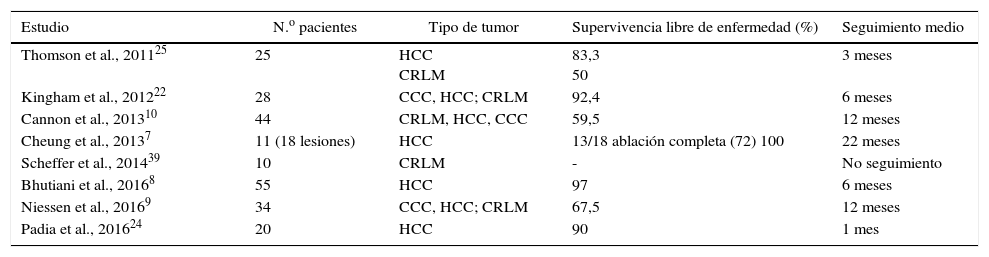
Los resultados oncológicos varían enormemente en cuanto a los autores y las series. Las tasas de éxito oscilan entre un 50-100% dependiendo de los criterios diagnósticos aplicados y de la longitud del seguimiento (tabla 1). La mayoría de los autores realizan un seguimiento máximo a 6 meses o 12 meses postablación y en algunos casos no se describe con exactitud la supervivencia libre de enfermedad ya que el objetivo no es tanto demostrar la efectividad del tratamiento como la tolerabilidad del mismo. Hay que tener en cuenta, además, que la IRE es una técnica que se encuentra en sus inicios, por lo que no existen guías establecidas sobre la evaluación el comportamiento radiológico de la lesión a largo plazo. En el estudio dinámico con gadolinio por resonancia magnética se observa habitualmente una zona hipointensa en T1 correspondiente a la zona tratada rodeada por un halo de captación de contraste. Dicha zona hipointensa va disminuyendo de diámetro y el halo de enhancement va desapareciendo24,25. Sin embargo, la correlación de estos hallazgos radiológicos con la histología es un reto ya que no se dispone de un espécimen histológico para comparar los resultados.
Resumen de las series de pacientes sometidos a ablación hepática mediante IRE
| Estudio | N.o pacientes | Tipo de tumor | Supervivencia libre de enfermedad (%) | Seguimiento medio | |
|---|---|---|---|---|---|
| Thomson et al., 201125 | 25 | HCC CRLM | 83,3 50 | 3 meses | |
| Kingham et al., 201222 | 28 | CCC, HCC; CRLM | 92,4 | 6 meses | |
| Cannon et al., 201310 | 44 | CRLM, HCC, CCC | 59,5 | 12 meses | |
| Cheung et al., 20137 | 11 (18 lesiones) | HCC | 13/18 ablación completa (72) 100 | 22 meses | |
| Scheffer et al., 201439 | 10 | CRLM | - | No seguimiento | |
| Bhutiani et al., 20168 | 55 | HCC | 97 | 6 meses | |
| Niessen et al., 20169 | 34 | CCC, HCC; CRLM | 67,5 | 12 meses | |
| Padia et al., 201624 | 20 | HCC | 90 | 1 mes |
CCC: colangiocarcinoma; CRLM: metástasis hepáticas de carcinoma colorrectal; HCC: carcinoma hepatocelular; IRE: electroporación irreversible.
El adenocarcinoma de páncreas es una entidad con un pronóstico infausto y que produce 266.000 muertes/año a nivel mundial26. En el momento de su diagnóstico, un 80-90% de los pacientes presentan enfermedad diseminada (estadio iv) o infiltración linfovascular regional (estadio iii), por lo que los resultados quirúrgicos no son esperanzadores27. Debido a su compleja localización anatómica, la ablación térmica convencional no supone una buena paliación, ya que produce alta tasa de complicaciones como hemorragias, pancreatitis necrosante o lesiones de la vía biliar principal o del conducto de Wirsung.
La IRE ha demostrado buenos resultados en la ablación con intención paliativa de tumores del cuello/cuerpo así como en la cabeza del páncreas en estadio iii en series largas de 200 pacientes con una supervivencia media de 24,9 meses28. Entre los efectos adversos destacan las complicaciones gastrointestinales, hematológicas e infecciones, sin embargo el espectro de gravedad de estas es variable. Se han descrito aproximadamente un 36% de complicaciones derivadas directamente del procedimiento, a pesar de lo cual en los grupos con gran experiencia en ablación pancreática no se reporta ninguna fístula pancreática o pancreatitis clínicamente relevante29,30 como ya se había mostrado en estudios experimentales31.
En la aplicación clínica previo a la ablación se requiere la estadificación mediante laparoscopia exploradora con citología, un buen control local del tumor tras quimioterapia de inducción durante 3-4 meses y un diámetro tumoral menor o igual a 3,5cm32. En los pacientes que tienen un stent metálico es necesaria su retirada previa a la aplicación de los pulsos, ya que la presencia del metal aumenta el riesgo de daño térmico en el tejido circundante33. Se requiere en la mayoría de los casos un abordaje abierto, para la correcta localización, colocación de los electrodos y por lo tanto tratamiento del tumor (fig. 1).
En comparación con los pacientes tratados con la terapia estándar, Martin32 describe en los pacientes tratados con IRE un claro beneficio en la supervivencia libre de recurrencia local (14 vs. 6 meses, p=0,01), supervivencia libre de enfermedad (15 vs. 9 meses, p=0,02), y supervivencia global (20 vs. 13 meses, p=0,03).
Seguridad clínica de la electroporación irreversibleDesde la introducción de la técnica en seres humanos, la seguridad clínica ha sido el gran interrogante de la IRE. El efecto adverso más común son los eventos cardiovasculares ya que la aplicación del campo eléctrico en forma de pulsos implica que, como ha sido referido anteriormente, sea frecuente la aparición de arritmias, incluso salvas de fibrilación ventricular34. Desde la introducción del sincronizador del electrocardiograma de forma estándar, la aparición de dichas arritmias se redujo sustancialmente.
Las alteraciones del ritmo varían dependiendo del área a tratar. Nuestro grupo ha demostrado recientemente en una serie de 43 pacientes que los eventos cardiovasculares se relacionan de forma significativa con la localización de los electrodos. De tal manera que las ablaciones en la región del tronco celiaco en el análisis multivariante fue un factor de riesgo para desarrollar un evento cardiovascular35. Estas arritmias no suponen habitualmente un compromiso hemodinámico para el paciente y solo requieren de tratamiento médico36. Asimismo la IRE puede producir aumento transitorio de la tensión arterial del paciente. Hasta un 77% de los pacientes de nuestra serie sufrieron un aumento de la tensión arterial media de 15mmHg, hecho que se correlaciona con los resultados de otros autores36. En algún caso se ha descrito aumento extremo de la tensión arterial sistólica hasta 200mmHg, pero se trataba de tumores del polo superior renal o ablaciones en relación con las glándulas suprarrenales34.
También han sido reportadas alteraciones hidroelectrolíticas, tales como la hiperpotasemia34,35 o la acidosis metabólica. Teniendo en cuenta el mecanismo de acción, la hipótesis es que la formación de nanoporos en la membrana plasmática de las células conduce a la liberación masiva de potasio intracelular al torrente circulatorio, de manera similar a lo que ocurre en el síndrome de lisis tumoral. Esta alteración ha sido confirmada también a nivel experimental, ya que hay estudios que indican que ablaciones muy grandes de tejido conducen a desequilibrios hidroelectrolíticos severos37.
Aparte de las ya mencionadas existen complicaciones derivadas directamente de la colocación de los electrodos como pueden ser el neumotórax (3,9%), el derrame pleural o los hematomas en el sitio de (11,8%), que normalmente están en relación con los procedimientos percutáneos36 Asimismo, se ha descrito dolor después del procedimiento desencadenado por la hiperestimulación muscular38.
Perspectivas de futuroLa IRE es con toda seguridad una técnica prometedora y una alternativa factible en casos de tumores no resecables tanto en el hígado como en el páncreas. Su característico mecanismo de acción le otorga una ventana terapéutica fundamental en el campo de la ablación perivascular. Sin embargo, se trata una técnica muy joven cuya evidencia se basa en series de casos y limitadas cohortes de pacientes que no permiten establecer conclusiones para generalizar y estandarizar su uso clínico. Se necesitan estudios clínicos aleatorizados multicéntricos, con un seguimiento exhaustivo para comprobar los resultados oncológicos a largo plazo.
Actualmente se encuentran en marcha más de 10 estudios aleatorizados registrados. Entre ellos destaca el estudio COLFIRE-II (NCT02082782), cuyos resultados preliminares (COLDFIRE I) ya han sido publicados39, y se encuentra en reclutamiento de 29 pacientes con metástasis hepáticas de carcinoma colorrectal. El objetivo primario es valorar en un seguimiento de un año mediante (PET-resonancia magnética) la supervivencia libre de enfermedad.
Por otra parte, es interesante destacar el estudio NCT02787954 que compara mediante criterios RECIST el tiempo hasta progresión del HCC dependiendo de la técnica aplicada TACE, radioembolización con Itrio90, MWA o IRE.
Sin lugar a dudas la IRE es una técnica con un gran potencial, cuyos futuros usos clínicos aun están por vislumbrar, pero hasta ahora ha demostrado su capacidad para el tratamiento de determinados tumores para los cuales en el momento actual no se dispone de una mejor alternativa terapéutica40.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.