Introducción
Las alternativas terapéuticas en las enfermedades quirúrgicas urgentes del colon son motivo constante de controversia debido a su etiología. El objetivo del tratamiento es solucionar la urgencia y para ello se utilizan diversas técnicas. Dentro del abanico terapéutico, la intervención de Hartmann y sus indicaciones generan una de las mayores controversias de los últimos años1-3.
El objetivo del presente trabajo es analizar la indicación de la técnica de Hartmann en nuestro medio, cuándo, quién y por qué se realiza, así como evaluar los resultados obtenidos con ella.
Pacientes y método
Entre enero de 1997 y diciembre de 2003 se han practicado 105 intervenciones de Hartmann de urgencias en el Servicio de Cirugía General del Hospital Universitario de Girona. Analizamos retrospectivamente y de forma descriptiva los datos de estos pacientes.
La edad media fue de 69,3 ± 14,9 años (rango, 23-96 años). El 29% de los pacientes (31 casos) tenía más de 80 años. El 56% de la serie (n = 59) es varón y el 44% (n = 46) mujer.
El 73% de los pacientes presentaba antecedentes personales de interés (77 de 105), entre los que destacaban las enfermedades cardíacas en el 33% y la enfermedad pulmonar obstructiva en el 33%, seguidas en el 21% por alteraciones vasculares. En 35 casos (33%) había un solo antecedente; en 27 casos (26%) se asociaban 2 antecedentes; en 13 casos (12%) se asociaban 3 antecedentes y en 2 casos (2%) había 4 antecedentes personales importantes.
Todas las intervenciones quirúrgicas fueron realizadas de manera urgente por el equipo quirúrgico de guardia, formado por 2 cirujanos, y la presión asistencial se definió como el promedio de intervenciones urgentes realizadas, que es de 3 al día.
Resultados
El síndrome clínico más frecuente fue el oclusivo en el 48% de los casos (50 pacientes) seguido del abdomen agudo en 32 casos (30%). En 13 casos (12%) la clínica era de shock séptico y en 12 (11%) de perforación de víscera hueca. En 2 casos (1,9%) la clínica era de hemorragia digestiva baja. Es preciso destacar que 11 pacientes (10%) presentaban 2 síndromes clínicos asociados.
En la tabla 1 se indican los factores de riesgo hallados según los trabajos de Biondo et al4 y Smothers et al5, y destaca que sólo 17 de los 105 casos (16%) no tenían factores de riesgo, mientras que el 84% tenía factores de riesgo distribuidos de la siguiente manera: sólo 1 factor en el 42% de los casos, 2 factores en el 31%, 3 factores en el 10% y 4 factores en el 0,9%.
En la tabla 2 se indican los hallazgos quirúrgicos, entre los que destaca que en un 38% de los casos se asociaba más de 1 hallazgo; en la tabla 3 se especifican las principales indicaciones de la técnica quirúrgica basándonos en criterios generales del paciente y locales del abdomen.
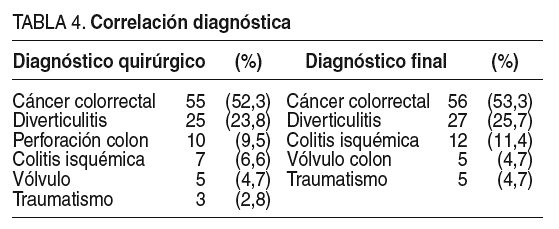
En la tabla 4 se correlaciona el diagnóstico quirúrgico (intraoperatorio) con el diagnóstico final (histológico), con una buena correlación en el 88% de los casos (92 de 105). Sin embargo, cabe destacar los 13 casos no correlacionados. Diez de ellos fueron clasificados como perforación cólica sin especificar la causa y fueron: 5 colitis isquémicas, 2 neoplasias, 2 lesiones traumáticas y 1 diverticulitis. Dos casos más diagnosticados intraoperatoriamente de neoplasia fueron 1 colitis isquémica y 1 diverticulitis aguda, y otro caso diagnosticado de colitis fue un tumor. Es decir, 3 neoplasias no fueron diagnosticadas en el acto operatorio como tales (2 perforaciones y 1 colitis isquémica), pero en 2 casos diagnosticados de neoplasia por el cirujano, la histología dictaminó una diverticulitis y una colitis.
La morbilidad de la serie fue del 51% (54 de 105 casos); destacaron, en primer lugar, las complicaciones infecciosas: 18 casos de infección de herida (33%) y 5 abscesos intraabdominales (9%) y, en segundo lugar, las complicaciones respiratorias en 17 casos (31%). En 8 casos (8%) hubo complicaciones en el estoma. La mortalidad de la serie fue del 11% (12 casos).
En 20 de 93 casos se reconstruyó el tubo digestivo (21,5%), con un tiempo medio de reanastomosis de 9,05 ± 4 meses (rango, 2-20 meses). Las causas por las cuales no se realizó una reanastomosis el colon en los restantes 73 pacientes fueron: 43 casos (59%) por el alto riesgo anestésico, 16 casos (22%) por el cáncer avanzado en el momento de la intervención de urgencia, 9 casos (12%) porque el paciente no consintió y los restantes 5 casos están en lista de espera para la reintervención.
Al evaluar si había la posibilidad de efectuar una anastomosis primaria dependiendo de la condiciones locales y generales en el momento de la cirugía de urgencias como alternativa a la intervención de Hartmann se objetivó que era posible en el 50,5% de los casos (53 pacientes ) y las causas por las que no se realizó fueron: en 24 casos (45,3%) por la presión asistencial del equipo de guardia, en 22 casos (41,5%) por el riesgo anestésico y en 7 casos (13,2%) por el estado avanzado del tumor.
El 63% de las intervenciones urgentes fue realizado por cirujanos generales (66 de 105) y el 37% (38 de 105) por cirujanos con especial dedicación colorrectal. En los 53 pacientes en los que se planteó la posibilidad de no realizar la intervención de Hartmann, 14 (26%) fueron atendidos por cirujanos colorrectales y 39 (74%) por cirujanos sin especial dedicación colorrectal.
Discusión
Las opciones terapéuticas en las enfermedades urgentes del colon dependen, por un lado, de la etiología del proceso (benigno o maligno) y, por otro, de la necesidad de solucionar la urgencia quirúrgica (según la presencia de oclusión, perforación y/o peritonitis).
Hoy día, la resección cólica con anastomosis primaria en un solo tiempo6 en la cirugía urgente ha ganado terreno a la cirugía en varios tiempos, no sólo por los resultados obtenidos, sino incluso para evitar las alteraciones psicológicas que provoca la realización de un estoma al paciente y a su familia7.
Así pues, parece ser que en los últimos años, el papel de la intervención de Hartmann ha sido y es cuestionado en el contexto de la cirugía colorrectal urgente3,8, pero no podemos pasar por alto las recomendaciones de la Sociedad Americana de Cirujanos Colorrectales (ASCRS), en las que nos recomiendan, ante un cáncer de colon izquierdo oclusivo, individualizar el tratamiento para cada paciente y situación debido a que hay varias opciones terapéuticas; la más usada es la intervención de Hartmann9.
Es en este marco, "individualización del tratamiento, diferentes opciones terapéuticas", donde nace el objetivo de nuestro trabajo, en el que queremos analizar cuándo y por qué realizamos una intervención de Hartmann dejando bien claro aunque no sea el objetivo de este trabajo que nosotros también realizamos resección y anastomosis primaria en las enfermedades cólicas urgentes.
Las opciones terapéuticas deben basarse en los indicadores pronósticos preoperatorios (edad, enfermedad asociada, clasificación ASA, duración de los síntomas, shock, estado inmunitario, fallo multiorgánico) y en los hallazgos operatorios (grado de peritonitis, isquemia de colon, enfermedad neoplásica avanzada)4,5.
Las condiciones del paciente, el estado general y las enfermedades asociadas son los mayores condicionantes a la hora de tomar decisiones ya que, a pesar de evaluar los diferentes factores de riesgo tal como indica Biondo et al4, la gravedad de la enfermedad de base y las condiciones generales del paciente son los factores que determinan la realización de una intervención de Hartmann en los pacientes con peores condiciones, obteniendo en su experiencia una mortalidad del 42% con estos mismos criterios pero exclusivamente en la enfermedad diverticular; otros autores refieren una mortalidad de la intervención de Hartmann del 25% y con un estoma permanente en el 43% de los casos10.
En nuestra serie, el 73% de los pacientes tenía antecedentes personales, el 70% se encontraba en estadio ASA III-IV y el 84% presentaba factores de riesgo. Así, ante estas condiciones creemos que está indicada la realización de la intervención de Hartmann.
La mortalidad de nuestra serie (11%) es similar a la descrita por otros autores8,11; sin embargo, nuestra morbilidad es mayor (51%) que la reflejada8 y, por desgracia, nuestra tasa de reconstrucción del tubo digestivo (21%) es muy inferior a la descrita, que llega hasta el 70%8,11; esta diferencia se encuentra ligada fundamentalmente al alto riesgo anestésico (59%) y al avanzado estadio tumoral (22%).
Estamos de acuerdo con Biondo et al4 en que la gravedad de la enfermedad de base reflejada por las condiciones locales entre las que destacan en esta serie la peritonitis y el cáncer avanzado y las condiciones generales del paciente reflejadas según la clasificación ASA son los factores que nos ayudan a sentar la indicación de la intervención de Hartmann.
Los resultados de la cirugía urgente del colon1 están en relación con: a) la lesión (en nuestro caso, el 53% de casos el cáncer seguido de la diverticulitis en el 25%); b) el paciente: en nuestra serie, el 84% de los casos tenía factores de riesgo y en el 38%, como se indica en la tabla 2, había varios hallazgos intraoperatorios, y c) la experiencia del cirujano: en nuestra serie, el 37% de las intervenciones fue realizado por cirujanos con dedicación colorrectal, pero la experiencia del equipo quirúrgico de urgencias es notable, ya que se consigue una correlación del 88% entre el diagnóstico del cirujano intraoperatorio y el diagnóstico histológico final; sin embargo, de todas formas, la posibilidad de que se trate de un proceso neoplásico ya obliga al cirujano a realizar una cirugía con criterio oncológico.
La intención de la mayoría de los cirujanos es realizar operaciones en un solo tiempo, pero la realidad es bien distinta. Así, por ejemplo, Goyal y Schein12 observaron en una encuesta realizada a 500 cirujanos americanos que sólo el 53% indicaba cirugía en un tiempo en caso de oclusión y el 33% en caso de perforación en pacientes con bajo riesgo; en caso de pacientes con riesgo alto, en más del 90% de los casos se realizaba la cirugía en varios tiempos.
En nuestro medio13, la operación de Hartmann es la más utilizada en Cataluña, tanto en los cuadros oclusivos (45%) como en las perforaciones (70%), debido no sólo a las condiciones del paciente, sino también al propio entorno laboral del cirujano. Este punto, las condiciones laborales del cirujano, no se tiene en cuenta como variable de análisis en los diferentes estudios.
El objetivo del cirujano es ofrecer el tratamiento más adecuado a las condiciones generales del paciente (tal como hemos señalado en el cuándo y el porqué), pero también a las condiciones personales del cirujano.
Los resultados que presentamos son el reflejo de la realidad del trabajo cotidiano en el que se suman, por un lado, los diferentes recursos disponibles en urgencias respecto a la cirugía electiva y, además, el factor de "presión asistencial" motivado por el trabajo pendiente de realizar generado por la propia urgencia. Así, al evaluar a posteriori si era posible la anastomosis primaria, ésta era factible en el 50% de los casos (53 pacientes) en los que se practicó una intervención de Hartmann y la causa por lo cual no se realizó fue, en el 45% (24 casos), por la presión asistencial que soportaban los cirujanos de guardia; también consideramos como otra variable interesante que 14 de los 53 casos factibles de anastomosis (26%) fueron atendidos por cirujanos colorrectales y 74% (39 de 53) por cirujanos sin especial dedicación colorrectal, parámetros ligados a quién realiza una intervención de Hartmann.
En conclusión, y sobre la base de la experiencia de que la mitad de pacientes que reciben una intervención de Hartmann podría haberse beneficiado de la cirugía en un solo tiempo, consideramos que la experiencia del cirujano, una especial dedicación colorrectal y unas buenas condiciones laborales nos permitirán elegir el mejor procedimiento terapéutico, que se basará en una cuidadosa selección de los pacientes dependiendo de las propias condiciones generales (principalmente grado ASA) y de las condiciones locales abdominales (peritonitis y estadio tumoral).