Introducción
Un cirujano general, en el transcurso de su carrera profesional cierra miles de incisiones abdominales y por lo común lo hace con una técnica y unos resultados satisfactorios1 .
La elección de la incisión en la laparotomía depende del área de exposición anatómica que se necesite, de la naturaleza de la intervención (electiva o urgente) y de la preferencia personal del cirujano. Generalmente, se utiliza la incisión oblicua o transversa para intervenciones «menores» unilaterales, la incisión media para las intervenciones «mayores» o para tener un amplio acceso a toda la cavidad abdominal, y la incisión paramediana para la realización de ostomías.
Desde hace más de 100 años se busca una técnica óptima para realizar la laparotomía y minimizar los casos de evisceración1 .
Es fundamental no confundir los conceptos eventración y evisceración: la eventración es una distensión progresiva de una cicatriz en las semanas, meses o años que transcurren desde una laparotomía y en la que la piel y el tejido celular subcutáneo están intactos; la evisceración es un accidente precoz después de una laparotomía, por ausencia de una cicatrización eficaz, con salida de las vísceras abdominales a través de los bordes de la incisión, tras una dehiscencia de todos los planos de la pared abdominal. La evisceración total básicamente ocurre por la desunión de la aponeurosis2 . También se ha descrito una evisceración parcial o subcutánea, que puede solucionarse sin cirugía urgente en caso de que haya normalidad clínica con buen tránsito digestivo, mediante la aplicación de medidas compresivas (taponamiento con torundas de gasa o compresas humedecidas o vaselinadas, y aplicación de una faja)1,2 .
Esta afección ha recibido diversas denominaciones, como dilaceración aguda, dehiscencia de la herida, desgarro de pared o evisceración, pero todas indican lo mismo1 .
Su etiopatogenia es la suma de varios factores de riesgo, ya que generalmente estos pacientes presentan una grave enfermedad asociada y, al aumentar el número de factores, se incrementa la probabilidad de presentar una evisceración.
Los objetivos del presente estudio han sido analizar una serie de 57 pacientes que han presentado dehiscencia aguda de la pared abdominal con salida del contenido abdominal tras una cirugía abdominal (evisceración total), centrándonos en los factores de riesgo, el procedimiento quirúrgico, la morbimortalidad, y realizar una revisión de dicha enfermedad.
Se han rechazado los casos de evisceración parcial o cubierta (concretamente 6 pacientes), ya que no precisaron intervención quirúrgica y fueron tratados de forma conservadora mediante fajas de compresión.
Pacientes y método
Se han revisado retrospectivamente las historias clínicas de los pacientes que han presentado una evisceración en el Servicio de Cirugía General y Digestiva del Hospital Universitario Dr. Josep Trueta de Girona (se han descartado las otras especialidades medicoquirúrgicas) en los últimos 9 años, de enero de 1995 a diciembre de 2003. Se han analizado los siguientes parámetros: edad, sexo, incidencia por años, antecedentes patológicos, diagnóstico preoperatorio, tratamiento quirúrgico (tipo de cirugía, incisión, sutura y técnica del cierre de pared), reintervenciones (motivo y técnica), complicaciones postoperatorias, tiempo de latencia, clínica, analítica, germen, tratamiento de la evisceración, antibioterapia, complicaciones posquirúrgicas, estancia, ingreso en la unidad de cuidados intensivos (UCI) y resultados.
El estudio estadístico es un análisis descriptivo de una serie de casos. Las variables categóricas se describirán mediante porcentajes y las variables continuas con la media y la desviación estándar si su distribución de probabilidad es normal (edad), o la mediana y el rango intercuartil (días de estancia media) en caso contrario.
Resultados
Variables demográficas y diagnóstico preoperatorio
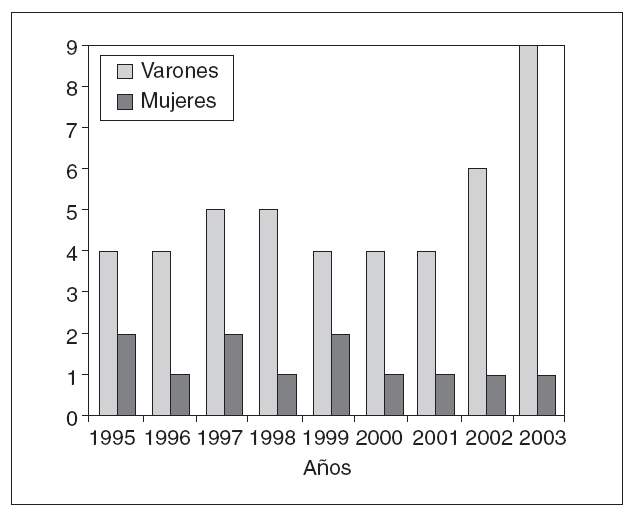
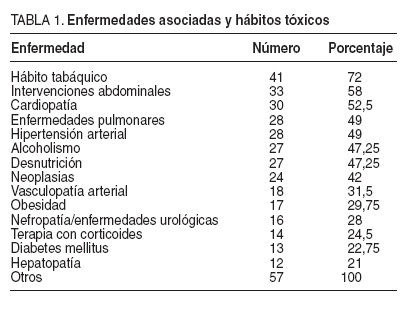
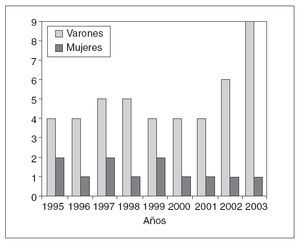
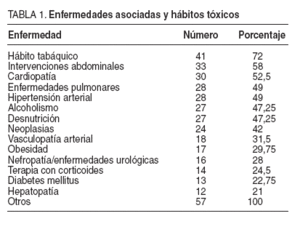
En esta serie se incluye a 57 pacientes con dehiscencia aguda de la pared abdominal tras una laparotomía, 45 varones y 12 mujeres (relación 4:1), con una edad media de 70 ± 15 años (rango, 27-94). La distribución de los pacientes con evisceración según los diferentes años fue dispar (fig. 1). La mayoría de los enfermos presentaba una pluripatología asociada, entre las que destacaba el hábito tabáquico en 41 casos, la cirugía abdominal previa en 33, la cardiopatía en 30, enfermedad pulmonar en 28 e hipertensión arterial en 28 (tabla 1). El diagnóstico preoperatorio fue de peritonitis y/o absceso intraabdominal en 26 pacientes, oclusión intestinal en 19, sangrado digestivo en 4, isquemia intestinal en 3 y otras causas en 5 (tabla 2).
Fig. 1. Distribución de los 57 pacientes según el sexo durante los 9 años del estudio.
TABLA 1. Enfermedades asociadas y hábitos tóxicos
TABLA 2. Diagnóstico preoperatorio de la laparotomía inicial
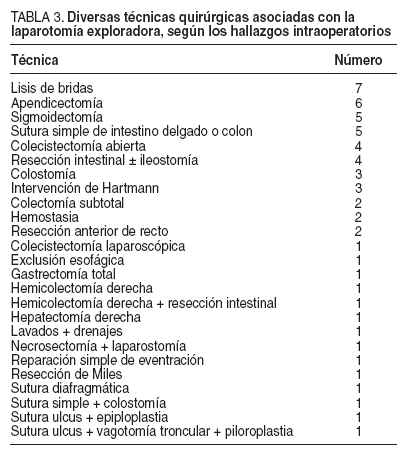
TABLA 3. Diversas técnicas quirúrgicas asociadas con la laparotomía exploradora, según los hallazgos intraoperatorios
Tratamiento quirúrgico y reintervenciones
El tratamiento quirúrgico fue la laparotomía exploradora en todos los casos, excepto en 1 en el que se realizó cirugía laparoscópica, asociada con diversas técnicas se-gún los hallazgos operatorios (tabla 3). El tipo de cirugía fue urgente en 48 pacientes (84,25%) y programada en 9 (15,75%). El tipo de incisión abdominal fue una laparoto mía media en 41 casos (72%), subcostal en 8 (14%), pa rarrectal en 6 (10,5%), McBurney en 1 (1,75%) y trocares de laparoscopia en un paciente (1,75%). El tipo de sutura más utilizado fue Vicryl® (trenzado de poliglactina, sutura absorbible) en 34 casos (59,5%), seguido de PDS®II (mo-nofilamento de polidioxanone, sutura absorbible) en 20 (35%) y, por último, Ethibond® (trenzado de poliéster, su-tura no absorbible), Ethilon® (monofilamento de poliami-da, sutura no absorbible) y Prolene™ (monofilamento de polipropileno, sutura no absorbible) en 1 caso cada uno. El cierre se efectuó mediante puntos sueltos en 35 pa cientes (61,5%), con sutura continua en 21 (36,75%) y en 1 caso se utilizaron puntos sueltos más una malla de po-lipropileno poliéster, Prolene® (1,75%). Fue preciso rein-tervenir quirúrgicamente a 12 pacientes (21%) (tabla 4).
Complicaciones y presentación clínica
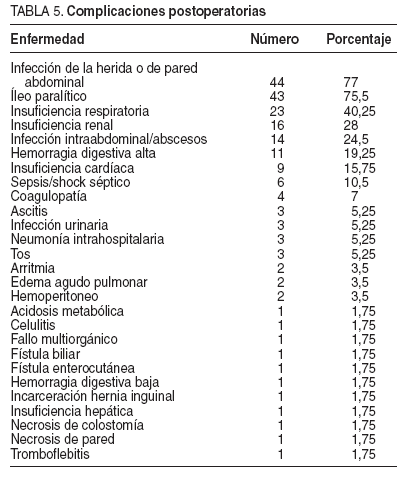
En todos los enfermos se detectaron complicaciones postoperatorias; las más frecuentes fueron la infección de la herida o de la pared (77%) el íleo paralítico (75,5%) y la insuficiencia respiratoria (40%) (tabla 5). El tiempo de latencia, desde la intervención hasta la aparición de la dehiscencia aguda de la pared, fue de 8 días (rango 122).
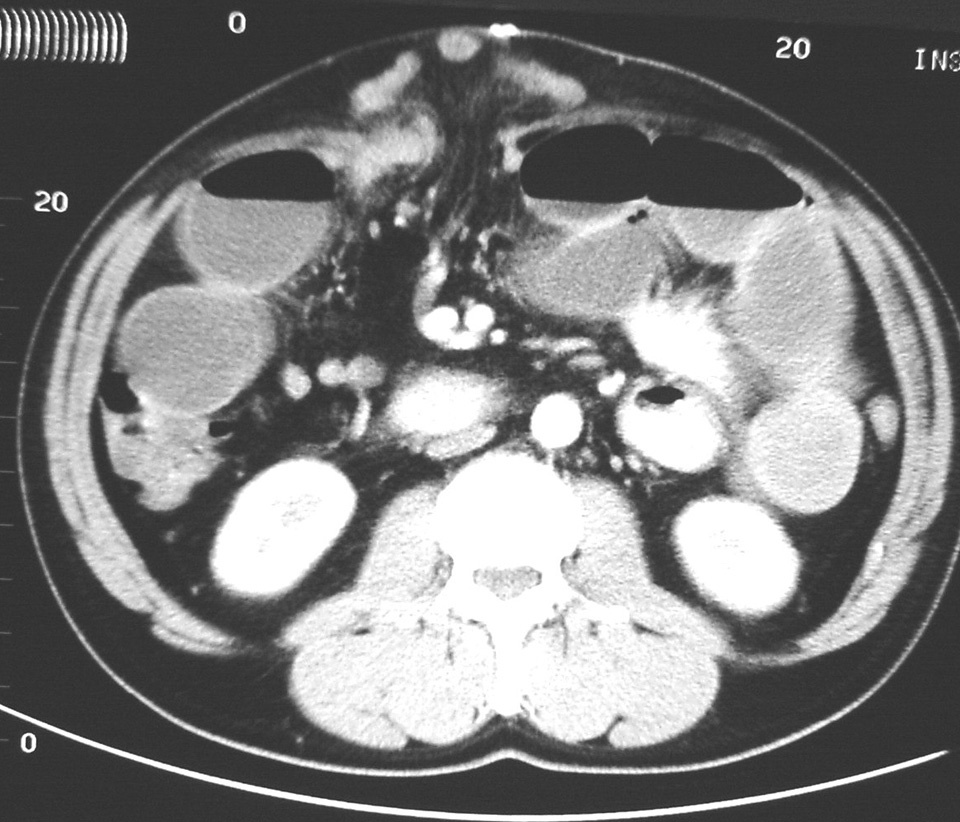
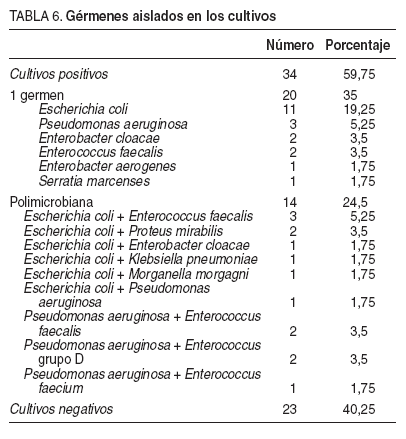
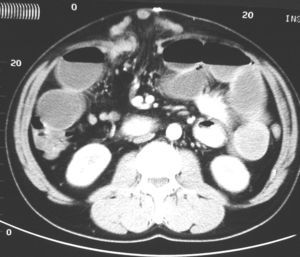
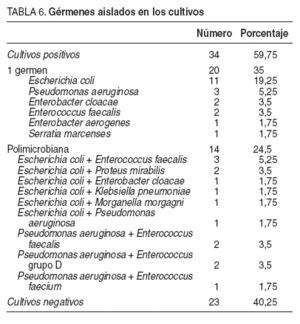
En la presentación clínica predominó el manchado del apósito en 44 casos (77%), el íleo paralítico en 43 (75,5%), el abultamiento de la herida en 28 pacientes (49%), dolor abdominal en 20 (35%), náuseas y vómitos en 18 (31,5%), tos en 8 (14%) y ascitis en 3 (5%). La analítica mostró leucocitosis, con o sin desviación a la izquierda, e hipoproteinemia en el 89,5% (51 casos), anemia con descenso de la hemoglobina y el hematócrito en el 73,5% (42 casos), y uremia con aumento de la urea y la creatinina en el 52,5% (30 casos). En alguno de los casos fue de gran ayuda la realización de una tomografía computarizada (TC) abdominal (fig. 2). El germen más aislado en los cultivos fue Escherichia coli (tabla 6).
TABLA 4. Reintervenciones quirúrgicas
TABLA 5. Complicaciones postoperatorias
Fig. 2. Tomografía computarizada abdominal: se aprecia la salida de intestino delgado por una dehiscencia de la aponeurosis tras la realización de una laparotomía media.
TABLA 6. Gérmenes aislados en los cultivos
Tratamiento de la evisceración y complicaciones
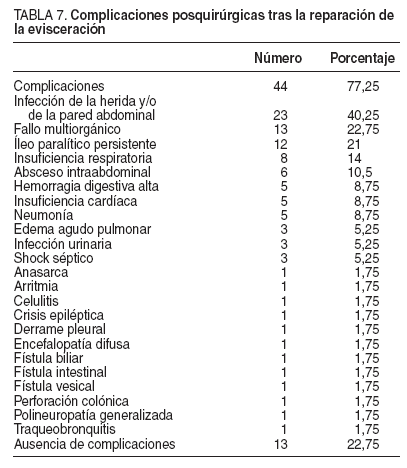
En todos los pacientes menos en 1 se realizó cirugía urgente tras el diagnóstico de la dehiscencia aguda de la pared abdominal. El tratamiento reparador consistió en el cierre de la pared abdominal en 56 casos; en 1 paciente se decidió la abstención terapéutica dado su estado terminal en el momento del diagnóstico de la evisceración. Se realizó un cierre de la pared con puntos totales en 27 casos (47,25%), un cierre simple asociado con puntos totales de refuerzo en 15 (26,25%), un cierre simple en 8 (14%), un cierre simple asociado a una prótesis en 4 (7%) (las mallas colocadas fueron de polipropileno poliéster, 3 Prolene® y 1 Marlex®) y únicamente un cierre con alla en 2 (3,5%) (1 de polipropileno poliéster, Prole-ne® y 1 de politetrafluoroetileno expandido, DualMesh®). El cierre simple se llevó a cabo con sutura tipo Vicryl® o PDS® II, y los puntos totales se realizaron con diversos tipos de suturas, como Prolene™, Miralene® (monofilamento de poliéster, sutura no absorbible), Ethibond® y Ethilon® . Se realizó tratamiento con diversos antibióticos en 56/57 casos, con una media de tratamiento de 9 días (rango, 4-15). La antibioterapia más utilizada fue ceftriaxona más metronidazol u ornidazol en 26 pacientes (45,5%), piperacilina-tazobactam en 16 (28%), metronidazol más gentamicina en 5 (8,75%), imipenem-cilastati-na en 4 (7%), amoxicilina-ácido clavulánico en 4 (7%) y ciprofloxacino en 1 (1,75%). La morbilidad tras la reparación fue del 77% (44/57 casos); se observaron con más frecuencia la infección de la herida o de la pared, el fallo multiorgánico y el íleo paralítico persistente (tabla 7). Las complicaciones tardías fueron eventraciones en 14 casos (24,5%) y fístula enterocutánea en 2 (3,5%) (tratadas de forma conservadora, con dieta absoluta, nutrición parenteral total y somatostatina, con la disminución paulatina del débito y el cierre definitivo), considerando que un 17,5% (10 pacientes) no acudió a los controles en las consultas externas.
Estancia y resultados
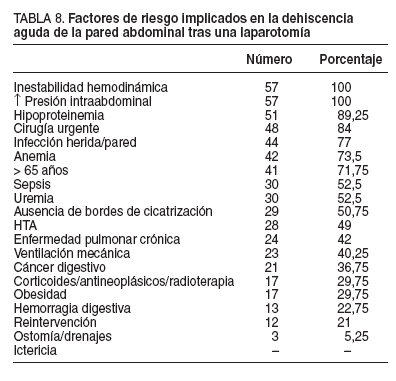
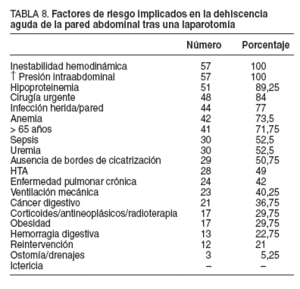
La estancia hospitalaria media fue de 28,5 días (rango, 3-120). Hubo 26 casos (45,5%) que requirieron ingreso en la UCI, con una estancia media de 16,5 días (rango 252); de éstos, 22 pacientes presentaron fallo multiorgánico y todos precisaron intubación orotraqueal y ventilación mecánica. Los resultados finales fueron 41 curaciones (72%) y 16 muertes (28%). La edad media en los fallecidos fue de 78 años (rango, 64-94) y predominaban los varones (10 casos) respecto a las mujeres (6 casos). Las causas del fallecimiento fueron: fallo multiorgánico en 13 casos, asociado a shock séptico en 8 pacientes, y problemas cardiorrespiratorios en 3. Del total de fallecidos, sólo 9 pacientes estuvieron ingresados en la UCI. Tras revisar 18 parámetros implicados en la evisceración, el 80% de los pacientes (45 enfermos) presentaba 9 o más factores de riesgo (tabla 8). La media de factores de riesgo en los fallecidos fue de 12, con un rango de 8-16.
TABLA 7. Complicaciones posquirúrgicas tras la reparación de la evisceración
TABLA 8. Factores de riesgo implicados en la dehiscencia aguda de la pared abdominal tras una laparotomía
Discusión
Para una correcta cicatrización se deben unir tejidos bien vascularizados con un buen contacto entre los bordes y mantenerlos durante un tiempo suficientemente prolongado, con el fin de conseguir una solidez adecuada. En el momento del cierre de la pared es fundamental que el paciente esté bien relajado y no tener prisa para poder realizar una sutura correcta con los planos bien confrontados, con las suturas apropiadas, anudadas correctamente, sin puntos lacerantes o demasiado cerca de los bordes y colocando ostomías o drenajes fuera de las incisiones. La retirada de la sutura cutánea no debe ser precoz y se debe esperar hasta después del séptimo u octavo días2 .
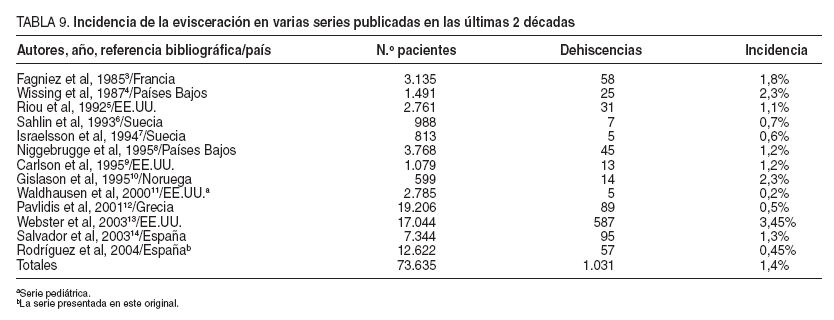
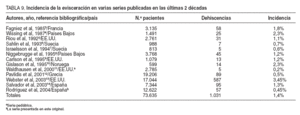
La dehiscencia aguda de la pared abdominal tras una intervención quirúrgica con salida de las vísceras abdominales, también denominada evisceración total, tiene una incidencia en los adultos muy similar en las series publicadas, que oscila entre un 0,4 y el 3,5%1,3-14 (tabla 9), aunque en series pediátricas sólo llega al 0,2%11 .Du-rante el período del estudio, 9 años, se han realizado 12.622 laparotomías en nuestro servicio, con un total 57 evisceraciones, lo que supone una incidencia del 0,45%.
En su etiopatogenia se encuentra implicada la suma de varias causas, como la edad (demasiado joven o demasiado viejo), el estado nutricional (obesidad, delgadez, estados carenciales), parámetros bioquímicos (anemia, hipoproteinemia, uremia), enfermedades asociadas (el 70% de los enfermos presentan alguna enfermedad grave asociada, como enfermedad pulmonar crónica, diabetes, cáncer o enfermedades infecciosas), la cirugía de alto riesgo (intervenciones urgentes por peritonitis y oclusión intestinal, cirugía en grandes obesos, cirugía en carcinomas diseminados y grandes laparotomías xifopúbicas), la medicación con esteroides, los fallos técnicos o estratégicos al realizar el cierre de la pared abdominal (rotura del hilo de sutura, desanudamiento de los nudos, tomas muy cercanas, excesivo intervalo entre puntos, sutura lacerante, mala relajación del enfermo, cierre con prisa, ostomías y drenajes en la incisión) y problemas postoperatorios, como la infección de la herida, el meteorismo, los esfuerzos de la tos, los vómitos, el hipo persistente, la ascitis, la actividad motriz sostenida, el levantamiento precoz, etc 1,2 .
TABLA 9. Incidencia de la evisceración en varias series publicadas en las últimas 2 décadas
La clínica suele aparecer con un máximo de frecuencia entre el sexto y el séptimo días postoperatorios1,2 , sin síntomas llamativos: el paciente operado se nota mojado, con el apósito manchado por la filtración de un líquido rosado (serosanguinolento como «agua de lavar carne») entre los hilos o las grapas de la sutura cutánea; posteriormente hay un abultamiento de la herida y se encuentra parte de su intestino delgado en el apósito; en ocasiones, el paciente tiene dolor agudo y refiere «que algo se ha roto por dentro»; hay otras situaciones en las que predomina el íleo paralítico persistente y, en ocasiones, el shok del paciente1,2 . En nuestra serie, el tiempo medio de latencia fue de 8 días, y en la presentación clínica predominó el manchado del apósito, el íleo adinámico y el abultamiento de la herida.
El tratamiento es la intervención quirúrgica urgente pero, al tratarse de una herida potencialmente infectada, se ha de iniciar tratamiento antibiótico, que se debe continuar en el postoperatorio; ante el problema de la distensión abdominal se ha de colocar una sonda nosogástrica aspirativa2 . Dependiendo de la dehiscencia, de la dilatación de asas de intestino delgado y del edema de los mesos, se puede realizar cierre simple, sutura de retención o de refuerzo interna o externa, o reparación con prótesis, así como la suma de algunas de ellas1,15 .
La morbilidad es importante y supera el 30%; se han descrito infección de pared (14-21%), absceso intraabdominal (4%), dehiscencia repetitiva (2-5%), fístulas entero-cutáneas (6%), síndrome compartimental abdominal y hernia ventral tardía (14-31%)1-3,13,15,16 . La mortalidad promedio en las revisiones es del 25%, pero puede oscilar entre el 16 y 36%; las causas del fallecimiento son problemas cardiorrespiratorios y sepsis (peritonitis)1,2,12,14 .La tasa de mortalidad se incrementa en los pacientes de edad avanzada, con fallo multiorgánico y múltiples relaparotomías. La relaparotomía precoz para la corrección de la dilaceración aguda y la propia evisceración son causas de una alta mortalidad en estos pacientes de alto riesgo debido a la asociación de otras enfermedades y por su estado deteriorado en el momento de la reparación quirúrgica. Nuestra morbilidad tras la reparación de la evisceración fue muy elevada, del 77% (44 pacientes), y llegamos a tener una mortalidad del 28% (16 enfermos).
Los factores de riesgo más frecuentes publicados en la evisceración son: anemia, aumento de la presión intraabdominal (ascitis, estornudos, hipo, íleo adinámico, retención aguda de orina, tos, vómitos), ausencia de bordes de cicatrización, cáncer digestivo, cirugía urgente, deficiencias vitamínicas o de cinc, desnutrición, diabetes mellitus, edad > 65 años, experiencia del cirujano, fallo de la técnica, fallo multiorgánico, fiebre, fístulas, hemorragia digestiva, hipertensión arterial, hipoproteinemia, ictericia, inestabilidad hemodinámica, infección de la herida o la pared, infección intraabdominal, neumonía, obesidad, oclusión intestinal, orificio artificial dentro de la incisión (drenajes, ostomías), enfermedad pulmonar crónica, peritonitis, reintervención quirúrgica, sepsis, sexo masculino, tiempo quirúrgico > 2,5 h, tipo del material de sutura, uremia, uso de corticoides, antineoplásicos o radioterapia, ventilación mecánica, etc12-16 . En la publicación de Riou et al5 , de 1992, se demuestra que cuando se suman 8-10 factores, la evisceración poslaparotomía aparece en el 100% de los pacientes5 . Ocurre lo mismo en la publicación de 1998 de Col et al16 . Tras revisar en todos nuestros pacientes los 18 parámetros más citados en la bibliografía médica implicados en la evisceración, el 80% (45 casos) presentaba 9 o más factores de riesgo. Se ha excluido el sexo, aunque múltiples artículos indican una mayor incidencia entre los varones1,14 ; la relación varón:mujer de nuestros pacientes fue de 4:1. Así pues, los factores de riesgo más prevalentes de nuestra serie, por orden de frecuencia, fueron: aumento de la presión intraabdominal, inestabilidad hemodinámica, hipoproteinemia, cirugía urgente, infección de herida o de pared, anemia y edad > 65 años (tabla 8).
Hay una relación directa entre la suma de factores de riesgo y la mortalidad, así, al aumentar el número de factores se incrementan las probabilidades de fallecimiento; en nuestra serie hubo una media de 12 factores de riesgo en el total de los 16 fallecidos.
Algunos autores que apuntan al propio cirujano como el principal causante del problema y de sus textos se pueden extraer las siguientes expresiones:
–«Hay marcadas diferencias individuales entre los cirujanos con respecto a las complicaciones de la pared abdominal tras intervenciones de cirugía mayor gastrointestinal, siendo el propio cirujano el principal factor de riesgo» 17 .–«Como cirujanos debemos ser más heroicos, dado que la tragedia está más bien causada por nosotros» 1 .
–«La eliminación de la dehiscencia postoperatoria está totalmente dentro de la jurisdicción del cirujano» 1 .
–«Muchos errores en cirugía son cometidos por personal bien entrenado y con una correcta motivación personal. Esto no puede absolver al cirujano de la responsabilidad de sus funciones o reducir la importancia de su evaluación» 18 .
En la prevención de esta grave complicación quirúrgica se puede actuar de varias formas: a) previa a la intervención: corregir los diversos déficit (anemia, hipoproteinemia, deficiencias vitamínicas o de cinc) o actuar en las enfermedades de base (ascitis, bronquitis, diabetes, hipertensión arterial, otros); b) durante la cirugía: con incisiones más pequeñas y transversas, uso de técnicas laparoscópicas, prevención de la infección y cierre de la pared con buena relajación del paciente, sin prisa por terminar y realizado con esmero; c) tras la intervención: realizar un seguimiento estricto del curso postoperatorio y actuar de forma precoz sobre las posibles complicaciones2 .
Una técnica ideal de cierre de pared debe combinar resistencia, para prevenir la dehiscencia, con elasticidad, para poder adaptarse a un incremento de la presión intraabdominal19 . En la actualidad, la tendencia en el cierre de laparotomías es un cierre en bloque con suturas absorbibles continuas y tomas amplias de aponeurosis (unos 2 cm) y un intervalo corto entre los puntos (1 1,2,6,8,20 ; se utiliza sutura no absorbible y suturas de retención en pacientes con múltiples factores de riesgo y reoperación inmediata1,2 . En un metaanálisis publicado en el 2002 por Van’t Riet et al20 se indica que el método óptimo para el cierre de laparotomías es la sutura continua con material de absorción lenta20 . Sin embargo, Weiland et al21 , en un metaanálisis sobre el cierre de pared abdominal publicado en el año 1998, preconizan de forma general la sutura continua con material irreabsorbible, excepto en casos de infección o distensión abdominal, donde sería mejor utilizar puntos sueltos de material absorbible. Hodgson et al22 , en otro metaanálisis publicado en el año 2000, afirman que la sutura ideal es la no absorbible y la técnica ideal es la sutura continua22 .
En conclusión, la evisceración debe ser considerada como una enfermedad grave, ya que se asocia con una alta morbimortalidad. El aumento de la presión intraabdominal, la inestabilidad hemodinámica, la hipoproteinemia, la cirugía urgente, la infección de la herida o de la pared, la anemia y la edad > 65 años son los factores de riesgo más asociados con la evisceración en nuestro medio. Ya que los factores de riesgo implicados en una posible evisceración son bien conocidos y predecibles, ante la suma de varias de estas causas deberíamos añadir al cierre de la pared abdominal medidas de refuerzo (suturas de retención internas o externas) para prevenir la dilaceración aguda. Pero, a pesar de todo, en los últimos años no se ha producido una disminución en la incidencia y la mortalidad postoperatoria de la evisceración1,2 .
Correspondencia: Dr. J.I. Rodríguez-Hermosa . Servicio de Cirugía General y Digestivo. Hospital Universitario Dr. Josep Trueta. Avda. de França, s/n. 17007 Girona. España. Correo electrónico:joserod@eresmas.net
Manuscrito recibido el 26-4-2004 y aceptado el 9-12-2004.