La gestión adecuada de la calidad permite a los servicios sanitarios y unidades planificar, controlar y mejorar sus actividades asistenciales. Faculta, por tanto, a los profesionales para la mejora continua de sus procesos clínicos.
En los distintos servicios quirúrgicos que conforman nuestro entorno existe un interés variable por la gestión de la calidad. Desde unos servicios en los que el único control existente se limita a la realización de sesiones clínicas y el análisis no sistemático de la información externa recibida sobre actividad, rendimiento de quirófano y consumo de estancias, hasta otros con mayor preocupación por la calidad en los que se han implantado protocolos, "vías clínicas" (clinical pathways), se realizan evaluaciones periódicas sobre temas clave (infección, mortalidad, etc.), se monitorizan y analizan indicadores relevantes y se recoge la opinión del paciente. Sin embargo, se precisa poner en práctica un sistema que permita la planificación y el desarrollo estructurados, según los criterios de la calidad total.
En la actualidad existen motivos determinantes para que los servicios asuman esta forma de trabajar, como son: la variabilidad en el funcionamiento y en los resultados no justificada científicamente, la tendencia evidente hacia la competitividad entre unidades clínicas, las exigencias cada vez mayores de los usuarios y de las autoridades sanitarias, sin olvidar lo que debería ser el motivo principal: la propia ética profesional que nos orienta a ofrecer lo mejor a nuestros pacientes. Todos estos aspectos llevan a la necesidad de organizarse para medir, evaluar y establecer la mejora continua de nuestros procesos quirúrgicos.
Los requisitos básicos precisos para llevar a cabo un adecuado programa de calidad son: apoyo comprometido de la dirección del centro y de los mandos de los servicios quirúrgicos, formación básica y asesoramiento en gestión de calidad, participación activa de los profesionales, disponer de información suficiente y fiable acerca de los procesos y fomentar la motivación de los profesionales (reconocimiento, económica, formación, promoción, etc.).
Para el desarrollo del programa de calidad se deben cumplir una serie de etapas, que básicamente se podrían resumir en las siguientes: creación de un grupo de gestión de la calidad del servicio, formación de los equipos de mejora de los diferentes procesos, monitorización de indicadores y actividades y autoevaluación del propio programa.
Proper quality management enables health care services and units to plan, control and improve their patient care activities. Thus, it provides health care professionals with the means to continuously improve their clinical processes.
The different surgical services in our setting show varying degrees of interest in quality management. In some services, the only control is limited to clinical sessions and the unsystematic analysis of the information received from external sources, related to the activity, number of operations performed and hospital stays, while others, more concerned with quality, have set up protocols or "clinical pathways", periodically evaluate key subjects (infection, mortality, etc.), monitor and analyze relevant indicators and record the opinion of patients. However, a system for structured planning and development according to total quality criteria should be implemented.
At the present time, there are strong reasons for the services to adopt this system, among them, scientifically unjustifiable variability in functions and results, the evident trend toward competitiveness among clinical units and increasing demands on the part of users and the health authorities. Meanwhile, we should not lose sight of the main reason: professional ethics, which impels us to offer our patients our best. All of these aspects indicate the need to organize an effort to measure, evaluate and establish the continuous improvement of our surgical processes.
The basic requirements for an adequate quality-assurance program are: firm support from the hospital directorate and the heads of the surgical services, basic training and assessment in quality management, active participation of the staff, access to adequate and reliable information concerning the processes, and the fostering of staff motivation (recognition, additional remuneration, further training, promotion, etc.).
The development of a quality-assurance program requires the completion of a series of stages that can basically be summarized as follows: creation of a service quality management group, formation of quality improvement teams for each process, monitoring of indicators and activities, and program evaluation by participating staff members.
Introducción
La masiva y reciente implantación de técnicas de evaluación y de mejora de la calidad en el sector sanitario de los países del entorno de la Unión Europea se debe a razones de muy diversa índole, entre las que destacan: el compromiso ético de buscar lo mejor para el paciente, la consideración de las organizaciones sanitarias como empresas de servicios y la necesidad de contener el gasto creciente en sanidad. Por ello, actualmente la preocupación por la calidad es compartida por clínicos, pacientes y gestores sanitarios. Sin embargo, las estrategias para implantar y mantener un sistema adecuado de gestión de la calidad no siempre son suficientemente conocidas.
Las bases para el desarrollo de los sistemas de evaluación de la calidad asistencial actuales se establecieron a partir de una serie de hitos ya conocidos: la búsqueda por parte de Nightingale1 a finales del siglo xix de métodos con los que disminuir las tasas de mortalidad de los pacientes hospitalizados, el interés por la efectividad de las intervenciones quirúrgicas de Codman2, en los inicios del siglo xx, la preocupación por la excesiva variabilidad en la formación de los estudiantes de Medicina en los EE.UU3, etc.; pero fue Donabedian4 quien, en 1966, sistematizó la evaluación de la calidad de la asistencia sanitaria como una tríada constituida por estructura, proceso y resultados, marcando a partir de entonces la evolución conceptual y metodológica de las tendencias de la calidad en el sector sanitario.
Inicialmente, la gestión de la calidad consistía en la inspección de los productos una vez fabricados, aplicando técnicas de control estadístico5; en la actualidad, también se busca prevenir la falta de conformidad y promover la mejora continua6. Un claro ejemplo de este cambio es la Joint Commission on Accreditation of Health Care Organizations (JCAHO) ya que, si bien en un principio surgió como sistema de acreditación hospitalaria con el objetivo de asegurar que los recursos y la organización sanitaria permitieran cumplir razonablemente con sus funciones, hoy día sostiene que la organización hospitalaria debe ser capaz también de evaluar de manera continua y mejorar sus procesos asistenciales.
El concepto actual de gestión de la calidad7 implica que las acciones directivas clásicas de planificación, organización, coordinación, dirección y control se ponen al servicio de la calidad, con el objetivo de lograr la excelencia8-10. Los principios de la calidad total10 se han incorporado también al sector sanitario y, hoy día, se busca: ejemplaridad de la dirección, preocupación por la mejora continua, cooperación de todos los profesionales, trabajo en equipo, incorporación del punto de vista del paciente y gestión basada en datos y no en opiniones. Como consecuencia de ello, la aplicación de los principios de la mejora continua a la gestión de la calidad en nuestro medio implica: reducir la variabilidad clínica no justificada, satisfacer las necesidades de los clientes internos (nuestros compañeros) y externos, fomentar la mejora continua y cambiar la cultura de la organización para conseguir los niveles más altos de calidad con los recursos disponibles11. Los servicios deben procurar satisfacer no sólo las necesidades técnicas, sino también otros aspectos relativos a la percepción de la misma por parte del usuario como seguridad, fiabilidad, accesibilidad, capacidad de respuesta o empatía.
Para gestionar una organización de acuerdo con los principios de la calidad total, uno de los requisitos necesarios es la introducción de la gestión por procesos en la misma. Este abordaje supone un cambio sustancial, ya que su gestión requiere de un abordaje multidisciplinario12,13, implicando a distintas áreas o servicios de una misma organización. De esta forma conseguiremos evitar una variabilidad injustificada y una utilización inadecuada de recursos, mientras que conseguiremos implicar a los profesionales de distintos estamentos (intra e interservicio) para alcanzar objetivos comunes, en la mejora continua de los mismos.
En los sectores industrial y de servicios se han abierto caminos diferentes iniciativas para potenciar la extensión de estos sistemas de calidad total. Las normas ISO 9000 son un camino hacia la calidad total, si bien únicamente pretenden garantizar la calidad mediante una correcta organización del trabajo y sistematización de los procesos de la empresa o de la unidad. Otros ejemplos, bajo prismas metodológicos y de enfoque diferentes, son los propugnados por los premios Baldrige (EE.UU.), el premio Deming (Japón) o, más recientemente, el premio Europeo a la calidad propulsado por la Fundación Europea para la Gestión de la Calidad Total basado en su conocido Modelo de Excelencia (EFQM)14. Este último se centra en una sencilla premisa: la satisfacción del cliente, la satisfacción de los empleados y el impacto positivo en la sociedad se consiguen mediante el liderazgo en política y estrategia, una acertada gestión de personal, el uso eficiente de los recursos y una adecuada definición de los procesos, lo que conduce finalmente a la excelencia de los resultados. La aplicación de este modelo al sector sanitario es incipiente15-17, probablemente debido a que no está exento de limitaciones18.
La EFQM resalta la importancia del liderazgo en el camino hacia la excelencia, precisando además del impulso decidido de la dirección del centro, de una serie de requisitos mínimos:
Formación básica de los profesionales y apoyo metodológico en gestión de la calidad.
Información adecuada y fiable sobre los procesos que se gestionan.
Participación multidisciplinaria de los profesionales.
Sistemas de motivación: reconocimiento, incentivación, etc.
De todo lo expuesto se deduce que la aplicación de la gestión de la calidad (como concepto de calidad total) es un proceso complejo, que afecta no sólo a las áreas de gestión, sino a la práctica clínica y, por ello, debe ser utilizado en todos los niveles dentro de nuestras instituciones.
Necesidad de gestionar la calidad de los servicios por parte de los cirujanos
La gestión adecuada de la calidad en un servicio de cirugía por parte de los propios profesionales permitirá conocer mediante la monitorización de indicadores cuál es su situación real a través de la comparación con los estándares y así poder mejorarla.
Aunque recientemente se han potenciado los sistemas de información sanitaria en los hospitales (conocimiento de la casuística a través de los GRD, informatización de la actividad y de indicadores de calidad, como mortalidad, reingresos, etc.) y la implantación y evaluación de protocolos (como en los hospitales del INSALUD a través de su contrato de gestión), sin embargo, es imprescindible el desarrollo de un programa de gestión de la calidad que nos permita el control y mejora de nuestros procesos, mediante el análisis crítico de éstos y la monitorización periódica de indicadores para su revisión y mejora.
La existencia de una enorme variabilidad no justificada de la práctica clínica (variación en las pautas clínicas) se debe a múltiples motivos, como son: la ausencia de evidencia científica suficiente en muchas de las actividades asistenciales, desconocimiento de algunos de nuestros resultados de la práctica clínica, la ausencia de protocolos de actuación en las unidades, etc. Todo ello impide la existencia de normas claras de actuación y da lugar a que se perpetúen hábitos, muchas veces no suficientemente fundamentados. Esta variabilidad no justificada lleva implícita la falta de eficiencia, peores resultados clí nicos y, con mucha frecuencia, insatisfacción del paciente (problemas de coordinación entre profesionales, estancias innecesariamente prolongadas, etc.). La gestión de la calidad facilita en gran medida la disminución de dicha variabilidad, ya que impulsará el establecimiento de pautas de actuación, así como el conocimiento del resultado de los procesos.
Existe en la actualidad una tendencia a la progresiva comparación entre centros. Hoy día, las carteras de servicios que ofrecen las unidades clínicas se limitan a reflejar la relación de un conjunto de procedimientos. Sin embargo, en un futuro próximo, es muy posible que también se incluyan en ellas indicadores de resultados, para facilitar la contratación de dichos servicios. Por otra parte, cuando el paciente o las empresas compradoras de servicios tengan capacidad para elegir, la información ofrecida será determinante para realizar dicha elección. Asimismo, un adecuado programa de gestión de calidad aportará la información necesaria para la definición de dicha cartera de servicios, al mismo tiempo que permitirá conocer el consumo de recursos que conlleva ca da uno de sus procesos situando a dicha unidad clínica en una disposición más competitiva a la hora de ofrecer sus servicios.
Otro aspecto fundamental de los programas de gestión de calidad es que promueven la participación conjunta de los profesionales que conforman las distintas unidades o servicios del hospital. El capital humano es lo más importante en las organizaciones y la realización de proyectos en común fomenta la comunicación y la motivación de los distintos profesionales, ya que permite hacerles partícipes de los objetivos que persigue la organización a la que pertenecen. La capacidad de liderazgo de los directivos debe promover dichas actividades mediante la ince ntivación económica, el reconocimiento y la promoción profesional.
Etapas en la gestión de la calidad
Al iniciar un programa de gestión de calidad iremos alcanzando diferentes niveles (fig. 1); sin embargo, debemos guiarnos desde el comienzo por los principios de la calidad total, que requieren caminar ordenadamente a través de las distintas etapas19-21 que se resumen en la tabla 1 y se desarrollan a continuación.
Creación de un grupo de gestión de calidad (GGC) en el servicio
Para iniciar la gestión de calidad (GC) de una forma sistemática es necesaria la creación de un grupo reducido de profesionales del equipo (3-7 personas de diferentes estamentos) que cuenten con formación en metodología de evaluación y mejora de la calidad, cierta capacidad de liderazgo, representatividad de los diferentes colectivos y entusiasmo por la tarea que inician. Este grupo será el encargado de diseñar, planificar y llevar a cabo los objetivos fijados.
Formación básica y asesoramiento en calidad de los miembros del GGC
En casi todos los hospitales públicos existe la figura del coordinador, responsable o técnico de calidad, que realiza su actividad en el marco de la calidad del centro. Su formación en gestión y metodología de calidad le permiten realizar esta labor de asesoría metodológica. Un programa básico de formación se especifica en la tabla 2.
Inicio del trabajo del GGC
Una vez superadas las etapas anteriores y antes de planificar las actividades, conviene que el GGC reflexione acerca de tres elementos básicos en todo plan estratégico: misión, visión y valores. Por misión se entiende la finalidad o razón de ser de la organización, el propósito que justifica su existencia continuada. La misión debe dar respuesta a qué necesidades se cubren, quiénes son nuestros clientes, dónde se encuentra el ámbito geográfico sobre el que se actúa y cómo se cubren dichas necesidades y las peculiaridades o modos de producción. Definir la misión no debe convertirse en un mero ejercicio estilístico. La misión, una vez establecida, condiciona poderosamente los comportamientos y decisiones de quienes integran una organización. La visión se define como la declaración que describe el tipo de organización en que aspira a convertirse. Los valores son los conocimientos y expectativas que describen cómo se comportan las personas de la organización.
Recopilación de la información existente o fácilmente disponible. Los sistemas de información de nuestros hospitales permiten obtener muchos datos e indicadores útiles, como los relativos a determinados procesos a través de sistemas de clasificación de pacientes, como los GRD o grupos relacionados con el diagnóstico.
Algunos estándares se pueden obtener a través de los sistemas automatizados de clasificación de pacientes, tanto en eficiencia (índice de estancia media ajustada o IEMA, estancia media ajustada al funcionamiento o EMAF, estancias potencialmente evitables global y para cada proceso, etc.), como para otros aspectos más relacionados con la efectividad clínica que proporcionan algunos programas informáticos (mortalidad, reingresos, complicaciones, etc.).
Sin embargo, existen aún otros datos que no están disponibles y cuya obtención requiere tiempo y esfuerzo, generalmente a través de la revisión de las historias clínicas o evaluaciones específicas prospectivas de los pacientes (infecciones, análisis de mortalidad, satisfacción del paciente, etc.).
Análisis del entorno, amenazas, debilidades, oportunidades y puntos fuertes. Un primer paso aconsejable es realizar un análisis de la situación actual, de las oportunidades y puntos fuertes con que cuenta el servicio, sección o unidad y las debilidades o amenazas que se vislumbran. Es también aconsejable analizar el entorno cuidadosamente y conocer qué hacen otros colegas en el mismo hospital o en centros próximos y, así, determinar la mejor estrategia posible. En la figura 2 se expone un ejemplo del análisis estratégico de un servicio de cirugía general según el método DAFO (Debilidades, Amenazas, Fortalezas y Oportunidades).
Estos datos servirán para analizar la calidad del servicio, a partir de una información real que nos permitirá establecer objetivos y planificar acciones de mejora.
Establecimiento de objetivos concretos anuales y a largo plazo. Una vez conocidas cuáles son las oportunidades de mejora y los puntos débiles del servicio, hay que fijar los objetivos que se pretende alcanzar en los diversos períodos de tiempo, así como las estrategias para desarrollarlos.
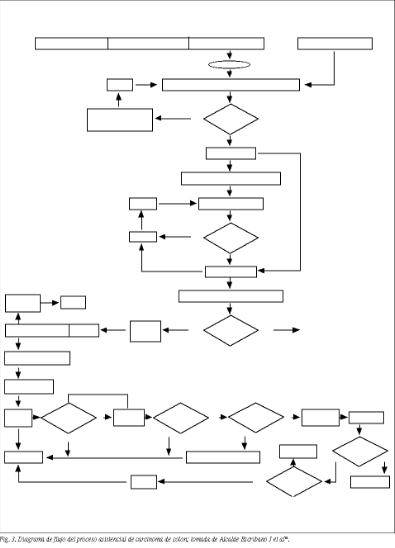
Selección de procesos asistenciales para el análisis y mejora de los mismos. En el entorno sanitario13, el término proceso es el aglutinador de numerosos conceptos que han utilizado los gestores a lo largo de los últimos años. Sin embargo, la definición de proceso es precisa: conjunto de actividades secuenciales que transforman cierta "materia prima" (en la clínica es el paciente enfermo) en un elemento modificado al que se ha añadido un valor (paciente mejorado o curado, habitualmente). En el ámbito quirúrgico existe una gran cantidad de procesos: hernia inguinal, colelitiasis, cáncer gástrico, cáncer de mama, etc. Dentro de estos procesos se incluyen aspectos estrictamente clínicos, como el estudio diagnóstico, la propia intervención quirúrgica, los cuidados postoperatorios, el seguimiento, etc. En la figura 3 se expone un diagrama de flujo, a modo de ejemplo, que esquematiza la secuencia de actividades globales en un proceso asistencial. Sin embargo, existen otras muchas partes de los procesos, como la gestión de la lista de espera, la información, el procedimiento de ingreso y acogida al paciente, la limpieza, el análisis económico del proceso, etc. Dada la complejidad de los procesos, existen intentos de sistematizar dicha secuencia de actividades, ya sean clínicas (protocolos y guías de práctica clínica) o considerando además otros aspectos (vías clínicas o clínical pathways, mapas de procesos, etc.), siempre debiendo incluir indicadores de valoración del grado de cumplimiento de los pasos marcados para el proceso, así como los relativos a efectividad clínica (mortalidad, reintervenciones, reingresos, infecciones, etc.), satisfacción del paciente (habitualmente mediante resultados obtenidos en los cuestionarios de satisfacción al alta) y consumo de recursos22,23.
La gestión de los procesos en nuestro medio permite averiguar12 si los cuidados son satisfactorios para mejorar la atención sanitaria y evitar variabilidad en la asistencia prestada13,18. A pesar de las dificultades, la corriente se va extendiendo en nuestro medio a todos los niveles asistenciales24,25, integrando a todos los estamentos26,27 de las instituciones sanitarias, tanto en organizaciones con sistemas de gestión tradicional28 como en otras con nuevos modelos de gestión29.
La gestión de procesos constituye un instrumento para analizar y mejorar los flujos de trabajo de cualquier organización13. Permite visualizar el modo en que las personas desempeñan su trabajo30. La organización tradicional de nuestros hospitales suele entorpecer el flujo de las diferentes actividades que conforman los procesos, incrementando su variabilidad. Para aplicar la metodología de gestión de procesos, la institución debe identificar los procesos clave en función de una serie de consideraciones: alta prevalencia, variabilidad reconocida, posibilidades de mejora, consumo de recursos elevado, calidad baja percibida por el cliente, entre otros factores.
Selección de indicadores generales de calidad del servicio para su monitorización ("cuadro de mando" para la calidad). Cada servicio debe seleccionar aquellos indicadores que servirán para aportar información sobre el desarrollo de la calidad. Se pueden establecer los estándares en función de datos históricos del propio servicio, resultados de grupos de hospitales o de referencias bibliográficas. Asimismo, es preciso establecer la periodicidad en la que se van a medir cada uno de ellos31-33.
Se entiende por criterio aquella condición que debe cumplir la práctica para ser considerada de calidad34. Un buen criterio debe reunir los siguientes requisitos: debe ser explícito, comprensible y fácilmente cuantificable, aceptado por la comunidad científica, y debería ser elaborado de forma participativa con los profesionales implicados35. Si tomamos como ejemplo la quimioprofilaxis antibiótica quirúrgica (PAQ), vemos que existen diversos criterios de calidad: aplicación del antibiótico cuando está indicado, elección del antibiótico correcto según protocolo, momento adecuado de la aplicación, dosis de recuerdo cuando se precisa y número apropiado de dosis. Un indicador es una medida cuantitativa que puede usarse como guía para controlar y valorar la calidad de las actividades36, es decir, la forma particular (normalmente numérica) en la que se mide o evalúa un criterio. En el caso de la PAQ podemos definir varios indicadores, uno global que sería referente a los casos en los que se cumplen todos los criterios antes expuestos (porcentaje de pacientes a los que se aplica correctamente el protocolo de PAQ), y otros parciales, que son los que van a cuantificar el cumplimiento de cada criterio particular (porcentaje de pacientes con indicación de PAQ a los que se aplica, porcentaje de pacientes a los que se prescribe y aplica el antibiótico apropiado, porcentaje de pacientes con indicación de dosis de recuerdo operatoria y se aplica en quirófano y porcentaje de pacientes con dosis total según protocolo).
El término estándar hace referencia al grado de cumplimiento exigible a un criterio36 y se define como el rango en el que resulta aceptable el nivel de calidad alcanzado. Puesto que determina el nivel mínimo que comprometería la calidad, también puede entenderse como el conjunto de maniobras diagnósticas y terapéuticas indicadas en cada situación37,38. Siguiendo con el ejemplo de la PAQ se podría fijar el estándar de cumplimiento global en el 85%.
Detección y resolución de problemas generales y del servicio. Con la información disponible, la obtenida a través del conocimiento directo de los miembros del servicio (médicos, enfermería, celadores y administrativos) y el conocimiento que tiene el propio GGC, utilizando la metodología sencilla del ciclo de mejora de la calidad (fig. 4) se pueden abordar ya muchos de los problemas existentes. En la figura 5 se sintetiza la manera de realizar el trabajo en función de la complejidad de los problemas.
Definición de la información necesaria aún no disponible y de la estrategia para su obtención. Tras haber seleccionado los principales procesos en los que queremos trabajar y sus indicadores, comprobaremos que precisamos información periódica sobre ciertos aspectos que necesitamos conocer (infección, mortalidad, reintervenciones, reingresos, suspensiones quirúrgicas, rendimiento de quirófano, aplicación del consentimiento informado, satisfacción del paciente y causas de las quejas y reclamaciones, así como el consumo de recursos). Todos estos aspectos y algunos otros deben ser conocidos, y para ello se precisa establecer un método para la recogida de información, identificando a las personas responsables de obtenerla, así como la periodicidad.
Creación de los equipos de mejora de procesos (EMP)
Es conveniente que cada uno de los procesos seleccionados sea gestionado por un equipo integrado por los diversos estamentos y, en algunas ocasiones, por las diferentes especialidades que participan en ellos. Para ello es preciso que cada equipo (médicos, enfermería y algunos representantes de otros estamentos, en número entre 3 y 7 personas, aproximadamente) revisen la situación inicial del proceso y, con herramientas de mejora de la calidad sencillas, implanten las medidas necesarias para lograr mejorar aquellos aspectos de baja calidad39.
Cada proceso debe tener un responsable o persona encargada de liderar el proyecto de mejora de dicho proceso ("propietario del proceso"). Los EMP deben conocer las nociones básicas para la gestión de procesos y han de establecer sus actividades y objetivos.
Monitorización de las actividades de gestión de calidad
Este punto tiene especial importancia, ya que el seguimiento periódico de los indicadores (situación con respecto a los estándares fijados), así como la revisión de los objetivos fijados, facilitarán la consolidación del programa y la mejora continua de la calidad. La comunicación periódica de los resultados es imprescindible para lograr el apoyo de todo el servicio y de la dirección.
Si estos aspectos se consiguen, el proyecto tendrá credibilidad, sirviendo como experiencia válida para ampliarse progresivamente en el servicio y para poder ser iniciada en otros servicios.
Autoevaluación anual y memoria de calidad
El GGC debe elaborar una memoria anual en la que figuren el programa, los objetivos, el método de trabajo, los resultados y la autoevaluación crítica de éstos, incluyendo la satisfacción tanto de pacientes como de profesionales. En la GC hay que demostrar que se ha mejorado, ya que esto supone la energía necesaria para el grupo y un modelo a seguir en la estrategia del hospital. Para ello se pueden realizar:
1. Comparaciones con respecto a objetivos propios. En todo proyecto siempre deben fijarse una serie de objetivos (que siempre han de ser cuantificados), según se ha expuesto anteriormente, y proceder a la evaluación del nivel de cumplimiento de éstos.
2. Comparaciones con organizaciones externas40. Otra alternativa es comparar los resultados con los de otros servicios de características más o menos semejantes. Esta comparación puede realizarse con servicios específicos, con medias del sector o con servicios reconocidos como mejores. Es evidente que estos datos son con frecuencia poco accesibles. Sin embargo, cada vez se dispone de más información para poder realizar la comparación.