Introducción
Recientemente han sido publicados los resultados del MRC CLASICC1, primer estudio multicéntrico aleatorizado que compara los resultados de las cirugías laparoscópica y convencional incluyendo a pacientes con cáncer de recto. El estudio británico, en nuestra opinión, lejos de despejar las dudas sobre la supuesta eficacia del abordaje laparoscópico en el tratamiento del carcinoma rectal, abre un debate sobre las dificultades de implementación de esta técnica en la práctica asistencial.
Mientras que tenemos la evidencia científica, fruto de estudios aleatorizados2-5, de que la cirugía laparoscópica obtiene unos resultados equivalentes a los de la cirugía convencional en el tratamiento del cáncer de colon, en la actualidad no existen estudios al respecto sobre el cáncer de recto. Por ello, nos ha parecido oportuno presentar los resultados que, durante la fase de implementación de la técnica en nuestro hospital universitario, hemos obtenido con la cirugía laparoscópica del cáncer de recto (CLCR), analizando especialmente las complicaciones y dificultades técnicas que hemos encontrado en su aplicación.
Pacientes y método
Entre enero de 2003 y junio de 2005, en nuestro hospital se intervino por laparoscopia asistida a 40 pacientes diagnosticados de cáncer de recto.
El equipo que llevó cabo las intervenciones estaba formado por 3 cirujanos; 2 con experiencia en cirugía convencional del cáncer de recto y en otros procedimientos de laparoscopia avanzada y el tercero con una formación específica en laparoscopia colorrectal recibida, como observador, en centros de excelencia en esta afección (Hospital Clinic de Barcelona/Laparoscopic Center of South Florida). Dos cirujanos del equipo estuvieron presentes en todas las intervenciones, actuando como cirujano y asistente de cámara.
Se incluyeron en el estudio los tumores localizados hasta 15 cm del margen anal, medido con el rectoscopio rígido. Realizamos resección anterior alta (RAA) en los tumores situados a más de 12 cm del margen anal y resección anterior baja (RAB) o abdominoperineal (RAP), con escisión completa del mesorrecto, en los tumores situados por debajo de ese límite. Se excluyó del estudio a los pacientes con obstrucción o perforación (n = 2), tumores que infiltraban órganos vecinos según los exámenes complementarios (n = 2) o tenían un diámetro transverso mayor que 8 cm (n = 1) y los candidatos a cirugía endoanal (n = 2). No hubo contraindicaciones anestésicas a la cirugía.
Se realizó tatuaje preoperatorio (tinta china o spot) en tumores situados a más de 12 cm del margen anal.
El grado de infiltración local de los pacientes se estudió con resonancia magnética pelviana (1,5 Tz sin sonda rectal) y ecografía endorrectal en casos seleccionados. Los pacientes con un estadio mayor que T2 o N+ recibieron un régimen largo de radioterapia preoperatoria (dosis totales de 40-50 Gy; 1,8 Gy/día en 5 semanas).
Definimos conversión como que a través de la incisión se realizara asistencia de cualquier gesto quirúrgico añadido a la extracción del tumor.
Las variables estudiadas se dividieron en: demográficas (edad, sexo, índice de masa corporal, clasificación de la Asociación Americana de Anestesia y laparotomías previas), intraoperatorias (tiempo quirúrgico, pérdidas hemáticas, conversión, complicaciones), postoperatorias (peristalsis, inicio de la alimentación oral, estancia, complicaciones mayores y menores, reintervenciones, reingresos) y anatomopatológicas (longitud del espécimen, tamaño tumoral, margen longitudinal distal, margen circunferencial).
Las pérdidas hemáticas se calcularon contabilizando la sangre aspirada en el recipiente colector al final de la cirugía. La actividad intestinal quedó definida como la aparición de ruidos intestinales en la auscultación. Definimos como complicaciones postoperatorias las ocurridas en los primeros 30 días tras la intervención.
Los datos de las variables estudiadas fueron recogidos en el paquete estadístico SPSS 11.0.
Técnica quirúrgica
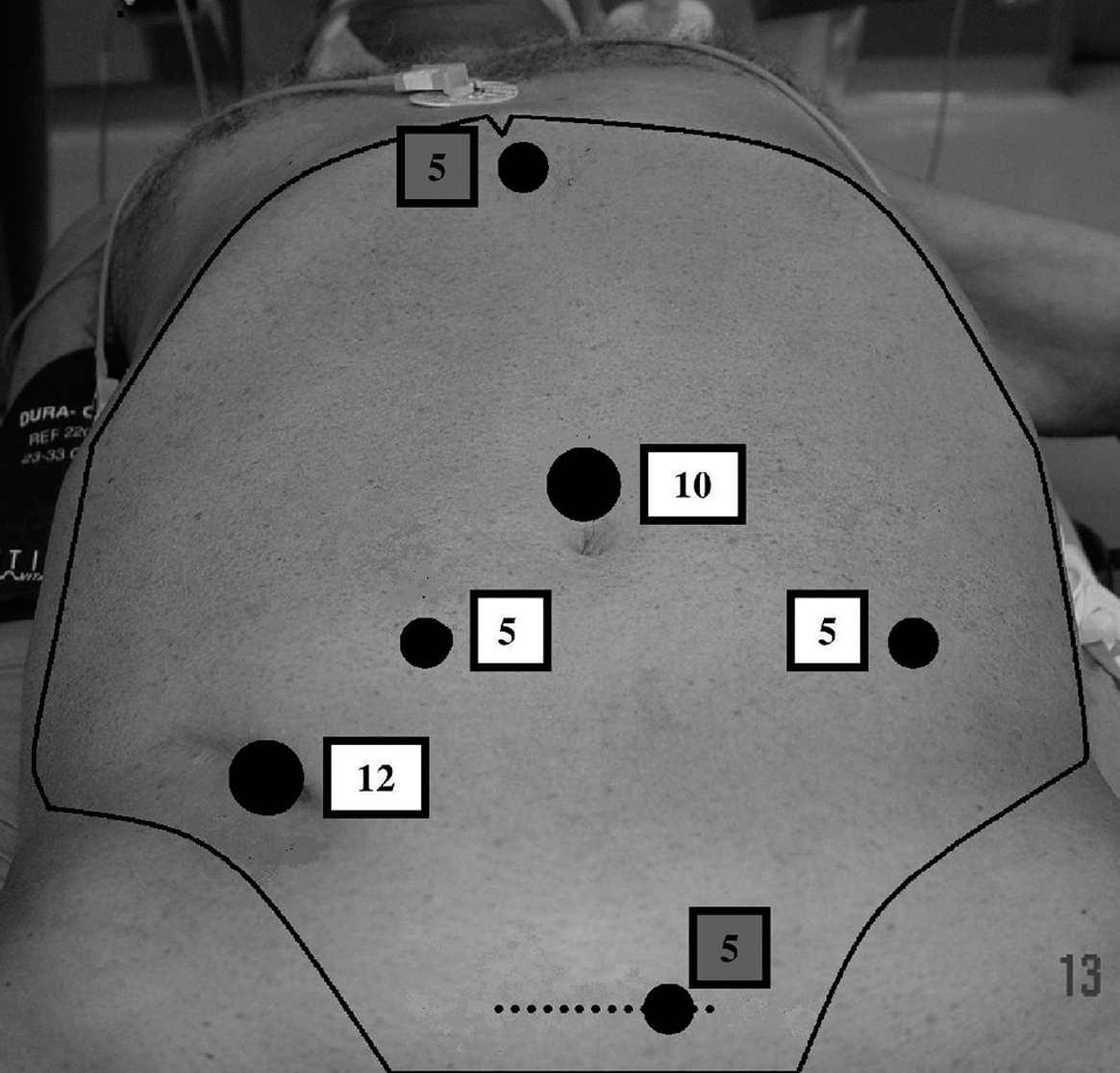
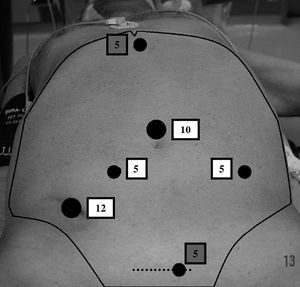
Los pacientes recibieron solución evacuante el día antes de la intervención y profilaxis antibiótica durante la inducción anestésica. Fueron intervenidos con anestesia general en posición de Lloyd Davis, con el brazo derecho extendido a lo largo del cuerpo. Se realizó neumoperitoneo a 14 mmHg de presión con aguja de Veress. Colocamos inicialmente 4 trocares, cuando realizamos exéresis total del mesorrecto disponemos de dos puertos adicionales (fig. 1).
Fig. 1. Disposición de los puertos de entrada. Obsérvese los puertos opcionales en región subxifoidea y sobre la herida de asistencia (resaltados en gris).
La intervención comenzó con el control vascular de vena y arteria mesentérica juntas, con grapadora Endogia Universal® carga EGIA II 45-2,5®. La disección se realizó en sentido medial a lateral, respetando en el plano posterior las estructuras retroperitoneales hasta entrar en el plano apropiado entre la fascia pelviana y la fascia propia del recto. En tumores situados a más de 12 cm del margen anal, se llevó la disección hasta 5 cm por debajo del tumor. En tumores más bajos, la disección llegó hasta el plano de los músculos elevadores del ano. Inicialmente se realizó la disección de la vertiente posterior y lateral derecha del mesorrecto, hasta llegar al canal anal, luego el plano anterior por detrás de la fascia de Denonvilliers y, por último, el lado izquierdo. Para la disección utilizamos habitualmente energía monopolar con "gancho" a baja intensidad y bisturí ultrasónico. En la RAB, una vez expuesto el recto sin tejido graso circundante, procedemos a la sección del recto con grapadora Endogia Universal® carga EGIA II® 45 o 60-3,5 a través del puerto inferior derecho y extraemos el espécimen por una incisión de Pfannestiel, tras proteger la herida con bolsa de plástico. En la RAP extraemos el tumor por vía perineal y realizamos colostomía terminal en el lado izquierdo.
En la RAA y la RAB realizamos una anastomosis intracorpórea con grapadora circular Premium CEEA 31®. Irrigamos la pelvis con suero y comprobamos la estanqueidad del muñon rectal antes y después de construir la anastomosis, insuflando aire con el rectoscopio. Realizamos ileostomía de protección sólo en caso de resecciones bajas en las que tuvimos problemas con el grapado.
Resultados
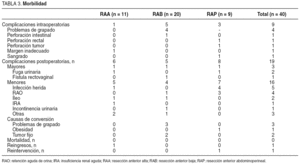
Las características demográficas de los pacientes se reseñan en la tabla 1. Realizamos 20 RAB, 11 RAA y 9 RAP.
El tiempo quirúrgico global fue de 248 min, mayor para la RAB (259,7 min) y la RAP (275 min). Las pérdidas hemáticas medias fueron de 246 ml, el inicio de la actividad intestinal se produjo a las 36,3 h y la reintroducción de la dieta, a las 56,4 h. Estos parámetros fueron similares en los 3 procedimientos. La estancia media hospitalaria fue de 8,7 días. En los pacientes sometidos a amputación perineal, de 12,1 días. La proporción de pacientes transfundidos fue mayor en el grupo de RAP (n = 6).
No hubo ningún caso de muerte perioperatoria. La tasa de complicaciones intraoperatorias fue del 22,5% (n = 9). La proporción global de complicaciones postoperatorias fue del 32,5% (n = 13), 6 pacientes presentaron más de una complicación. Convertimos a 6 pacientes (15%) a cirugía abierta. En el grupo de RAB obtuvimos una tasa de conversión mayor (n = 5; el 25%). Hubo 1 reintervención y 1 reingreso (tabla 3).
En la tabla 3 se muestran las complicaciones y las causas de conversión de nuestros pacientes. La complicación intraoperatoria más frecuente fueron los problemas con el grapado, en 4 casos. La causa más común de morbilidad postoperatoria fue la infección de la herida de asistencia, con 5 (12,5%) casos, seguida de la retención aguda de orina (RAO), que se produjo en 4 pacientes (tabla 4). Los problemas con el grapado fueron también la causa más frecuente de conversión.
Los parámetros histopatológicos analizados se expresan en la tabla 4. Obtuvimos márgenes longitudinales libres en todos los pacientes. Obtuvimos un margen circunferencial mayor que 2 mm en el 97% de los pacientes.
Discusión
Debido a los excelentes resultados demostrados por la cirugía convencional en el tratamiento del cáncer de recto6, se debe demostrar la reproducibilidad y la fiabilidad de la cirugía laparoscópica en condiciones normales desde el primer paciente, sin excluir a los enfermos intervenidos durante la curva de aprendizaje, si se quiere implementarla como una técnica habitual en nuestros hospitales.
La mayor dificultad técnica intraoperatoria que hemos encontrado fue la sección distal del recto. Tuvimos 2 casos de perforación del recto distales al tumor y otros 2 casos en que el muñón rectal quedó parcialmente abierto. No existen referencias en la literatura acerca de la incidencia de estos problemas. En nuestro caso, creemos que los casos de perforación se debieron a una insuficiente liberación del recto en toda su circunferencia, que no permitió la entrada correcta de las 2 ramas de la grapadora y produjo la perforación, con la rama metálica, en la pared posterior que, en ocasiones, queda oculta al cirujano. En los casos en que el muñón rectal no quedó completamente sellado, creemos que el problema se produjo por un grosor excesivo del recto por la radioterapia; quizá la utilización de unas grapas de mayor tamaño o el habernos asistido con la mano en el momento del corte habrían evitado este problema.
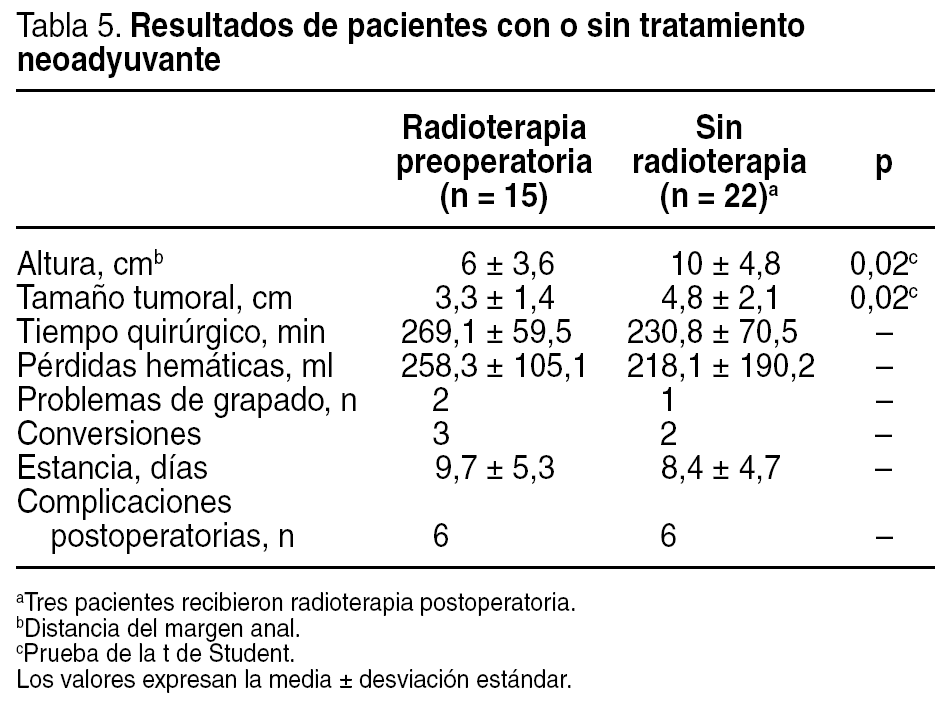
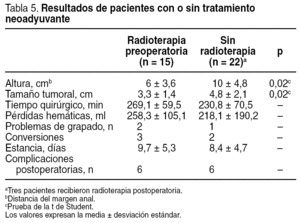
Es difícil valorar la influencia que puede tener la radioterapia, debido a que se radian los tumores más avanzados y más bajos. Con estas reservas, en nuestro caso parece que el tratamiento preoperatorio supuso una cirugía algo más prolongada (tabla 5). Sin embargo, la disminución del tamaño tumoral que se consigue con el régimen largo podría hacer abordables por laparoscopia los tumores grandes y fijos.
Otro problema técnico fue la dificultad para mantener la tensión del recto durante toda la disección, para lo cual es imprescindible la utilización de pinzas que tensen y no "desgarren", tipo Endoclinch II 5 mm®. La utilización de un trocar subxifoideo, además, permitió al asistente tensar el recto, dejando las manos libres al cirujano para disecar correctamente el mesorrecto en su vertiente posterolateral. La disección se hace extremadamente difícil en la zona de la reflexión peritoneal, debido al mínimo espacio que la grasa perirrectal deja en esa zona. En este punto nos ha sido muy útil la utilización de un trocar suprapúbico para contratraccionar por un lado e ir aspirando la sangre y el humo por otro. Una vez se va avanzando por la vertiente lateral derecha y anterior, el espacio es cada vez mayor, debido al adelgazamiento del mesorrecto.
Aunque se trata de una cirugía compleja, independientemente de la vía de abordaje utilizada, consideramos que la tasa de complicaciones intraoperatorias obtenidas (22,5%) es elevada y debe mejorar, sobre todo, solucionando los problemas con el grapado.
Como cabía esperar, de los resultados perioperatorios que obtuvimos se deduce que la resección anterior baja y la operación de Miles son procedimientos más exigentes que la resección anterior alta, y esto se tradujo en una cirugía más larga y una tasa de complicaciones intraoperatorias algo superior. Esto supone un inconveniente en la implantación de la técnica, aunque son los parámetros que más se modificarán con el aprendizaje7.
Los pacientes presentaron una recuperación rápida, independientemente del procedimiento realizado. Obtuvimos una estancia hospitalaria global de unos 9 días, similar a la de otros grupos con más casos realizados8,9. El subgrupo de pacientes amputados presentó una estancia superior, debido a una mayor aparición de infecciones de la herida quirúrgica en el postoperatorio.
Tuvimos que convertir a 6 pacientes (15%). La proporción de pacientes convertidos en el grupo RAB fue sensiblemente mayor (5 casos), en gran parte por los problemas con la sección del recto. Además, en 2 ocasiones la disección del recto no se pudo continuar porque los pacientes presentaban tumores grandes y fijos, imposibles de manejar de forma adecuada con instrumental endoscópico. A todos los pacientes convertidos del grupo de RAB se les realizó una incisión de Pfannestiel amplia y al paciente del grupo RAP, convertido desde el inicio por obesidad, una laparotomía media vertical. En nuestra experiencia, la incisión horizontal suprapúbica nos permitió un buen acceso para finalizar la intervención cuando sólo faltaba realizar la sección del recto, pero cuando aún necesitábamos realizar parte de la disección, esta incisión no nos ofreció un campo cómodo para finalizar la cirugía y quizá hubiese sido mejor realizar una laparotomía media vertical.
El índice de conversión de la CLCR dependerá, en gran medida, de la selección de pacientes y de la experiencia del equipo quirúrgico, pero también de la definición del concepto. En algunos estudios1,10, no consideran convertidos a los pacientes a quienes se realiza una laparotomía horizontal por la que se hace parte de la disección, lo cual encubre unas tasas de conversión mayores que las publicadas. Consideramos que en este sentido es fundamental estandarizar el significado del término conversión para poder evaluar los resultados de la cirugía y separar conceptualmente las dos vías de abordaje.
Registramos 19 complicaciones postoperatorias en 13 (32,5%) pacientes, que en su mayoría fueron complicaciones menores (25%). Estos resultados son acordes con lo publicado para la cirugía colorrectal, independientemente de la vía de abordaje11,12.
Utilizamos en todos los pacientes un catéter vesical, que fue retirado entre el segundo y el tercer día. Observamos 5 casos de trastornos urodinámicos postoperatorios, con una mayor incidencia de cuadros de retención urinaria en el grupo de RAP. Algunos factores, como la edad avanzada, las afecciones prostáticas y la utilización de catéteres epidurales, se han relacionado con estos trastornos12, aunque pudiera ser que el aprendizaje con la CLCR también influyera en su incidencia. Todos los casos se resolvieron con sondaje vesical y medicación con bloqueadores alfa.
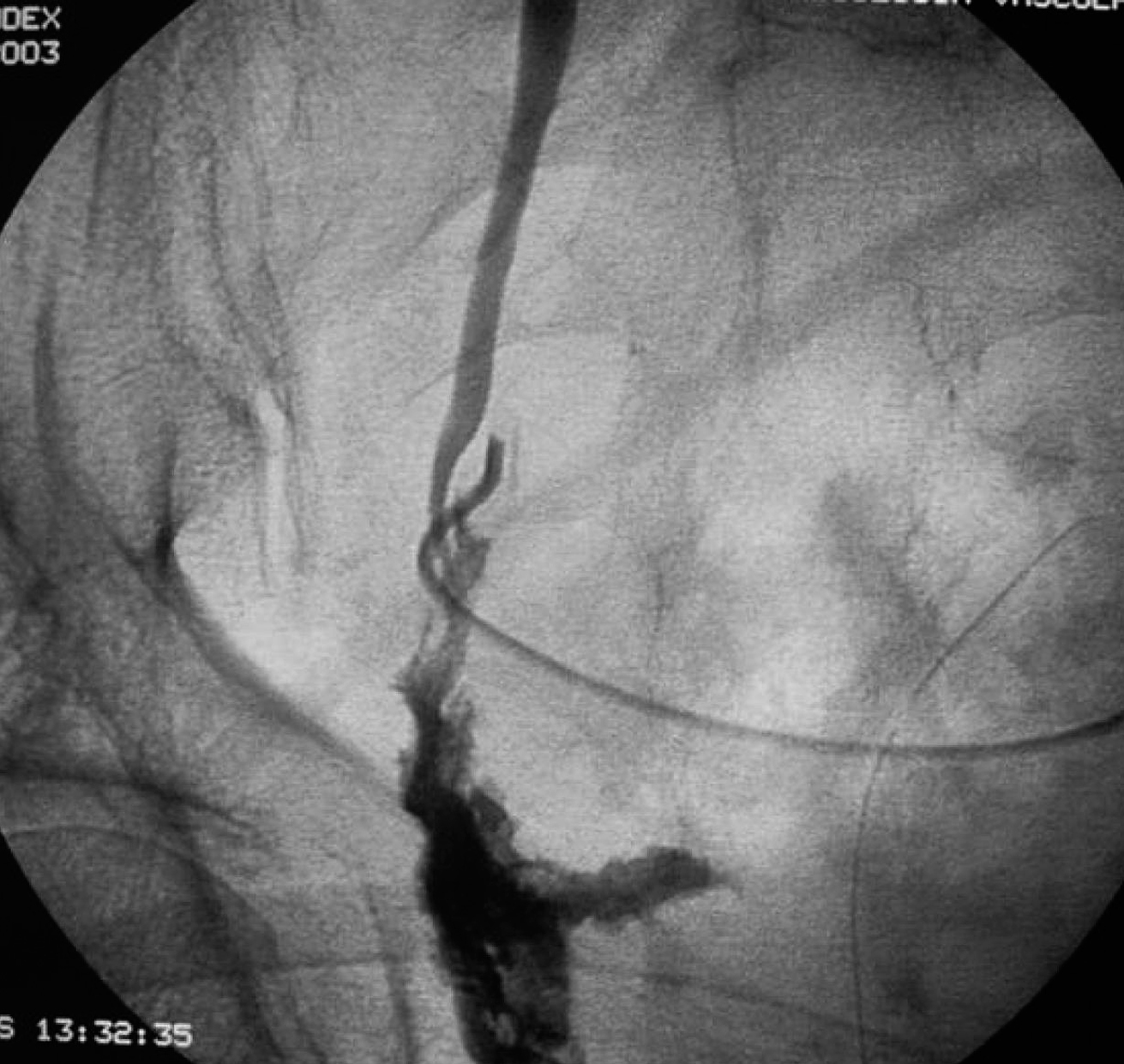
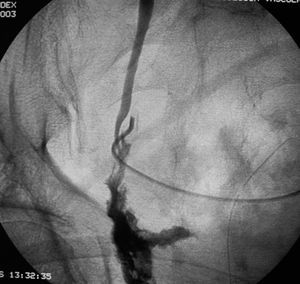
Un paciente precisó de reintervención quirúrgica por lesión del uréter izquierdo detectada en el postoperatorio (fig. 2), y se lo reimplantó por abordaje retroperitoneal. Se trataba de una sección ureteral distal en un caso de RAP y resección por vía perineal de la próstata en un tumor T4. Otro paciente del grupo RAA precisó ingreso por salida de orina por la incisión de Pfannestiel, por una lesión vesical extraperitoneal por el trocar suprapúbico, que se resolvió con sondaje vesical durante 15 días.
Fig. 2. Extravasación de contraste de uréter izquierdo (región distal) por lesión iatrogénica en cirugía del mesorrecto.
No detectamos ningún caso de dehiscencia anastomótica. Aunque no se ha demostrado que la cirugía laparoscópica mejore los resultados de la cirugía abierta en este punto, creemos que la visión endoscópica es excelente para la construcción de la anastomosis. Incluso en los casos que convertimos a laparotomía horizontal, realizamos la anastomosis por laparoscopia. Pensamos, además, que la comprobación de la estanqueidad del muñón rectal, antes de realizar la anastomosis, puede evitar algún caso de fuga. En este sentido, detectamos 3 casos de fuga en el muñón rectal sumergido en suero instilado en la pelvis. En 2 ocasiones el defecto estaba en el centro de la línea de sección, y lo solucionamos sacando el punzón de la grapadora endoanal por esta zona. En el tercer caso, el defecto era de uno de sus extremos y fue cerrado con puntos intracorpóreos.
Los resultados a largo plazo de la CLCR en centros de excelencia comunicados14-16, en términos de recurrencia y recidiva, son equiparables a los de la cirugía convencional; sin embargo, existen pocos datos publicados acerca de variables histológicas, como la evaluación del mesorrecto y el margen circunferencial17. En el reciente estudio CLASICC, los autores encuentran una tasa de pacientes con margen circunferencial positivo mayor en el grupo laparoscópico, lo que podría traducirse en un aumento de la recurrencia en el futuro1.
En ausencia de resultados a largo plazo, la evaluación macroscópica y microscópica de los tumores resecados fue fundamental para evaluar los resultados de la cirugía18,19. Obtuvimos un 100% de márgenes longitudinales libres en nuestros pacientes. Excluyendo a los pacientes en estadio IV y T4, registramos sólo 1 caso de MRC positivo. Se obtuvo un MRC medio mayor que 1 cm, lo que habla indirectamente de una cirugía del mesorrecto adecuada. Sin embargo, en el tumor del grupo de RAP que invadía la próstata y que se había estadificado como T3 por la resonancia magnética, se produjo la perforación del recto por la zona del tumor durante el tiempo perineal.
Atendiendo a los parámetros histológicos obtenidos y descartando a los pacientes en estadio IV, se consiguió una resección R0 en un 85% de los casos, cifra satisfactoriamente alta para la cirugía del cáncer de recto.
A la vista de nuestros resultados, equipos con especial interés y formación en CLCR pueden obtener unos resultados perioperatorios satisfactorios desde el primer enfermo, sin comprometer los principios oncológicos que debe cumplir esta cirugía. Sin embargo, se trata de procedimientos técnicamente complejos, y la RAB es la intervención que más dificultades presenta, con unas tasas de conversión y de complicaciones intraoperatorias mejorables, por lo que se debe ser más selectivo con estos pacientes.
Correspondencia: Dr. I. Arteaga González.
Hospital Universitario de Canarias.
Ofra, s/n. La Cuesta. 38320 La Laguna. Santa Cruz de Tenerife. España.
Correo electrónico: ivanhuc@hispavista.com
Manuscrito recibido el 11-7-2005 y aceptado el 21-9-2005.