Introducción
La aplicación de la laparoscopia en el tratamiento del cáncer de recto es una cuestión controvertida, a la que todavía no se ha dado una respuesta definitiva. En las últimas 2 décadas, múltiples estudios han demostrado los beneficios de la técnica de la exéresis total del mesorrecto exeresis total del mesorrecto en el tratamiento de los pacientes con un tumor de recto que asienta en los tercios medio e inferior1-5. Sin embargo, ésta es una técnica compleja y la posibilidad de realizarla de forma correcta por vía laparoscópica aún no está formalmente admitida. Además, no tener todavía resultados sobre recidiva local y supervivencia (de estudios prospectivos y aleatorizados frente a cirugía abierta) lleva a que algunos autores señalen que el tratamiento del cáncer de recto por laparoscopia sólo debiera realizarse en el contexto de ensayos clínicos prospectivos, aleatorizados y auditados de forma externa6.
No obstante, son cada vez más los trabajos que demuestran que la exeresis total del mesorrecto por laparoscopia no sólo es técnicamente factible, sino que para algunos resulta incluso más sencilla porque ofrece una mejor visión del plano de disección7,8. Por otra parte, aunque todavía no tengamos resultados a largo plazo de los trabajos prospectivos y aleatorizados en curso7,9, desde hace unos años van apareciendo series prospectivas con seguimientos prolongados, con resultados de recidiva local y supervivencia superponibles a los obtenidos con cirugía abierta8,10-12.
En nuestra unidad, con una experiencia amplia en la cirugía abierta del cáncer de recto, partiendo de una experiencia previa en cirugía colorrectal por vía laparoscópica, y a la vista de los resultados de los estudios que se han ido publicando, decidimos reiniciar el tratamiento del cáncer de recto por laparoscopia en enero de 2003, y durante este tiempo hemos ido simultaneando este abordaje con la cirugía abierta convencional. Acumulado ya un cierto número de pacientes, y aunque no podamos todavía sacar conclusiones sobre recidiva y supervivencia, hemos creído conveniente comparar los resultados de ambas técnicas en cuanto a variables intraoperatorias, postoperatorias y de la pieza quirúrgica, para poder valorar si la introducción de la técnica laparoscópica para el tratamiento del cáncer de recto en una unidad de coloproctología ya establecida ha supuesto algún cambio en la calidad de la cirugía ofrecida a nuestros pacientes.
Material y método
De enero de 2003 a diciembre de 2004, se intervino en nuestro servicio a 66 pacientes diagnosticados mediante endoscopia y biopsia de un adenocarcinoma de recto (a menos de 15 cm de margen anal). En 4 de ellos, dado lo avanzado de su enfermedad, sólo se realizó una colostomía paliativa; a 1 paciente se le realizó una resección endoanal; a 2 pacientes con un tumor estadio T4 en el estudio preoperatorio, con infiltración de vejiga y próstata, se les programó para una exenteración anterior de forma abierta y no se les incluyó en el estudio. En los 59 pacientes restantes, grupo final del estudio, se programó una cirugía resectiva convencional con intención curativa, bien por vía laparoscópica (33 pacientes), bien por vía abierta (26 pacientes). No hubo proceso de aleatorización; la decisión de adoptar uno u otro abordaje obedeció al consejo anestésico, al deseo informado del paciente y a criterios organizativos y de personal.
Las características demográficas de los pacientes de ambos grupos (edad, sexo, índice de masa corporal, riesgo anestésico según la clasificación de la Asociación Americana de Anestesiología [ASA] y el antecedente de cirugía abdominal previa) aparecen detalladas en la tabla 1.
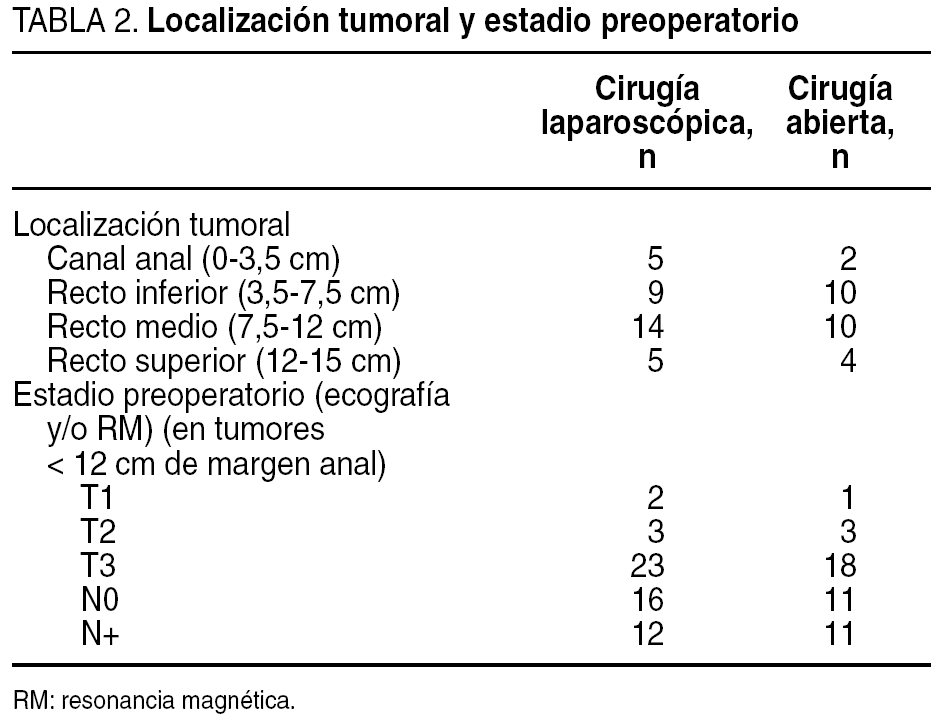
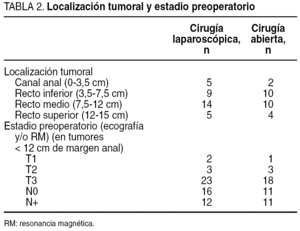
La localización tumoral (distancia del borde inferior del tumor al margen anal medida con rectoscopia rígida) y el estadio tumoral preoperatorio se detallan en la tabla 2. La estadificación local para los pacientes con tumores en canal anal, recto medio e inferior se realizó mediante ecografía endoanal y/o resonancia magnética (RM) pelviana. En todos los pacientes se descartó la enfermedad a distancia mediante una tomografía computarizada (TC) abdominal. Los pacientes con tumores localizados en canal anal, recto inferior y recto medio, con un estadio tumoral preoperatorio mayor de T2 o N positivo, recibieron tratamiento neoadyuvante con quimiorradioterapia. En todos ellos la radioterapia se realizó con fotones de 15 MV y técnica de 3 campos en la pelvis hasta completar una dosis de 45 Gy en 5 semanas (1,8 Gy por sesión), con sobreimpresión posterior del área tumoral hasta alcanzar una dosis total de 5.040 Gy. En estos pacientes la cirugía se llevó a cabo entre 4 y 6 semanas después de finalizado el tratamiento.
Todos los pacientes del grupo laparoscópico fueron intervenidos por sólo 2 cirujanos con experiencia previa tanto en cirugía abierta del cáncer de recto como en cirugía laparoscópica, y con formación específica en centros de referencia en cirugía laparoscópica. Otros 2 cirujanos con experiencia en laparoscopia actuaron como segundo ayudante en los casos en que fue preciso, o como primero en ausencia de uno de los dos principales. Los cirujanos del grupo de cirugía abierta fueron los 2 del grupo laparoscópico, más un tercero con experiencia previa en la cirugía abierta del cáncer de recto.
En todos los pacientes se realizó preparación intestinal con fosfato sódico la víspera de la intervención, y todos recibieron profilaxis antitrombótica y antibiótica. En el grupo de cirugía abierta, la intervención se llevó a cabo con el paciente en posición de Lloyd-Davies, a través de una laparotomía media. La técnica quirúrgica fue convencional, con exéresis total del mesorrecto13 cuando el tumor se situaba en los tercios medio o inferior (por debajo de 12 cm del margen anal). Cuando el tumor asentaba en el tercio superior, la exéresis del mesorrecto fue parcial, con sección al menos 5 cm por debajo del borde inferior del tumor14. En los casos de cirugía con preservación esfinteriana, la sección distal del recto fue con grapadora lineal de 30 mm (Ethicon endo-surgery® Ref. TX30B) y la anastomosis colorrectal o coloanal, con grapadora circular curva de 29 mm (Ethicon endo-surgery® Ref. CDH 29).
En el grupo laparoscópico, el paciente se colocó en posición de Lloyd-Davies y Trendelemburg de 25-30°, con los brazos extendidos a lo largo del cuerpo. El neumoperitoneo se realizó con aguja de Veress, o con trocar de Hasson cuando el paciente presentaba una cicatriz de laparotomía media previa. Se instalaron inicialmente 4 puertas de entrada, y cuando fue preciso se añadieron 1 o 2 adicionales. La presión intraabominal se mantuvo entre 10 y 15 mmHg. La técnica quirúrgica no varió de la ya descrita en múltiples referencias8,10. Al igual que en el grupo abierto, en todos los pacientes con tumores por debajo de los 12 cm se realizó una exéresis total del mesorrecto, con anastomosis coloanal (a nivel del elevador) con reservorio en aquellos en que se preservó la función esfinteriana. La sección distal del recto se realizó con endocortadora lineal articulada ETS Flex 45, con grapa de 3,5 mm (Ethicon endo-surgery® Ref. ATB45). En los pacientes sometidos a una resección anterior, se extrajo la pieza por una incisión de Pfannenstiehl protegida, y la anastomosis fue siempre intracorpórea, por visión laparoscópica directa, con grapadora circular curva de 29 mm (Ethicon endo-surgery® Ref. CDH 29). En los pacientes en que se iba a realizar una amputación abdominoperineal, la pieza, al igual que en cirugía abierta, se extrajo por la incisión perineal.
En ambos grupos, cuando la colonoscopia preoperatoria por algún motivo no había sido completa, antes de la sección proximal de la pieza, se realizó una colonoscopia intraoperatoria a través de una colotomía proximal al tumor en el segmento a resecar. En todos los pacientes sometidos a una cirugía con exéresis total del mesorrecto y preservación esfinteriana, tanto en el grupo abierto como en el laparoscópico, se practicó una ileostomía derivativa.
De forma prospectiva se recogió en ambos grupos una serie de variables con relación a la intervención, el curso postoperatorio y el estudio patológico de la pieza.
Las variables intraoperatorias estudiadas fueron el tipo de operación practicada, su duración, si se realizó o no colonoscopia intraoperatoria y, en el caso de cirugía laparoscópica, si hubo necesidad de conversión a cirugía abierta y por qué. Para el estudio comparativo, no se excluyó del grupo a los pacientes del grupo laparoscópico que precisaron conversión a cirugía abierta, pues al hacerlo podríamos dejar de valorar complicaciones posteriores relacionadas con el tiempo laparoscópico.
Como variables postoperatorias se registraron las complicaciones que los pacientes presentaron, la necesidad de reintervención quirúrgica y su causa, el tiempo de ingreso, si hubo reingresos posteriores y la mortalidad, entendida ésta como la acontecida durante el ingreso o en los 30 días siguientes a la intervención quirúrgica. La dehiscencia anastomótica se definió por la presencia de un débito purulento o fecaloideo en el drenaje colocado en la pelvis, una secreción purulenta por el canal anal o un absceso pelviano en vecindad de la anastomosis en pruebas de imagen (TC). Las pruebas de imagen sólo se realizaron cuando el paciente presentaba clínica que indicara una dehiscencia; no se indagaron posibles dehiscencias asintomáticas.
En cuanto al estudio de la pieza, se recogieron los datos referentes a su longitud, tamaño y estadio tumoral, margen distal, margen circunferencial y número de ganglios aislados y afectados. El examen patológico se realizó de forma estandarizada, siguiendo una técnica basada en la originalmente descrita por Quirke et al15. Se consideró que el margen circunferencial estaba afectado cuando estaba a una distancia de 1 mm o menos del tumor o de algún implante tumoral en el mesorrecto.
En el estudio estadístico se utilizaron las pruebas de Mann-Whitney, de la χ2 y el test exacto de Fisher. En todos los casos la significación estadística se consideró para una p < 0,05.
Resultados
Las intervenciones realizadas en cada uno de los grupos se detallan en la tabla 3. La resección anterior baja (RAB) con exéresis total de mesorrecto, anastomosis coloanal con reservorio e ileostomía derivativa fue la cirugía más frecuente, con 16 (48,4%) procedimientos en el grupo laparoscópico y 12 (46,1%) en el grupo intervenido de forma abierta. A 2 pacientes con tumores sincrónicos de recto y colon derecho, se les realizó una proctocolectomía total, ambos de forma abierta. En 1 paciente del grupo abierto se realizó en el mismo acto quirúrgico una nefrectomía derecha porque presentaba un tumor renal. En 4 pacientes 1 del grupo laparoscópico y 3 del abierto se realizó una intervención de Hartmann, motivada en 3 casos por alteraciones importantes de la continencia en mujeres de edad avanzada, y en el cuarto porque el paciente tenía mal pronóstico a medio plazo por otra enfermedad neoplásica concomitante. No hubo diferencias entre ambos grupos en la tasa de cirugía con preservación esfinteriana (el 63,6% en el grupo laparoscópico y el 65,3% en el grupo abierto).
En el grupo laparoscópico, se convirtieron a cirugía abierta 5 procedimientos (índice de conversión del 15%). La dificultad para la disección pelviana por dudas oncológicas fue la causa de conversión en 2 pacientes, en otro lo fue la existencia de un intenso componente adherencial por cirugía abdominal previa, y en un cuarto paciente la causa fue la hemorragia por lesión de un vaso del plexo presacro. En el quinto paciente, lo que motivó el paso a la cirugía abierta fue un problema anestésico en relación con una mala mecánica ventilatoria.
El tiempo quirúrgico fue significativamente mayor en el grupo laparoscópico, con una duración media (intervalo) de la intervención de 254 (140-540) min, frente a los 191 (96-300) min del grupo abierto (p < 0,001). En 10 pacientes, 5 de cada grupo, en que la colonoscopia diagnóstica no fue completa, como protocolo de nuestra unidad para descartar lesiones sincrónicas, se practicó una colonoscopia intraoperatoria. El tiempo medio consumido por esta exploración fue de 30 min.
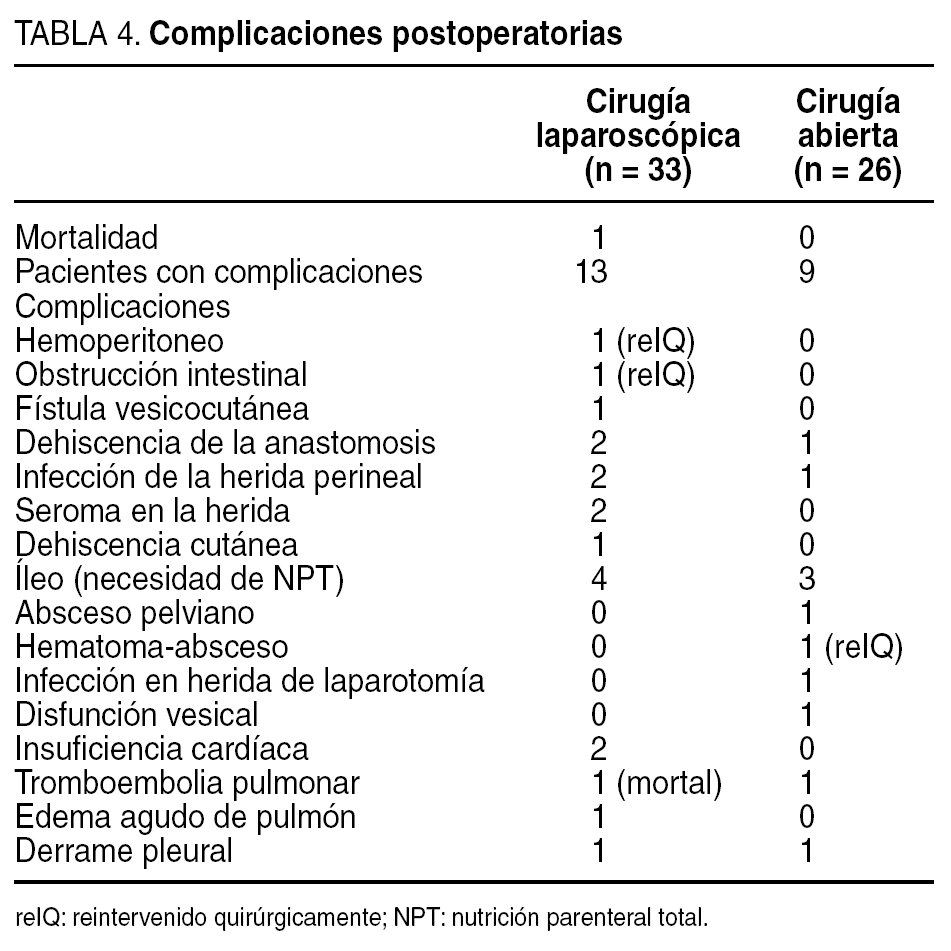
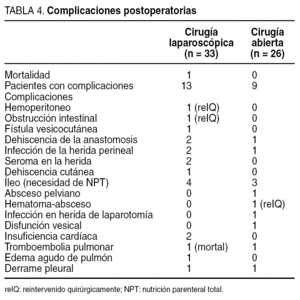
Del grupo laparoscópico, 13 pacientes presentaron algún tipo de complicación (morbilidad del 39%), frente a 9 del grupo abierto (morbilidad del 34%), sin que esta diferencia alcanzara significación estadística. Las complicaciones de cada uno de los grupos se detallan en la tabla 4. La dehiscencia anastomótica tampoco fue diferente entre ambos grupos, con una tasa del 9,5% (2/21 pacientes) en el grupo laparoscópico y del 5,8% (1/17 pacientes) en el grupo abierto. Ninguno de estos 3 pacientes precisó reintervención quirúrgica por la dehiscencia. Un paciente del grupo laparoscópico se diagnosticó por el débito purulento del drenaje pelviano y no precisó otros tratamientos. El otro paciente de este grupo se diagnosticó por el drenaje purulento por el canal anal y tampoco precisó de otras medidas. El paciente del grupo abierto presentó una clínica que indicaba absceso pelviano, confirmado por TC, que drenó de forma espontánea por el canal anal antes de que se programara su punción.
Precisaron reintervención en el postoperatorio 2 pacientes intervenidos por vía laparoscópica y 1 intervenido de forma abierta. De los 2 primeros, uno fue reintervenido por hemoperitoneo a las 24 h de una AAP, originado en un vaso del suelo pelviano, y el otro lo fue por oclusión intestinal a los 14 días de una RAB. El paciente del grupo abierto fue reoperado por un absceso pelviano a los 10 días de someterse a una intervención de Hartmann.
Una paciente del grupo laparoscópico sometida a una RAB falleció en su domicilio en el decimocuarto día de postoperatorio por tromboembolia pulmonar.
Los tiempos de ingreso fueron similares en ambos grupos, con una media (incluidos los 2 días de estancia preoperatoria para realizar la preparación intestinal) de 17,8 (intervalo, 7-57) días para los pacientes intervenidos por vía laparoscópica y de 19,5 (intervalo, 6-112) días para los intervenidos de forma abierta. Un paciente de cada grupo precisó reingreso, ambos por problemas menores.
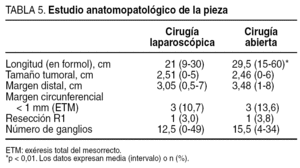
Respecto al estudio anatomopatológico, los datos se recogen en la tabla 5. No hubo diferencias en el tamaño tumoral entre ambos grupos, con un tamaño medio de 2,50 cm (intervalo, 0-5 cm) para el grupo laparoscópico y de 2,46 cm (intervalo, 0-6 cm) para el grupo abierto. El margen de resección distal fue adecuado en todos los casos, con una media de 3,05 cm (intervalo, 0,5-7 cm) en el grupo laparoscópico y de 3,48 (intervalo, 1-8 cm) en el grupo abierto, sin diferencias significativas. El margen circunferencial fue positivo (distancia ≤ 1 mm) en 3 de los 28 pacientes del grupo laparoscópico con exéresis total del mesorrecto (10,7%), y en 3 de los 22 pacientes con exéresis total del mesorrecto del grupo abierto (13,6%), sin diferencias significativas. La resección se consideró R0 en 32 de los 33 pacientes del grupo laparoscópico y en 25 de los 26 del grupo abierto. En un paciente de cada grupo la resección se consideró R1 por afección microscópica del margen circunferencial. La media de ganglios aislados de cada espécimen fue de 12,5 (intervalo, 0-49) en los pacientes operados por vía laparoscópica y de 15,5 (intervalo, 4-34) en los intervenidos de forma abierta, sin diferencias significativas. No hubo diferencias en el estadio tumoral de ambos grupos (tabla 6).
Discusión
A la hora de introducir una técnica laparoscópica en una unidad de coloproctología ya establecida, se debe tener en cuenta una serie de criterios organizativos. En primer lugar creemos que no se debe obligar a ningún miembro de la unidad a realizarla (fundamentalmente porque no existe todavía suficiente evidencia científica para considerarla mejor que la abierta: nivel IV), sino que más bien debe seleccionarse un equipo dentro de ésta, con interés en el abordaje laparoscópico, para llevar a cabo la instauración de la técnica. En segundo lugar, antes de iniciarse el programa debe establecerse otro de aprendizaje en centros de referencia para los cirujanos implicados. Por último, instaurada la técnica, es imprescindible realizar una auditoría de resultados para valorar si nuestro proceder se ajusta a los cánones de calidad exigibles.
Al realizar esta auditoría, creemos que se debe tomar como referencia 2 patrones. Por un lado, para justificar la cirugía laparoscópica los resultados con esta técnica deberían ser al menos iguales que los obtenidos en la misma unidad con la cirugía abierta. Y por otro, estos resultados deberían situarse dentro de los rangos publicados para dicha técnica. Valorar estos 2 aspectos ha sido el objetivo del presente trabajo.
Debemos comentar en primer lugar que la asignación de los pacientes a uno u otro grupo de cirugía ha obedecido mayormente a la decisión informada del paciente y a aspectos organizativos cuando el enfermo dejó la decisión en manos del facultativo. No obstante, a pesar de las variaciones lógicas por tratarse de 2 grupos pequeños no aleatorizados, no ha habido diferencias entre ambos en cuanto a las características de los pacientes, el tamaño y la localización tumoral, el estadio preoperatorio y el tipo de intervención practicada. Puesto que los grupos son homogéneos, podemos considerar que los resultados del estudio son valorables.
Comenzando con el tiempo quirúrgico, al igual que en todas las series, éste ha sido significativamente mayor con la cirugía laparoscópica. Comparada con la de otros trabajos, la duración de la intervención en nuestra serie (media, 253 min) se sitúa en la parte alta de los rangos publicados (medias entre 120 y 250 min)7,8,10-12. Que en 5 de nuestros pacientes se hiciera una colonoscopia intraoperatoria para descartar lesiones sincrónicas y que en todos los pacientes sometidos a RAB con exéresis total del mesorrecto se realizara ileostomía derivativa han podido contribuir a que nuestro tiempo quirúrgico haya sido algo más prolongado.
Nuestra tasa de conversión a cirugía abierta fue del 15,1% (5/33 pacientes), aunque en uno de ellos la conversión fue por un problema anestésico, y no técnico. Esta cifra es comparable a la publicada en otras series con mayor volumen de pacientes8-12,16,17, por lo que creemos que en este punto nuestros enfermos no han soportado la posible curva de aprendizaje. Por otra parte, las causas de conversión no fueron distintas de las frecuentemente referidas en la literatura.
Las técnicas quirúrgicas no fueron diferentes entre ambos grupos; se practicó cirugía preservadora de esfínteres en el 63,6% de los pacientes del grupo laparoscópico y en el 65,3% de los del grupo abierto. El hecho, probablemente circunstancial, de que en 18 pacientes el tumor se situara a menos de 5 cm del margen anal ha podido contribuir al alto porcentaje de amputaciones abdominoperineales en este estudio.
La morbilidad global en el grupo laparoscópico no ha sido diferente de la registrada en el grupo abierto, e igualmente es comparable a la referida en otras series publicadas tanto abiertas18-23 como laparoscópicas8-12,16,17. De las complicaciones, las dehiscencias anastomóticas (2/21 pacientes sometidos a cirugía con preservación esfinteriana en el grupo laparoscópico y 1/17 dentro del grupo abierto) tampoco fueron diferentes entre ambos grupos y las tasas (el 9,5 y el 5,8%, respectivamente) están dentro de los rangos publicados para cirugías con exéresis total del mesorrecto1,8-12,16,17,23,24. La necesidad de una reintervención quirúrgica, el tiempo de ingreso y la tasa de reingresos fueron igualmente similares entre ambos grupos.
La recuperación de la motilidad intestinal de una forma más rápida y la posibilidad de iniciar la dieta oral precozmente son algunas de las ventajas que la literatura atribuye a la cirugía laparoscópica. Sin embargo, es práctica habitual con todos nuestros pacientes iniciar la dieta con líquidos en las primeras 24 h de postoperatorio para ir progresando a demanda; como ya publicamos con anterioridad, la tolerancia de esta pauta está próxima al 80%, independientemente de que la cirugía haya sido por vía abierta o laparoscópica25,26. Por eso en el presente estudio el inicio del peristaltismo intestinal y de la dieta oral son aspectos que no se han recogido; sin embargo, el desarrollo de un íleo postoperatorio prolongado (definido como la imposibilidad de mantener una dieta oral trascurridos 7 días de postoperatorio, en ausencia de signos o síntomas que señalen una causa orgánica desencadenante) que obligara a instaurar nutrición parenteral ha sido similar en ambos grupos: 5 (12,1%) pacientes en el grupo laparoscópico y 3 (11,5%) pacientes en el grupo abierto.
Comparada con algunos trabajos7,8,16, la estancia hospitalaria del grupo laparoscópico puede considerarse alta (17,8 días), aunque otros autores dan tiempos de ingreso similares a los nuestros10,17. Pensamos, no obstante, que estas diferencias obedecen más a factores sociales que a motivos médicos; el hecho de que la estancia hospitalaria media de los pacientes que no presentaron ninguna complicación fuera de 12,0 días parece avalar este supuesto.
En el estudio anatomopatológico de la pieza de resección tampoco se encontraron diferencias entre los 2 grupos de estudio. El margen de resección distal fue adecuado en todos los casos y sólo en un paciente de cada grupo la cirugía se clasificó como R1.
Respecto al margen de resección circunferencial, tampoco observamos diferencias entre los grupos laparoscópico y abierto, con el 10,7% de márgenes positivos para el primero y el 13,6% para el segundo. En la literatura se encuentran cifras de margen circunferencial positivo para 1 mm entre el 9 y el 28%9,27-30. El margen circunferencial es un factor pronóstico independiente de recidiva tanto local como a distancia27,28,30, y su positividad puede ser reflejo tanto de una mala cirugía como de un crecimiento tumoral avanzado27-29. Como apuntan al respecto Wibe et al27, "los cirujanos deberían maximizar la probabilidad de obtener un margen libre de tumor adoptando los principios quirúrgicos de la exéresis total del mesorrecto". De esta forma se conseguiría que los casos de margen positivo fueran únicamente los ocasionados por una enfermedad avanzada. Nuestras cifras de margen de resección circunferencial positivo (el 10,7 y el 13,6% para los grupos laparoscópico y abierto, respectivamente) se sitúan en la parte baja de los rangos publicados, lo que nos lleva a pensar que la calidad de la técnica de la exéresis total del mesorrecto en nuestros pacientes ha sido alta.
En cuanto a los ganglios aislados, son muchos los trabajos publicados acerca del número mínimo para considerar una resección adecuada y realizar un estadiaje correcto. Las guías de la UICC consideran que el número de ganglios mínimo para este fin es 1231, pero son frecuentes las series en que la media de ganglios aislados no alcanza esa cifra10,32,33. No obstante, el número de ganglios no sólo depende de la resección realizada, sino también de la técnica de evaluación empleada por el patólogo34, los métodos de aclaramiento de grasa usados en el procesamiento de la pieza35,36 y de si los pacientes han recibido o no radioterapia37. Respecto a este punto, varios estudios han puesto de manifiesto que, en general, la radioterapia preoperatoria, tanto en ciclo corto como en largo, aunque no modifica la afección ganglionar, disminuye de forma significativa el número de ganglios aislados en la pieza de resección38-40. En un reciente trabajo de la Universidad de Minnesota33 sobre 5.647 pacientes intervenidos por neoplasia de recto, la media de ganglios aislados en los 1.034 pacientes que habían recibido radioterapia preoperatoria fue de 7 (frente a 10 en el grupo no radiado; p < 0,0001), y en el 16% de estos pacientes no se aisló ninguna adenopatía. En nuestro estudio, 23 (69,6%) de los 33 pacientes del grupo laparoscópico recibieron radioterapia neoadyuvante, y aunque en 7 casos se aislaron menos de 4 ganglios y en 2 no se aisló ninguno (todos ellos pacientes sometidos a radioterapia), la media de ganglios aislados fue de 12,5, cifra comparable tanto a la obtenida en el grupo abierto como a la publicada en series abiertas y laparoscópicas.
Conclusiones
La instauración de la cirugía laparoscópica en el tratamiento del cáncer de recto en nuestra unidad de coloproctología no ha supuesto un cambio para los pacientes, ni en cuanto al tipo de cirugía a realizar (preservación esfinteriana) ni en las tasas de morbimortalidad ni en la calidad oncológica de la cirugía medida por parámetros anatomopatológicos. Mientras esperamos resultados a medio y largo plazo sobre recidiva local y supervivencia de estudios prospectivos y aleatorizados, pensamos que la cirugía del cáncer de recto por laparoscopia puede ofrecerse a los pacientes con estas garantías, aunque en nuestra unidad, de momento, no encontramos ninguna ventaja con su utilización. Por eso al mismo tiempo hemos de ofrecer al enfermo y realizar la cirugía abierta, pues sus excelentes resultados oncológicos están ya avalados por numerosos estudios1-5.
Correspondencia: Dr. M.A. Ciga.
Servicio de Cirugía General. Sección de Coloproctología.
Hospital Virgen del Camino
Irunlarrea, 4. 31008 Pamplona. España.
Correo electrónico: ma.ciga@terra.es
Manuscrito recibido el 28-9-2005 y aceptado el 16-11-2005.