Perianal suppurative adenitis (SA) can mimic the anal lesions associated with Crohn's disease (CD). The coexistence of perianal SA and CD may occur more frequently than is generally considered. Moreover, the combination of these two diseases may complicate the diagnosis and treatment of the patients affected. Individuals with perianal CD diagnosed as having SA may undergo unnecessary, and aggressive, surgical treatment. On the other hand, the failure to recognize the presence of SA in a patient with CD, as in the case we report, may delay surgery or result in the administration of inadequate, and potentially risky, medical treatment.
We present the case of a patient with CD and perianal lesions produced by previously treated SA who was managed successfully by means of extensive resection and primary intention closure with bilateral transposition flaps.
Introducción
La hidrosadenitis perianal (HS) es una enfermedad poral oclusiva de las glándulas apocrinas con sobrecrecimiento bacteriano posterior. Clínicamente se presenta como un cuadro supurativo agudo que generalmente progresa a una infección crónica recurrente con formación de fístulas y sinus pluriorificiales, fibrosis nodular, cicatrización hipertrófica y dolor persistente en aquellas áreas que, como la región perianal y perineal, contienen glándulas apocrinas o ecrinas. La enfermedad manifiesta un amplio espectro clínico de severidad y extensión, desde casos autolimitados a otros intermitentes o progresivos, con afectación de una o mas áreas anatómicas de manera simultánea o consecutiva.
Cuando ocurre en la región perianal y perineal, la HS puede asemejarse a las infecciones de origen criptoglandular, pilosebácea o pilonidal. La enfermedad de Crohn (EC) es otra causa de infección perianal y perineal.
En una revisión sobre 61 pacientes con HS perianal, el 39% de los pacientes tenían también el diagnóstico de EC1. La coexistencia de ambas enfermedades puede tener implicaciones en el tratamiento de ambas y puede haber influido en los resultados de algunas series de EC perianal.
Presentamos el caso de un paciente con EC y "fístulas anales complejas", resistente a corticoides e inmunosupresores, que en realidad se trataba de una HS perianal en un paciente con EC de localización ileocólica, como ejemplo de esta enfermedad dual que lleva fácilmente a confusiones. El tratamiento de la HS perianal evolucionada es quirúrgico, precisando una escisión radical. El cierre primario del defecto mediante un colgajo cutáneo V-Y de avance, como el efectuado en este caso, ofrece ventajas sobre el tradicional de cierre por segunda intención.
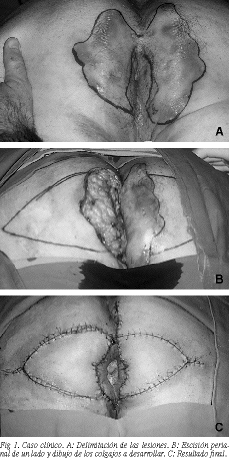
Caso clínico
Varón de 33 años, diagnosticado de enfermedad de Crohn 2 años antes con afectación inicial del ileon terminal y el colon derecho hasta el ángulo esplénico, que progresivamente desarrolló una infección perianal "compleja" con múltiples fístulas y abscesos, que fueron interpretados como "manifestación" perianal de la EC. Los síntomas gastrointestinales se controlaban bien fuera de los brotes, pero la sepsis perianal se hacía progresivamente invalidante, con supuración, dolor perianal y manchado de la ropa interior continua, por lo que, al no responder a la corticoterapia y a los inmunosupresores, fue remitido a la consulta de cirugía. Exploramos al paciente observando que las lesiones eran más típicas de una HS que de una EC, y constatamos que las fístulas no llegaban a la línea pectínea y que el recto esa macroscópicamente normal. El paciente, además, presentaba signos de HS en otros territorios de glándulas apocrinas como axilas, ingles y región parotídea.
En decúbito prono y bajo anestesia microrraquídea se realizó escisión radical del tejido cutáneo y subcutáneo afectado de la región perianal y perineal, sin llegar a la fascia, cerrando el defecto tras desarrollar bilateralmente dos colgajos cutáneos en isla en forma de V, irrigados por la arteria glútea, que tras su traslado se cierran, rodeando el ano, en forma de Y (figs. 1A-C).
El postoperatorio transcurrió sin incidencias y la herida, excepto una pequeña dehiscencia de unos bordes, curó por primera intención. El estudio anatomopatológico puso de manifiesto signos inespecíficos de inflamación aguda y crónica con la presencia de múltiples trayectos fistulosos y fibrosis. No se observaron granulomas inespecíficos que sugirieran una enfermedad granulomatosa.
Discusión
La verdadera frecuencia de la coexistencia de la EC y la HS perianal es difícil de determinar retrospectivamente, y cualquier estudio prospectivo es complicado de realizar ya que la estimación de la prevalencia de ambas enfermedades depende de la habilidad para distinguirlas clínicamente.
La HS no tiene unos rasgos clínicos e histológicos específicos y puede asemejarse a otras enfermedades. Se debe sospechar una HS ante la presencia de una cicatrización en forma de nidos y puentes o contracción cutánea con sinus pluriorificiales y ausencia de trayectos fístulosos que llegen a la línea pectínea2.
Los pacientes con HS perianal pueden tener afectación simultánea en otras áreas como las axilas, región perineal, axilar o preauricular, lo que apoyaría el diagnóstico de una HS3. Se han publicado casos de EC cutánea "metastática", pero son raros4,5. Es posible que algunas HS correspondan en realidad a estas raras formas de EC, principalmente las que tengan granulomas sin cuerpos extraños o queratina en la histología.
Se han descrito factores predisponentes de la HS, como la obesidad o la diabetes, que estaban ausentes en el paciente presentado; no obstante, como tomaba corticoides y el acné es un efecto sistémico de los mismos, pudiera ser éste el nexo de la coexistencia de ambas enfermedades. Sin embargo, en los casos descritos de enfermedad dual, HS y EC, predominan los de afectación colorrectal y no de intestino delgado, como en nuestro caso, lo que apunta a un factor local de inflamación como causa precipitante de la HS1,6.
La coexistencia de HS y EC puede afectar el cuidado de los pacientes de diversa manera6. La HS pueden ser confundida con una EC, como en nuestro caso, y retrasar el tratamiento quirúrgico pertinente o instaurar una medicación indebida. Por contra, los pacientes con EC perianal pueden ser diagnosticados de HS y recibir un tratamiento quirúrgico innecesariamente agresivo. Por último, la HS perianal concomitante puede afectar el curso de una EC, como, por ejemplo, una sepsis perianal persistente después de una proctocolectomía. Pudiera ser que en series que comunican buenos resultados tras un abordaje quirúrgico agresivo en la EC perianal una parte del éxito se deba a la existencia de pacientes que en realidad tenían una HS perianal no reconocida simultánea a la enfermedad intestinal7.
La escisión radical o amplia de la piel y tejido subcutáneo de toda el área afecta de por una HS tiene un menor índice de recidiva que el destechamiento o la escisión más limitada, pero deja una gran herida que no es fácil de tratar8. Se puede realizar en varios tiempos y dejar para que cicatrice por segunda intención, o bien cerrar el defecto por medio de colgajos de avance, como en el caso presentado, o mediante injertos cutáneos, que tienen el problema de la dificultad en que prendan en un área irregular y húmeda como es la región perianal, y en la retracción o contracción e incluso la estenosis anal a que pueden dar lugar cuando fracasan9.