La incontinencia fecal representa una de las principales causas de institucionalización en las últimas décadas de la vida de una persona, asociando además gran repercusión psicosocial y económica. La literatura muestra escasa evidencia cuando se trata de analizar de forma específica a este grupo de población, debido a la falta de uniformidad en la consideración de «paciente anciano» y en la dificultad de su detección y diagnóstico. El objetivo de este artículo ha sido realizar una revisión narrativa de los principales aspectos relacionados con la incontinencia fecal en el anciano y facilitar el manejo de estos pacientes. La asistencia para la defecación, las modificaciones dietéticas y el control de la consistencia de las deposiciones o el tratamiento farmacológico son en muchos casos medidas suficientes. No obstante, otras terapias como el biofeedback, la neuromodulación o el tratamiento quirúrgico no deben descartarse y han de ser valoradas de forma selectiva en pacientes ancianos.
Fecal incontinence is one of the leading causes for the institutionalization of people in the last decades of life, associated with a great psychosocial and economic burden. The literature is scarce in this population group, due to the absence of universally accepted criteria to define “elderly patients” and difficulties in detection and diagnostic. The aim of this article was to conduct a narrative review of the main aspects related to fecal incontinence in older patients, providing management support. Toileting assistance, dietary change, controlling stool consistency and medical treatment can be used to treat these patients. Nevertheless, other therapies, such as biofeedback, neuromodulation or surgical treatment, can be considered in selected patients.
La población anciana no constituye un grupo homogéneo y en muchos casos su definición exacta varía según la referencia bibliográfica y el país estudiado. La Organización Mundial de la Salud considera a los individuos de 60 a 74 años como personas de edad avanzada, de 75 a 90 viejos o ancianos, y a los que sobrepasan los 90 les denomina grandes viejos o grandes longevos1.
La incontinencia fecal (IF) constituye uno de los síndromes en Geriatría que comportan una mayor repercusión psicológica y en la calidad de vida de los pacientes y cuidadores. Esto, unido al coste económico y de recursos que conlleva, hace que sea un problema mayor en la asistencia sociosanitaria2. De hecho, se considera un marcador negativo en salud, con un aumento en la mortalidad de las personas que la presentan3. El tratamiento de la IF en estos pacientes debe integrar una combinación de modificación de hábitos, medidas higiénico-dietéticas, fármacos y en menor medida cirugía.
A pesar de la elevada incidencia de incontinencia fecal en el paciente anciano, son escasos los trabajos referidos específicamente a esta franja de edad. Este artículo ha sido realizado para dar repuesta a cuestiones que con frecuencia se plantean en el manejo integral de estos pacientes. Se ha realizado una búsqueda no sistemática en las bases de datos MEDLINE, Cochrane Library, SCOPUS, ISI Web of Science y Ovid, identificando artículos publicados entre 1992 y mayo de 2017 referidos a pacientes mayores de 65 años, utilizando como palabras clave: «fecal incontinence» AND «elderly» («conservative theraphy» OR «surgical treatment»).
Prevalencia y coste sociosanitario de la incontinencia fecal en el ancianoLa prevalencia de la incontinencia fecal en el anciano es muy variable entre las series publicadas, debido fundamentalmente a las distintas poblaciones estudiadas y a falta de consenso en la definición de IF, incluyendo en muchos casos la pérdida involuntaria de mucosidad.
A pesar de este infradiagnóstico, se calcula que afecta entre un 3 y un 21% de los pacientes mayores de 65 años en la población general, a casi el 50% de las personas institucionalizadas y a más de un 80% de los pacientes hospitalizados con demencia. Este amplio estudio epidemiológico poblacional determina que su prevalencia aumenta de forma significativa en los tres grupos de edad estudiados: 65-74 (3%), 75-84 (5,3%) y mayores de 85 años (8,2%) y que la edad representa un factor de riesgo para su presentación independientemente de la comorbilidad4.
Estos datos presentan una prevalencia inferior a los publicados en un estudio realizado en el área metropolitana de Barcelona mediante entrevista directa a 518 pacientes; en él se evaluó la IF en pacientes atendidos en centros de Atención Primaria, observando diferencias estadísticamente significativas según la edad (2,8% en pacientes menores de 45 años; 11,3% en las personas entre 45 y 65 años, y 14,1% en pacientes con más de 65 años)5. Estas diferencias con otros trabajos fueron explicadas por los autores en relación con la población de estudio, ya que se realizó sobre pacientes que acudían al Centro de Salud por diversos motivos, habitualmente de mayor edad y patología que la población basal.
En personas más jóvenes, la IF es más frecuente en mujeres, igualándose la prevalencia ente los 70 y 80 años y siendo más elevada en varones a partir de los 80 años de edad6.
Según datos del Ministerio del Interior, en España, el uso de protectores supone un equivalente al 3% de la prestación farmacéutica del Sistema Nacional de Salud y representa el producto sanitario de mayor consumo (43,6% del total de los envases)7. Además, en Atención Primaria, supone un aumento de un 55% en los costes de los cuidados en salud de estos pacientes8. Estas cifras son difíciles de individualizar, ya que se calcula que aproximadamente un 65% de los pacientes que presentan incontinencia fecal presentan también incontinencia urinaria y que la IF asociada a incontinencia urinaria es 12 veces más frecuente que la incontinencia fecal aislada9.
Factores predisponentes de la aparición de incontinencia fecal en el paciente ancianoLa etiología de la IF es multifactorial. Entre los factores de riesgo que contribuyen en mayor medida a su presentación en la población anciana destacan: inmovilidad, presencia de diarrea aguda o crónica, estreñimiento e impactación fecal, toma de laxantes, polimedicación, bajo nivel de conciencia, demencia, enfermedad cerebrovascular, enfermedad de Parkinson, laxitud del suelo pélvico, prolapso rectal, lesión de esfínter anal o alteración de la sensibilidad anorrectal10,11.
A pesar del aumento en el conocimiento de los mecanismos que intervienen en la continencia, todavía no existe un concepto claro de los mecanismos biológicos y fisiopatológicos que dan lugar a la incontinencia de forma general y en el anciano en particular. El envejecimiento provoca una disminución neuronal del sistema nervioso entérico y en la liberación de neurotransmisores, así como un aumento en la proporción de ganglios mientéricos anormales, con la consiguiente alteración en la motilidad intestinal.
Con el paso del tiempo se produce una disminución neuronal del sistema nervioso entérico y en la liberación de neurotransmisores, así como cambios anatómicos y funcionales: pérdida de cojines vasculares, engrosamiento no funcional de ambos esfínteres, disminución de la presión de reposo y contracción esfinteriana, disminución de la distensibilidad y sensibilidad rectal o laxitud perineal12,13.
Existen diversos trabajos que analizan los factores de riesgo asociados a IF en pacientes mayores. Un estudio epidemiológico publicado en 2010 los diferenció en función del género. En varones estos factores fueron: edad superior a 85 años (OR 2,5), insuficiencia renal crónica (OR 1,9) e incontinencia urinaria asociada (OR 2,3); en cambio, en mujeres destacaron: raza blanca, puntuación superior a 5 en el cuestionario de depresión geriátrica (OR 2), incontinencia urinaria asociada (OR 2) y diarrea crónica (OR 3,5)14.
También se sabe que en pacientes institucionalizados, el deterioro cognitivo constituye la causa más frecuente de IF15, ya que el control neurológico de la continencia depende en gran medida del sistema nervioso central. Casi un 80% de los pacientes que viven en residencia presentan algún grado de demencia; en ellos es fundamental identificar causas tratables de IF, diferenciando aquellos casos susceptibles de terapia específica de aquellos que solo se beneficiarán de un tratamiento de soporte.
Este deterioro hace que a veces no exista conciencia de la necesidad de defecar; en otras ocasiones, solo se trata de una dificultad en la habilidad para la comunicación, la movilidad o la visión. En pacientes con alteraciones mentales simplemente puede ser suficiente ayudar a mejorar su movilidad, conducirlos al baño o recordarles que deben ir16.
La mayoría de las guías clínicas publicadas referidas al paciente anciano con incontinencia a menudo excluyen a pacientes con demencia. Esto se puso de manifiesto en dos revisiones sistemáticas acerca de diversas medidas conservadoras en el manejo de estos pacientes, las cuales concluyeron que no existía suficiente evidencia para apoyar o descartar su eficacia, por lo que ninguna estrategia específica podía ser recomendada17,18.
Tras la presentación de un accidente cerebrovascular, no es infrecuente la aparición de IF, no presente previamente. Su prevalencia va disminuyendo con el paso del tiempo, de forma que casi un 30% de los pacientes la padecen en los primeros 10 días del accidente cerebrovascular, estabilizándose en torno a un 10% transcurrido el primer año19. Otros trastornos gastrointestinales como evacuación incompleta o estreñimiento pueden afectar hasta a un 25% de los pacientes tras el episodio agudo20. Entre todas las causas de IF en el paciente anciano, la impactación fecal es, según diversas series, la más frecuentemente observada, especialmente en pacientes encamados21,22. El mecanismo que ocasiona la incontinencia es similar al que ocurre en el niño con encopresis. La impactación fecal da lugar a una irritación de la mucosa rectal, con producción de moco y flujo; las heces líquidas, favorecidas por el uso de laxantes en estos pacientes, pasan alrededor de las heces compactas, desarrollando la llamada IF «paradójica»23,24.
Necesidad de pruebas complementarias ante un paciente anciano con IFUno de los principales inconvenientes que nos encontramos en estos pacientes es la dificultad para su detección, ya que rara vez se ofrece de forma espontánea información sobre la incontinencia. Por tanto, debe realizarse una anamnesis y exploración física dirigidas, documentando la presencia de cirugías previas, antecedentes obstétricos o radioterapia pélvica. La palpación abdominal, la inspección anal y el tacto rectal van a ser también determinantes para el diagnóstico. En estos pacientes es útil realizar test específicos para evaluar el estado mental, lo cual nos ayudará a detectar si existe deterioro cognitivo25.
Una vez detectada la existencia y severidad de la patología, la actitud a seguir será distinta en un paciente encamado o con demencia, frente a otro que presente lo que en Geriatría se conoce como «envejecimiento satisfactorio», siendo autónomo para las actividades de la vida diaria y sin deterioro cognitivo. En este segundo caso, los estudios deben ser similares a los que realizaríamos en otra franja poblacional, aunque no deben retrasar el inicio de un tratamiento sintomático26 (ecografía endoanal, manometría y en casos muy seleccionados, exploraciones electrofisiológicas).
En ocasiones la impactación ocurre en colon distal o recto proximal, zonas no accesibles a la exploración digital. Si existe sospecha clínica, debe solicitarse una radiografía simple de abdomen para su diagnóstico. Realizaremos estudio endoscópico a pacientes con signos de enfermedad orgánica, datos de alerta (inicio repentino, pérdida de peso, rectorragia, anemia ferropénica o historia familiar de cáncer colorrectal) y en aquellos en los que nunca se ha realizado cribado de carcinoma colorrectal27.
De forma general, plantearemos la realización de pruebas complementarias en pacientes con sospecha de patología orgánica o impactación y pacientes candidatos a biofeed-back o reparación de esfínteres, siempre que consideremos que su resultado pueda cambiar el manejo terapéutico28.
Bases para el tratamiento conservador de la IF en el ancianoEl manejo de los pacientes ancianos que padecen incontinencia fecal ha de considerarse de una forma integral, con la implicación, además de los profesionales sanitarios, de la familia y los cuidadores. Existen una serie de medidas de soporte, así como farmacológicas, que se pueden ir aplicando de forma sucesiva y mantenida para mejorar la calidad de vida de los pacientes en este grupo de edad.
Cuidados higiénicos y dermatológicosLa continua humedad provocada por los escapes de orina y/o heces hace que la piel esté expuesta a erosiones y sobreinfecciones frecuentes, favoreciendo la aparición de úlceras por presión. Por tanto, en estos pacientes es conveniente la utilización de cremas hidratantes y con efecto barrera, como aquellas que incorporan óxido de cinc, o bien hidrocoloides29,30. Con frecuencia se producen sobreinfecciones por hongos de la piel perianal, las cuales deben ser detectadas y tratadas con antifúngicos tópicos.
Recomendaciones en hábito defecatorioDiversos estudios han demostrado que programar un horario habitual para la defecación, así como acudir cada 3-4 h al baño para educar también el hábito miccional, hace que disminuyan de forma significativa los episodios de incontinencia31. Estas medidas son especialmente útiles en pacientes con demencia y dependencia para las actividades de la vida diaria.
Ajustes dietéticosEn ocasiones, un control sobre la alimentación de estos pacientes puede ser suficiente para mejorar los escapes involuntarios; de forma general, debemos disminuir la ingesta de grasas y tener precaución con productos que incorporen sorbitol y lactosa o derivados. Si no existe diarrea asociada, es conveniente añadir de forma progresiva suplementos de fibra vegetal acompañados de al menos un litro de agua al día. El mecanismo por el cual la fibra disminuye los episodios de IF está en relación con su solubilidad, degradación y fermentación por las bacterias del colon32.
La fibra soluble fermentable o de fermentabilidad intermedia no tiene efecto laxante y puede ser recomendada en estos pacientes (psyllium, goma guar o pectina, a dosis de unos 15 g por cada 1.000 Kcal ingeridas). Un ensayo clínico que comparó tres tipos distintos de fibra alimentaria, obtuvo una tasa menor de episodios de IF en pacientes tratados con psyllium33.
Dispositivos mecánicosLos obturadores o plug anales son dispositivos adaptados de los utilizados en los estomas. Consisten en una esponja habitualmente de poliuretano envuelta en un plástico que mantiene su forma compacta para facilitar su introducción. Este plástico se disuelve al entrar en contacto con la mucosa rectal y el obturador se expande en pocos segundos, adaptándose al contorno del recto inferior.
Los obturadores anales con frecuencia producen malestar y son difíciles de tolerar. Pueden ser útiles en IF pasiva con pérdida de pequeñas cantidades de heces, por lo que han de ser tenidos en cuenta en el algoritmo de tratamiento de estos pacientes.
Una revisión Cochrane realizada al respecto concluye que el plug es difícil de tolerar pero, en aquellos pacientes que son capaces de usarlo, la prevención de las pérdidas fecales es efectiva. Así mismo, apunta que el tipo de obturador puede tener influencia en el resultado, siendo más favorable en aquellos compuestos por poliuretano que en los de polivinilo34.
Enemas y sistemas de irrigaciónLa irrigación transanal constituye otra herramienta de apoyo en el manejo de estos pacientes. Puede ser realizada de forma sencilla mediante el llenado con agua tibia de las denominadas «peras de irrigación»; este procedimiento puede ser repetido hasta conseguir el vaciado de la ampolla rectal.
Existen además otros sistemas de irrigación comercializados algo más complejos, en los que el propio paciente o el cuidador puede controlar la cantidad de líquido que se introduce y el tiempo de permanencia en colon; tras el vaciado del globo y la retirada de la sonda, se evacúa el contenido fecal. Los pacientes con IF a menudo se ven beneficiados del uso de enemas cuando la defecación no se produce en un plazo de 2-3 días y la ampolla rectal está ocupada. En casos de disfunción esfinteriana esta medida puede ser inefectiva por la incapacidad para retener el contenido introducido. Igualmente, se recomienda tener precaución con los enemas que contienen fosfato de sodio, ya que pueden producir ulceración local en el recto.
Tratamiento farmacológicoHabitualmente estas medidas físicas y dietéticas no van a ser suficientes para la mejoría de la IF, por lo que con frecuencia debemos asociar tratamiento médico en función de la consistencia de las heces. Cuando existe diarrea o heces semilíquidas, indicaremos como primera línea de tratamiento loperamida, comenzando por dosis mínimas efectivas, procurando no sobrepasar los 8 gramos. También puede emplearse codeína, en una dosificación de 30mg cada 8 h y difenoxilato (15 miligramos repartidos a lo largo del día). Un estudio cruzado, doble ciego, comparando estos tres tratamientos durante 4 semanas, obtuvo un beneficio inferior en los pacientes tratados con difenoxilato. Esto, unido a que es un fármaco que atraviesa la barrera hematoencefálica y puede tener efectos secundarios anticolinérgicos, hace que sea el menos recomendado35.
La amitriptilina a dosis bajas (20mg al día) se ha empleado también como tratamiento complementario en estos pacientes por su efecto tanto en la reducción de la amplitud y frecuencia de los complejos motores rectales como en el aumento en la presión del esfínter36.
En caso de estreñimiento, debemos tener en cuenta que las prescripciones de suplementos de fibra pueden no ser adecuadas, ya que deben acompañarse de ingesta de abundante líquido que a veces no se consiguen en este tipo de pacientes. Por tanto, es recomendable iniciar tratamiento con laxantes osmóticos orgánicos (polietilenglicol con electrólitos, lactitol o lactulosa); si no son efectivos, continuar con laxantes osmóticos inorgánicos (sales de magnesio), lubricantes (supositorios de glicerina) y, como último escalón, laxantes estimulantes (bisacodilo)37. Este último grupo debe utilizarse con precaución, ya que a largo plazo puede producir atonía en el colon. Igualmente, los laxantes emolientes como la parafina, no se recomiendan de forma rutinaria por el riesgo de neumonía secundaria a microaspiración y la alteración en la absorción de vitaminas liposolubles.
Cuando existe sospecha o confirmación de impactación fecal el tratamiento debe ir encaminado a la desimpactación y limpieza de colon y, posteriormente, a la aplicación de medidas para evitar la recurrencia38.
Tras la fragmentación del fecaloma puede administrarse un enema de agua tibia para ayudar a vaciar el recto. Inicialmente pueden utilizarse volúmenes pequeños que se irán aumentando progresivamente. El laxante osmótico más recomendado para el tratamiento de la impactación fecal es el macrogol con electrólitos (8 sobres al día diluidos en un litro de agua a administrar en 6 h, pudiendo repetir esta pauta hasta 3 días).
Papel del biofeedback y rehabilitación del suelo pélvico en el tratamiento de la incontinencia fecal del paciente ancianoLa rehabilitación por medio del biofeedback pretende reeducar la coordinación entre la contracción voluntaria del esfínter y el vaciado del recto, aumentar la contracción muscular, así como mejorar la sensibilidad rectal y los reflejos. Whitehead et al. analizaron de forma específica a un grupo de pacientes con una edad media de 73 años (65-92), obteniendo un 77% de mejoría en la fuerza de contracción y un 50% en la disminución del umbral sensitivo39.
Existen unos requerimientos mínimos para conseguir resultados positivos en estos pacientes: función cognitiva suficiente, voluntad de cooperación y cierta funcionalidad del esfínter anal externo, manteniendo alguna capacidad de contracción voluntaria. Por tanto, debemos considerar el biofeedback en el algoritmo de tratamiento de pacientes candidatos a esta terapia.
Efectividad de la esfinteroplastia en pacientes mayores de 65 añosEn la literatura publicada son escasos los artículos que estudian específicamente el resultado de la reparación esfinteriana en función de la edad, siendo difícil extraer conclusiones en pacientes ancianos. Existen estudios que determinan que existe un peor pronóstico a mayor edad, aunque otros no han encontrado correlación entre edad y resultado postoperatorio.
Simmang et al., analizaron a 14 pacientes entre 55 y 81 años sometidos a esfinteroplastia; trece de los catorce mejoraron clínicamente, alcanzando el 50% una continencia perfecta. Estos resultados fueron comparables a otro subgrupo de pacientes más jóvenes40. Otro estudio sobre casi 200 pacientes sometidas a esfinteroplastia analizó los resultados comparando dos grupos, con una edad de corte de 60 años; no existieron diferencias entre ambos ni en escala de severidad, calidad de vida o satisfacción global41. En cambio, una publicación del grupo de Oxford sí encontró diferencias significativas entre la edad media de las pacientes que mejoraron con respecto a las que no lo hicieron (38 vs. 56 años), aunque sin especificar los límites de edad en la pertenencia a uno u otro grupo42.
Por tanto, las pacientes de mayor edad deben ser informadas a cerca de la mejoría limitada a largo plazo, pudiendo considerar otras alternativas que ofrezcan tasas superiores de respuesta sintomática.
Mejoría de la continencia tras la reparación de prolapso rectal en el ancianoEl prolapso rectal externo constituye una causa frecuente de IF en la población general; su asociación con la laxitud perineal observada con frecuencia en el anciano hace que deba ser considerada su reparación en pacientes candidatos a cirugía. Hasta el momento no se ha demostrado clara superioridad de ninguna técnica quirúrgica aplicada al tratamiento del prolapso rectal en el paciente anciano43.
Los procedimientos perineales (intervenciones de Altemeier y Delorme) han mostrado en una revisión sistemática recientemente publicada (en prensa) mejoría de la continencia de un 61,4 y 69% respectivamente, con unas cifras de morbilidad en torno al 10%44. Por otra parte, el abordaje abdominal tampoco debe ser descartado solo teniendo en cuenta la edad de estos pacientes. La rectopexia ventral laparoscópica se ha mostrado como un procedimiento seguro en mayores de 70 años, sin diferencias en morbimortalidad con respecto a pacientes más jóvenes y una tasa de mejoría en la continencia de un 45%45.
Resultado de la neuromodulación en pacientes ancianosEl aumento en la esperanza y calidad de vida de la población en países desarrollados hace que deba plantearse el uso de terapias específicas en grupos de edad cada vez mayores. La neuromodulación sacra se ha constituido como el tratamiento más efectivo de la IF refractaria a medidas conservadoras; no obstante, existe cierto reparo a indicarla en pacientes ancianos por las posibles complicaciones, la capacidad para entender su manejo o la menor eficacia.
Aunque hay menos experiencia en pacientes con edad superior a los 65-70 años, existen algunas publicaciones específicas al respecto. Treinta pacientes con una edad media de 69,3 años fueron seguidos de forma prospectiva durante una media de 44 meses por George et al.46, obteniendo una eficacia similar a la mostrada en pacientes más jóvenes, tanto en episodios de incontinencia a la semana como en la capacidad para diferir la defecación. Un estudio publicado por White et al. mostró igualmente una eficacia similar, aunque con una tasa mayor de retirada de los implantes en pacientes por encima de los 70 años47.
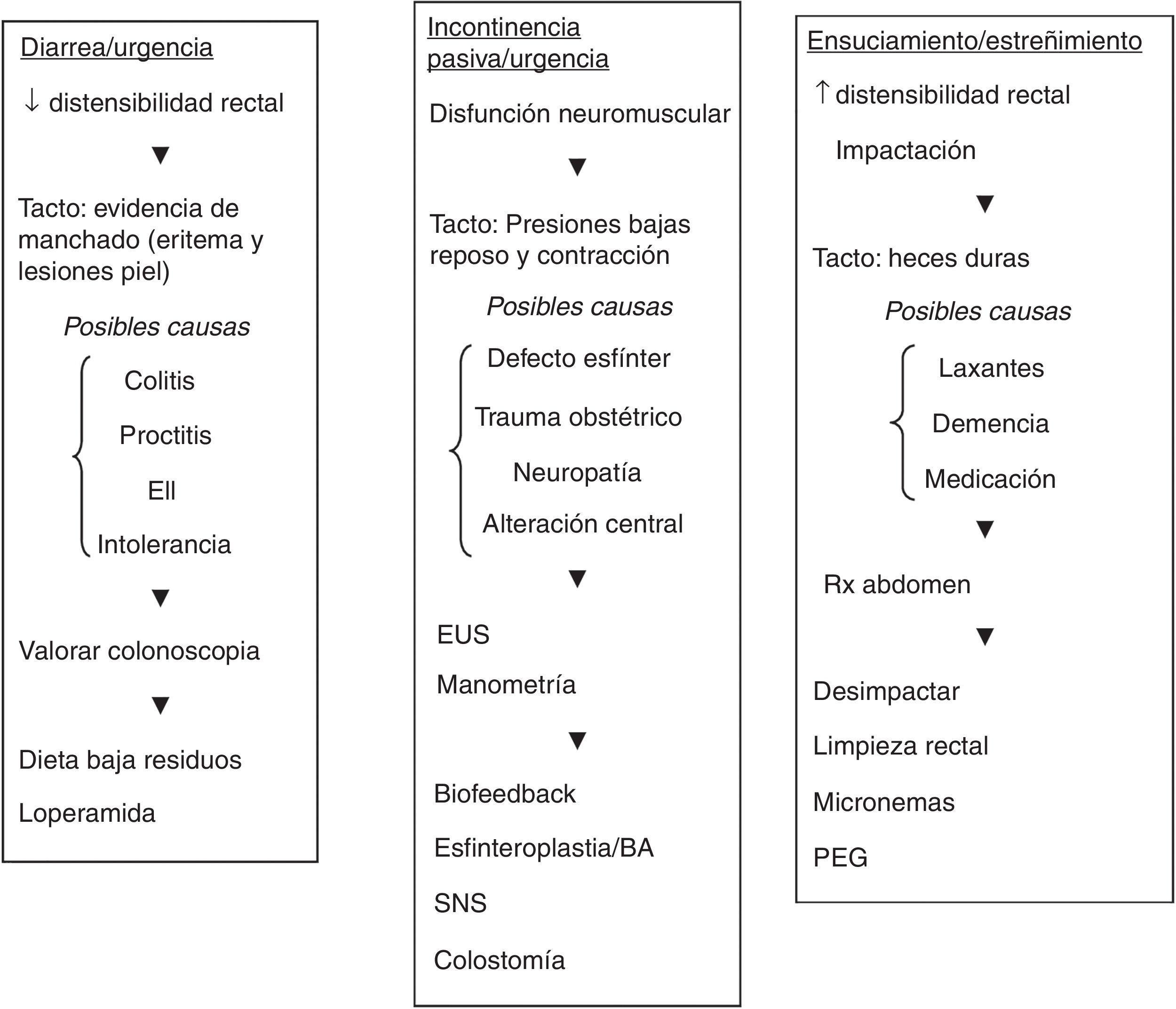
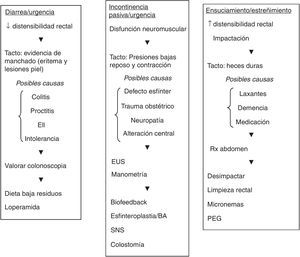
Algoritmo de manejoTeniendo en cuenta la información obtenida en la revisión efectuada, realizamos una propuesta de manejo en estos pacientes, expresado en un algoritmo diagnóstico-terapéutico en distintos escenarios clínicos: aumento o disminución de la capacidad rectal y disfunción neuromuscular (fig. 1).
Algoritmo diagnóstico-terapéutico en distintos escenarios clínicos.
BA: agentes aumentadores de volumen; EUS: ecografía endoanal; PEG: polietilenglicol; SNS: neuromodulación de raíces sacras.
Adaptada de Shah et al.27, con autorización.
La prevalencia de la incontinencia fecal aumenta de forma significativa con la edad, independientemente de la comorbilidad. Solicitaremos pruebas complementarias en pacientes con sospecha de patología orgánica o impactación y siempre que los consideremos candidatos a tratamiento específico. Las modificaciones en hábitos y dieta, junto al control de la consistencia y frecuencia de las deposiciones son a menudo eficaces en el manejo de estos pacientes. Otros tratamientos más invasivos no deben descartarse y han de ser valorados de forma individual, ya que pueden presentar resultados óptimos en pacientes ancianos. Desafortunadamente, la ausencia de estudios aleatorizados, guías clínicas y metaanálisis limita las conclusiones obtenidas a cada cuestión planteada. Son necesarios estudios específicos adicionales para identificar cuál es el manejo más beneficioso y costo-efectivo en estos pacientes.
Autoría/colaboradoresAna María García Cabrera y Fernando de la Portilla han participado en el diseño del estudio, en el análisis e interpretación de los resultados así como en la revisión crítica y aprobación de la versión final.
Rosa María Jiménez, María Luisa Reyes y Carmen Palacios han contribuido a la adquisición y recogida de datos así como en el diseño del estudio.
José Manuel Díaz y María Ramos han participado en el diseño del estudio y en la adquisición y recogida de datos.
Jorge Manuel Vázquez y Carmen Palacios han contribuido al diseño del estudio así como al análisis e interpretación de los resultados.
Javier Padillo ha participado en el análisis e interpretación de los resultados así como en la revisión crítica y aprobación de la versión final.
Los autores declaran no tener ningún conflicto de intereses.